Informació pràctica
Estructura i funció del cos humàpP@)
El sistema de l’estructura i funció del cos humà més directament relacionat amb la malaltia renal crònica és:
- el sistema urinari.
La persona, home o dona, de qualsevol edat o condició, és un ésser multidimensional integrat, únic i singular, de necessitats característiques, i capaç d’actuar deliberadament per assolir les fites que es proposa, d’assumir la responsabilitat de la seva pròpia vida i del seu propi benestar, i de relacionar-se amb si mateix i amb el seu ambient en la direcció que ha escollit.
La idea de ser multidimensional integrat inclou les dimensions biològica, psicològica, social i espiritual, les quals experimenten processos de desenvolupament i s’influencien mútuament. Cadascuna de les dimensions en què es descriu la persona es troba en relació permanent i simultània amb les altres, formant un tot en el qual cap de les quatre es pot reduir o subordinar a una altra, ni pot ser considerada de forma aïllada. Per tant, davant de qualsevol situació, la persona respon com un tot amb una afectació variable de les seves quatre dimensions. Cada dimensió comporta uns processos, alguns dels quals són automàtics o inconscients, i d’altres, per contra, són controlats o intencionats.
Tenint sempre en ment aquest concepte de persona, i només amb finalitats didàctiques, es poden estudiar aïlladament les modificacions o alteracions d’alguns dels processos de la dimensió biofisiològica (estructura i funció del cos humà) en diverses situacions.
Com es manifestapP@)
La pèrdua de la funció renal pot ser molt lenta (pot durar mesos o anys); en aquest cas, és poblable que no es manifesti fins que els ronyons hagin deixat de treballar. La persona no presenta símptomes o són molt inespecífics, com ara inapetència, sensació de malestar general, fatiga, mal de cap, picors, pell seca, nàusees, pèrdua de pes, etc. Un factor que sol estar present durant tots els estadis de l’MRC és la hipertensió arterial.
Com a conseqüència de l’evolució de la malaltia renal, el nombre de nefrones (unitats funcionals del ronyó) disminueix; les nefrones que resten al ronyó es veuen sotmeses a una sobrecàrrega de les funcions de filtrat de la sang, aquesta sobrecàrrega es compensa amb un augment de mida de les mateixes. Tot i que aquesta situació permet mantenir la funció renal durant un temps, arriba un moment que aquestes variacions són insuficients per compensar la pèrdua, aleshores apareixen les manifestacions clíniques.
La funció endocrina del ronyó també es veu alterada, ja que disminueix la producció d’eritropoetina —que és l’hormona encarregada de regular la producció dels glòbuls vermells, per tant implicada en el transport d’oxigen a la sang—; com a conseqüència la persona pot patir una anèmia. També es redueix el calcitriol —forma activa de la vitamina D responsable de l’absorció de calci en l’organisme—, amb un conseqüent dèficit de calci.
En estadis més avançats de la insuficiència renal apareix l’anomenada síndrome urèmica. Es manifesta per una afectació en diversos òrgans a causa de la retenció de substàncies tòxiques en la sang, per la disminució del volum urinari, per les alteracions hormonals, pels canvis metabòlics i pels trastorns en l’equilibri dels ions.
Les manifestacions més importants són:
- Sistema cardiovascular
- Edemes a la cara, a les mans i als peus
- Insuficiència cardíaca
- Anèmia
- Hipertensió arterial sistèmica
- Pericarditis o inflamació del pericardi —embolcall serós del cor—, per la irritació provocada per l'augment de la urea a la sang
- Sistema respiratori
- Dificultat respiratòria (dispnea), per l’acumulació de líquid que el cos no pot eliminar
- Sistema nerviós
- Trastorns del son (insomni, síndrome de les cames inquietes, etc.)
- Cansament (astènia)
- Rampes a les cames
- Síndrome de les cames inquietes. Es tracta d’un trastorn neurològic caracteritzat per sensacions desagradables a les cames i per un impuls incontrolable de moure’s mentre es descansa. Els símptomes, que s'activen en anar a dormir i intentar relaxar-se, varien d’intensitat: des de desagradables fins a irritants o dolorosos.
- Alteracions del nivell de consciència, des de la somnolència a l’encefalopatia urèmica amb estupor, convulsions i coma
- Sistema digestiu
- Pèrdua de gana (anorèxia)
- Nàusees i vòmits
- Halitosi urèmica: mal alè, semblant a l‘olor del peix o l’amoníac
- Pell i mucoses
- Dipòsits d’urea a la suor
- Picor (pruïja)
- Sistema locomotor
- Dolor ossi
- Artritis (inflamació a les articulacions)
- Miopatia (dolor muscular)
- Metabolisme
- Acidosi metabòlica: eliminació renal insuficient d’àcid. L’acidosi metabòlica augmenta l’àcid en els líquids corporals.
- Alteracions del metabolisme del calci i del fòsfor
- Hipercalcèmia: augment del calci a la sang
- Hiponatrèmia: disminució del sodi a la sang
Com es diagnosticapP@)
La informació necessària per a un bon diagnòstic i tractament s’aconsegueix a través de: 1. Història clínica; 2. Examen físic; 3. Exploracions complementàries.
1. Història clínica
A banda de les dades habituals d‘edat, pes i talla, antecedents laborals, hàbits tòxics, al·lèrgies, antecedents familiars i malalties prèvies, es valora també el moment d’inici i l’evolució dels signes i símptomes, per tal de determinar la causa possible de l’MRC i el temps d’evolució.
També s’investiga la presència de factors de risc vascular com el tabaquisme, la diabetis, la hipertensió, la dislipèmia, el sedentarisme i l’obesitat.
2. Examen físic
La revisió de l’estat general inclou el pes, la talla, el perímetre abdominal, l’índex de massa corporal i el mesurament acurat de la pressió arterial.
En l’exploració habitual per sistemes (respiratori, cardíac, abdominal, locomotor, circulatori i pell i mucoses), es fa un èmfasi especial a l’exploració abdominal: mitjançant la palpació es busca la presència de masses i de bufs abdominals —sorolls en l’auscultació, que indicarien un flux sanguini turbulent en una artèria tortuosa, estreta o dilatada—, i si els ronyons són palpables.
En la pell i les mucoses, se’n valora la integritat, la presència d’edemes i de lesions vasculítiques (resultants de la presència de vasculitis o inflamació dels vasos sanguinis).
En alguns casos, caldrà fer un examen de fons d’ull, que és una tècnica que permet observar l’interior del globus ocular per diagnosticar una malaltia o per comprovar l’evolució de patologies com la diabetis o l’HTA.
3. Exploracions complementàries
3.1 Analítica de sang i d’orina; 3.2 Ecografia renovesicoprostàtica; 3.3 La biòpsia renal; 3.4 Altres.
3.1 Analítica de sang i d’orina
L’elevació de xifres d’urea o BUN (per la sigla en anglès) o urea nitrogenada a la sang —quantitat de nitrogen circulant en forma d'urea en el torrent sanguini—, la creatinina a la sang i la disminució del filtrat glomerular evidenciat per la TFG confirma la presència d’una insuficiència renal; la presència de proteïnes (proteïnúria) o de sang (hematúria) a l’orina indiquen un origen glomerular o immunològic de la insuficiència renal. L’historial de les analítiques de la persona confirmarà o no la cronicitat d’aquestes alteracions.
L’analítica completa per determinar la causa de l’MRC i l’estat evolutiu inclou hemograma, coagulació, ions, proves hepàtiques, glicèmia, lípids, àcid úric, proteïnograma, equilibri de l’àcid base, serologies del virus de l’hepatitis i un estudi immunològic.
La TFG s’obté amb una fórmula que contempla els nivells de creatinina, l’edat i aspectes biològics, tenint en compte la raça i el sexe de la persona. En cas de dubte, es pot fer una anàlisi més acurada de la creatinina —cal determinar la creatinina a la sang i en l’orina en una mostra de 24 h, per calcular la quantitat de creatinina que s'ha eliminat a través de l'orina i poder avaluar la quantitat de sang que s'ha filtrat en 24 hores— o un filtrat glomerular isotòpic —una injecció intravenosa d’una substància marcada amb un isòtop radioactiu o radiofàrmac que, amb concentracions molt petites de radiació, permet observar la zona intravenosa.
3.2 Ecografia renovesicoprostàtica
L’ecografia o ultrasò és l’exploració dels òrgans interns mitjançant el registre de l'eco d'ones electromagnètiques o acústiques enviades cap a la zona que s'examina. Les persones amb insuficiència renal crònica (IRC) habitualment tenen els ronyons de mida reduïda, la part més superficial del ronyó o escorça és més prima, són més densos i de color blanc. Tot i això, en alguns casos, com en les persones amb diabetis, es pot conservar la mida renal. Fins i tot, en algunes situacions, la mida renal pot augmentar, com en el cas de les persones amb la poliquistosi renal, que tenen els ronyons plens de quists.
3.3 La biòpsia renal
La biòpsia és l’extracció d’un fragment petit de teixit —en aquest cas, del ronyó— per analitzar-lo en un laboratori d’anatomia patològica. La biòpsia és útil per diagnosticar la causa de la presència de proteïnes o sang en l’orina i per valorar tractaments; per tant, només s’indica quan no ha estat possible determinar la causa a través d’altres proves.
La biòpsia es pot fer per tres vies:
- Percutània. Es realitza per punció a través de la pell.
- Transjugular. Es fa avançar una agulla de biòpsia des de la vena jugular dreta —al coll— fins a la vena renal amb control radiològic a través de l'arbre venós per obtenir una mostra del teixit del ronyó. Només es fa servir en situacions especials.
- Oberta. S’ha de fer a través d’una una incisió quirúrgica; està indicada quan és necessari un fragment de teixit més gran.
La biòpsia d’elecció és la percutània.
- Biòpsia percutània. Es realitza a l’hospital. Abans de l’exploració es demana una analítica per assegurar que la coagulació sigui correcta. La prova té una durada aproximada de 20 a 30 minuts. Es realitza amb anestèsia local i sota control ecogràfic; mitjançant una punció amb una agulla a través de la pell s’obté una petita mostra de teixit del ronyó, que s’analitzarà al laboratori d’anatomia patològica. Després de la punció, cal aplicar una compressió a la zona durant uns minuts, que ha d’estar en repòs durant 24 hores, ja que durant aquest temps poden aparèixer el 90 % de les complicacions importants, com dolor a la zona de punció, mareig, hematoma o sagnat. Passat aquest període de temps, es fa una ecografia de control; si el resultat de l’ecografia és normal i no hi ha hagut cap complicació, la persona pot ser donada d’alta i haurà de fer un repòs relatiu al seu domicili durant una setmana.
3.4 Altres
En alguns casos pot ser necessari realitzar altres proves d’imatge, com una tomografia computada (TAC) o una ressonància nuclear magnètica (RNM), o fins i tot un estudi vascular renal (AngioTAC o AngioRNM), que consisteix a injectar a la vena un medi de contrast per veure si alguna vena està taponada per un trombe, per exemple.
TractamentpP@)
El tractament de la malaltia renal crònica depèn de la fase evolutiva:
1. Fase inicial
1.1 Estil de vida saludable (1.1.1 Control dels factors de risc cardiovascular; 1.1.2 Realitzar activitat física regular; 1.1.3 La dieta)
1.2 Tractament farmacològic (1.2.1 IECA; 1.2.2 ARA II; 1.2.3 Estimuladors de l'eritropoetina; 1.2.4 Fàrmacs per tractar l'hiperparatiroïdisme secundari)
2.3 Tractament substitutiu renal (2.3.1 La diàlisi; 2.3.2 Altres tècniques depuratives; 2.3.3 Transplantament renal)
1. Fase inicial
El tractament en la fase inicial consisteix a adoptar un estil de vida saludable i a seguir un tractament farmacològic per corregir desequilibris metabòlics sistèmics i preservar la funció renal residual. Els objectius del tractament són assolir i mantenir una pressió arterial menor o igual a 130/85 mmHg i reduir la proteïnúria (les proteïnes en l’orina).
1.1 Estil de vida saludable
L’estil de vida saludable inclou prevenir factors de risc cardiovascular, practicar activitat física de forma regular i seguir una dieta.
1.1.1 Control dels factors de risc cardiovascular
- No consumir tabac
El tabac pot danyar el ronyó indirectament, ja que té un efecte vasoconstrictor (d'estrenyiment) de les artèries que augmenta la pressió arterial. I també pot afectar el ronyó de manera directa, en activar el sistema nerviós simpàtic (part del sistema nerviós responsable de la innervació dels músculs llisos, del múscul cardíac i les glàndules de tot l'organisme), fet que pot accelerar la progressió de la insuficiència renal. A més, la nicotina provoca alteracions hemodinàmiques i en l’excreció d’aigua i electròlits.
Per tant, el tabac indueix canvis funcionals, altera la forma i l’estructura dels vasos sanguinis, comporta dany tubular renal, accelera la progressió de les etapes finals de la insuficiència renal i s’associa a un increment de proteïnes en l’orina. Tot i que l'abandonament del tabac no reverteix totalment aquests canvis, sí que té un impacte positiu en la progressió de la malaltia renal crònica.
Consell de salut: deixar de fumar - Reduir el consum d’alcohol
El consum excessiu d'alcohol de forma perllongada pot danyar les cèl·lules, pot augmentar les possibilitats de dany renal, evita que els ronyons mantinguin l’equilibri dels minerals i líquids del cos i n’impedeix la capacitat de filtrat. - Controlar els nivells de glucosa en persones amb diabetis
Un mal control de la diabetis accelera l’aparició d’una MRC. Un control òptim dels nivells de glucosa i un seguiment estricte del tractament —dieta, exercici i medicació quan calgui— disminueix el risc d’aparició o d’agreujament de l’MRC. - Controlar la pressió arterial
La hipertensió arterial és un factor de risc de l’MRC, alhora n’és una de les causes principals. Cal controlar–ne les xifres, mitjançant un seguiment estricte del tractament: dieta sense sal, exercici i medicació. L’objectiu és que els valors siguin inferiors a 130/80 mmHg, i si hi ha proteïnes en l’orina, inferiors a 125/75mmHg. Per assegurar que aquests objectius s'assoleixen i es mantenen és important autocontrolar de manera regular de la pressió arterial, al domicili o a la farmàcia. - Controlar els nivells de colesterol
Hi ha diferents tipus de colesterol i tots són necessaris per realitzar les funcions corporals. Els més importants són el colesterol LDL (Low Density Lipoprotein per la sigla en anglès) o dolent, que és l’encarregat de conduir el colesterol a l'interior de les cèl·lules perquè realitzi les seves funcions, i el colesterol HDL (High Density Lipoprotein per la sigla en anglès) o bo, que és l’encarregat d'eliminar l'excés de colesterol de la sang.
En una situació normal, a la sang hi ha la quantitat necessària de cada tipus de colesterol, i aquest circula per les artèries sense problemes. No obstant això, si n’augmenta la quantitat total, el colesterol HDL no el pot eliminar i el colesterol LDL pot acumular-se a les parets de les artèries i dificultar la circulació de la sang.
Aquest excés de colesterol pot arribar a obturar els vasos sanguinis i evitar que la sang arribi a una àrea determinada en el cos; quan la sang no arriba als vasos del cor, es dóna l’anomenada malaltia coronària, que pot causar un atac cardíac. En les persones amb MRC, la malaltia coronària és molt comuna.
Quan l’obturació es produeix a les artèries dels ronyons, hi arriba menys sang i aquests responen de manera errònia, com si la pressió arterial estigués baixa,i secreten hormones per retenir més sal i aigua, fet que eleva la pressió arterial. - Reduir el consum de greixos saturats i de colesterol
- S’ha de consumir llet i productes làctics desnatats.
- Cal evitar el consum de nata, mantega, llard, làctics sencers o rovell d’ou i no s’han de fer servir aquests productes per elaborar salses com la beixamel o la maionesa.
- No s’han de consumir productes de pastisseria industrial (croissants, magdalenes o xurros) o postres elaborades amb làctics sencers o ou.
- Cal evitar el consum d’aperitius com patates fregides o cotnes i de menjars precuinats.
- És preferible consumir carns blanques com el pollastre, el gall dindi o el conill. Es poden menjar carns magres (porc, be o vedella) sempre que se’n tregui el greix visible. Les racions de carn han de ser inferiors a 150 g. Es desaconsellen els embotits, les vísceres, les hamburgueses, les salsitxes, l’ànec i els patés.
- S’ha de fer servir oli d’oliva per cuinar o amanir i evitar altres tipus d’oli, com el de coco, de palma, de gira-sol, de colza, de blat de moro, de llavors de raïm, de sèsam o de pinyolada.
- Les coccions recomanades són bullits, al vapor o a la planxa, i cal evitar els aliments fregits.
- Cal consumir diàriament aliments amb un contingut alt en fibra, de 25 a 30 g/dia, en forma de verdures i hortalisses, fruites, llegums i productes integrals. El menú ha d’incloure un mínim de dues o tres racions diàries de fruita i verdura. Els farinacis (cereals i pa) han de ser preferentment integrals.
- Cal consumir entre 1 i 5 racions de fruita seca sense closca per setmana, en substitució de greixos saturats. Una ració equival a 7 nous o 24 ametlles o avellanes.
- Cal consumir peix com a mínim tres cops per setmana, preferentment peix blau —sardina, verat, salmó o tonyina—, per l’alt contingut en greixos omega-3.
- S’ha de reduir el consum de rovells d'ou a un màxim de tres per setmana.
- Cal consumir un o dos grams al dia d'estanols i esterols vegetals, presents en alguns iogurts (Danacol®, Benecol®), ja que aquestes substàncies redueixen l'absorció de colesterol.
- Cal limitar el consum d'alcohol a un got de vi negre durant els àpats principals (dos gots al dia com a màxim).
- Pel que fa a les formes de cocció, s’aconsella cuinar a la planxa, al vapor, al forn, al microones o bullir, i evitar els fregits, especialment els arrebossats.
- Controlar l’excés de pes
Hi ha evidències que indiquen que mantenir un pes adequat ajuda a controlar malalties cròniques com l’MRC i que els adults joves amb sobrepès són més propensos a desenvolupar una malaltia renal quan són més grans. A més, el sobrepès augmenta la tensió arterial, i la tensió arterial és perjudicial per als ronyons.
Sobrepès i obesitat problemes de salut relacionats
Consells de salut per controlar el sobrepès i l’obesitat
1.1.2 Realitzar activitat física regular
És important incorporar l’activitat física en la vida diària. Cal fer un exercici moderat però constant i evitar les activitats físiques més extenuants i els esports de risc, com per exemple l’esquaix, el submarinisme, el paracaigudisme, etc. Hi ha esports, com l’aixecament de peses, que poden augmentar els valors de la pressió arterial, per tant també s’haurien d’evitar.
Els exercicis més recomanables són:
- Caminar. És una activitat accessible per a tothom i cadascú la pot fer al seu ritme. Es pot començar caminant un mínim de 15 minuts cada dia i cada setmana caminar 5 minuts més o fins que la persona es noti cansada, fins arribar a caminar 1 hora al dia.
- Natació. És aconsellable per a persones amb problemes a les articulacions. Es recomana nedar de 30 a 45 minuts al dia, 3 o 4 cops a la setmana.
Consells de salut davant l’activitat física i els problemes de salut cardiovascular
1.1.3 La dieta
La dieta depèn de l’estat nutricional de la persona, del moment d’evolució de l’MRC i dels resultats de l’analítica. Pot ser necessària una dieta baixa en sal, amb una restricció lleu de proteïnes, baixa en fòsfor o baixa en potassi.
La reducció de l’aportació o l’eliminació de sal de la dieta ajudarà a controlar la pressió arterial, la sensació de set i els edemes (retenció de líquids).
| Tipus d'aliments | Aliments permesos | Aliments de consum moderat | Aliments restringits |
|---|---|---|---|
| Verdura | Totes les fresques | Congelades preparades per bullir Envasades amb aigua Sucs sense conservants |
Aliments precuinats, com congelats, instantanis, sopes de sobre, pastilles de caldo, sucs, salses, conserves, etc. |
| Fruita | Totes les fresques: senceres, en suc o en batut | Envasades en aigua o almívar Sucs sense conservants |
Caramels, pastilles amb extracte de fruita, bombons farcits de fruita, etc. |
| Fruita seca | Totes naturals | Fruita deshidratada | Fruita seca salada |
| Farinacis | Arròs, patates, pasta blanca o integral fresca, farines i sèmoles naturals | Llegums envasats en aigua | Aliments preparats, com farcits amb salsa, xips, pizza, croqueta, empanades, preparats instantanis, etc. |
| Pa i biscotes | Normals o integrals, frescos o envasats sense sal | ||
| Pastisseria, dolços, melmelades | Casolans amb llevat de pastisseria i sense sal |
Galetes, dolços sense farcit i sense sal |
Pastisseria i pastisseria industrial a granel o envasada Postres làctics, llet en pols, llet condensada, etc. |
| Ous | Frescos | ||
| Làctics | Llet, llets vegetals, quefir, iogurts i quallada Formatges frescos sense sal i mató |
Els formatges frescos baixos en sodi contenen 300 mg de sal (la ració no ha de superar els 40 g) | Tota la resta de formatges |
| Carn | Vedella, bou, pollastre, gall dindi, estruç, porc, xai i cavall | Fumats, curats i deshidratats | |
| Peix Marisc Crustacis |
Sardines, tonyina, lluç, rap, gambes, llenguado, salmó, etc. | ||
| Embotits | Pernil i xarcuteria baixa en sodi (la ració no ha de superar els 40 g) | Tots | |
| Greixos | Mantega i margarina sense sal Oli d’oliva, de soja, de gira-sol, etc. Maionesa casolana i crema de llet |
Mantega i margarina salades | |
| Condiments | All, ceba, julivert i llimona Herbes i espècies Vinagres |
Mostassa Edulcorants artificials Sals vegetals i minerals Bicarbonats |
|
| Begudes | Aigua sense gas Refrescos de cola sense gas, sucs de fruita casolans, cafè descafeïnat i infusions | Cafè i te molt diluïts Te de fruita |
Infusions laxants |
Font: Unitat de Nefrologia. Consorci Hospitalari de Vic
Descarrega't la taula aquí
Consells a l’hora de cuinar una dieta baixa en sal.
- Es recomana utilitzar coccions que conservin el sabor dels aliments, com ara al vapor, a la planxa o estofats.
- Fer sopes amb moltes verdures perquè siguin més gustoses.
- Per bullir la verdura, s’ha de fer servir poca aigua i deixar que bulli el temps just (de 15 a 20 minuts).
- Les patates bullides amb pell són més gustoses.
- Es recomana cuinar amb oli d’oliva. Es pot combinar amb olis gustosos o perfumats, per exemple, amb all, orenga, farigola o bitxo.
Per complementar informació sobre el control de la sal a la dieta: The National Kidney Foundation
Les proteïnes són nutrients molt importants perquè l’organisme funcioni correctament i són essencials i insubstituïbles en una dieta equilibrada. Formen el 20 % de l'estructura corporal humana i intervenen en moltes activitats fonamentals per al bon funcionament del cos.
Les proteïnes en descompondre's produeixen urea, un residu normalment filtrat pels ronyons i excretat a través de l'orina. Quan augmenta el nivell d'urea a la sang els ronyons han de treballar més per eliminar-la.
Quan es redueix la taxa de filtrat glomerular i la persona no fa diàlisi, el consum de proteïnes s’ha de reduir a 0,6 g/kg al dia. D’aquestes proteïnes, el 60 % ha de ser d’alt valor biològic (procedents d’aliments d’origen animal com carn, ous, llet o peix) i la resta de baix valor biològic (aliments d’origen vegetal com llegums, gra, fruita seca i llavors).
Una cop iniciada la diàlisi, que substitueix la funció renal i filtra les substàncies de rebuig, cal augmentar l’aportació de proteïnes per ajudar el cos a recuperar o reparar la pèrdua dels teixits. Aleshores es recomana incloure a cada àpat proteïnes d’alt valor biològic, és a dir, carn, peix, aus de corral o ous, fins a un total de 220 a 280 grams diaris.
El fòsfor és un element químic que s’elimina del cos principalment per l’orina. Uns nivells alts de fòsfor poden donar manifestacions com, per exemple, picor; però a llarg termini el fòsfor té efectes negatius molt importants. Sovint sense donar símptomes, el fòsfor s’acumula a la sang i això fa que el cos extregui el calci dels ossos i els debilita, amb conseqüències com molèsties als ossos i a les articulacions o fractures.
És important seguir una dieta baixa en fòsfor.
Aliments que cal restringir:
- Formatge curat, sec, semisec i formatges d’untar de vaca, de cabra o d'ovella
- Llet de vaca
- Fruita seca (festucs, ametlles, cacaus, pinyons, nous, avellanes, etc.)
- Vísceres (tripes, cervell, fetge, ronyó, etc.)
- Llegums (cigrons, pèsols, gra de soja, mongetes seques, faves, llenties, etc.)
- Productes integrals
- Rovell d’ou
- Xocolata i derivats
- Begudes tipus cola. Es poden prendre refrescos com la gasosa i la tònica, que no tenen fòsfor.
Aliments amb baix contingut de fòsfor:
- Llet d’ametlles, llet condensada, begudes de soja o orxata
- El formatge camembert (60 % matèria grassa) i el formatge fresc de vaca són els que menys fòsfor tenen, se’n pot prendre 30 g 2-3 cops per setmana com a màxim.
- Ous ,un cop per setmana, ja que el rovell conté molt fòsfor. Es poden consumir les clares més sovint.
- Llegums, un cop per setmana com a màxim; es recomana que acompanyin el segon plat en una quantitat semblant a un plat de cafè.
- Pasta i arròs; però s’ha d’evitar la pasta d’ou.
- Pa sense sal, menys de 200 g al dia
L’excés de potassi és eliminat per els ronyons en l’orina. Però quan els ronyons no funcionen bé no són capaços d’eliminar-ne la quantitat necessària i el potassi s’acumula en la sang. L’excés de potassi a la sang pot comportar una situació d’urgència pel risc d’arítmies cardíaques.
Classificació dels aliments que es poden consumir segons el contingut de potassi:
| Aliments | Consum diari | Consum moderat(2-3 vegades setmana) | Consum restringit |
|---|---|---|---|
| Fruita | Llimona, pera, poma, mandarina i síndria | Maduixa, grosella, pruna, figa, cirera, taronja i pinya natural | Préssec, meló, raïm, plàtan, alvocat, nectarina i albercoc |
| Fruita seca | Castanyes, figues seques, dàtils, cacauets, avellanes, nous, panses, ametlles, pistatxos i albercocs secs | ||
| Ous, llet i derivats | Natilles, quallada, flam d'ou i iogurt | Ou, llet sencera | Llet en pols |
| Peix i Marisc | Tonyina, sardina, calamar i sípia | Cranc, gamba, llagosta, escamarlà, bacallà fresc, bacallà sec, mero, rap, llobarro, lluç, llenguado i truita |
Cloïsses, escopinyes, musclos i sardina de llauna |
| Carn i embotits | Bacó, botifarra i pernil del país |
Carn de bou, gallina, guatlla i pollastre Xoriç, llom, pernil dolç, sobrassada i foie gras |
Vedella, xai, conill, paó, llebre i porc |
| Mantegues i olis | Oli d’oliva | ||
| Formatge | Emmental, gruyère, camembert, rocafort i parmesà | Formatge de Burgos | Formatges molt curats |
| Pa, brioxeria, cereals i pasta | Galetes, magdalenes, croissants i pa blanc | Pasta | Cereals integrals |
| Llegums i verdurs | Ceba, cogombre i puré de patata | Carbassa, ceba, col, rave, pebrot, porro, pastanaga, tomàquet i mongeta tendra | Tomàquet triturat en conserva, llegums i espinacs |
| Altres | Arròs blanc | Vísceres | Bolets, xocolata, quètxup, sal vegetal, regalèssia i sopa de sobre |
Font: Unitat de Nefrologia. Consorci Hospitalari de Vic
Descarrega't la taula aquí
1.2 Tractament farmacològic
L’objectiu del tractament farmacològic consistirà a corregir els desequilibris metabòlics sistèmics i a preservar la funció renal residual.
1.2.1 IECA: inhibidors de l’enzim convertidor de l’angiotensina (captopril, enalapril, ramipril, lisinopril i trandolapril)
L’angiotensina II és una hormona produïda de manera natural pels ronyons. Aquesta hormona uneix els seus receptors als vasos arterials i indueix la contracció de la musculatura de les artèries; aquest estrenyiment del diàmetre de les artèries incrementa la resistència al pas de la sang i, conseqüentment, augmenta la pressió arterial. A més, l’angiotensina II també estimula les glàndules suprarenals per produir aldosterona, una hormona que afavoreix la retenció de sal. Aquests efectes no són desitjables en la persona amb IC.
Els fàrmacs IECA anul·len els efectes de l’angiotensina II. Com que anul·len la producció de l’angiotensina II, n’eviten l’efecte vasoconstrictor i estimulador de la producció d’aldosterona.
Els IECA relaxen la musculatura de les artèries i, en conseqüència, redueixen la pressió arterial i milloren la funció del ventricle, ja que troba menys resistència per buidar-se.
Efectes secundaris. A causa de la reducció de la pressió arterial poden aparèixer episodis de mareig; per evitar-los el metge pot prescriure la primera dosi a la nit. Se n’ha de vigilar l’administració en persones amb trastorns de la funció renal, ja que els IECA poden empitjorar la funció del ronyó, per aquest motiu és necessari fer controls analítics regulars que determinin els valors d’urea, de creatinina i de potassi a la sang. Altres efectes secundaris són la tos seca i les alteracions del gust.
Recomanacions
- Cal controlar de regularment i amb freqüència la pressió arterial (PA), especialment abans de prendre la medicació.
- Per reduir la sensació de mareig, es poden tenir en compte les recomanacions següents:
- No fer canvis sobtats de posició.
- Al matí, per sortir del llit, és preferible mantenir-se durant un minut en posició asseguda i, posteriorment, posar-se dret.
- Si la persona se sent marejada després de prendre la medicació, ho ha de comunicar a l'equip de salut.
- En cas de tos seca persistent, la persona també ho ha de comunicar a l’equip de salut, que considerarà si cal modificar el tractament.
- Cal fer els controls analítics establerts per l’equip de salut, com a mínim cada sis mesos.
1.2.2 ARA II: antagonistes dels receptors de l’angiotensina (losartan, valsartan i candesartan)
Aquests fàrmacs també redueixen la pressió arterial i milloren la funció del ventricle, però a través d’un mecanisme d’acció diferent dels IECA. Amb els ARA II es produeix angiotensina II, però els fàrmacs bloquegen els receptors de l’angiotensina II situats als vasos arterials. Com que els receptors estan bloquejats, l’angiotensina natural no pot unir-s’hi i, per tant, no pot exercir la funció vasoconstrictora i d’augment de la pressió arterial, ni estimular les glàndules suprarenals per produir aldosterona, una hormona que afavoreix la retenció de sal.
Els efectes dels ARA II i dels IECA són molt similars, per això els ARA II es recomanen a persones amb intolerància als IECA.
Efectes secundaris. Els efectes secundaris principals són hipotensió, mareig, alteracions del gust i trastorns en la funció renal, per això és necessari controlar regularment la funció del ronyó i els nivells de potassi a la sang. A diferència dels IECAS, els ARA II no produeixen tos.
Recomanacions
- Cal controlar regularment i amb freqüència la pressió arterial (PA), especialment abans de prendre la medicació.
- Per reduir la sensació de mareig, es tenir en compte les recomanacions següents:
- No fer canvis sobtats de posició.
- Al matí, per sortir del llit, és preferible mantenir-se durant un minut en posició asseguda i, posteriorment, posar-se dret.
- Si la persona se sent marejada després de prendre la medicació, ho ha de comunicar a l'equip de salut.
- Cal fer els controls analítics establerts per l’equip de salut, com a mínim cada sis mesos.
1.2.3 Estimuladors de l’eritropoetina
En les persones amb una malaltia renal, la causa principal d’anèmia es un dèficit d’eritropoetina, una hormona produïda per el ronyó que és l’estimulador principal de la producció d’hematies. Quan l’MRC avança cal administrar estimuladors de l’eritropoesi per incentivar la formació natural de glòbuls vermells en la medul·la òssia. Si, a més a més, hi ha una carència de ferro s’haurà d’administrar també ferro, per via oral o via intramuscular.
1.2.4 Fàrmacs per tractar l’hiperparatiroïdisme secundari
L’hiperparatiroïdisme secundari és un trastorn endocrí causat per l’augment de les glàndules paratiroides, les quals generen un excés d’hormona paratiroidea (PTH).
Les glàndules paratiroides, en condicions normals, mantenen els nivells de calci i fòsfor del cos, a més tenen una funció important en els sistemes esquelètic, gastrointestinal, renal, muscular i en el sistema nerviós central.
Les persones amb una MRC pateixen una reducció del filtrat glomerular i el ronyó és incapaç d’eliminar el fòsfor que es va acumulant a la sang; l’organisme, per mantenir l’equilibri entre el fòsfor i el calci, fa disminuir el calci de la sang. Quan els nivells de calci de la sang són massa baixos, s’incrementa la producció de l'hormona paratiroïdal (PTH), que és responsable, entre d’altres, de mantenir un equilibri entre el fòsfor i el calci. L’augment d’aquesta hormona provoca l’anomenat hiperparatiroïdisme secundari, que força la sortida de calci dels ossos per normalitzar-ne el nivell a la sang. La descalcificació òssia redueix la densitat dels ossos, en deteriora l’estructura interna, els afebleix i augmenta la probabilitat de patir fractures amb cops petits, amb moviments bruscos o fins i tot amb el pes del cos.
A més, l’hiperparatiroïdisme secundari fa que hi hagi un dèficit en l’absorció intestinal de calci per una producció menor del metabolisme actiu de vitamina D, que és l’encarregada de regular el pas del calci als ossos. La manca de vitamina D disminueix la reabsorció intestinal de calci, provoca una mancança en la mineralització dels ossos i aquests comencen a afeblir-se.
Els fàrmacs habitualment utilitzats per tractar l’hiperparatiroïdisme secundari són els quelants del fòsfor, la vitamina D i els calcimimètics.
- Quelants del fòsfor (carbonat de lantà)
Són pastilles o càpsules que ajuden a controlar els nivells del fòsfor del cos. Actuen com esponges: absorbeixen el fòsfor dels aliments mentre encara són a l’estómac i d’aquesta manera eviten que el fòsfor passi a la sang i arribi als ronyons; el fòsfor absorbit és eliminat amb les femtes. Perquè aquest medicament pugui fer l’efecte desitjat, és molt important prendre’l juntament amb els aliments.
- Vitamina D (calcitriol i paricalcitol)
L’administració de vitamina D promou l’absorció del calci a l’intestí i inhibeix la secreció de la paratohormona o l’hormona paratiroïdal (PTH), i d’aquesta manera ajuda a frenar la sortida de calci dels ossos. - Calcimimètics (cinacalcet)
Els calcimimètics s'uneixen de forma específica al receptor sensible al calci de la glàndula paratiroïdal, per fer-lo més sensible a aquesta substància. Amb aquest medicament, la glàndula entén que hi ha prou nivell de calci a l'organisme i redueix l'alliberament de l'hormona paratiroïdal, d’aquesta manera es redueixen els nivells de calci i fòsfor a la sang.
2. Fase avançada
2.1. L’estil de vida saludable
En aquesta fase, l’estil de vida recomanat és el mateix que en la fase inicial tot i que s’han de tenir en compte algunes especificitats.
Les persones que segueixen un tractament de diàlisi han de vigilar la quantitat de líquids que beuen, perquè els líquids sobrants no s’eliminen a través dels ronyons, s’acumulen i provoquen un sobrepès entre sessió i sessió de diàlisi.
Una acumulació excessiva de líquid pot afectar els pulmons i dificultar la respiració, i amb el temps també pot afectar el cor i provocar, fins i tot, una insuficiència cardíaca. Un excés de pes entre sessió i sessió de diàlisi pot provocar mareig i rampes; a més, pot ser que la persona no pugui eliminar tot el líquid sobrant en una sessió de diàlisi. Per aquesta raó és important no guanyar més d’un quilo al dia.
El volum de líquid diari que pot prendre una persona que segueix un tractament de diàlisi equival a la quantitat d’orina diària que excreta més mig litre. En la restricció de líquids, a més de l’aigua, s’inclouen refrescos, llet, sopes, gelats, gel, gelatines, iogurt i algunes fruites molt riques en aigua, com la síndria.
Mentre se segueix un tractament de diàlisi, les begudes aconsellables són l’aigua, el suc de llimona, els gelats de gel i els granissats, el te i les infusions suaus (poliol, camamilla, te verd, etc.). Els refrescos comercials, les begudes alcohòliques, el cafè i els preparats deshidratats (sopes o brous comercials) estan desaconsellats.
Per reduir l’aportació de líquids es poden tenir en compte les recomanacions següents:
- Evitar els aliments salats.
- Posar-se trossets de gel a la boca per refrescar-se (8 glaçons equivalen a 1 got d’aigua).
- Mullar-se el cos els dies càlids.
- Usar gots petits o tasses petites.
- Prendre els líquids molt calents o molt freds, ja que es triga més temps a beure’ls.
- Preparar i xuclar gelats de camamilla amb llimona.
- Afegir suc de llimona al te o a l'aigua mineral.
- Xuclar caramels de llimona o mastegar xiclet.
- Mullar-se els llavis amb turundes xopes i suc de llimona o glicerina.
2.2 Tractament farmacològic
L’objectiu del tractament farmacològic és el mateix que en la fase inicial per tal de corregir els desequilibris metabòlics sistèmics.
2.3 Tractament substitutiu renal
Quan l’MRC està en una fase avançada —habitualment estadi 5—, és necessari el tractament substitutiu renal (TSR), que es classifica en:
2.3.1 La diàlisi, 2.3.2 Altres tècniques depuratives i 2.3.3 Transplantament renal
2.3.1 La diàlisi
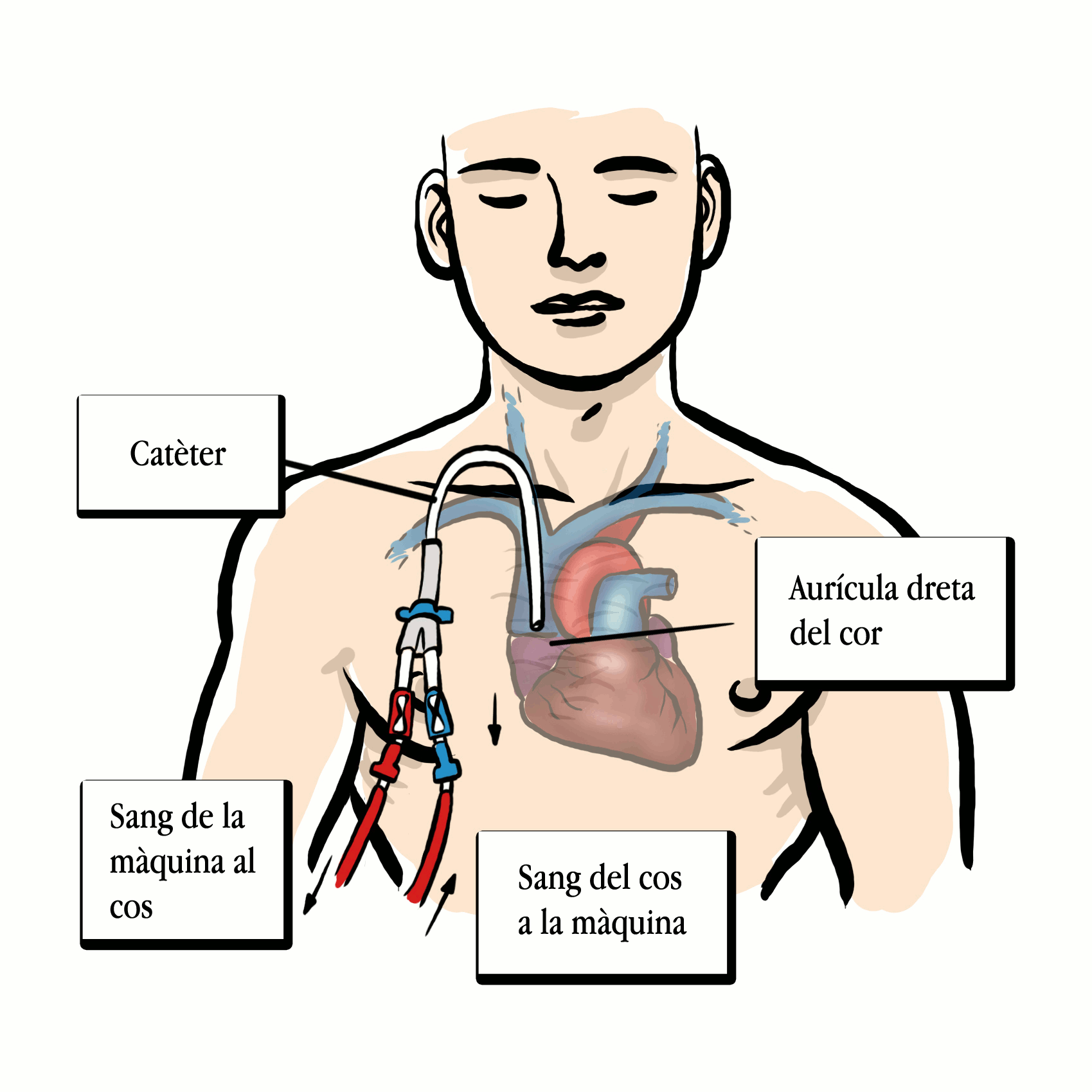
La diàlisi és una tècnica de depuració sanguínia extracorpòria utilitzada per suplir algunes de les funcions del ronyó, com l’eliminació del líquid sobrant del cos i dels productes tòxics que s’han acumulat a la sang.
Hi ha dos tipus de diàlisi: l’hemodiàlisi i la diàlisi peritoneal.
Actualment, és la forma més habitual per tractar l’MRC en estadis avançats, com a tractament definitiu o com a tractament previ al trasplantament renal. Per fer-la es necessita un equip professional altament qualificat per garantir l’atenció de la persona, tant en la sessió de HD com en el seguiment clínic entre sessions, i unes instal·lacions adequades —normalment un hospital o centre especialitzat—, amb una planta de tractament de l’aigua.
Per fer aquest tractament cal una màquina complexa amb un filtre dialitzador, uns tubs conductors de la sang i unes solucions que fan de líquid depurador. La sang surt del cos a través d'un tub (via d'accés vascular) i entra en un dialitzador (filtre de doble compartiment); al dialitzador la sang circula per un circuit en un sentit i el líquid de diàlisi, que banya el circuit, circula en sentit contrari. Els dos líquids, la sang i líquid de diàlisi, estan separats per una membrana semipermeable que permet el pas dels productes tòxics més petits com la urea, la creatinina i l’excés de líquid, els quals són eliminats; en canvi, les cèl·lules sanguínies (glòbuls vermells i blancs, plaquetes), les proteïnes i altres elements necessaris es queden a la sang, ja que són massa grans per travessar la membrana.
La composició específica del líquid depurador depèn les necessitats especials de cada persona o dels resultats de les anàlisis de sang i es pot modificar.
El tractament es fa normalment durant tres dies a la setmana i dura unes quatre hores. Aquest temps pot variar tenint en compte alguns factors: el grau de funcionament dels ronyons, el pes de la persona o l’augment de pes des de l’última sessió diàlisi, les substàncies tòxiques acumulades i el tipus de dialitzador del centre de diàlisi.
Per poder fer l‘hemodiàlisi es necessita un accés vascular, que pot ser una fístula arteriovenosa interna (FAVI), que es fa a les extremitats superiors per mitjà d’una cirurgia menor, o un catèter venós central temporal o permanent que arriba fins a una vena central.
1. La FAVI és la primera opció d’accés. Es fa per cirurgia amb una sutura d’una vena superficial a una artèria pròxima. Quan la fístula “madura”, s’obté una vena superficial dilatada amb un flux de sang semblant al d’una artèria, en la qual es nota el batec, fàcilment canalitzable, de parets gruixudes i que permet ser puncionada nombroses vegades. S’ha d’intentar fer la fístula almenys tres mesos abans de l’inici del tractament per poder punxar-la amb normalitat.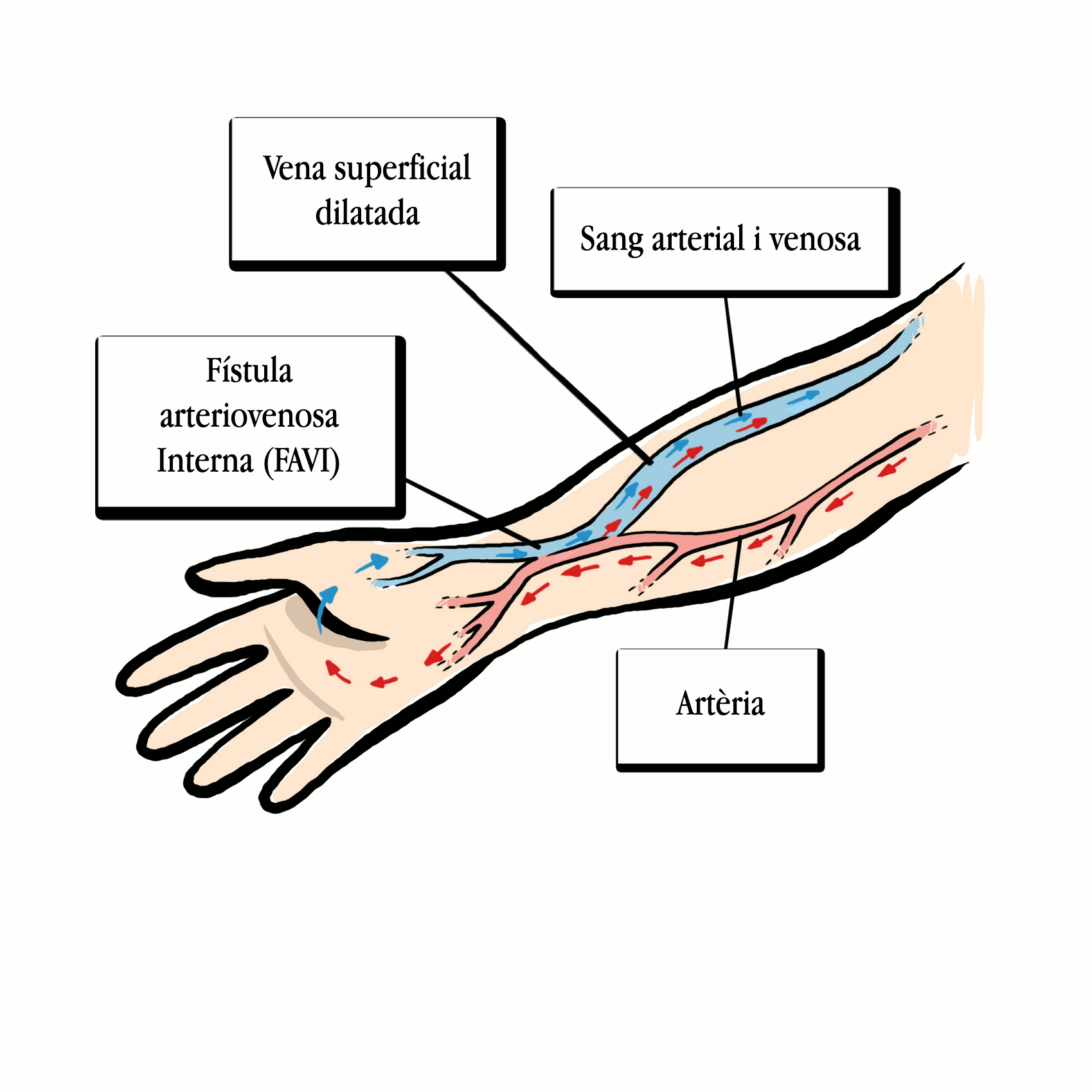
Després de la cirurgia cal aplicar les cures següents:
- Estar unes hores en repòs per evitar la hipotensió.
- Vigilar que la ferida no sagni.
- Col·locar el braç elevat per sobre de l’alçada del cor per evitar edemes i compressions i per afavorir el retorn venós.
- Col·locar el braç en posició normal per caminar o estar dret.
- Les primeres 48 h després de la intervenció, no es pot tocar ni mullar l’apòsit. Si s’ha de canviar,s’ha d’anar al CAP (Centre d’Atenció Primària).
A partir de la primera setmana, s’han de fer les cures següents:
- Es recomana fer exercicis isomètrics, per exemple, obrir i tancar la mà.
- S’ha de tenir cura de la zona amb una bona higiene local i protegir-la de possibles cops.
- No s’han de portar pesos, ni dur peces de roba ni objectes que comprimeixin el braç afectat, ni recolzar-se gaire estona sobre el braç de la FAVI.
- S’han d’evitar els canvis bruscos de temperatura.
- No s’ha de prendre la pressió arterial ni fer cap punció al braç de la FAVI sinó és per fer hemodiàlisi.
És important que la persona sàpiga quins són els signes i símptomes d'alerta locals —sensació de fred, entumiment i debilitat de l'extremitat, enrogiment, supuració, inflor, dolor i hemorràgia— i generals —fonamentalment, febre. Si apareixen aquests símptomes s’ha d’acudir al centre de salut.
2. Catèter venós central temporal o permanent
És l’accés per a l’hemodiàlisi que s’utilitza quan no és pot fer una FAVI, no convé fer-la o s’ha de fer un accés ràpid per fer una hemodiàlisi urgent. Es poden classificar en catèters no tunelitzats, per a un ús inferior a 3-4 setmanes; i catèters tunelitzats, quan es pretén usar durant més de 4 setmanes.
Catèter no tunelitzat
Es punxa una vena, s'hi introdueix el catèter i es fa avançar fins arribar a la vena cava superior, a uns centímetres de la desembocadura al costat dret del cor. Aquests catèters són tubs llargs de poliuretà, semirígids i d’una longitud entre 15 i 25 cm, segons la vena que es canalitza. Tenen l’avantatge que es poden col·locar al llit del malalt i es poden fer servir de forma immediata.
La localització preferent per introduir el catèter venós central és la vena jugular interna; la vena subclàvia no es fa servir per l'alta incidència d'estenosi (estrenyiment). La vena femoral és una bona opció quan s’ha de fer hemodiàlisi, hemoperfusió o plasmafèresi durant menys d’una setmana o en malalts amb dificultats per assumir la posició de decúbit supí —al llit cap per amunt.
Catèter tunelitzat
S'introdueix a través de la vena jugular interna o subclàvia. La punta (extrem proximal) es canalitza fins arribar a la vena cava superior, des d’allí es fa avançar fins a uns centímetres abans de la desembocadura al costat dret del cor;'altre extrem del tub (el distal) es fa sortir a la paret del tòrax a través d'un túnel practicat al teixit subcutani (sota la pell). Porta un rodet de dacró o polièster a la part tunelitzada —a la part que hi ha en el teixit subcutani—, que té per objectiu provocar fibrosi (un desenvolupament excessiu de teixit connectiu fibrós a conseqüència d'un procés reparatiu o reactiu) per impedir el pas d'agents infecciosos i actuar com a ancoratge.
Les venes del cos humà: Veure imatge
Els catèters s'han de col·locar en sales especials (quiròfan, sala de radiologia, etc.). Es poden usar immediatament, però és preferible esperar de 24 a 48 hores. Poden estar implantats durant mesos o anys, perquè tenen una baixa incidència d'infecció.
Tot i això, requereixen unes cures infermeres periòdiques de manteniment:
- El catèter només pot ser manipulat per personal especialitzat i només s'ha d'utilitzar per a les connexions al circuit d'hemodiàlisi, que s’han de fer sota mesures universals d'asèpsia.
- El personal infermer fa les cures de l'orifici de sortida un cop per setmana; si la persona sua profusament o l’apòsit s'ha humitejat, s’ha desenganxat o s’ha embrutat les cures s’han de fer amb més freqüència.
- Es recomana usar com a antisèptic clorhexidina al 2 %, ja que la povidona iodada pot malmetre el catèter o corroir-lo fins al punt de trencar-se.
- No s'han d'aplicar solvents orgànics (acetona o èter) a la pell per canviar apòsits, ni col·locar tires autoadhesives estèrils al punt cutani d'inserció.
- L’orifici s’ha de cobrir amb un apòsit que impedeixi macerar la pell i l’extrem del catèter s’ha de cobrir amb un altre apòsit encoixinat per evitar traccions.
- No es recomana submergir el catèter a l'aigua. Mentre la persona es dutxa el catèter i la connexió s’han de protegir amb un recobriment impermeable.
Es basa en el mateix procés de filtració que l'hemodiàlisi, però, en lloc d'usar una màquina ―o ronyó artificial— com a filtre, s'utilitza la membrana peritoneal o peritoneu de la persona.
La cara interna de la paret abdominal i els òrgans que hi ha estan recoberts per una membrana serosa anomenada peritoneu, molt rica en vasos sanguinis. Per fer la DP s’introdueix una solució dialitzant a la cavitat peritoneal a través d’un catèter, col·locat a l’abdomen mitjançant una intervenció quirúrgica menor; la solució dialitzant està separada de la sang pel peritoneu, que és una membrana semipermeable. Les cèl·lules de la sang són massa grans per travessar el peritoneu, però l'aigua i algunes substàncies tòxiques per a l'organisme, com la urea, són capaces de travessar-lo i arribar a la solució dialitzant, que roman a la cavitat abdominal durant un temps per tal que es produeixi l’intercanvi de substàncies. Les substàncies que han travessat la barrera peritoneal s’expulsen a l'exterior juntament amb el líquid dialitzant a través del catèter. Aquest procés s’anomena intercanvi peritoneal.
La DP, la duu a terme la persona al seu domicili. Prèviament l’equip de diàlisi peritoneal, format personal infermer i metge, ha d’entrenar la persona per a dur a terme el tractament; a més, l’equip assessora, controla i fa el seguiment de l’aplicació correcta de la diàlisi.
Durant 2 o 4 setmanes després d’inserir el catèter, que és el període d’assentament,cal que la persona portadora segueixi els consells següents.
- S’han de fer els mínims esforços possibles i limitar l'activitat física quan el líquid de diàlisi sigui a l'abdomen.
- El catèter a l'orifici de sortida no es pot moure i no ha d’estar submergit a l’aigua de forma prolongada, ja que pot endarrerir la cicatrització i augmentar el risc d'infecció; per tant cal evitar els banys i activitats com la natació.
- Regularment s’han de fer les cures a l'orifici de sortida que indiqui el personal infermer i vigilar la l’aparició de possibles signes d'infecció, com dolor abdominal, enrogiment, inflamació de l'orifici de sortida del catèter i febre.
Durant la dutxa diària, cal seguir les recomanacions següents:
- S’han de treure les gases i subjectar el catèter amb esparadrap, per evitar que pengi.
- S’ha d’utilitzar sabó neutre i rentar també la zona de l'orifici. No s’han de fer servir esponges, manyoples ni sabó en pastilla.
- S’ha d’esbandir bé la pell de la zona de l'orifici de sortida del catèter.
- Per eixugar l'orifici del catèter, s’han de fer servir gases estèrils en lloc de tovallola.
- Si l'orifici es deixa a l'aire, cal subjectar el catèter, per evitar estrebades amb l’esparadrap o amb la roba interior.
Tipus de diàlisis peritoneal:
- DP continua ambulatòria. És la forma de DP més habitual. És una tècnica manual que consisteix a fer 4 intercanvis de substàncies al dia, amb 3 o 4 hores de permanència del líquid a la cavitat peritoneal. La DP s’ha de fer durant el dia per tal de respectar les 8 h de son.
- DP automatitzada. És un procediment de DP automàtic. Una màquina anomenada cicladora s’encarrega d’infondre i de drenar el líquid peritoneal mentre la persona dorm.
Una possible complicació de la DP és la peritonitis, que és la infecció de la membrana peritoneal, usada per fer l'intercanvi de líquids, per l’entrada d’un microorganisme a través de l’orifici de sortida del catèter peritoneal o a traves de la pròpia llum del catèter, a causa d’una mala manipulació en realitzar l’intercanvi peritoneal.
És important detectar i tractar de manera precoç la peritonitis; per això la persona ha de conèixer els signes i símptomes d’aquesta complicació, que són dolor abdominal, febre i líquid peritoneal tèrbol.
2.3.2 Altres tècniques depuratives
Existeixen altres tècniques de depuració sanguínia extracorpòria.
a) Hemodiafiltració en línia
És una tècnica de diàlisi que combina els principis de difusió —procediment pel qual es transporten molècules d’una zona d’alta concentració molecular a una zona de menor concentració, fins que el solut és igual en tot l’espai ocupat pel solvent— i de convecció —procediment mitjançant el qual es produeix el pas del líquid i dels soluts a l’altre costat de la membrana per l’aplicació de pressió a un costat de la membrana semipermeable. Aquesta tècnica intenta acostar-se a la funció renal fisiològica. El líquid de diàlisi ha de ser d’alta qualitat, amb una aigua ultrapura que ha de passar per almenys dos filtres (que la màquina de diàlisi ja té incorporats) abans que arribi a la sang de la persona.
b) Hemodiafiltració en línea amb reinfusió endògena
Aquesta tècnica és com l’anterior, però la màquina duu un sistema de càmeres per absorbir toxines urèmiques.
c) Plasmafèresi
És una tècnica que consisteix a substituir el plasma, és a dir, la fracció líquida que no conté cèl·lules, de la sang. S’extreu la sang del cos i es processa de manera que el plasma se separa de les cèl·lules sanguínies (glòbuls blancs o leucòcits, glòbuls vermells o hematies i plaquetes); després, es tornen a injectar les cèl·lules sanguínies sense plasma juntament amb una solució de reposició, que sol ser albúmina humana al 5 % (proteïna) o plasma fresc. D’aquesta manera, s’eliminen de la sang de la persona elements patògens responsables de la malaltia, com anticossos, complexos immunitaris, toxines, etc.
2.3.3 Trasplantament renal
Consisteix a implantar un ronyó d’una altra persona mitjançant una intervenció quirúrgica, després d’haver fet un estudi per determinar la compatibilitat entre la persona donant i la receptora i l’estat general de salut de la persona receptora. Habitualment es trasplanta un sol ronyó, ja que un únic ronyó sa garanteix una bona funció renal.
El ronyó trasplantat pot ser d’un donant viu o d’una persona morta recentment. Els donants vius poden ser familiars —el ronyó pot passar de pares a fills o de fills a pares o d’un germà a un altre— o persones no familiars vinculades afectivament o no amb el receptor.
La intervenció quirúrgica, la fa un cirurgià especialista. Es practica una incisió a la part inferior de l’àrea abdominal, on es col·loca el ronyó nou i es connecten l’artèria i la vena del ronyó nou a l’artèria i la vena de la pelvis (artèria i vena ilíaques). La sang ha de circular a través del ronyó nou, que produeix orina com ho feien els ronyons sans de la persona receptora. Llavors el conducte del ronyó trasplantat que transporta l’orina (l’urèter) es connecta a la bufeta, l’orina passa directament a la bufeta i s’elimina a l’exterior. Els ronyons propis es deixen al seu lloc, sempre que no sigui necessari extreure’ls per alguna patologia o perquè són massa grans.
La persona ha d’estar ingressada de 7 a 10 dies i haurà de seguir controls analítics per part de l’equip mèdic durant 1 o 2 mesos.
Tot i que abans del trasplantament s'ha determinat la compatibilitat entre la persona donant i la receptora, hi ha el risc de rebuig del nou ronyó. Per evitar el rebuig, la persona haurà de prendre durant tota la vida uns medicaments que inhibeixen la resposta immunitària, és l’anomenada teràpia immunosupressora. L’equip mèdic ha de controlar i seguir aquesta teràpia, ja que pot tenir efectes secundaris.
El trasplantament renal pot millorar de manera espectacular la salut de la persona intervinguda; tot i això tota la vida haurà de fer tot el tractament i controlar-lo, i seguir una dieta i hàbits de vida saludables.
Control de la situació de salutpP@)
Per gestionar de forma adequada les cures de salut, cal que la persona afectada d'una MRC conegui el seu estat de salut i el controli, amb l’objectiu d’assolir un grau alt d’independència i dur una vida tan normal com sigui possible.
Hi ha diferents recursos que poden ajudar que les persones afectades tinguin millor qualitat de vida.
1. Les fonts d’informació, 2. Associacions de malalts i grups d’ajuda mútua, 3. Gestionar els certificats de grau de discapacitat o d’invalidesa, 4. Les teràpies complementàries, 5. Participació activa en programes d’educació per a la salut.
1. Les fonts d’informació
Actualment, en el marc de l’era digital, hi ha molta informació; per això cal cercar la informació en llocs web avalats, d’organitzacions de professionals de la salut, de centres especialitzats que tracten l’MRC, d’associacions científiques i de revistes especialitzades. És important que les fonts d’informació d’Internet siguin segures i de qualitat, per això es poden usar instruments de suport accessibles per a tothom, com el qüestionari per avalar llocs webs sanitaris segons criteris europeus, que ajuda a discriminar si una font és fiable o no.
Tot i això, la comunicació amb l’equip de salut és la millor manera d’obtenir informació quan hi ha dubtes sobre l’MRC, sobre el tractament, sobre els efectes secundaris o altres qüestions que puguin sorgir.
2. Associacions de malalts i grups d’ajuda mútua
Són agrupacions de persones que tenen un mateix problema de salut i que busquen suport mutu per conèixer millor la patologia i el tractament.
La Federació Nacional d’Associacions per a la Lluita contra les Malalties de Ronyó (ALCER) ofereix els serveis següents: gestió de places de diàlisi, agenda d’activitats, consulta de dubtes de la insuficiència renal (IR), mapa de centres de diàlisi, mapa d’entitats ALCER i borsa de treball, entre d’altres.
L’Associació de Malalts del Ronyó de Catalunya (ADER) fomenta els drets, la rehabilitació i la millora de la qualitat de vida de les persones amb MRC. Intenta donar assistència en aspectes mèdics, socials i psicològics personals a persones amb una malaltia renal.
3. Gestionar els certificats de grau de discapacitat i d’invalidesa
Per gestionar els certificats de discapacitat o d’invalidesa, cal el servei de nefrologia faciliti els informes mèdics pertinents necessaris.
La valoració de la discapacitat s’expressa en percentatge seguint criteris tècnics unificats fixats en el barem establert pel Reial decret 1971/1999, de 23 de desembre, i en les modificacions introduïdes pel Reial decret 1856/2009, de 4 de desembre.
Se’n pot trobar més informació a: ALCER
4. Les teràpies complementàries
Algunes teràpies complementàries poden ser útils, sempre que complementin el tractament dialític i en cap cas el substitueixin. Per exemple, l’acupuntura pot ser útil per controlar la pruïja que sol acompanyar l’MRC, i que pot anar des de picor esporàdica a una pruïja intensa que impedeixi el descans diürn i nocturn.
Consells de salut: Teràpies complementàries
5. Participació activa en programes d’educació per a la salut
Conèixer i potenciar factors i conductes de protecció pot ajudar tant a controlar la malaltia com a millorar la salut.
El curs de l’MRC depèn, en gran mesura, dels coneixements que la persona té sobre la malaltia i del grau d’adaptació, per això cal la persona assumeixi la gestió de les seves cures de salut. En aquest sentit, és recomanable l’assistència a un programa d’educació per a la salut adaptat a cada persona. L’educació per a la salut es basa en la transmissió de coneixements, i en la transmissió d’habilitats —com buscar informació de qualitat— i actituds —per exemple, la participació activa— que permetin dur aquests coneixements a la pràctica. Aquests programes aborden el procés o l’evolució natural de la malaltia, la dieta, la higiene i els hàbits de vida saludables, la prevenció de factors de risc cardiovascular, el tractament farmacològic i les diverses modalitats de tractament substitutiu renal (TSR).
Per tal que l’educació per la salut sigui eficaç i eficient, cal determinar els coneixements que té la persona sobre els aspectes següents:
- L’anatomia i les funcions dels ronyons i el paper que tenen en l'equilibri dels líquids i dels electròlits del cos.
- El procés de la malaltia renal crònica, els signes i els símptomes que pot presentar, i els canvis que pot comportar l’MRC en l’estil de vida.
- La dieta prescrita, l’objectiu que es persegueix amb els canvis en l'alimentació, els aliments recomanats i els no recomanats, i les pautes per adaptar els canvis a la dieta habitual de cada persona.
- La higiene i els hàbits de vida saludables més adequats, el grau i el tipus d’activitat física aconsellada, i els hàbits nocius per a la salut: tabac, alcohol i drogues il·legals.
- La medicació. Els fàrmacs (el nom genèric i el comercial), les dosis, la via i la durada del tractament, els efectes secundaris, l’horari més apropiat per prendre’ls, les interaccions possibles, els signes i els símptomes que requereixen la consulta amb el professional de la salut de referència, etc.
- Les TSR. En què consisteixen les modalitats terapèutiques —HD, DP i TR—, les proves prèvies a la teràpia i els controls habituals, els tipus d'accés, les cures locals de la via d'accés, etc.
Situacions de vides relacionadespP@)
1. Viatjar, 2. Activitat laboral, 3. Sexualitat
1. Viatjar
És imprescindible preparar el viatge de manera anticipada per seguir el tractament correctament. Cal parlar amb l’equip de salut abans de planejar un viatge; per tant es desaconsellen les reserves d’última hora.
Si la persona amb MRC ha de viatjar, cal que porti un informe mèdic actualitzat que reculli els diagnòstics previs, les dades de les últimes anàlisis i el tractament.
La persona amb una MRC que no necessita diàlisi però que ha d’anar sovint a la consulta mèdica cal que mantingui uns hàbits de vida saludables, prengui la medicació prescrita i respecti les dates de les visites mèdiques.
La persona que segueix un tractament amb diàlisi peritoneal cal que faci una previsió del líquid peritoneal que necessitarà. A través de la unitat de diàlisi del centre on es controla el tractament dialític o de l’empresa que subministra les bosses de líquid peritoneal, es pot gestionar un lliurament del tractament per missatgeria al lloc de destí.
Si la persona està en tractament amb hemodiàlisi, haurà de tenir a prop una unitat d’hemodiàlisi per fer el tractament. Actualment, hi ha molts destins turístics preparats, fins i tot creuers especials dissenyats per persones que fan diàlisi. La persona haurà de fer les gestions pertinents per reservar una plaça a la unitat de diàlisi del lloc de destí per assegurar-se que hi ha places disponibles durant l’estada. Abans d’iniciar les sessions al centre de diàlisi nou, els professionals hauran de disposar de les últimes anàlisis, de les dades del tractament dialític i farmacològic i de la història clínica.
Si es viatja a l’estranger, caldrà buscar informació del destí abans de fer el viatge per saber si es pot acudir a un centre de diàlisi.
S’aconsella portar uns quants medicaments a la maleta i uns quants a la bossa de mà per si una de les dues es perd.
Els medicaments que han de mantenir-se en fred —per exemple, les injeccions de darbepoetina — s’han d’embolicar amb una bossa de plàstic i guardar en una nevera petita o amb glaçons per transportar-los.
Cal evitar la sobreexposició solar i utilitzar cremes protectores solars amb un factor de protecció alt.
2. Activitat laboral
El tractament dialític, d’entrada, no ha de comportar una incapacitat laboral; de fet, l’activitat laboral ajuda la persona a relacionar-se i a sentir-se realitzada. Això no obstant, hi ha factors que influeixen en l’activitat laboral de la persona amb MRC, com l’edat, l’ocupació i la causa de l’MRC. Si la persona amb una MRC treballa, cal que la feina compleixi els requisits següents:
- No ha de ser una feina amb canvis d’horaris, ni amb torns, ni amb un horari nocturn.
- No s’han de fer esforços físics continuats o descompensats.
- No hi ha d’haver cap risc d’infecció.
Tanmateix, si a causa del tractament dialític la capacitat laboral de la persona disminueix, es pot sol·licitar una pensió per incapacitat laboral o professional. Se’n pot demanar més informació a les oficines d’atenció al públic de la Seguretat Social.
En aquest enllaç es pot consultar com sol·licitar el certificat de discapacitat.
3. Sexualitat
Les persones amb MRC avançada veuen reduïda la producció de les hormones que controlen els impulsos sexuals. A més, alguns dels medicaments prescrits, el cansament causat per l’anèmia, una mala tolerància de la diàlisi i factors emocionals vinculats a l’MRC, com ara l’estrès, la depressió o l’ansietat poden reduir o inhibir el desig sexual.
Les dones poden presentar trastorns hormonals que alteren la menstruació i els homes poden presentar diferents graus d’impotència a causa de la disminució de l’hormona sexual masculina (testosterona).
Si es presenten aquestes situacions, cal plantejar-les a l’equip de salut per buscar les solucions més adients per cada persona.
Problemes de salut relacionatspP@)
L’MRC pot comportar alguns problemes de salut que s’han descrit al bloc Manifestacions. A més, també hi pot haver complicacions, tot i que són poc freqüents i moltes persones no en presentaran cap.
El control de la malaltia i de la situació de salut de cada persona és bàsic per detectar de manera precoç aquestes complicacions i poder iniciar el tractament adequat.
Els problemes de salut més freqüents són:
- Anèmia greu
- Hemorràgia d’estómac o d’intestins
- Dolor ossi i muscular
- Hipoglucèmia o hiperglucèmia
- Neuropatia perifèrica (dolor a les cames i als braços causat per l’alteració dels nervis)
- Vessament pleural (acumulació de líquid a la cavitat pleural)
- Complicacions cardiovasculars, com insuficiència cardíaca congestiva (mal funcionament del cor), arteriopatia coronària (taponament de les artèries que irriguen el cor), pericarditis (inflamació de la membrana que recobreix el cor) o accident cerebrovascular (atac de feridura)
- Nivells alts de fòsfor a la sang, que poden provocar picor a tot el cos
- Nivells alts de potassi a la sang, que comporten el risc d’aturada cardíaca
- Augment del risc d’infeccions
- Insuficiència hepàtica
- Desnutrició
- Osteoporosi i augment del risc de fractures
- Hiperparatiroïdisme secundari (HPTS). El cos genera un excés d’hormona paratiroïdal (PTH), produïda per quatre glàndules petites situades al coll al costat de la glàndula tiroides . Els nivells normals de PTH garanteixen que hi hagi les quantitats adequades de calci i fòsfor a la sang per mantenir sans els ossos, el cor, els músculs, els nervis i els vasos sanguinis. Els nivells alts de PTH alteren l’equilibri del calci i del fòsfor de tot el cos: fan que els nivells de calci a la sang siguin massa baixos i els de fòsfor, massa alts.
- La pruïja és un problema comú en les persones que fan hemodiàlisi. La majoria de vegades és crònica i de vegades pot augmentar durant la diàlisi. La causa exacta de la pruïja és desconeguda i s'ha relacionat directament, entre d’altres, amb el grau de fallida renal; amb l’hiperparatiroïdisme secundari; l'anèmia ferropènica (manca de ferro); l'augment a la sang dels nivells d'urea i de creatinina (productes de rebuig), de fòsfor, de magnesi, de calci i d’alumini, i amb un temps perllongat de tractament dialític.
Cal tenir en compte les recomanacions següents: - En la mesura possible, la persona ha d’evitar gratar-se i fregar les àrees afectades, i portar les ungles curtes i netes per prevenir l'aparició de lesions cutànies pel rascat.
- Dutxar-se poca estona amb aigua tèbia.
- Fer servir roba de cotó o de seda en lloc de llana i teixits sintètics.
- Reduir l'exposició a la pols i a ambients molt càlids o secs.
- Evitar l'estrès i l'ansietat.
- Hidratar diàriament la pell amb cremes emol·lients.
- Per calmar la pruïja, en alguns casos pot ser eficaç la fototeràpia amb radiació ultraviolada o antihistamínics orals.
Factors i conductes de protecciópP@)
Moltes les malalties renals tenen una causa desconeguda, per això és difícil establir factors i conductes de protecció que n’evitin l’aparició. Tot i això, un bon control d’algunes malalties com la hipertensió arterial (HTA) o la diabetis pot ser un factor de protecció o pot disminuir el risc de patir una malaltia renal.
1. Controlar la hipertensió (HTA); 2. Controlar la diabetis; 3. Limitar l’ús dels antiinflamatoris no esteroïdals (AINE); 4. Evitar les infeccions d’orina; 5. Prevenir la formació de pedres o càlculs renals; 6. Fer un bon seguiment de l’embaràs
1. Controlar la hipertensió (HTA)
És una de les causes principals de l’MRC. La pressió arterial alta danya els vasos sanguinis dels ronyons, i si els ronyons es deterioren, s’altera la secreció de la renina —enzim implicat que regula la tensió arterial— i es desencadena una HTA o s’agreuja si ja existeix.
Recomanacions generals
- Dieta baixa en sal
- Evitar hàbits tòxics: consumir tabac, alcohol i drogues il·legals
- Realitzar activitat física de forma regular, d’intensitat lleugera i moderada
- Mantenir el pes adequat
- Reduir l’estrès
- Seguir correctament el tractament farmacològic; respectar la dosi, la via i l’horari prescrit i no deixar el tractament encara que la persona es trobi bé.
- Per a un control òptim de la HTA, es recomana l’autocontrol de la tensió arterial al domicili, ja que les dades són més fiables que a la consulta, on poden ser superiors pel fenomen de la bata blanca.
2. Controlar la diabetis
És important controlar correctament la diabetis per evitar l’MRC, ja que és un dels factors de risc de patir una malaltia arterial o arteriopatia, juntament amb la hipertensió, l'augment del colesterol a la sang i el consum de tabac.
L‘arteriopatia és una de les complicacions de la diabetis a llarg termini i afecta totes les artèries del cos; es divideix en dos grans blocs:
- Macroangiopatia o trastorns de les artèries grans i mitjanes. Les lesions provocades per la diabetis no es diferencien de les causades per l'arteriosclerosi.
- Microangiopatia o lesions dels vasos petits. És la lesió específica i diferenciada de les persones amb diabetis; afecta les artèries més petites, arterioles i capil·lars, que s’estrenyen o es tanquen. Tot i que s'ha observat en tots els vasos del cos, afecta especialment els capil·lars de la retina (retinopatia diabètica), dels peus (peu diabètic) i del ronyó, i en aquest cas a causa l'anomenada nefropatia diabètica.
La nefropatia diabètica lesiona els glomèruls renals,que és la unitat funcional anatòmica del ronyó, on es produeix l'orina a partir del filtrat de la sang. Inicialment aquestes lesions no produeixen símptomes ni signes, però a mesura que la malaltia progressa comencen a aparèixer a l'orina substàncies anormals, com una proteïna anomenada albúmina (albuminúria), primer, en quantitats petites, que augmenten a mesura que avança la lesió renal.
De forma gradual, i depenent del compromís de la funció del ronyó, apareixen també altres símptomes, com ascites (acumulació de líquid a l’abdomen), edemes de les extremitats inferiors (inflor causada per la retenció de líquids), pèrdua de gana, cansament o picor generalitzada (pruïja), entre altres.
Finalment, el ronyó pot arribar a perdre del tot la capacitat de filtrat de les substàncies tòxiques de l'organisme, situació que dóna lloc a la malaltia renal crònica.
3. Limitar l’ús dels antiinflamatoris no esteroïdals (AINE)
Estan desaconsellats per a les persones amb insuficiència renal. Consumir-ne de forma perllongada té un efecte tòxic per el ronyó; si és necessari prendre’n, cal fer-ho sota un control mèdic estricte per evitar tant com es pugui les lesions del ronyó.
4. Evitar les infeccions d’orina
Si bé en general les infeccions urinàries no comporten conseqüències greus, poden provocar un dany renal definitiu o agreujar-lo en algunes persones. Es troben en un grup de risc les persones que pateixen alteracions anatòmiques —per exemple, malformacions de naixement— i funcionals —per exemple, bufeta neurogènica (les lesions d’una part del sistema nerviós causen la pèrdua de les funcions normals de la bufeta)—, les persones amb cossos estranys a les vies urinàries —per exemple sondes , catèters, pedres, etc.— o persones amb condicions que afavoreixen les infeccions —per exemple, persones que pateixen una disminució o pèrdua de la funció immunitària, o persones amb diabetis mellitus).
Per prevenir l’aparició d’infeccions urinàries, s’han de tenir en compte les recomanacions següents.
- S’ha d’orinar freqüentment.
- S’han d’ingerir líquids abundants i s’han d’evitar l’alcohol i les begudes amb cafeïna.
- És important incloure a la dieta aliments rics en vitamina C, ja que acidifiquen l'orina; es recomanen els cítrics o els nabius vermells que, a més de contenir vitamina C, contenen substàncies d’acció antioxidant —antocianines i carotenoides— que ajuden a prevenir les infeccions urinàries.
- Cal evitar el restrenyiment i la diarrea.
- Les dones cal que es netegin correctament els genitals: des de davant cap enrere, per no arrossegar gèrmens de l‘anus cap al meat urinari.
Si les infeccions són repetitives, s’haurà de fer un estudi per detectar anomalies en la via excretora, com el reflux vesiculouretral o altres malformacions.
5. Prevenir la formació de pedres o càlculs renals
Sempre que no estigui contraindicat, es recomana beure dos litres de líquid al dia. Si es formen pedres per acumulació de calci (el calci forma el 75 %-85 % dels càlculs), d’oxalats o d’àcid úric, s’haurà d’adaptar l’alimentació.
- Acumulació de calci. S’han de limitar els làctics i els aliments rics en aquest mineral.
- Acumulació d’oxalats. S’han de reduir les fonts d’aquesta substància: tomàquets, mongetes, xocolata, espinacs, te, etc.
- Acumulació d’àcid úric. S’ha d’evitar la carn vermella i el marisc.
6. Fer un bon seguiment de l’embaràs
Cal fer un bon control de la pressió arterial i intentar detectar de manera precoç les proteïnes a l’orina, per tal d’evitar la infecció de les vies urinàries i assegurar un seguiment òptim de l’embaràs i del nadó.
Factors i conductes de riscpP@)
En l’MRC, conèixer els factors i les conductes de risc és important per poder incidir en els factors de risc modificables i per evitar o modificar les conductes contraproduents, amb l’objectiu d’aturar o endarrerir l’aparició o la progressió de la malaltia. La persona que es troba en una fase avançada de la malaltia renal cal que conegui els senyals d’alarma per acudir al professional de salut de referència.
1. Factors de risc d’aparició de la malaltia renal crònica; 2. Factors de risc en la progressió de l’MRC
1. Factors de risc d’aparició de la malaltia renal crònica
1.1 Factors no modificables; 1.2 Factors modificables
1.1 Factors no modificables
- Edat. Superar els 60 anys és un factor de risc d’MRC, però no un factor de progressió, més enllà del deteriorament funcional que comporta l’envelliment.
- Sexe. Els homes presenten un major deteriorament del filtrat glomerular.
- Predisposició genètica. Els antecedents familiars predisposen a patir la malaltia renal.
- Factor racial. Als Estats Units s’ha observat una major incidència de malaltia renal avançada en la població afroamericana. Aquesta circumstància s'atribueix, principalment, a la major prevalença d'hipertensió arterial greu, a les pitjors circumstàncies socioeconòmiques d’aquest grup de població i a possibles factors genètics.
- Pes baix en néixer. La persona que neix amb un pes baix té un nombre de nefrones (unitat funcional i estructural bàsica del ronyó) inferior al normal; aquesta circumstància es vincula a un risc més alt de desenvolupament posterior de l’MRC.
- Baix nivell social, cultural i econòmic. Una situació social desafavorida s’associa a una pitjor salut en general i una probabilitat més gran de desenvolupar malalties com la hipertensió arterial o la diabetis, factors de risc de l’MRC.
1.2 Factors modificables
1.2.1 Tabaquisme; 1.2.2 Consum d’alcohol; 1.2.3 Augment de les proteïnes en l’orina (proteïnúria); 1.2.4 Consum d’antiinflamatoris no esteroïdals (AINE); 1.2.5 Nivell d’àcid úric a la sang; 1.2.6 Sobrepès i obesitat; 1.2.7 El mal control de la HTA i la diabetis.
1.2.1 Tabaquisme
La nicotina que conté el tabac provoca una disminució de la mida de les artèries, fet que incrementa la pressió arterial i afecta l’hemodinàmica renal. A més, el tabac disminueix la disponibilitat d’oxigen dels teixits, perquè l’hemoglobina —que té la funció de captar oxigen als pulmons i transportar-lo a les cèl·lules del cos— té més afinitat pel monòxid de carboni —present al fum del tabac— que per l’oxigen. Per tant, el tabac disminueix l’oxigen de la sang circulant i augmenta la carboxihemoglobina (unió de l’hemoglobina amb el monòxid de carboni). És, doncs, prioritari abandonar el consum de tabac.
1.2.2 Consum d’alcohol
L’abús en el consum d’alcohol afavoreix l’aparició d’una HTA i és un factor d’augment de la progressió de l’MRC. Si és necessari, cal acudir al centre de salut de referència per iniciar un programa de desintoxicació.
1.2.3 Augment de les proteïnes en l’orina (proteïnúria) per sobre de la quantitat considerada normal
Els ronyons filtren la sang del cos i separen els elements residuals de les substancies nutritives i eliminen allò que el cos no necessita a través de l’orina. Però el ronyó no elimina les proteïnes. Si una quantitat alta de proteïnes arriba a l’orina indica que els ronyons no treballen correctament. La determinació de la proteïnúria normalment es fa en una mostra d’orina de 24 h; com que és complicat garantir tota la recollida, determinar de manera simultània la creatinina permet establir les proteïnes totals. Es considera proteïnúria quan hi ha més de 300 mg proteïnes en l’orina de 24 h.
La proteïnúria es classifica en tres tipus:
| Orina de 24 h (mg/24h) | Mostra aïllada Albúmina: creatinina (mg/g) |
Mostra aïllada Proteïnes: creatinina (mg/mg) |
|
| Normal | < 30 | < 30 | < 0,15 = < 150mg/24h |
| Microalbúmina | 30-300 | 30-300 | < 0,15 |
| Macroalbúmina | > 300 | > 300 | > 0,3 |
La presència de microalbúmina durant més de 3 mesos és un factor de risc de deteriorament renal progressiu i de malalties cardíaques adverses. En aquests casos, cal protegir el ronyó i modificar els factors de risc cardiovascular.
Per tal d’evitar l’augment de la proteïnúria, es recomana seguir una dieta amb restricció de proteïnes.
1.2.4 Consum d’antiinflamatoris no esteroïdals (AINE)
Els AINE tenen un efecte tòxic sobre els ronyons. Per això no s’han de prendre de manera regular durant un període de temps prolongat, ja que poden provocar danys renals i desencadenar una MRC.
1.2.5 Nivell d’àcid úric a la sang
L'àcid úric és un producte de rebuig procedent de la descomposició de les purines, que són unes substàncies presentes en alguns aliments i begudes.
La major part de l'àcid úric s’elimina a través dels ronyons amb l'orina. Si es produeix massa àcid úric o se n’elimina menys del normal, n’augmenta el nivell a la sang, fet que pot donar lloc a una hiperuricèmia. Una hiperuricèmia pot danyar el ronyó a través de mecanismes diversos, com ara la precipitació dels cristalls d‘àcid úric a l'interior dels ronyons.
La dieta té un paper molt destacat en la prevenció i el tractament de la hiperuricèmia.
Els aliments amb un contingut alt en purines són:
- Totes les carns (com el fetge), els extractes de carn i les salses
- Les anxoves i el verat
- Llevats i extractes de llevat (com la cervesa o begudes alcohòliques)
- Espàrrecs, espinacs, fesols, pèsols, llenties, civada, coliflor i fongs
Els aliments baixos en purines són:
- Cereals refinats: pans, pastes, farina, tapioca, coques, etc.
- Llet i productes lactis
- Ous
- Enciam, tomàquets i la majoria dels vegetals verds
- Sopes i cremes fetes sense carn
- Aigua, suc de fruita i begudes amb gas
- Mantega de cacauet, fruites i nous
1.2.6 Sobrepès i obesitat
Són dos factors de risc de patir malalties cròniques (malalties cardiovasculars, hipertensió arterial, hiperlipèmies, diabetis tipus 2, etc.), les quals, a més d’empitjorar la qualitat de vida, són factors de risc de patir una MRC.
Cal mantenir un pes adequat, tenint en compte l’edat, el sexe, la constitució corporal i la situació de vida.
Consells associats a mantenir un pes adequat
1.2.7 El mal control de la HTA i la diabetis
La HTA i la diabetis són dues de les causes principals de l’MRC i factors de risc per a una mala evolució de la malaltia renal.
- Hipertensió. L’augment crònic i continuat de la pressió de la sang contra les parets dels vasos sanguinis provoca danys en els vasos i redueix el subministrament de sang als ronyons. Un bon control de la pressió arterial millora la qualitat de vida i augmenta l’esperança de vida. Per controlar la HTA, s’han de seguir mesures higienicodietètiques, complementades sovint amb un tractament farmacològic.
- La diabetis mal controlada pot provocar lesions a totes les artèries del cos, incloent-hi les dels ronyons. El dany a les artèries renals pot causar una nefropatia diabètica. Per controlar la diabetis, cal seguir una dieta adequada i fer els exercicis recomanats; aquestes mesures, de vegades, s’han de completar amb tractament farmacològic per via oral (antidiabètics orals) o parenteral (insulina).
2. Factors de risc en la progressió de l’MRC
2.1 Aportació excessiva de potassi en l’alimentació
Si no es pot eliminar l’excés de potassi de l’organisme, aquest s’acumula i aquesta acumulació pot provocar una pèrdua de força muscular. Això pot dificultar la coordinació moviments, pot comportar arítmies i, fins i tot, aturada cardíaca i mort. Si després d’un consum excessiu d’aliments rics en potassi apareix debilitat muscular, pesadesa i formigueig a les extremitats i alteracions del ritme cardíac, la persona ha de ser tractada de manera immediata.
2.2 Aportació excessiva de líquids en la dieta
Una ingesta excessiva de líquids o de sal pot provocar un edema agut de pulmó, que es manifesta amb dificultats respiratòries i que s’intensifica si la persona està estirada. L’excés de líquid s’ha de tractar de manera urgent, ja que amb el temps la dificultat de respirar augmenta i pot provocar aturada cardíaca
2.3 Aportació excessiva de fòsfor
Els nivells alts de fòsfor a la sang s’associen a una progressió més rapida del FG, i es manifesten amb pruïja i debilitat als ossos.
Repercussions personals, familiars i socialspP@)
El diagnòstic d’una MRC canvia percepció que té una persona d’ella mateixa i la manera de concebre la seva vida. La reacció davant del diagnòstic depèn de la personalitat, de l’entorn familiar i social, dels recursos econòmics i del moment en què apareix l’MRC.
Hi ha eines que poden ajudar a gestionar de manera saludable la nova situació, com tallers en grup, sessions informatives, teràpies psicològiques i fins i tot jornades on hi ha persones amb la mateixa situació per compartir experiències.
El diagnòstic de la malaltia i les noves situacions associades, per exemple el tractament de diàlisi, provoquen un impacte emocional a la persona i a la família amb diverses fases adaptatives.
- Negació o rebuig. Apareixen sentiments i pensaments difícils de canalitzar, de l’estil «Això no em pot passar a mi.», «És un error.», «No és possible!», dirigits a la mateixa persona, a la família o als professionals.
- Ira. Se sol sentir ràbia, odi i rancor per allò que s’ha perdut o per allò que no es té.
- Regressió o dissociació. S’idealitza de manera exagerada allò que ja no es té, i no hi ha res que doni suport a la nova situació.
- Depressió. A mesura que la negació, la ira i l’agressivitat desapareixen, sorgeix la tristor i es comença a admetre l’existència d’MRC.
- Acceptació. S’assumeixen els canvis i es reorganitzen les activitats de la vida diària d’acord amb la nova situació.
En aquest procés d’acceptació cal que hi hagi una relació de confiança amb l’equip assistencial. Això ajudarà a identificar i a reforçar els punts forts de la persona i les seves capacitats per afrontar de la millor manera possible les repercussions inevitables de la nova situació:
- Reaccions emocionals intenses: por, tristesa, hostilitat, culpa, etc.
- Disminució de l’autoestima davant la pèrdua de funcions corporals, els canvis laborals, els canvis en la imatge corporal i la necessitat d’ajuda de terceres persones
- Sentiments d’impotència
- Estrès emocional
- Aïllament social a causa de la pèrdua de les relacions personals. Per contrarestar la situació, es pot contactar amb els grups d’ajuda mútua.
Informació de suport:
- Els tipus de pèrdues
- Factors i conductes de protecció en el procés de dol
- Federació Nacional d’Associacions per a la Lluita contra les Malalties del Ronyó (ALCER)
Informació general
DescripciópP@)
Els ronyons són dos òrgans simètrics en forma de mongeta situats a l'esquena, un a cada cantó de la columna vertebral, a l'alçada de les últimes vèrtebres dorsals i de les primeres vèrtebres lumbars. Cada ronyó està format per un milió d'unitats funcionals i estructurals microscòpiques anomenades nefrones.
La funció principal de l'aparell urinari és regular el medi intern mitjançant la filtració de la sang i l'eliminació dels residus metabòlits, de l'excés d'aigua i dels electròlits del cos —sodi, potassi, clorur, glucosa i bicarbonat— en forma d'orina, i retenir els anabolitzants —substàncies produïdes pel metabolisme que el cos aprofita, per exemple, per sintetitzar proteïnes, per crear energia, etc.— que l'organisme necessita.
L'hormona antidiürètica, produïda per la glàndula hipòfisi, i altres hormones ajuden a regular la funció renal i a controlar la composició urinària per tal de mantenir un equilibri entre aigua i electròlits. L'orina normal conté un 95 % d’aigua, un 2 % de sals minerals i un 3 % d’urea i àcid úric. La quantitat d'orina diària varia en funció de la ingesta de líquids i de les pèrdues renals extres (a través de la suor, de la respiració i, en alguns casos, de les deposicions), però habitualment oscil·la entre 500 i 2.000 mil·lilitres d'orina.
El ronyó té també una funció endocrina ja que participa en la formació dels productes següents:
- Eritropoetina o EPO. El 90 % de l'EPO és de procedència renal. L'eritropoetina ajuda a formar eritròcits hematies o glòbuls vermells i és l'estimulant principal de l'eritropoesi natural (el mecanisme de producció d’eritròcits).
- Calcitriol. És una forma activa de la vitamina D que regula l'absorció del calci i del fòsfor dels aliments i ajuda a formar i a mantenir els ossos.
Finalment, el ronyó també regula la pressió arterial gràcies a l'excreció de l'excés de sodi i a la producció d'una enzima anomenada renina, que s'allibera al torrent circulatori quan la pressió arterial està per sota de nivells normals i activa un mecanisme de compensació, el sistema renina-angiotensina-aldosterona, el qual reté sodi i aigua i ajuda a augmentar la pressió arterial. Per contra, en la majoria de situacions d'hipertensió arterial el sistema renina-angiotensina-aldosterona està hiperactivat i s’ha de bloquejar per normalitzar la tensió arterial.
La malaltia renal crònica (MRC) és la pèrdua lenta i progressiva de totes aquestes funcions dels ronyons, a conseqüència d'una pèrdua gradual i irreversible del nombre de nefrones (cèl·lules renals) funcionals en el transcurs de mesos o anys, o per la presència de dany renal de forma persistent durant com a mínim 3 mesos.
L'MRC, a partir d'un estadi determinat, pot comportar les manifestacions orgàniques següents: retenció de líquids i de substàncies tòxiques i alteració de la producció d'hormones que ajuden a controlar la pressió arterial, l'anèmia i la salut dels ossos.
Es considera que hi ha una insuficiència renal crònica (IRC) quan la taxa de la funció renal —expressada en taxa de filtrat glomerular (TFG)— és inferior a 60ml/min/1,73 m2.
El dany renal es diagnostica per mètode directe —amb una biòpsia renal per analitzar les alteracions dels teixits— o de forma indirecta, amb marcadors com l’albuminúria o proteïnúria, per alteracions en el sediment urinari o mitjançant proves d’imatge.
La nefrologia és la branca de la medicina que es dedica a prevenir, diagnosticar i tractar les persones amb problemes del ronyó i les seves conseqüències.
HistòriapP@)
Les malalties renals ja eren conegudes per Hipòcrates en el segle V aC. Va descriure un cas clínic en el llibre Epidemics d’un jove anomenat Silenus de 20 anys, alcohòlic, amb febre, orina obscura i escassa, fins que va arribar a perdre la consciència i morir.
Un dels iniciadors de la nefrologia va ser Marcello Malpighi (1628-1694), un científic italià considerat el fundador de la histologia, que va estudiar l’estructura del ronyó.
Durant el segle XIX, el ronyó es va estudiar exhaustivament en diversos centres europeus. A l’Hospital Charité de Berlín, Frederich Frerichs (1819-1885) i Ludwig Traube (1818-1876), professors de medicina, van treballar alhora i van fer aportacions importants en l’estudi de les malalties renals. El 1836, el metge anglès Richard Bright va publicar un article sobre les patologies renals.
Les aportacions que es van fer als anys 50 als EUA els investigadors Homer Smith, Gamble i Darrow sobre la composició química de la sang i sobre les funcions renals van contribuir a la creació de la nefrologia.
Fins a l’inici dels seixanta, totes les persones que patien insuficiència renal crònica morien sense que hi hagués cap tractament per evitar-ho. Durant la dècada dels cinquanta i a principi dels seixanta, es van produir descobriments importants.
El químic Thomas Graham, en un dels seus experiments fets el 1854, va col·locar dues solucions, una amb col·loides i cristal·loides i l’altra només amb aigua, separades per un pergamí d’origen vegetal que actuava de membrana. Va comprovar que només els cristal·loides eren capaços de travessar la membrana cap a l’aigua. Aquest fenomen, el va anomenar diàlisi.
El 1960, el Dr. Scribner, de la Universitat de Washington, durant el I Congrés Internacional de Nefrologia realitzat a Evian (França) va comunicar la possibilitat de mantenir vius malats renals mitjançant la tècnica de l’hemodiàlisi.
Per tal de portar a terme la tècnica de l’hemodiàlisi, era necessari extreure la sang del cos, depurar-la i tornar-la a introduir-la-hi, per la qual cosa calia fer un accés vascular. El 1966, els doctors Cimino i Brescia de Nova York van crear artificialment una fístula arteriovenosa en suturar una vena superficial a una artèria pròxima; al cap d’unes setmanes, amb la maduració de la fístula, es va obtenir una vena superficial dilatada, fàcilment canalitzable, amb parets gruixudes, que es podia punxar moltes vegades i amb un flux de sang semblant al d’una artèria. Des d’aleshores, aquesta fístula és l’elegida per les persones que necessiten l’hemodiàlisi de forma indefinida en un programa de malalts crònics.
L’any 2002 la National Kidney Foundation va publicar una guia de pràctica clínica amb l’objectiu d’unificar criteris i facilitar la posada en marxa de plans d’acció pel que fa a la cura de la persona, a les guies diagnòstiques i a les recomanacions terapèutiques; la guia classifica l’MRC en cinc estadis amb independència de la causa que la provoca.
EpidemiologiaP@)
La malaltia renal crònica (MRC) és una epidèmia mundial que afecta més d’un 10 % de la població adulta i més d’un 20 % dels majors de 60 anys.
Els països amb la prevalença més alta de persones amb MRC en fase avançada són els EUA, Taiwan i Japó. La nefropatia diabètica —lesió renal que pot aparèixer com a complicació tardana en persones amb diabetis— n’és la causa més freqüent a tot el món.
Les persones de raça negra són més susceptibles a desenvolupar una MRC secundària, com a conseqüència d’una diabetis o de la hipertensió arterial.
Segons l‘EPIRCE (Prevalença de la insuficiència renal crònica a Espanya), aproximadament l’11 % de la població adulta pateix algun grau d’MRC. Aquesta malaltia s’associa a un índex important mortalitat cardiovascular, així com a costos econòmics elevats. La despesa anual associada a l’MRC en fases avançades a Espanya és de més 800 milions d’euros.
EtiologiapP@)
Les causes principals de malaltia renal crònica són:
1. Diabetis; 2. Hipertensió arterial; 3. Glomerulonefritis; 4. Malalties hereditàries; 5. Malalties congènites; 6. Malalties autoimmunes; 7. Obstrucció del flux urinari per patologies urològiques; 8. Pielonefritis de repetició (infeccions del ronyó); 9. Consum crònic de fàrmacs nefrotòxics (principalment antiinflamatoris)
Tot i que l’aparició de l’MRC es deu a causes diverses, les dues principals són la diabetis i la hipertensió arterial, que són les responsables de dues terceres parts dels casos.
1. Diabetis
Una de les complicacions associades a la diabetis és l'alteració de les artèries grans i petites, que s'endureixen i s'estrenyen, i ocasionalment es tanquen, de manera que es redueix l'aportació sanguínia a algunes zones del cos (isquèmia). La lesió de les artèries petites (microangiopatia) afecta els capil·lars petits dels ronyons i provoca l'anomenada nefropatia diabètica, que danya els glomèruls renals, que és la part del ronyons on es filtra la sang i es produeix l'orina. Aquesta nefropatia, a la llarga, pot donar lloc a una insuficiència renal crònica.
Paral·lelament, la diabetis també pot provocar danys en el sistema nerviós, la qual cosa pot afectar la funció de la bufeta de l’orina i alterar-ne el mecanisme de buidada.
Consells de salut davant la diabetis
2. Hipertensió arterial
La pressió arterial alta augmenta la pressió de la sang en les parets dels vasos sanguinis. Aquest augment de la pressió pot danyar les parets del vasos i reduir el subministrament de sang a òrgans importants com els ronyons. La hipertensió arterial també afecta les unitats filtrants diminutes dels ronyons, en conseqüència els ronyons poden deixar d’eliminar els productes de rebuig i els líquids extres de la sang. A més, el líquid extra dels vasos sanguinis pot augmentar encara més la pressió arterial.
D’altra banda, l’MRC pot causar hipertensió arterial. Els ronyons tenen un paper fonamental en el manteniment d’una pressió arterial normal i el seu deteriorament en dificulta la regulació. En conseqüència, la pressió arterial augmenta.
3. Glomerulonefritis
És la tercera causa d’MRC. Fa referència a un grup de malalties que causen la inflamació crònica dels glomèruls renals o unitats de filtrat dels ronyons. Aquesta inflamació pot ser únicament renal —glomerulonefritis primària, habitualment d’origen immunològic— o es pot trobar en el context d’una malaltia sistèmica —glomerulonefritis secundària, com en el cas de la diabetis, amiloïdosi o lupus— que comporta en molts casos l’aparició de la insuficiència renal crònica (IRC).
4. Malalties hereditàries
La malaltia hereditària principal que causa l’MRC és la poliquistosi renal. Es formen diversos quists als ronyons que augmenten de mida i fan que els ronyons perdin progressivament la seva funció. La probabilitat que un descendent hereti la poliquistosi és d’un 50 %; d’altra banda, la malaltia no salta generacions, és a dir que si una persona afectada no transmet la malaltia als seus fills, els néts no patiran la malaltia.
5. Malalties congènites
Durant la formació del fetus, pot haver-hi alteracions que provoquin una disfunció renal de forma precoç, per exemple, una estenosi o estretament que evita l'eliminació normal de l'orina, la fa retrocedir fins als ronyons, provoca infeccions i pot lesionar de manera irreversible els ronyons.
6. Malalties autoimmunes
El sistema immunològic protegeix el cos contra les malalties i les infeccions. Però en el cas de malaltia autoimmune, el sistema immunològic ataca les cèl·lules sanes per error i pot causar lesions més o menys greus en diferents òrgans i aparells, per exemple als ronyons. L’exemple més comú d’aquest tipus de malalties autoimmunes és el lupus eritematós sistèmic.
7. Obstrucció del flux urinari per patologies urològiques
Les obstruccions cròniques causades per problemes com càlculs renals —pedres al ronyó—, tumors o, en els homes, per l’augment de mida de la pròstata poden causar una estenosi o estretament, que dificulti o impedeixi l'eliminació normal de l'orina, la faci retrocedir fins als ronyons i provoqui infeccions que poden comportar l’MRC.
8. Pielonefritis de repetició (infeccions del ronyó)
Les infeccions urinàries repetides que afecten el parènquima renal poden provocar seqüeles en el seu funcionament. Durant la infància hi ha una major incidència d’aquestes infeccions de repetició per la presència de reflux vesicouretral, és a dir, el retrocés de l'orina des de la bufeta fins als urèters o fins al ronyó.
9. Consum crònic de fàrmacs nefrotòxics (principalment antiinflamatoris)
El consum habitual d’antiinflamatoris no esteroïdals (AINE) durant períodes llargs de temps pot provocar alteracions en l’hemodinàmica (funcionament) intrarenal o toxicitat directa sobre el teixit renal, la qual cosa pot deteriorar la funció renal de forma crònica.
TipusP@)
La funció renal es mesura per l’índex o taxa de filtrat glomerular (TFG o GRF per les sigles en anglès: Glomerular Filtration Rate). La TFG és el volum de fluid filtrat a través dels glomèruls per unitat de temps, mesurat normalment en mil·lilitres per minut (ml/min). Els glomèruls són estructures petites dels ronyons que filtren la sang; aquest filtratge dóna origen a l’orina que s’elimina.
L’MRC es classifica en cinc estadis tenint en compte la taxa de filtrat glomerular (TFG).
Aquesta classificació dels estadis de l’MRC es basa en la guia K/DOQI 2002 de la National Kidney Foundation:
| Estadi | Descripció | Taxa de filtrat glomerular (ml/min/1,73 m2) |
|---|---|---|
| 1 | Dany renal amb filtrat glomerular normal* | 90 o superior |
| 2 | Dany renal amb filtrat glomerular lleugerament disminuït* | 60 a 89 |
| 3 | Filtrat glomerular moderadament disminuït | 30 a 59 |
| 4 | Disminució severa del filtrat glomerular | 15 a 29 |
| 5 | Insuficiència renal (fase avançada) |
Inferior a 15 |
*Diagnosticat per mètode directe (biòpsia renal) o de forma indirecta, a través d’una anàlisi d’orina (amb marcadors com l’albuminúria, la proteïnúria o la microhematúria) o a través de proves d’imatge.
En estadis inicials, la malaltia es controla amb medicació i hàbits higienicodietètics adequats. En estadis avançats, és necessari un tractament substitutiu, que pot ser l‘hemodiàlisi, la diàlisi peritoneal o el trasplantament renal.
- Veure tractament fase inicial
- Veure tractament fase avançada
Consells de la infermera
RespirarpP@)
Una bona oxigenació mitjançant una respiració adequada resulta essencial per mantenir un bon estat de salut i una situació de benestar.
A banda de les repercussions que tenen les emocions en la respiració, les persones amb una MRC poden tenir símptomes físics relacionats amb l’aparell respiratori, com l’ofec i la tos amb o sense expectoració.
Cal tenir en compte les recomanacions següents per tenir una respiració òptima:
- Si la persona és fumadora passiva, ha de procurar estar en ambients lliures del fum del tabac.
- Si la persona és fumadora activa, ha de buscar ajuda per deixar de fumar en l’equip de salut.
- S’ha de mantenir una posició que afavoreixi l’expansió toràcica, especialment si es pateix ofec o dificultat respiratòria. Si els problemes s’accentuen en estirar-se, s’ha d’intentar dormir en una posició més incorporada.
- Les tècniques de control de la respiració poden ser una eina bàsica gestionar els símptomes respiratoris diürns o nocturns i les repercussions de les emocions en la freqüència i el ritme respiratoris.
- Es recomana fer respiracions profundes i seguir tècniques de relaxació. Els exercicis de respiració toràcica o abdominal durant el dia també ajuden a relaxar la persona a l’hora d’anar a dormir.
Veure el vídeo: control del dolor amb la reparació
Es recomana tenir en compte tots els consells generals, que permetran adoptar hàbits de vida saludables en relació amb l’activitat de la vida diària de:
Menjar i beurepP@)
Seguir una dieta equilibrada permet una nutrició adequada i comporta beneficis per a la salut en general i per a l’evolució de la persona. En l’MRC la dieta varia segons l’estat nutricional i la fase d’evolució de la malaltia.
La dieta mediterrània compleix perfectament els requisits d’una alimentació saludable, tot i que s’han de tenir en compte unes recomanacions i limitacions alimentàries, amb una atenció especial al potassi, al fòsfor i al sodi dels aliments, sobretot quan la malaltia està en una fase evolutiva avançada —amb tractament amb hemodiàlisi o diàlisi peritoneal. També caldrà ajustar la ingesta de líquids per seguir estrictament les recomanacions que l’equip de salut faci en cada moment.
Recomanacions que cal tenir en compte per seguir una dieta pobra en potassi:
- Ingerir com a màxim una peça de fruita crua al dia; les fruites amb menys contingut de potassi són les pomes, les peres i les mandarines.
- Restringir els sucs de fruita natural i els sucs envasats.
- Eliminar la fruita seca (avellanes, ametlles, cacauets, nous, coco, etc.) i les fruites deshidratades (figues, dàtils, panses, prunes, etc.) de la dieta.
- En les fruites elaborades es redueix el potassi en un 75 %; es poden consumir les fruites en forma de confitura, melmelada, compota, bullides o en almívar.
- Les verdures, hortalisses i patates han d‘estar unes 8 hores en remull; se n’ha de canviar l’aigua algunes vegades i després s’han de bullir dues vegades, així s’eliminarà un terç del potassi. No s’ha d’aprofitar en cap cas l’aigua de la cocció.
- La verdura congelada té menys potassi que la fresca, però també s’ha de seguir el mateix procés d’ebullició.
- Es poden menjar llegums almenys dues vegades per setmana, i s’han de bullir de la mateixa manera que les verdures.
- Més consells per a una dieta baixa en potassi.
Recomanacions que cal tenir en compte per seguir per una dieta pobra en fòsfor:
- Restringir els formatges curats, secs, semisecs i per untar. Es pot prendre formatge fresc desnatat, formatge de cabra i mató.
- S’han d’evitar la fruita seca, els productes integrals i el peix blau.
- Es recomana el peix blanc, sobretot el rap, el bacallà, el lluç, els calamars i el pop.
- S’ha d’evitar el rovell de l’ou, però se’n pot menjar la clara, ja que conté poc fòsfor.
- Es recomana un got de llet al dia i no prendre més de dos o tres iogurts, flams o mató a la setmana.
- Més consells per a una dieta baixa en fòsfor.
Recomanacions que cal tenir en compte per seguir una dieta baixa en sodi (sal). Cal ser especialment curós perquè els aliments ja porten la quantitat de sodi que necessita l’organisme i, per tant, no és necessari afegir-ne més.
- Per potenciar el gust dels aliments es poden utilitzar condiments substitutius com vinagre o llimona; all; julivert; llorer; pebre; herbes aromàtiques, com cibulet, julivert, orenga, cerfull, estragó, anet, farigola, marduix, alfàbrega, api o coriandre; canyella; comí, i algunes salses casolanes sense sal.
- S’han d’evitar aliments en llauna o conserva, els plats precuinats, els productes d’aperitiu, els productes de pastisseria, els aliments de xarcuteria, la fruita seca salada, les sopes de sobre o pastilles de brou, els aliments fumats, salses tipus quètxup o mostassa i begudes amb gas.
La persona que segueix un tractament amb hemodiàlisi o diàlisi peritoneal perquè no pot eliminar adequadament els líquids ha de limitar-ne l’aportació. Es recomana ingerir 500 ml/dia de líquids com a màxim (més o menys, dos gots d’aigua); cal tenir en compte que aquesta quantitat inclou el líquid d’alguns aliments com sopes, guisats i algunes fruites molt riques en aigua, com la síndria.
La persona en tractament amb hemodiàlisi o diàlisi peritoneal que elimina diàriament una determinada quantitat d’orina, pot afegir aquesta quantitat de líquid a la dieta. Per exemple, si orina 400 ml al dia, pot prendre diàriament 900 ml de líquids: els 500 ml permesos més els 400 ml equivalents a la quantitat d’orina que ha eliminat.
Recomanacions per controlar la ingesta de líquids:
- S’han d’evitar els aliments salats i elaborats industrialment.
- S’aconsella llepar trossos de llimona per estimular la salivació i humitejar la boca. Cal tenir en compte que no es poden prendre més dues rodanxes al dia, ja que la llimona conté potassi.
- En dies calorosos es poden llepar glaçons de gel amb unes gotes de llimona per reduir la ingesta de líquids continua.
Es recomana tenir en compte tots els consells generals, que permetran adoptar hàbits de vida saludables en relació amb l’activitat de la vida diària de:
Moure's i mantenir una postura corporal correctapP@)
L’activitat física és beneficiosa físicament i psicològicament. Es recomana fer diàriament exercici moderat encara que la persona a vegades pugui sentir-se cansada i sigui quina sigui la fase de la malaltia.
Els programes d'exercici físic milloren la capacitat física de les persones en hemodiàlisi i permeten un millor control de la hipertensió, de l’anèmia i del nivell de colesterol i sucre a la sang. Cal recordar, a més, que l'exercici físic genera endorfines —l'hormona de la felicitat i el benestar—, que ajuden a combatre la depressió que freqüentment acompanya la malaltia o el tractament.
- Tipus d’exercici. És important que cada persona triï el tipus d'exercici que més li agrada. Tot i això, les activitats practicades en grup i dirigides per un professional tenen els avantatges d'assegurar que es duran a terme de forma correcta i que permetran que la persona es relacioni amb altres persones en una situació similar. L'ideal és combinar l’exercici aeròbic i els exercicis de força o tonificació.
- Exercici aeròbic diari. S’ha de caminar, nedar, ballar, jugar a tennis o anar en bicicleta (estàtica o de passeig) durant uns 30 minuts i controlar bé la respiració.
- Exercicis de força o tonificació en dies alterns, per aportar resistència. Es poden aixecar pesos (d'1 kg com a màxim), practicar amb gomes elàstiques, pilotes de goma escuma, etc.; per aconseguir un bon to muscular sense fatigar-se, és important utilitzar poca resistència però fer moltes repeticions dels exercicis.
- Exercicis com el ioga, el tai-txi o el mètode Pilates ajuden a controlar el cos amb la ment i a relaxar-se a través de la respiració. Els exercicis de relaxació, els estiraments i una elasticitat de tota la musculatura prevenen o milloren el dolor produït per contractures, estrès o ansietat.
- El millor moment per fer exercici és quan la persona es troba més bé i la resta d’activitats ho permeten. Fer exercicis al matí ajuda al metabolisme a posar-se en marxa i accelera el procés de cremada del greix, que segueix actiu les hores següents a la pràctica de l'exercici; a més, aporta energia, activa la circulació i prepara la persona per afrontar les activitats diàries.
- El límit de l'esforç físic durant l'exercici l’ha de decidir cada persona segons l’edat i la condició física. Una manera senzilla de controlar l'esforç és poder mantenir una conversa mentre es fa l'exercici; això indica que la freqüència cardíaca és l'òptima, que la respiració és la correcta i que l'exercici és realment beneficiós.
- L'exercici s'ha d'aturar immediatament si hi ha dificultats per respirar bé, si se senten rampes a les cames, batecs cardíacs irregulars o una punxada al pit, nàusees o vòmits.
- Abans d'iniciar un programa d’activitat física; quan hi hagi un canvi en la situació de salut, com l'aparició de febre, dolor articular o cansament muscular excessiu, i quan hi hagi una modificació del tractament, cal consultar l’equip de salut.
Es recomana tenir en compte tots els consells generals, que permetran adoptar hàbits de vida saludables en relació amb l’activitat de la vida diària de:
Reposar i dormirpP@)
Les alteracions del patró del son són un dels problemes que poden patir les persones amb una malaltia renal crònica, ja que solen tenir problemes per agafar i mantenir el son, fet que repercuteix negativament en la qualitat de vida.
Les persones amb una MRC també poden patir la síndrome d'apnea del son, que són interrupcions de la respiració mentre es dorm. Amb el temps, aquestes alteracions poden donar lloc a una inversió del ritme circadià, amb insomni nocturn i somnolència diürna, acompanyats de mal de cap, depressió i fatiga.
El tractament de l'apnea del son inclou:
- Perdre pes fins assolir el pes recomanat, ja que l'apnea del son està estretament vinculada al sobrepès i a l'obesitat.
- Canviar de posició mentre es dorm.
- Evitar prendre somnífers, sedants i analgèsics narcòtics (opioides), com per exemple morfina, que puguin provocar una hipòxia —baix nivell d'oxigen a la sang— potencialment mortal, fins i tot en persones amb apnea del son lleu.
- Evitar o moderar el consum de begudes alcohòliques fins a tres hores abans d'anar a dormir.
- Evitar el consum de tabac. Els fumadors tripliquen les probabilitats de patir apnea del son, en comparació amb les persones que mai han fumat o que han deixat de fer-ho.
- Sota prescripció mèdica, es pot usar una màscara per dormir connectada a una màquina petita que bomba aire contínuament a través d'un tub col·locat a les fosses nasals. Aquesta màquina fa una pressió positiva contínua de la via aèria.
Moltes persones que segueixen un tractament de diàlisi tenen problemes per dormir a la nit pel dolor o per l’anomenada síndrome de les cames inquietes, que provoca incomoditat, tremolor o inquietud a les cames i fa que la persona tingui moltes ganes de fer puntades de peu i moure violentament les cames. Algunes teories atribueixen aquesta síndrome a dany als nervis o a desequilibris minerals.
Per tractar aquesta síndrome s’han de seguir aquestes recomanacions.
- S’ha de fer exercici moderat durant el dia. Tot i això s’ha d’evitar l’activitat física un parell d'hores abans d'anar a dormir, ja que això podria empitjorar el quadre dels símptomes.
- Per alleujar la simptomatologia, es poden fer massatges o prendre banys d’aigua tèbia.
- S’ha de reduir o evitar el consum de cafeïna, alcohol i tabac.
- Quan la síndrome és molt intensa i interfereix en la qualitat de vida de la persona, es pot tractar amb benzodiazepines —que habitualment es fan servir per tractar l'insomni o l'ansietat— o amb levodopa —que normalment es recepta a persones amb Parkinson.
Perquè la persona tingui la sensació d’estar descansada durant el dia i pugui realitzar les activitats habituals de la vida diària, es poden seguir les recomanacions següents per anar a dormir:
- S’ha d’aconseguir una bona relaxació abans d’anar a dormir amb la tècnica de la respiració profunda o amb altres mètodes com la lectura, escoltar música suau, escoltar la ràdio amb poc volum, etc.
- S’han de limitar els estímuls ambientals, com la llum o el soroll, i aconseguir una bona temperatura de l’habitació per facilitar la relaxació i el descans.
- A l’hora de dormir, s’ha d’intentar no recolzar-se sobre el braç on hi ha la FAVI o al lloc on hi ha el catèter; si no es pot evitar aquesta posició, l’apòsit del catèter ha de tenir una bona fixació.
- Si la persona té la sensació que no ha descansat o que ha tingut dificultats per agafar el son, cal consultar l’equip de salut per sol·licitar alguna ajuda farmacològica.
Es recomana tenir en compte tots els consells generals, que permetran adoptar hàbits de vida saludables en relació amb l’activitat de la vida diària de:
EliminarpP@)
1. Eliminació urinària
La reducció o pèrdua total de la capacitat urinària fa que la depuració sanguínia, que normalment s'aconsegueix mitjançant el filtrat de la sang dels ronyons, sigui de competència mèdica.
2. Eliminació intestinal
L'eliminació intestinal es pot veure alterada per diversos factors, com desequilibris dels electròlits, la disminució de la mobilitat, el tractament amb diàlisi peritoneal i els trastorns inflamatoris i infecciosos.
Els desequilibris dels electròlits poden provocar diarrea o restrenyiment. El restrenyiment també s’associa a una disminució del consum de líquids —que moltes vegades forma part del tractament—, a la reducció de l'activitat a causa del dolor, a l'anèmia, a les dificultats respiratòries, als edemes o alteracions òssies i a l'administració de fàrmacs —com els quelants del fòsfor— per controlar els nivells de fòsfor a la sang i de complements de ferro per tractar l'anèmia.
Si la persona pateix restrenyiment, ha de tenir en compte les recomanacions següents:
- No es pot seguir una dieta rica en fibra, ja que els productes integrals són molt rics en potassi i fòsfor i la persona amb MRC ha de tenir molta cura amb aquests elements químics.
- No es pot augmentar la quantitat de líquid ingerit si no ho aconsella l’equip de salut.
- S’ha de prendre una peça de fruita rica en fibra al matí en dejú, per exemple, de kiwi.
- S’ha d’augmentar l’activitat física habitual tenint en compte el grau de tolerància de la persona.
- Si el restrenyiment persisteix, cal consultar a l’equip de salut la possibilitat d’iniciar tractament amb laxants emol·lients.
La presència de diarrea no és gaire habitual. Si és molt persistent o hi ha indicis de deshidratació lleu —sensació de set, boca seca o enganxosa, pell seca i freda, mal de cap o rampes musculars— o greu —pell seca i arrugada, irritabilitat o confusió, marejos o desmais, batecs cardíacs ràpids, respiració ràpida, ulls enfonsats, apatia, xoc (manca de flux sanguini), inconsciència o deliri— cal consultar l’equip de salut.
Es recomana tenir en compte tots els consells generals, que permetran adoptar hàbits de vida saludables en relació amb l’activitat de la vida diària de:
Evitar perills i prevenir riscspP@)
Perquè la persona amb MRC pugui dur una vida tan normal com sigui possible s’ha d’implicar activament en la gestió de les cures de salut.
És important que la persona faci un seguiment de la seva situació de salut amb l’equip mèdic.
Per aconseguir un bon estat de salut, s’han de tenir en compte les recomanacions següents:
- S’han de fer les revisions periòdiques amb l’equip de salut.
- S’ha de seguir una dieta adequada a les necessitats de la persona
- Cal consultar els dubtes sobre la situació de salut o sobre el tractament.
- S’han de controlar regularment els nivells de glucosa i colesterol a la sang, i la pressió arterial, pel risc vascular associat.
- Cal vacunar-se cada any contra la grip i seguir el calendari de vacunacions recomanades per les autoritats sanitàries.
- S’ha d’evitar qualsevol activitat que pugui posar en perill la persona o altres persones, com ara conduir un cotxe. L'augment del nivell de la urea a la sang pot provocar trastorns neurològics amb diferents nivells d'afectació de la consciència (apatia, confusió, obnubilació, deliri o coma), irritabilitat, somnolència, desorientació espacial i temporal o pèrdua de memòria.
També cal tenir en compte que hi ha un major risc de caigudes i ensopegades, d’una banda, per la presència d'edemes, per la debilitat muscular i òssia o per la inflamació i rigidesa articular, que dificulten la mobilitat; de l’altra, la polineuropatia urèmica (lesions del sistema nerviós perifèric), que provoca parestèsies, la síndrome de les cames inquietes i les rampes musculars també augmenten el risc de caigudes. Per tal evitar-ho es recomana adaptar l’entorn físic a les activitats de la vida diària tant com es pugui.
- A casa, s’ha d’evitar l'excés de mobles que dificultin el pas.
- S’han d’utilitzar dispositius d'ajuda per evitar caigudes i relliscades.
- Cal posar baranes o agafadors on calgui, especialment a la cambra de bany, per facilitar la higiene.
- S’ha de mantenir el terra net i sec, i evitar irregularitats o productes que fan relliscar, com ara la cera.
- S’han de treure les catifes i les màrfegues que propicien les relliscades i ensopegades.
- Cal adequar la il·luminació de l'entorn per mantenir una bona visibilitat, tot i això s’ha d’evitar un excés de llum per no enlluernar-se. S’ha de valorar la necessitat de mantenir durant la nit una il·luminació suau.
Els edemes i limfoedemes, causats per la retenció de líquids, afavoreixen l’aparició de lesions cutànies, ja que la pell està més fina i distesa. Per aquest motiu, és més probable patir lesions per pressió o fregament, sobretot en gratar-se per intentar alleujar la pruïja, habitual en les persones que fan hemodiàlisi. La prevenció de lesions cutànies inclou, entre altres, ensenyar a la persona o a la persona cuidadora a valorar regularment el color, la temperatura i la integritat de la pell i a establir mesures per prevenir l’aparició de lesions.
- Detectar i eliminar els punts de pressió o fricció.
- Realitzar diàriament la higiene corporal amb aigua tèbia i sabó neutre.
- Eixugar amb cura la pell, sense fregar-la, per evitar lesions en la pell aprimada i debilitada per la presència de l'edema.
- Aplicar diàriament amb un massatge suau una crema hidratant, sense colorants ni perfum.
- Mantenir les ungles curtes i evitar gratar-se, ja que es pot lesionar la pell. Si hi ha sensació de pruïja, s’aconsella fer servir un drap o tovallola per fregar suaument la zona i consultar a l’equip de salut la possibilitat de prendre un antihistamínic.
S’ha de seguir rigorosament el tractament farmacològic. Les persones amb MRC tenen més risc de patir toxicitat farmacològica si es prenen medicaments que s'excreten per via renal, com antibiòtics, cardiotònics o sedants. La insuficiència renal en redueix l’eliminació i n’augmenta els nivells a la sang. Per tant cal destacar la importància de seguir rigorosament el tractament farmacològic prescrit i de no prendre cap medicament de venda lliure sense consultar-ho prèviament a l’equip de salut.
Les persones portadores d'una fístula arteriovenosa interna (FAVI), un catèter per a la diàlisi peritoneal o un catèter venós central temporal o permanent han de seguir les recomanacions per a la cura i el manteniment.
Es recomana tenir en compte tots els consells generals, que permetran adoptar hàbits de vida saludables en relació amb l’activitat de la vida diària de:
Evitar perills i prevenir riscos
Comunicar-se i interaccionar socialmentP@)
De vegades, les malalties cròniques comporten un aïllament personal i una dificultat de relacionar-se socialment amb l’entorn habitual. Per evitar aquesta situació es poden tenir en compte les recomanacions següents:
- Cal establir una la comunicació entre la família i els amics o reforçar-la. És important no amagar els sentiments que genera la malaltia.
- La persona ha d’intentar adaptar-se a l’entorn nou. Per exemple, si s’inicia el tractament amb hemodiàlisi, la comunicació amb persones en la mateixa situació pot anar bé per compartir pors i angoixes.
- S’han de comentar a l’equip de salut els sentiments negatius que genera l’MRC.
- També es pot buscar suport i ajuda en els grups i associacions especialitzades en l’MRC.
Es recomana tenir en compte tots els consells generals, que permetran adoptar hàbits de vida saludables en relació amb l’activitat de la vida diària de:
Comunicar-se i interaccionar socialment.
Treballar i divertir-sepP@)
L’activitat laboral i les activitats d’oci són una font important d’interaccions socials. Tant la feina com l’oci s’han d’integrar en l’estil de vida de la persona amb MRC, ja que la malaltia no ha d’impedir realitzar cap de les dues activitats, independentment de la fase en què es trobi.
Encara que malaltia renal crònica en una fase avançada limita les capacitats de la persona, especialment quan rep tractament substitutiu renal (TSR), mantenir l'activitat laboral fa que la persona gaudeixi d'una major estabilitat econòmica (si es compara amb la que tindria amb una prestació per incapacitat laboral) i, en molts casos, permet mantenir o recuperar l'autoestima i millorar l'estat emocional.
A més de les recomanacions ja esmentades anteriorment, també cal tenir en compte les recomanacions següents pel que fa a la feina.
- És important que la feina tingui un horari fix, sense rotacions de torn ni amb un horari nocturn.
- La feina no ha de requerir esforços físics continuats o descompensats.
- L’entorn ha de ser net i saludable, per evitar infeccions, sobretot per a les persones que porten un catèter jugular.
- Cal planificar les sessions de diàlisi de manera que s’ajustin a les necessitats i a l'horari laboral de la persona, per facilitar-ne el seu seguiment.
Pel que fa a les activitats d’oci, s’han de tenir en compte els aspectes següents.
- Es pot gaudir en restaurants, bars, pícnics, etc., però cal tenir cura a l’hora de menjar i beure.
- Es poden fer les activitats habituals d’oci tenint cura sempre de l’accés vascular que porti la persona.
- S’han d’evitar les activitats perilloses o els esports de risc o de contacte pel risc d’hematomes, equimosi, hemorràgies o fractures òssies.
Es recomana tenir en compte tots els consells generals, que permetran adoptar hàbits de vida saludables en relació amb l’activitat de la vida diària de:
Tòpics i conductes erròniespP@)
La malaltia renal crònica no sempre es manifesta amb una reducció de la quantitat d’orina excretada. L’MRC fa referència a la pèrdua de la funció dels ronyons, és a dir, de la capacitat d’eliminar les toxines i l'excés d'aigua del cos. Per tant, es pot eliminar una quantitat normal de líquid, però això no necessàriament vol dir que els ronyons estiguin be, ja que pot ser que no es depurin les toxines del cos.
Amb un sol ronyó que funcioni normalment, es pot depurar la sang del cos. La insuficiència renal apareix quan els dos ronyons estan danyats. Normalment, si un dels ronyons falla, l’altre fa la funció dels dos, i en alguns casos els nivells d’urea i creatinina a la sang són normals. Quan fallen els dos ronyons apareix la insuficiència renal, els productes de rebuig s’acumulen al cos i els nivells d’urea i creatinina pugen. És a dir, tenir un sol ronyó que funcioni normalment no comporta necessàriament el desenvolupament d'insuficiència renal, llevat que hi hagi altres circumstàncies que en puguin deteriorar el funcionament.
La malaltia renal crònica no fa mal. Les molèsties que solen aparèixer a la zona lumbar (part baixa de l’esquena) quasi sempre es deuen a problemes musculars o d’ossos (osteoporosi). L’única situació en què poden fer mal els ronyons és quan hi ha un còlic nefrític per litiasis (pedres);en aquest cas el dolor és molt intens, apareix de sobte i sovint va cap a l’engonal. Se sol acompanyar d’una sensació constant de ganes d’orinar.
Prendre diürètics no aprima. El tractament amb diürètics s’ha utilitzat com a estímul inicial en moltes pautes d’aprimament, però els diürètics eliminen líquids i no greixos, i aquesta pauta pot comportar un risc elevat d’efectes adversos, com la pèrdua de potassi, la deshidratació i desequilibris en la composició d’electròlits en la sang.
La diàlisi no guareix la insuficiència renal crònica. La diàlisi és un tractament que substitueix en part la funció dels ronyons, però no té cap efecte curatiu sobre l’MRC.
Beure molt líquid no sempre és bo per al funcionament renal. Quan els ronyons funcionen normalment prendre molts líquids fa que s'excreti una gran quantitat d'orina, ja que un ronyó sa elimina el que li sobra. En algunes persones amb un funcionament normal dels ronyons, en casos de litiasi (càlculs) renals, o després d’episodis de vòmits, diarrees molt abundants o febre alta, se’ls recomana beure molta aigua. Tot i això, beure molta aigua pot ser molt perjudicial per a les persones amb insuficiència renal moderada o greu que no estiguin deshidratades, ja que els ronyons no poden eliminar-ne l’excés i poden acumular líquid. Aquesta circumstància pot tenir moltes conseqüències, entre d’altres, un augment de la tensió arterial i la retenció de líquids (edema) que pot arribar a afectar el pulmó (edema pulmonar), fet que pot donar lloc a una situació molt greu.
 Comentaris
Comentaris
Enllaços d'interès
1. Fonts d'interès general
2. Societats Professionals
- Societat catalana de nefrología
- Sociedad española de enfermería nefrológica
- The National Kidney Foundation
3. Associacions/grups d’ajuda mútua
Bibliografia
- Abrahamson DR, Prettyman AC, Robert B, St John PL. Laminin-1 reexpression in Alport mouse glomerular basement membranes. Kidney Int [revista a Internet].
2003 [accés 8 de setembre de 2015]; 63 (3): 826-34. Disponible a: http://www.nature.com/ki/journal/v63/n3/pdf/4493503a.pdf - Andreu Periz L, Force Sanmartín E. 500 cuestiones que plantea el cuidado del enfermo renal.
2ª ed. Barcelona [etc]: Masson; 2005. - Baxmann AC, De O G Mendonça C, Heilberg IP. Effect of vitamin C supplements on urinary oxalate and pH in calcium stone-forming patients. Kidney Int [revista a Internet].
2003 [accés 8 de setembre de 2015]; 63 (3): 1066-71. Disponible a: http://www.nature.com/ki/journal/v63/n3/pdf/4493529a.pdf - Better OS, Rubinstein I, Reis DN. Muscle crush compartment syndrome: fulminant local edema with threatening systemic effects. Kidney Int [revista a Internet].
2003 [accés 8 de setembre de 2015]; 63 (3): 1155-7. Disponible a: http://www.nature.com/ki/journal/v63/n3/pdf/4493541a.pdf - Campbell R, Sangalli F, Perticucci E, Aros C, Viscarra C, Perna A et al. Effects of combined ACE inhibitor and angiotensin II antagonist treatment in human chronic nephropathies. Kidney Int [revista a Internet].
2003 [accés 8 de setembre de 2015]; 63 (3): 1094-103. Disponible a: http://www.nature.com/ki/journal/v63/n3/pdf/4493533a.pdf - Casserly LF, Fadia A, Sanchorawala V, Seldin DC, Wright DG, Skinner M, Dember LM. High-dose intravenous melphalan with autologous stem cell transplantation in AL amyloidosis-associated end-stage renal disease. Kidney ViuInt [revista a Internet].
2003 [accés 8 de setembre de 2015]; 63 (3): 1051-7. Disponible a: http://www.nature.com/ki/journal/v63/n3/pdf/4493527a.pdf - Chana RS, Martin J, Rahman EU, Wheeler DC. Monocyte adhesion to mesangial matrix modulates cytokine and metalloproteinase production. Kidney Int [revista a Internet].
2003 [accés 8 de setembre de 2015]; 63(3): 889-98. Disponible a: http://www.nature.com/ki/journal/v63/n3/pdf/4493509a.pdf - Chatterjee PK, Patel NS, Sivarajah A, Kvale EO, Dugo L, Cuzzocrea S, Brown PA, Stewart KN, Mota-Filipe H, Britti D, Yaqoob MM, Thiemermann C. GW274150, a potent and highly selective inhibitor of iNOS, reduces experimental renal ischemia/reperfusion injury. Kidney Int [revista a Internet].
2003 [accés 8 de setembre de 2015]; 63 (3): 853-65. Disponible a: http://www.nature.com/ki/journal/v63/n3/pdf/4493506a.pdf - Crespo Montero R, Casas Cuesta R, Sociedad Española de Enfermería Nefrológica. Procedimientos y protocolos con competencias específicas para enfermeria nefrologica [Internet].
Madrid: Aula Médica; 2013 [accés 8 de setembre de 2015]. Disponible a: https://www.seden.org/aulamedica/procedimientos-seden/index.asp#214 - D'Amico G, Bazzi C. Pathophysiology of proteinuria. Kidney Int [revista a Internet].
2003 [accés 8 de setembre de 2015]; 63(3): 809-25. Disponible a: http://www.nature.com/ki/journal/v63/n3/pdf/4493502a.pdf - Daugirdas John T, Blake Peter G, Ing Todd S. Manual de diálisis.
4a ed. Barcelona [etc]: Wolters Kluwer, Lippincott Williams & Wilkins; 2008. - Delgado Hito P, Rodríguez Marín D. Cuidados enfemeros a las personas con trastornos nefrourológicos. A: Luis Rodrigo MT. Enfermería clínica: cuidados enfermeros a las personas con trastornos de salud.
Philadelphia [etc.]: Wolters Kluwer, Lippincott Williams and Wilkins; 2015. p. 201-268. - Department of Nephrology, Leiden University Medical Center, Leiden, The Netherlands; and Department of Nephrology and Rheumatology, Georg-August-University Göttingen, Göttingen, Germany. Glucose-induced fibronectin and collagen type III expression in renal fibroblasts can occur independent of TGF-beta1. Kidney Int [revista a Internet].
2003 [accés 8 de setembre de 2015]; 63 (3): 878-88. Disponible a: http://www.nature.com/ki/journal/v63/n3/pdf/4493508a.pdf - Díez Sanz MJ. Nefrologia bàsica i diàlisi.
Barcelona: Generalitat de Catalunya. Departament de Sanitat i Seguretat Social; 1986. - Erdely A, Greenfeld Z, Wagner L, Baylis C. Sexual dimorphism in the aging kidney: Effects on injury and nitric oxide system. Kidney Int [revista a Internet].
2003 [accés 8 de setembre de 2015]; 63(3): 1021-6. Disponible a: http://www.nature.com/ki/journal/v63/n3/pdf/4493523a.pdf - Gruppen MP, Groothoff JW, Prins M, van der Wouw P, Offringa M, Bos WJ, Davin JC, Heymans HS. Cardiac disease in young adult patients with end-stage renal disease since childhood: a Dutch cohort study. Kidney Int [revista a Internet].
2003 [accés 8 de setembre de 2015]; 63 (3): 1058-65. Disponible a: http://www.nature.com/ki/journal/v63/n3/pdf/4493528a.pdf - Haas M, Leko-Mohr Z, Roschger P, Kletzmayr J, Schwarz C, Mitterbauer C, et al. Zoledronic acid to prevent bone loss in the first 6 months after renal transplantation. Kidney Int [revista a Internet].
2003 [accés 8 de setembre de 2015]; 63 (3): 1130-6. Disponible a: http://www.nature.com/ki/journal/v63/n3/pdf/4493537a.pdf - Han WK, Choi HK, Roth RM, McCluskey RT, Niles JL. Serial ANCA titers: useful tool for prevention of relapses in ANCA-associated vasculitis. Kidney Int [revista a Internet].
2003 [accés 8 de setembre de 2015]; 63 (3): 1079-85. Disponible a: http://www.nature.com/ki/journal/v63/n3/pdf/4493531a.pdf - Harwood SM, Allen DA, Chesser AM, New DI, Raftery MJ, Yaqoob MM. Calpain is activated in experimental uremia: is calpain a mediator of uremia-induced myocardial injury?. Kidney Int [revista a Internet].
2003 [accés 8 de setembre de 2015]; 63 (3): 866-77. Disponible a: http://www.nature.com/ki/journal/v63/n3/pdf/4493507a.pdf - Hill GS, Heudes D, Bariéty J. Morphometric study of arterioles and glomeruli in the aging kidney suggests focal loss of autoregulation. Kidney Int [revista a Internet].
2003 [accés 8 de setembre de 2015]; 63(3):1027-36. Disponible a: http://www.nature.com/ki/journal/v63/n3/pdf/4493524a.pdf - ISN Council 2003 – 2009 Elections. Kidney Int [revista a Internet].
2003 [accés 8 de setembre de 2015]; 63 (3): 1178-1185. Disponible a: http://www.nature.com/ki/journal/v63/n3/pdf/4493546a.pdf - Jennette JC. Rapidly progressive crescentic glomerulonephritis. Kidney Int [revista a Internet].
2003 [accés 8 de setembre de 2015]; 63 (3): 1164-77. Disponible a: http://www.nature.com/ki/journal/v63/n3/pdf/4493545a.pdf - Kaneko Y, Miyazaki S, Hirasawa Y, Gejyo F, Suzuki M. Transferrin saturation versus reticulocyte hemoglobin content for iron deficiency in Japanese hemodialysis patients. Kidney Int [revista a Internet].
2003 [accés 8 de setembre de 2015]; 63 (3):1086-93. Disponible : http://www.nature.com/ki/journal/v63/n3/pdf/4493532a.pdf - Levey AS, Coresh J, Balk E, Kausz AT, Levin A, Steffes MW et al. National Kidney Foundation practice guidelines for chronic kidney disease: evaluation, classification, and stratification.
Ann Intern Med. 2003; 139 (2): 137-47. - Liu BF, Miyata S, Hirota Y, Higo S, Miyazaki H, Fukunaga M, Hamada Y, Ueyama S, Muramoto O, Uriuhara A, Kasuga M. Methylglyoxal induces apoptosis through activation of p38 mitogen-activated protein kinase in rat mesangial cells. Kidney Int [revista a Internet].
2003 [accés 8 de setembre de 2015]; 63(3):947-57. http://www.nature.com/ki/journal/v63/n3/pdf/4493515a.pdf - Luan FL, Ding R, Sharma VK, Chon WJ, Lagman M, Suthanthiran M. Rapamycin is an effective inhibitor of human renal cancer metastasis. Kidney Int [revista a Internet].
2003 [accés 8 de setembre de 2015]; 63(3): 917-26. Disponible a: http://www.nature.com/ki/journal/v63/n3/pdf/4493512a.pdf - Manley HJ, Bailie GR, McClaran ML, Bender WL. Gentamicin pharmacokinetics during slow daily home hemodialysis. Kidney Int [revista a Internet].
2003 [accés 8 de setembre de 2015]; 63 (3): 1072-8. Disponible a: http://www.nature.com/ki/journal/v63/n3/pdf/4493530a.pdf - Manjunath G, Tighiouart H, Coresh J, Macleod B, Salem DN, Griffith JL et al. Level of kidney function as a risk factor for cardiovascular outcomes in the elderly. Kidney Int [revista a Internet].
2003 [accés 8 de setembre de 2015]; 63 (3): 1121-9. Disponible a: http://www.nature.com/ki/journal/v63/n3/pdf/4493536a.pdf - Miner JH. Of laminins and delamination in Alport syndrome. Kidney Int [revista a Internet].
2003 [accés 8 de setembre de 2015]; 63 (3): 1158-9. Disponible a: http://www.nature.com/ki/journal/v63/n3/pdf/4493542a.pdf - Miyazaki Y, Oshima K, Fogo A, Ichikawa I. Evidence that bone morphogenetic protein 4 has multiple biological functions during kidney and urinary tract development. Kidney Int [revista a Internet].
2003 [accés 8 de setembre de 2015]; 63 (3): 835-44. Diponible a: http://www.nature.com/ki/journal/v63/n3/pdf/4493504a.pdf - Moe SM, Duan D, Doehle BP, O'Neill KD, Chen NX. Uremia induces the osteoblast differentiation factor Cbfa1 in human blood vessels. Kidney Int [revista a Internet].
2003 [accés 8 de setembre de 2015];63 (3):1003-11. Disponible a: http://www.nature.com/ki/journal/v63/n3/pdf/4493521a.pdf - Morena MD, Guo D, Balakrishnan VS, Brady JA, Winchester JF, Jaber BL. Effect of a novel adsorbent on cytokine responsiveness to uremic plasma. Kidney Int [revista a Internet].
2003 [accés 8 de setembre de 2015]; 63 (3): 1150-4. Disponible a: http://www.nature.com/ki/journal/v63/n3/pdf/4493540a.pdf - Muntner P, He J, Vupputuri S, Coresh J, Batuman V. Blood lead and chronic kidney disease in the general United States population: results from NHANES III. Kidney Int [revista a Internet].
2003 [accés 8 de setembre de 2015]; 63 (3): 1044-50. Disponible a: http://www.nature.com/ki/journal/v63/n3/pdf/4493526a.pdf - Nakanishi T, Hasuike Y, Otaki Y, Hama Y, Nanami M, Miyagawa K, et al. Free cysteine is increased in plasma from hemodialysis patients. Kidney Int [revista a Internet].
2003 [accés 8 de setembre de 2015]; 63 (3): 1137-40. Disponible a: http://www.nature.com/ki/journal/v63/n3/pdf/4493538a.pdf - Ng KH, Lim BG, Wong KP. Sulfate conjugating and transport functions of MDCK distal tubular cells. Kidney Int [revista a Internet].
2003 [accés 8 de setembre de 2015]; 63(3): 976-86. Disponible a: http://www.nature.com/ki/journal/v63/n3/pdf/4493518a.pdf - Kalantar-Zadeh K, Block G, Humphreys MH, Kopple JD. Reverse epidemiology of cardiovascular risk factors in maintenance dialysis patients. Kidney Int [revista a Internet].
2003 [accés 8 de setembre de 2015]; 63(3): 793-808. Disponible a: http://www.nature.com/ki/journal/v63/n3/pdf/4493501a.pdf - K/DOQI Workgroup. K/DOQI clinical practice guidelines for cardiovascular disease in dialysis patients. Am J Kidney Dis [revista a Internet].
2005 [accés 8 de setembre de 2015]; 45 (4 Suppl 3): S1-153. Disponible a: https://www.kidney.org/sites/default/files/docs/cvd__in_dialysis_composite_gl.pdf - Kiely B, Feldman G, Ryan MP. Modulation of renal epithelial barrier function by mitogen-activated protein kinases (MAPKs): mechanism of cyclosporine A-induced increase in transepithelial resistance. Kidney Int [revista a Internet].
2003 [accés 8 de setembre de 2015]; 63(3): 908-16. Disponible a: http://www.nature.com/ki/journal/v63/n3/pdf/4493511a.pdf - Olson JL. Hyaline arteriolosclerosis: new meaning for an old lesion. Kidney Int [revista a Internet].
2003 [accés 8 de setembre de 2015]; 63 (3): 1162-3. Disponible a: http://www.nature.com/ki/journal/v63/n3/pdf/4493544a.pdf - Ortiz PA, Hong NJ, Plato CF, Varela M, Garvin JL. An in vivo method for adenovirus-mediated transduction of thick ascending limbs. Kidney Int [revista a Internet].
2003 [accés 8 de setembre de 2015]; 63 (3): 1141-9. Disponible a: http://www.nature.com/ki/journal/v63/n3/pdf/4493539a.pdf - Ren Y, Garvin JL, Falck JR, Renduchintala KV, Carretero OA. Glomerular autacoids stimulated by bradykinin regulate efferent arteriole tone. Kidney Int [revista a Internet].
2003 [accés 8 de setembre de 2015]; 63 (3): 987-93. Disponible a: http://www.nature.com/ki/journal/v63/n3/pdf/4493519a.pdf - Santos FR, Moysés RM, Montenegro FL, Jorgetti V, Noronha IL. IL-1beta, TNF-alpha, TGF-beta, and bFGF expression in bone biopsies before and after parathyroidectomy. Kidney Int [revista a Internet].
2003 [accés 8 de setembre de 2015]; 63(3): 899-907. Disponible a: http://www.nature.com/ki/journal/v63/n3/pdf/4493510a.pdf - Schrooten I, Behets GJ, Cabrera WE, Vercauteren SR, Lamberts LV, Verberckmoes SC, Bervoets AJ, Dams G, Goodman WG, De Broe ME, D'Haese PC. Dose-dependent effects of strontium on bone of chronic renal failure rats. Kidney Int [revista a Internet].
2003 [accés 8 de setembre de 2015]; 63(3): 927-35. Disponible a: http://www.nature.com/ki/journal/v63/n3/pdf/4493513a.pdf - Shiraishi N, Kitamura K, Kohda Y, Narikiyo T, Adachi M, Miyoshi T, Iwashita K, Nonoguchi H, Miller RT, Tomita K. Increased endothelin-1 expression in the kidney in hypercalcemic rats. Kidney Int [revista a Internet].
2003 [accés 8 de setembre de 2015]; 63 (3): 845-52. Disponible a: http://www.nature.com/ki/journal/v63/n3/pdf/4493505a.pdf - Siener R, Ebert D, Nicolay C, Hesse A. Dietary risk factors for hyperoxaluria in calcium oxalate stone formers. Kidney Int [revista a Internet].
2003 [accés 8 de setembre de 2015]; 63 (3): 1037-43. Disponible a: http://www.nature.com/ki/journal/v63/n3/pdf/4493525a.pdf - Strom TB, Sukhatme VP. A refined understanding of immunosuppressives and cancer risk. Kidney Int [revista a Internet].
2003 [accés 8 de setembre de 2015]; 63 (3): 1160-1. Disponible a: http://www.nature.com/ki/journal/v63/n3/pdf/4493543a.pdf - Suzuki Y, Yasuoka Y, Shimohama T, Nishikitani M, Nakamura N, Hirose S, Kawahara K. Expression of the K+ channel Kir7.1 in the developing rat kidney: role in K+ excretion. Kidney Int [revista a Internet].
2003 [accés 8 de setembre de 2015]; 63 (3): 969-75. Disponible a: http://www.nature.com/ki/journal/v63/n3/pdf/4493517a.pdf - Taal MW, Roe S, Masud T, Green D, Porter C, Cassidy MJ. Total hip bone mass predicts survival in chronic hemodialysis patients. Kidney Int [revista a Internet].
2003 [accés 8 de setembre de 2015]; 63 (3): 1116-20. Disponible a: http://www.nature.com/ki/journal/v63/n3/pdf/4493535a.pdf - Tapia E, Franco M, Sánchez-Lozada LG, Soto V, Avila-Casado C, Santamaría J, Quiroz Y, Rodríguez-Iturbe B, Herrera-Acosta J. Mycophenolate mofetil prevents arteriolopathy and renal injury in subtotal ablation despite persistent hypertension. Kidney Int [revista a Internet].
2003 [accés 8 de setembre de 2015]; 63 (3): 994-1002. Disponible a: http://www.nature.com/ki/journal/v63/n3/pdf/4493520a.pdf - Tsuboi N, Utsunomiya Y, Kawamura T, Kikuchi T, Hosoya T, Ohno T, Yamada H. Shedding of growth-suppressive gangliosides from glomerular mesangial cells undergoing apoptosis. Kidney Int [revista a Internet].
2003 [accés 8 de setembre de 2015]; 63 (3): 936-46. Disponible a: http://www.nature.com/ki/journal/v63/n3/pdf/4493514a.pdf - Utrillas Sánchez M, Vidal Sánchez EM. El apoyo psicosocial al paciente renal. Rev Soc Esp Enferm Nefrol [revista a Internet].
2002 [accés 8 de setembre de 2015]; 5 (2): 65-67. Disponible a: http://www.revistaseden.org/files/art174_1.pdf - Vallés PG, Pascual L, Manucha W, Carrizo L, Rüttler M. Role of endogenous nitric oxide in unilateral ureteropelvic junction obstruction in children. Kidney Int [revista a Internet].
2003 [accés 8 de setembre de 2015]; 63 (3): 1104-15. Disponible a: http://www.nature.com/ki/journal/v63/n3/pdf/4493534a.pdf - Xu ZG, Kim KS, Park HC, Choi KH, Lee HY, Han DS, Kang SW. High glucose activates the p38 MAPK pathway in cultured human peritoneal mesothelial cells. Kidney Int [revista a Internet].
2003 [accés 8 de setembre de 2015]; 63 (3): 958-68. Disponible a: http://www.nature.com/ki/journal/v63/n3/pdf/4493516a.pdf - Yang ZZ, Zou AP. Homocysteine enhances TIMP-1 expression and cell proliferation associated with NADH oxidase in rat mesangial cells. Kidney Int [revista a Internet].
2003 [accés 8 de setembre de 2015]; 63 (3): 1012-20. Disponible a: http://www.nature.com/ki/journal/v63/n3/pdf/4493522a.pdf

Mª Teresa Luis Rodrigo
Infermera. Professora Emèrita de l'Escola d'Infermeria de la Universitat de Barcelona. S’ha interessat des de fa anys en el desenvolupament i la utilització de les terminologies infermeres (de diagnòstics, d’intervencions i de resultats) des d’una concepció disciplinària de les cures. Conferenciant i ponent en fòrums de discussió i formació professional. Autora de Los diagnósticos enfermeros. Revisión crítica y guía práctica (8a ed., Madrid: Elsevier, 2008) i De la teoría a la práctica. El pensamiento de Virginia Henderson en el siglo XXI (3a ed., Barcelona: Masson, 2005), així com de nombrosos articles en diverses revistes científiques.
Fins desembre de 2016 va formar part de la direcció científica i disciplinària de la Infermera virtual i, com a tal, va participar en l'elaboració dels conceptes nuclears que guien el contingut de la web, va assessorar pel que fa a la seva construcció i en la selecció dels temes a abordar, d'igual manera, va col·laborar, sempre des de la perspectiva científica i disciplinària, en la revisió dels continguts elaborats pels autors i en la revisió final del material elaborat abans de publicar-lo a la web.


Gisel Fontanet Cornudella
Màster en educació per a la salut (UDL). Postgrau en Infermeria psicosocial i salut mental (UB).
Actualment és gestora de desenvolupament de persones de la Unitat de Gestió del Coneixement de la Fundació Sanitària Mollet. Membre del Consell Assessor Fundació TICSALUT 2014-2017, del grup @MWC_nursing, entre d'altres.
Fins l'abril de 2015 va ser adjunta a la Direcció de Programes del COIB, tenint a càrrec la direcció i coordinació del projecte Infermera virtual. Fins desembre de 2016 va gestionar la direcció de l'elaboració i el manteniment dels continguts pel que fa al seu vessant estructural i pedagògic. Considera que les tecnologies de la informació i de la comunicació (TIC) i Internet, i en general, la xarxa 2.0 són un canal de comunicació i interacció amb i per als ciutadans, amb un gran potencial per a la promoció de l'autonomia i independència de les persones en el control i millora de la seva salut, com a complement de l'atenció presencial i continuïtat de les cures, en tant que és un mitjà a través del qual la persona poc a poc expressa les seves necessitats, desitjos o inquietuds. Aquesta informació és cabdal per conèixer el subjecte de l’educació i en el tenir cura.
Des de 1998, la seva activitat professional es desenvolupa en el marc de la promoció i l'educació per a la salut. Va ser coordinadora i infermera assistencial durant 6 anys de la una Unitat Crohn-colitis de l'Hospital Vall d'Hebron, una unitat d’educació per a la salut en l’atenció a persones afectades d’un problema de salut crònic, on va intercalar de forma pionera l’atenció presencial i virtual. Ha anat centrant la seva línia de treball en el desenvolupament de projectes en el camp de la tecnologia de la informació i la comunicació (TIC), en l’àmbit de la salut.
És autora de diverses publicacions, tant en el registre escrit com en l’audiovisual, i de documents d’opinió referents a la promoció i educació per a la salut. Ha col·laborat i ha participat en diverses jornades, espais de debat i estudis de recerca, entre altres, relacionats amb l’aplicació de les TIC en l’àmbit de la salut. Ha iniciat línies de treball en el marc de la promoció i educació per a la salut a l’escola, com a context d’exercici de la infermera. Va ser membre fundador del grup Innovació i Tecnologia del COIB @itcoib.


Roser Castells Baró
Llicenciada en filologia catalana (UB), màster en escriptura per a la televisió i el cinema (UAB), i postgraduada en reportatge de televisió (UPF). Ha treballat com a lingüista especialitzada en llenguatges tècnics i científics al Centre de Terminologia Termcat, i com a assessora lingüística i traductora a la "Revista de la Reial Acadèmia de Medicina de Catalunya", entre altres entitats. Actualment, compagina l'activitat com a lingüista amb la de guionista. Ha col·laborat en la realització de diversos vídeos didàctics per al COIB.


Laia Claramunt Fonts
Màster en Medicina Tropical i Salut Internacional (2003-2004) Universitat Autònoma de Barcelona. Treballa en el Consorci Hospitalari de Vic (CHV) des del mes de juny de l’any 1994 i en el servei de Nefrologia des de l’any 1997.
Ha estat treballant en Cooperació Internacional amb l’ONG de Metges sense Fronteres de l’any 2004 al 2006 en els països africans de RDCongo i Angola i amb l’ONG de Medicus Mundi com a coordinadora sanitària a Moçambic durant l’any 2010 al 2012.


Jessica González Merino
Diplomada en Infermeria (EUCS de la Universitat de Vic) 2008 i Màster en Infermeria d’Urgències Hospitalitàries (Universitat de Barcelona) 2012. Infermera assistencial en el Consorci Hospitalari de Vic en la Unitat de Nefrologia des de 2008 formació continuada en l’àmbit de la nefrologia, en l’actualitat infermera en l’àrea quirúrgica.

 Guardant valoració...
Guardant valoració...