Consulta los tutoriales
Información práctica
Estructura y función del cuerpo humanopP@)
El sistema que está directamente relacionado con la EPOC es el sistema respiratorio.
La persona, hombre o mujer, de cualquier edad o condición, es un ser multidimensional integrado, con necesidades propias, capaz de actuar para conseguir las metas que se propone, asumir la responsabilidad de su vida y de su bienestar, y de relacionarse consigo mismo y con su entorno en la dirección elegida.
La idea de ser multidimensional integrado incluye las dimensiones biológica, psicológica, social y espiritual. Todas experimentan procesos de desarrollo, y se influencian mutuamente. Cada una de las dimensiones con que se describe la persona está relacionada permanente y simultáneamente con las otras, formando un todo en el que ninguna se puede reducir o subordinar a otra, ni puede tenerse en cuenta de forma aislada. Por lo tanto, ante cualquier situación, la persona responde como un todo con una afectación variable de las cuatro dimensiones. Cada dimensión comporta una serie de procesos, algunos de los cuales son automáticos o inconscientes, y otros, en cambio, son controlados o intencionados.
Teniendo siempre presente este concepto de persona, pueden estudiarse aisladamente las alteraciones de algunos de los procesos de la dimensión biofisiológica (estructura y función del cuerpo humano) en diferentes situaciones.
Cómo se manifiestapP@)
Es un error —que puede conllevar un retraso en diagnóstico— considerar que esta enfermedad se inicia cuando la persona presenta algún síntoma, como la sensación de falta de aire. Existe, pues, una etapa asintomática o silenciosa, con alteraciones del tejido de los bronquios pero sin ningún tipo de manifestación clínica (ahogo, tos, etc.) o espirométrica. Esta progresión silente de la enfermedad termina con la aparición de tres signos y síntomas clásicos.
1. Ahogo o sensación de falta de aire (disnea); 2. Tos crónica; 3. Esputo.
1. Ahogo o sensación de falta de aire (disnea)
Es el síntoma principal de la EPOC, aunque se puede percibir de manera diferente entre las personas, sobre todo en las de mayor edad. Suele aparecer en fases avanzadas de la enfermedad, y su progresión hace que las personas tengan que limitar sus actividades de la vida diaria. Para medir el grado de disnea se utiliza una escala de valoración propuesta por la British Medical Research Council.
| Grado | Dificultad respiratoria |
|---|---|
| 0 | Ausencia de disnea, excepto al realizar ejercicio intenso |
| 1 | Disnea al caminar rápido o al subir una cuesta no muy pronunciada |
| 2 | Incapacidad por mantener el paso de otras persones de la mima edad, por dificultad respiratoria o por la necesidad de pararse a descansar cuando se anda por un lugar llano |
| 3 | Necesidad de pararse a descansar al caminar por un lugar llano unos 100 metros o a los pocos minutos |
| 4 | La disnea impide a la persona salir de casa o aparece en actividades como vestirse o desvestirse |
Fuente: British Medical Research Council
2. Tos crónica.
Persiste más de tres semanas y no está relacionada con una enfermedad aguda. Generalmente suele ser de predominio matutino y puede ir acompañada de moco (esputo).
3. Esputo.
Suele ser de aspecto mucoso; se valorarán todos los cambios en la coloración o cantidad, ya que pueden indicar una descompensación de la enfermedad.
A medida que la enfermedad avanza, también se puede observar un aumento del número de respiraciones por minuto (taquipnea); el uso de musculatura accesoria de la respiración que en condiciones normales no se usa, como el músculo escaleno, que eleva las dos primeras costillas, o el esternocleidomastoideo, que eleva el esternón; coloración azul de la piel, de las uñas y de las mucosas por falta de oxígeno en la sangre (cianosis); temblor en las manos; somnolencia por aumento del dióxido de carbono (CO2) en la sangre, y labios en posición de silbar durante la espiración.
Finalmente, también se pueden presentar otros síntomas menos específicos, como opresión en el pecho, aumento del tamaño del hígado (hepatomegalia), edemas en las piernas (hinchazón causada por la acumulación de líquidos en los tejidos corporales por el aumento de la tensión pulmonar y la insuficiencia cardíaca derecha) (Link: insuficiencia cardiaca), pérdida de peso y de apetito (anorexia), ansiedad y depresión.
Cómo se diagnosticapP@)
Para poder obtener el diagnóstico definitivo de EPOC será necesario reunir los datos procedentes de la entrevista, de la exploración física (signos y síntomas) y las exploraciones complementarias que solicite el médico para estudiar el funcionamiento del pulmón.
- Entrevista (anamnesis) y exploración física
- Pruebas diagnósticas (2.1 Espirometría forzada y prueba broncodilatadora (PBD); 2.2 Pulsioximetría; 2.3 Radiografía de tórax; 2.4 Tomografía computarizada de tórax (TAC); 2.5 Analítica de sangre; 2.6 Electrocardiograma (ECG))
1. Entrevista (anamnesis) y exploración física
El diagnóstico de EPOC se deduce por las manifestaciones clínicas que presenta la persona, en especial la disnea, y por los datos referentes a la exposición a factores de riesgo.
Durante la entrevista, se registra, entre otros datos, la edad, los signos y síntomas que presenta la persona y la historia de tabaquismo, causa principal de esta enfermedad. La exposición al tabaco se mide dividiendo el número de cigarrillos fumados al día entre 20 y multiplicando el resultado por el número de años que hace que se fuma; para tener sospechas de EPOC la exposición mínima es de 10 paquetes/año.
También se hace una evaluación del estado general de la persona (estado de conciencia, estado de la piel, hidratación, estado nutricional, etc.); se registran las constantes vitales (presión arterial, frecuencia cardiaca —número de latidos por minuto—, frecuencia respiratoria —número de respiraciones por minuto—, saturación de oxígeno y temperatura corporal); se hace una exploración con las manos (palpación) de partes del cuerpo como el hígado o los ganglios linfáticos del cuello para observar si han aumentado de tamaño.
También se ausculta el corazón y, sobre todo, los pulmones para determinar si existe alguna anomalía en los ruidos respiratorios, como una disminución del ruido del aire al entrar en los alvéolos durante la inspiración (murmullo vesicular), un aumento del tiempo necesario para sacar el aire de los pulmones (espiración alargada), silbidos en la respiración (sibilancias) o ruidos semejantes a los ronquidos cuando el aire pasa a través de las vías aéreas estrechas.
Por último, se hace una valoración conjunta de todos los resultados obtenidos y habrá indicios de diagnóstico de EPOC cuando la persona reúna estas tres características: tener más de 35 años; exposición al tabaco de 10 paquetes/año como mínimo, y presencia de tos crónica, con o sin producción de esputo, o disnea.
2. Pruebas diagnósticas
2.1 Espirometría forzada y prueba broncodilatadora (PBD); 2.2 Pulsioximetría; 2.3 Radiografía de tórax; 2.4 Tomografía computarizada de tórax (TAC); 2.5 Analítica de sangre; 2.6 Electrocardiograma (ECG)
La sospecha clínica de EPOC se debe confirmar mediante la espirometría forzada con la prueba broncodilatadora en la fase estable de la enfermedad. Existen, además, otras pruebas diagnósticas complementarias que ayudarán a caracterizarla, algunas de las cuales necesitarán la firma del consentimiento informado.
2.1 Espirometría forzada y prueba broncodilatadora (PBD)
La espirometría forzada permite medir la cantidad de aire que la persona puede soplar (espirar) y el tiempo que se tarda para saber el grado de obstrucción al paso del aire en las vías aéreas (grado de limitación del flujo aéreo). El cambio que se observa después de administrar vía inhalatoria un medicamento broncodilatador es la prueba broncodilatadora (PBD). La espirometría forzada es una prueba no invasiva, sencilla y económica, que no necesita ninguna preparación especial previa, excepto no usar los inhaladores —si se usan habitualmente—, no fumar y no beber bebidas estimulantes (café, té, etc.) el mismo día de la prueba. La persona debe respirar (tomar aire y sacarlo) en un tubo, con unas pinzas en la nariz, tal como lo indique el profesional. Los tres parámetros básicos que evalúa esta prueba son:
- Volumen expirado máximo en un segundo (VEMS o FEV1). Es la cantidad de aire que la persona puede soplar en un segundo, tras una inspiración máxima. Este parámetro sirve para clasificar la gravedad de la enfermedad (cuanto menos aire expirado en un segundo, más grave es la enfermedad).
- Capacidad vital forzada (CVF). Es la cantidad total de aire que la persona puede soplar, tras una inspiración máxima.
- Cociente VEMS / CVF. Es el resultado de la división entre la cantidad de aire soplado en el primer segundo y la cantidad de aire soplado total. Se confirma el diagnóstico de EPOC cuando este cociente es inferior a 0,7.

Fuente: Grupo de trabajo de la Guía de Práctica Clínica para el Tratamiento de Pacientes con Enfermedad Pulmonar Obstructiva Crónica (EPOC). Guía de Práctica Clínica para el Tratamiento de Pacientes con Enfermedad Pulmonar Obstructiva Crónica (EPOC). Plan de Calidad para el Sistema Nacional de Salud del Ministerio de Sanidad, Servicios Sociales e Igualdad. Unidad de Evaluación de Tecnologías Sanitarias de la Agencia Laín Entralgo; 2012. Guías de Práctica Clínica en el SNS: UETS Nº 2011/6. [10 de noviembre 2014], p. [página 124].
Disponible en: http://www.guiasalud.es/GPC/GPC_512_EPOC_Lain_Entr_paciente.pdf
2.2 Pulsioximetría
La pulsioximetría permite conocer la oxigenación de la sangre a partir de la saturación o porcentaje de oxígeno (SatO2) de la hemoglobina en la sangre arterial. Para realizar esta medida es necesario el pulsioxímetro, un aparato similar a una pinza grande, que se coloca, generalmente, en un dedo de la mano —porque hay un buen flujo sanguíneo, imprescindible para la medición—, las uñas del que no deben estar pintadas. Es una prueba fácil, rápida y no invasiva que no requiere de ningún tipo de preparación previa. Se consideran valores normales cuando la SatO2 es igual o mayor al 95 % en situación de reposo; los valores por debajo de 95 % se relacionan con situaciones patológicas, como la EPOC o el asma, y los valores por debajo de 90-92 %, con insuficiencia respiratoria. Esta prueba no sustituye la gasometría arterial.
2.3 Radiografía de tórax
La radiografía de tórax permite observar el tamaño y el estado de los pulmones, y el tamaño del corazón. En el caso de las personas con EPOC, la radiografía de los pulmones es útil para la detección del enfisema moderado y grave, aunque puede ser normal en el resto casos. Además, permite descartar complicaciones como la presencia de aire en la pleura (neumotórax), la existencia de infecciones respiratorias como la neumonía o el aumento del tamaño del hilio pulmonar —espacio por donde entran los bronquios y las ramas de la arteria pulmonar y salen las ramas de las venas pulmonares— sugestivo de corazón pulmonar.
2.4 Tomografía computarizada de tórax
La tomografía computarizada de tórax (TAC torácico) permite estudiar al detalle la estructura del pulmón y los vasos sanguíneos y los ganglios linfáticos del corazón (mediastino). Se puede realizar con contraste o sin él. El contraste es una sustancia opaca a los rayos X que se administra por vía endovenosa a través de un catéter; esta sustancia hace que el órgano o tejido que se quiere estudiar se vea con mayor claridad. La persona deberá estar en ayunas seis horas y no podrá llevar ningún objeto de metal (pendientes, collares, etc.). En el caso de EPOC, permite determinar el tipo de enfisema, la severidad y la extensión, y descartar otras patologías, como dilataciones anormales y permanentes de los bronquios (bronquiectasis), y complicaciones, como infecciones respiratorias o presencia de aire en la pleura (neumotórax).
2.5 Analítica de sangre
El análisis de sangre es un procedimiento invasivo que consiste en extraer sangre mediante la punción de una vena o arteria. En la mayoría de casos, se requiere que la persona esté en ayunas.
- Análisis de sangre arterial (gasometría arterial). Es un análisis que permite conocer la cantidad de oxígeno y de dióxido de carbono en sangre, así como la acidez (pH), es decir, que ofrece información sobre el estado global de la función principal del aparato respiratorio. Es un procedimiento invasivo que consiste en extraer una muestra de sangre arterial mediante la punción de una arteria. La arteria de elección es la radial, situada en la muñeca, en la zona del antebrazo, y se recomienda realizar la extracción con anestesia local. Es una técnica rápida y sencilla que no requiere de ningún tipo de preparación previa. Tras la extracción hay que aplicar compresión local durante unos minutos para evitar la formación de un hematoma.
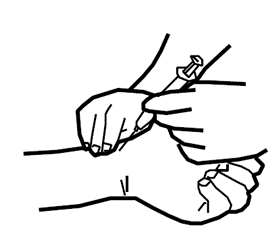
Fuente: SEPAR, Manual SEPAR de Procedimientos, Internet (gener 2015) Disponible a: http://dl.dropboxusercontent.com/u/60017244/Manuales%20de%20Procedimientos/Manual%203.pdf - Análisis de sangre venosa. Los hay de diferentes tipos.
- Hemograma. Ofrece información sobre el número de células sanguíneas (glóbulos rojos, blancos y plaquetas) y ayuda a detectar situaciones como la anemia y la poliglobulia (aumento de los glóbulos rojos) o infecciones.
- Bioquímica. Ofrece información sobre el nivel de sustancias como minerales, electrolitos y marcadores específicos (hormonas, proteínas) que informan sobre el funcionamiento de órganos concretos.
- Electrolitos en sangre. Es relevante obtener información sobre el sodio, el potasio y el calcio en sangre.
- Marcadores de funcionamiento de otros órganos. Es necesario obtener información sobre los niveles de glucosa, de colesterol y de triglicéridos, así como de marcadores de la función renal (urea, creatinina, etc.) y de la función hepática (albúmina, bilirrubina, etc.).
- Análisis de la proteína alfa-1-antitripsina. Esta proteína, producida por las células hepáticas, s’encarga principalmente de proteger el pulmón de la elastasa, la enzima que degrada las fibras elásticas. Una disminución de la producción de esta proteína, la cual es de origen hereditario, puede causar un enfisema pulmonar, por lo que es necesario determinar la presencia en sangre a todas las personas.
2.6 Electrocardiograma (ECG)
El electrocardiograma permite conocer el funcionamiento eléctrico del corazón (frecuencia y ritmo) y detectar alteraciones secundarias a la EPOC, como la sobrecarga del corazón derecho, arritmias (alteraciones del ritmo) o cambios en la posición del corazón producidos por la hiperinsuflación de los pulmones.
Las pruebas descritas se consideran de rutina u ordinarias, pero el médico puede solicitar más pruebas adicionales para complementar información sobre la enfermedad.
TratamientopP@)
La EPOC es un trastorno de salud crónico que puede tratarse con fármacos y con la adopción de hábitos de vida saludables, especialmente el abandono del tabaco en el caso de las personas fumadoras.
Los objetivos del tratamiento son reducir la sintomatología, reducir la frecuencia y la gravedad de las agudizaciones, ralentizar la progresión de la enfermedad y preservar la calidad de vida, para que la persona pueda vivir de la forma más normal posible, de acuerdo con sus circunstancias.
La estrategia terapéutica será diferente teniendo en cuenta la gravedad de la enfermedad y si la persona fuma o no.
1. Tratamiento farmacológico; 2. Oxigenoterapia crónica domiciliaria; 3. Apoyo de ventilación no invasivo; 4. Rehabilitación respiratoria; 5. Tratamiento quirúrgico y 6. Tratamiento no farmacológico: adopción de hábitos de vida saludable
1. Tratamiento farmacológico
El tratamiento farmacológico habitual en personas con EPOC tiene como objetivo reducir y controlar los signos y síntomas, en especial reducir el grado de disnea, mejorar la función pulmonar —aumentando su capacidad inspiratoria y disminuyendo el atrapamiento aéreo—, mejorar la tolerancia al ejercicio —y, en consecuencia, la calidad de vida— y prevenir las descompensaciones. Es importante aclarar que el tratamiento no es el mismo para todas las personas, sino que se individualizará en función de la gravedad de la EPOC, los signos y los síntomas, las complicaciones derivadas de la enfermedad, la respuesta al medicamento pautado o la aparición de efectos secundarios. Finalmente, cabe destacar que el tratamiento farmacológico, una vez establecido, se deberá mantener de por vida, con las modificaciones que sean necesarias en función de la respuesta de la persona y la evolución de la situación de salud.
El tratamiento farmacológico de las personas con EPOC, puede incluir los grupos de fármacos que se indican a continuación.
| Tipos | Medicamento |
|---|---|
| Broncodilatadores | |
| agonistas β2 adrenérgicos | salbutamol, terbutalina, salmeterol, rormoterol, indacaterol |
| anticolinérgicos | bromuro de ipratropio, bromuro de aclidinio, bromur de tiotropio |
| metilxantinas | teofilina |
| Antiinflamatorios | |
| glucocorticoides inhalados | budesonida, beclometasona |
| glucocorticoides inhalados | metilprednisolona, prednisona, deflazacort |
| glucocorticoides inhalados | roflumilast |
| Mucolíticos | acetilcisteina, carbocisteína, mesna |
| Antibióticos | amoxicilina/ácido clavulánico, ciprofloxacino, levofloxacino, eritromicina, azitromicina, moxifloxacino, cefuroxima, claritromicina |
1.1 Broncodilatadores
Hay tres tipos de broncodilatadores: los agonistas β2 adrenérgicos de acción corta y larga, los anticolinérgicos de acción corta y larga y las metilxantinas.
1.1.1 Agonistas β2 adrenérgicos de acción corta (salbutamol, terbutalina) y de acción larga (salmeterol, formoterol, indacaterol)
Estos fármacos se administran por vía inhalatoria. Los de acción corta tienen un inicio del efecto rápido y una duración de cuatro a seis horas, mientras que los de acción larga tienen un inicio de la acción más lento y una duración de entre 12 y 24 horas.
Relajan la musculatura bronquial y aumentan el diámetro de los bronquios (broncodilatación). Estimulan los receptores β2 que se encuentran en el músculo liso bronquial, activando las proteínas G, las cuales, a su vez, estimulan unas enzimas de la membrana celular (la adenilato-ciclasa) que disminuyen el tono muscular. También actúan sobre las células inflamatorias y evitan la liberación de mediadores inflamatorios.
Efectos secundarios. Los causa la propia actividad del fármaco; los más frecuentes son los episodios de palpitaciones y taquicardia (aumento del número de latidos por minuto), dolor de cabeza (cefalea), temblor leve en las manos y náuseas.
Recomendaciones para usar correctamente los inhaladores.
- Mantener el inhalador a temperatura ambiente.
- Después de administrar el inhalador, es importante enjuagarse la boca o lavarse los dientes con pasta de dientes.
- Mantener el inhalador limpio, sobre todo la boquilla, que se recomienda lavar después de cada toma.
- Es importante realizar la técnica inhalatoria (link a Medicamentos: Cómo utilizar los inhaladores) correctamente para que el tratamiento sea efectivo.
- Si la persona toma más de un inhalador, se deberán administrar en el orden adecuado: en primer lugar, los que tienen un efecto broncodilatador y después los que tienen un efecto antiinflamatorio. Se pueden administrar seguidos.
1.1.2 Anticolinérgicos de acción corta (bromuro de ipratropio y bromuro de aclidinio) y de acción larga (bromuro de tiotropio)
Estos fármacos se administran por vía inhalatoria. Tanto en los de acción corta como en los de acción larga, el efecto se inicia rápidamente. En cambio, la duración del efecto es diferente: los de acción tienen una duración de entre cuatro y seis horas y los de acción larga, de aproximadamente 24 horas.
Los anticolinérgicos dilatan rápidamente los bronquios. Bloquean los receptores muscarínicos que contraen el músculo liso bronquial (broncoconstricción), y disminuyen así el tono muscular. Los anticolinérgicos tienen un efecto local, ya que difícilmente atraviesan las barreras biológicas del organismo, es decir que no llegan a otras partes del cuerpo humano.
Efectos secundarios. Los más frecuentes son sequedad de boca, alteraciones gastrointestinales (vómitos y diarrea o estreñimiento) y alteraciones respiratorias (tos y faringitis).
Recomendaciones para usar correctamente inhaladores.
- Mantener el inhalador a temperatura ambiente.
- Después de administrar el inhalador, es importante enjuagarse la boca o lavarse los dientes con pasta de dientes.
- Mantener el inhalador limpio, sobre todo la boquilla, que se recomienda lavar después de cada toma.
- Es importante realizar la técnica inhalatoria correctamente para que el tratamiento sea efectivo.
- Si la persona toma más de un inhalador, se deberán administrar en el orden adecuado: en primer lugar, los que tienen un efecto broncodilatador y después los que tienen un efecto antiinflamatorio. Se pueden administrar seguidos.
1.1.3 Metilxantinas (teofilina)
Estos fármacos se administran por vía oral. Aumentan el diámetro de los bronquios (broncodilatación) pero de una manera más leve que los agonistas β2 adrenérgicos y los anticolinérgicos. Relajan la musculatura, producen broncodilatación y aumentan el calibre de los vasos sanguíneos pulmonares (vasodilatación). Además, tienen efectos antiinflamatorios y diuréticos (ayudan a eliminar líquidos). Generalmente, el médico prescribe este broncodilatador oral cuando el resto de tratamientos broncodilatadores no son efectivos.
Efectos secundarios. Dependen de la dosis o de la capacidad que tiene la persona de acumular el medicamento en la sangre (cuanta más concentración en plasma del fármaco, más efectos secundarios tendrá). Por ello la pauta de tratamiento es individualizada y progresiva, es decir, las dosis iniciales son bajas y, progresivamente, se aumentan en función de la respuesta.
Los efectos secundarios más frecuentes son alteraciones digestivas (náuseas, vómitos o diarrea), alteraciones cardiovasculares (palpitaciones, taquicardia —aumento del número de latidos por minuto— o hipotensión —disminución de la tensión arterial) y neurológicas (cefalea, temblor, insomnio o agitación). También es frecuente la disminución de los niveles de potasio en sangre (hipopotasemia), el aumento de los niveles de azúcar (hiperglucemia), de calcio (hipercalcemia) y de ácido úrico, y el aumento de la cantidad de orina (poliuria).
Recomendaciones
- Antes de empezar a tomar este medicamento, es importante informar al médico de todas las enfermedades que se sufre y de los fármacos que se toman.
- Si un médico distinto al que controla el EPOC prescribe algún medicamento, se le informará de la pauta de teofilina que se toma.
- Las personas que fuman deben comunicarlo al médico, ya que las dosis de tratamiento son diferentes según si la persona fuma o no.
- Deben realizarse regularmente controles analíticos. La frecuencia dependerá de cada persona.
- Hay que estar alerta para detectar precozmente la aparición de signos y de síntomas de los efectos secundarios.
1.2 Glucocorticoides
Se pueden clasificar según la vía de administración en glucocorticoides inhalados y glucocorticoides sistémicos.
1.2.1 Glucocorticoides inhalados (budesonida, beclometasona, fluticasona)
Son fármacos con actividad antiinflamatoria local. Reducen la inflamación y la infiltración de células inflamatorias (eosinófilos, linfocitos, mastocitos, etc.) en el epitelio y en la submucosa bronquial, y disminuyen la reacción anormal de los bronquios (hiperreactividad bronquial) ante estímulos externos.
Efectos secundarios. Los más frecuentes están causados por la administración del fármaco por vía inhalatoria. Así pues, puede inflamarse la mucosa de la faringe (faringitis), de la nariz (rinitis) o del seno paranasal (sinusitis), puede aparecer ronquera o alteración en la voz (que desaparece cuando se interrumpe el tratamiento, cuando se reduce la dosis o cuando la voz descansa), tos y hongos en la boca (candidiasis oral).
Recomendaciones
- Hay que estar especialmente alerta para detectar la candidiasis oral, ya que es necesario un tratamiento específico para combatir esta infección.
- Se deben seguir las recomendaciones para usar correctamente los inhaladores:
- Mantener el inhalador a temperatura ambiente.
- Después de administrar el inhalador, es importante enjuagarse la boca o lavarse los dientes con pasta de dientes.
- Mantener el inhalador limpio, sobre todo la boquilla, que se recomienda lavar después de cada toma.
- Es importante realizar la técnica inhalatoria correctamente para que el tratamiento sea efectivo.
- Si la persona toma más de un inhalador, se deberán administrar en el orden adecuado: en primer lugar, los que tienen un efecto broncodilatador y después los que tienen un efecto antiinflamatorio. Se pueden administrar seguidos.
1.2.2 Glucocorticoides sistémicos (metilprednisolona, prednisona, deflazacort)
Son los fármacos con actividad antiinflamatoria sistémica más eficaz. Los glucocorticoides inducen la síntesis de una proteína llamada lipocortina-1 que inhibe la activación de mediadores muy potentes del proceso inflamatorio (prostaglandinas, leucotrienos y factores de agregación plaquetaria). La acción antiinflamatoria es la misma independientemente de la causa que ha provocado la inflamación; además, tienen una acción inmunosupresora —disminuyen la respuesta inmunológica de la persona— y metabólica, es decir que disminuyen la captación de glucosa por los tejidos del organismo y aumentan la producción de glucosa en el hígado.
Efectos secundarios. Los efectos adversos dependen de la duración del tratamiento y, en menor proporción, de la dosis prescrita. En general, los más comunes son la aparición de hematomas (equimosis), insomnio, aumento anormal de la actividad o ansiedad, pérdida de masa ósea (osteoporosis), debilidad física y fatiga debido a una disminución de la masa muscular (miopatía), intolerancia a la glucosa (hiperglucemia) o agravamiento de la diabetes y crecimiento anormal del vello (hirsutismo).
Recomendaciones
- Mantener el tratamiento con la dosis y la duración prescritas. Para finalizar el tratamiento se deben ir reduciendo las dosis progresivamente, siguiendo la pauta médica.
- Al inicio del tratamiento, se puede aumentar de peso debido a los cambios en el metabolismo y al aumento del apetito. Este aumento de peso puede mantenerse mientras dura el tratamiento.
- Si el tratamiento tiene una duración de tres meses o más, es posible que el médico prescriba suplementos de calcio y vitamina D en aquellas personas con riesgo de osteoporosis.
- Normalmente, durante los primeros días de tratamiento con glucocorticoides, se debe medir la glucosa en sangre, ya que uno de los efectos secundarios más frecuentes es la hiperglucemia —aumento de glucosa. Por este motivo se deberá tener especial cuidado con las personas con diabetes.
- Hay que estar alerta para detectar precozmente la aparición de signos y de síntomas de los efectos secundarios. Si aparecen, hay que comunicarlo al equipo médico.
1.3 Inhibidores de la fosfodiesterasa-4 (roflumilast)
Es un fármaco antiinflamatorio oral relativamente nuevo que se prescribe como tratamiento de mantenimiento a las personas con EPOC grave y con agudizaciones frecuentes como terapia adicional al broncodilatador.
Inhibe la enzima fosfodiesterasa-4 (PDE4) que se encuentra en las células estructurales e inflamatorias de los bronquios de las personas con EPOC. Si se inhibe esta enzima, se suprime la liberación de los mediadores inflamatorios (leucotrieno B4, factor de la necrosis tumoral alfa, interferón gamma, etc.).
Efectos secundarios. Aparecen, normalmente, al inicio del tratamiento, y suelen desaparecer durante las primeras cuatro semanas. Los más comunes son la diarrea, la pérdida de peso, las náuseas, el dolor de cabeza, la pérdida del apetito y los cambios de comportamiento o de humor (insomnio, nerviosismo, depresión o ansiedad).
Recomendaciones
- Hay que mantener un control regular y frecuente del peso, especialmente durante los primeros meses de tratamiento.
- Antes de empezar a tomar el medicamento es muy importante informar al médico si hay historia de depresión o trastorno mental, ya que se podrían agravar estos problemas mentales.
- Hay que estar alerta para detectar efectos secundarios, especialmente cambios de comportamiento o de humor.
- Hay que informar al médico si se detectan signos y síntomas de los efectos adversos.
1.4 Mucolíticos (acetilcisteína, carbocisteína, mesna)
Estos fármacos reducen la viscosidad de las secreciones bronquiales. Se pueden administrar por vía oral o inhalatoria. Rompen la estructura de las proteínas del moco, y consiguen unas secreciones más fluidas que favorecen su eliminación. Durante los primeros días de tratamiento suele haber un aumento de la expectoración debido al aumento de la fluidez del moco.
Efectos secundarios. Los efectos secundarios suelen ser leves y transitorios. Los más frecuentes son las náuseas o vómitos, las diarreas y el aumento de la acidez en el estómago. También puede haber reacciones en la piel de tipo alérgico, como erupciones, urticaria y picor generalizado. Cuando se administra por vía inhalatoria puede haber alteraciones respiratorias, como el aumento de secreciones líquidas por la nariz (rinorrea) y la inflamación de la tráquea (traqueitis) y los bronquios (bronquitis).
Recomendaciones
- Hay que informar al médico de los antecedentes de enfermedades del estómago y del hígado, por los efectos secundarios, ya que serán más frecuentes en estas personas.
- Si no hay contraindicaciones, es recomendable beber más agua de lo habitual durante el tratamiento.
- Hay que estar alerta para detectar posibles efectos secundarios, e informar al médico si se detectan.
1.5 Antibióticos (eritromicina, azitromicina, moxifloxacino, amoxicilina / ácido clavulánico, cefuroxima, claritromicina, ciprofloxacino, levofloxacino)
Estos fármacos son sustancias químicas que eliminan o inhiben el crecimiento de varios tipos de microorganismos, generalmente bacterias, que causan las infecciones.
En las personas con EPOC, los antibióticos se pueden prescribir tanto en la fase estable (de forma permanente o en intervalos de tiempo), como en la fase aguda de la enfermedad. En la fase estable, se pueden prescribir algunos antibióticos, como los macrólidos (los más frecuentes son la eritromicina y la azitromicina), que, administrados de forma prolongada y en dosis bajas, tienen también un efecto antiinflamatorio, o los que pertenecen al grupo de las quinolonas (el más frecuente es el moxifloxacino), que previenen las agudizaciones a través la eliminación del microorganismo por las secreciones bronquiales (esputo). En la fase aguda, es recomendable administrar antibióticos cuando hay secreciones purulentas (con pus) y aumento de la disnea o del volumen del esputo. El antibiótico de elección en la descompensación de la EPOC es la amoxicilina-ácido clavulánico y, en caso de alergia a la penicilina, levofloxacino, moxifloxacino o ciprofloxacino.
Efectos secundarios. Los efectos adversos dependen del antibiótico. Los más comunes son las alteraciones gastrointestinales (náuseas, vómitos o diarrea).
Recomendaciones
- Los antibióticos sólo se deben tomar bajo prescripción médica expresa. La automedicación es un problema de salud pública grave muy frecuente; la elección inadecuada del antibiótico o una dosis de administración incorrecta pueden generar resistencia de los microorganismos a los antibióticos utilizados normalmente, y agravar la situación de salud.
- Es muy importante hacer el tratamiento antibiótico siguiendo la dosis y duración que ha prescrito el médico, aunque los signos y los síntomas de infección hayan mejorado o desaparecido.
2. Oxigenoterapia crónica domiciliaria (OCD)
El cuerpo humano no almacena oxígeno y, por tanto, necesita abastecerse se continuamente para mantenerse en vida. El oxígeno (O2) es un gas que se encuentra en el aire ambiente, que se inhala hacia los pulmones y, mediante el corazón y la circulación sanguínea, es transportado al resto del organismo.
La oxigenoterapia es la utilización terapéutica del oxígeno, es decir, la administración de oxígeno en una concentración mayor a la de la atmósfera ambiental (la concentración de O2 a nivel de mar es del 21 %) para tratar y prevenir los signos y los síntomas (sensación de falta de aire, aumento del número de respiraciones y de latidos por minuto, etc.) causados por una disminución del oxígeno en la sangre arterial (hipoxemia). Esta disminución se puede medir con una gasometría arterial.
Es importante saber que el oxígeno es un medicamento y debe ser prescrito por el médico, por lo tanto la persona no puede modificar las dosis ni las horas de administración. Como mínimo, el oxígeno se debe administrar durante 16 horas al día.
El oxígeno se puede administrar con diferentes aparatos: 2.1.1 Aparatos fijos, 2.1.2 Aparatos portátiles, y a través de accesorios: 2.2.1 Gafas o cánulas nasales, 2.2.2 Mascarilla de oxígeno.
2.1 Aparatos
2.1.1 Aparatos fijos
Son equipos de oxígeno que permanecen en el domicilio de la persona.
- Bombona de oxígeno. Contiene el oxígeno en forma de gas a presión dentro de una bombona, puede estar almacenado durante mucho tiempo ya que no se evapora. No consume electricidad y es silencioso. El equipo pesa bastante y hay riesgo de accidente por caída de la bombona. En caso de avería o de corte de suministro eléctrico, la empresa responsable suministra el oxígeno como complemento del concentrador o del oxígeno líquido, porque tiene poca autonomía (suministra pocas horas de oxígeno) y se debe recambiar frecuentemente.
- Concentrador. Es un aparato que toma el oxígeno del aire del ambiente y lo concentra para administrarlo. Es fácil de usar, seguro, transportable (lleva ruedas), no se ha de reponer y va conectado a la red eléctrica. Por el contrario, es un poco ruidoso, por eso se recomienda situarlo fuera de la habitación donde está la persona.
- Aparato de oxígeno líquido. Es un contenedor de unos 40 kg que almacena el oxígeno en forma de líquido a una temperatura de -180 ºC. Este oxígeno líquido pasa a gas en el momento del suministro debido a la temperatura ambiente. Es silencioso, no consume electricidad y lo debe recargar la empresa suministradora (la frecuencia de recarga dependerá del flujo de oxígeno y las horas de administración). El aparato dispone de una válvula de seguridad para eliminar las cantidades de oxígeno pequeñas que se gasifican dentro del contenedor. Está indicado para personas que necesitan oxígeno las 24 horas del día y que realizan actividades fuera de casa (trabajar, comprar, etc.).
2.1.2 Aparatos portátiles
Son los equipos de oxígeno que permiten a la persona salir de casa.
- Bombona de oxígeno. Es la versión pequeña de la bombona tradicional. Es de aluminio y, por tanto, muy ligera; pero tiene el inconveniente de tener poca autonomía, ya que suministra oxígeno poco tiempo, por lo tanto se recomienda para personas que hagan salidas de corta duración. Se puede recargar en el domicilio mediante un concentrador de oxígeno fijo.
- Concentrador portátil. Funciona igual que el concentrador fijo pero con baterías que se cargan a la red eléctrica. También suministra oxígeno cuando está enchufado a la red eléctrica o al encendedor del coche, mientras se carga; es, por tanto, una buena opción cuando se necesita mucha autonomía. Es el único aparato autorizado para hacer viajes en avión. La autonomía de las baterías depende de la cantidad de oxígeno que necesita la persona; por ejemplo, con 1,5 litros de oxígeno por minuto, la batería dura aproximadamente 3 horas. Hay tres tipos de concentradores portátiles según se suministra el oxígeno.
- Con válvula ahorradora: sólo suministra oxígeno en el momento de la inspiración.
- Con flujo continuo: suministra oxígeno continuamente, tanto en la inspiración como en la espiración.
- Mixta: funciona tanto con válvula ahorradora como con flujo continuo.
- Oxígeno líquido portátil. Este equipo portátil se carga directamente en el contenedor fijo de oxígeno líquido. Tiene bastante autonomía —con un suministro de 1,5 litros de oxígeno por minuto, el aparato dura aproximadamente 6 horas— por lo que la persona puede hacer salidas de larga duración. Hay dos tipos de oxígeno líquido portátil según como suministra el oxígeno.
- Con válvula ahorradora: sólo suministra oxígeno en el momento de la inspiración.
- Con flujo continuo: suministra oxígeno continuamente, tanto en la inspiración como en la espiración.
2.2 Accesorios
2.2.1 Gafas o cánula nasal
Es un tubo de plástico que transporta el oxígeno desde la fuente de suministro hasta el interior de las fosas nasales. Este tubo tiene dos salidas en un extremo que se colocan en los orificios de la nariz y que se ajustan detrás de las orejas. Es el accesorio óptimo para concentraciones bajas o intermedias de oxígeno —hasta 3 litros por minuto. Es sencillo, cómodo y económico, y permite a la persona hablar, comer y moverse con facilidad; es, por tanto, el sistema de preferencia para el domicilio. Por el contrario, no son útiles en caso de obstrucción completa de la nariz y se descolocan fácilmente.
2.2.2 Mascarilla de oxígeno
El oxígeno se transporta en un tubo de plástico que se conecta, en un extremo, a la fuente de suministro y, en el otro, a una mascarilla que se coloca en la nariz y en la boca. Prácticamente no se utilizan en el domicilio ya que dan la sensación de confinamiento, limitan el habla, impiden comer y beber, y provocan sequedad de las mucosas de la nariz, de la boca y los ojos.
Recomendaciones generales de la oxigenoterapia a domicilio
- La persona no puede aumentar la dosis de oxígeno sin prescripción expresa de un profesional de la salud, ni en el caso de empeoramiento de los síntomas. Si se da esta situación, hay que consultarlo al neumólogo.
- No fumar mientras se administra el oxígeno, tampoco puede fumar nadie en la habitación donde está la fuente de suministro, ya que el oxígeno es inflamable.
- El aparato de oxígeno debe situarse lejos de fuentes de calor, como la cocina, los radiadores o los aparatos eléctricos.
- Hay ventilar cada día la habitación donde esté el aparato de suministro.
- Las bombonas de oxígeno deben mantenerse siempre en posición vertical y debe vigilarse que no se tumben.
- Cuando se mueva el concentrador estático debe estar siempre en posición vertical. Debe situarse en una habitación bien ventilada, a unos 15 cm de la pared para facilitar la circulación de aire y no se puede tapar.
- Es recomendable mantener el concentrador portátil conectado siempre a la red eléctrica, para asegurar la carga total de la batería.
- No se recomienda mover la fuente de suministro fija dentro del domicilio. Para que la persona se pueda desplazar por la casa, se aconseja utilizar alargadores, preferiblemente de una pieza con una longitud máxima de 15 metros.
- Lavar la cánula nasal o la mascarilla cada día con agua y jabón, y los alargadores, una vez a la semana. Además, se recomienda cambiar la cánula nasal y la mascarilla cada 15 días.
- La administración de oxígeno con cánulas nasales puede hacer alguna herida leve dentro de la nariz. Se recomienda lubricar la nariz con crema de cacao y no con cremas hidratantes o vaselina.
- Seguir las instrucciones de mantenimiento indicadas por la empresa suministradora. Además, la empresa se encarga de realizar mantenimientos periódicos de las fuentes de suministro en el domicilio de la persona.
- En caso de avería, la persona deberá ponerse en contacto con la empresa suministradora.
3. Soportes de ventilación no invasivos
La ventilación mecánica no invasiva (VMNI) son las formas de apoyo de ventilación que se administran sin tubos en el interior del árbol respiratorio de la persona —intubación endotraqueal. Se puede utilizar en el domicilio, por lo que facilita un inicio precoz del soporte ventilatorio y una reducción del consumo de recursos sanitarios —se evitan ingresos hospitalarios, se reduce la estancia hospitalaria, etc.
Este tipo de ventilación está indicada cuando la enfermedad está muy evolucionada, con alteraciones ventilatorias importantes por la noche, un aumento del dióxido de carbono en la sangre (hipercapnia) durante el día y mal funcionamiento de los músculos respiratorios.
4. Rehabilitación respiratoria
La rehabilitación respiratoria es una herramienta imprescindible en el tratamiento de las personas con EPOC, ya que mejora el estado físico y la independencia. Consiste en un programa individualizado de ejercicios, supervisado por fisioterapeutas, con una frecuencia y duración según la situación de salud. Después de este programa inicial, la persona tiene que hacer un programa de mantenimiento indefinido en el domicilio, para mantener los beneficios conseguidos.
- Rehabilitación respiratoria en las personas con EPOC
5. Tratamiento quirúrgico
El tratamiento quirúrgico en la persona con EPOC incluye la bullectomía, la cirugía reductora de volumen pulmonar y el trasplante pulmonar.
5.1 Bullectomía
Consiste en extirpar la parte del pulmón afectada por una bulla, que es un espacio dentro del pulmón que contiene aire. Aparece por la destrucción, la dilatación o la unión de espacios aéreos distales a las terminaciones de los bronquiolos, y se asocia al enfisema pulmonar.
La persona con EPOC puede beneficiarse de este tratamiento quirúrgico siempre que sufra una disnea ocasionada por una bulla gigante —que ocupe más del 30 % del pulmón— o que presente neumotórax espontáneos (aire en la pleura) a causa de las bullas.
5.2 Cirugía de reducción de volumen pulmonar
Este tratamiento consiste en eliminar las zonas del pulmón afectadas por enfisema que no colaboren en el intercambio de gases, con el objetivo de mejorar la ventilación en el resto del tejido pulmonar. En algunos casos esta cirugía puede reducir los síntomas, y mejorar la función pulmonar y la tolerancia al ejercicio.
La cirugía reductora de volumen sólo está indicada en un grupo muy reducido de personas con enfisema grave.
5.3 Trasplante pulmonar
Cuando la EPOC es muy grave y el tratamiento farmacológico no frena la progresión de la enfermedad, una alternativa para algunas personas es el trasplante de pulmón, siempre que cumpla los criterios de edad y de situación general de salud.
6. Tratamiento no farmacológico: adopción de hábitos de vida saludable
El tratamiento no farmacológico, tan importante como el farmacológico, se recomienda a personas con EPOC en cualquier momento de la situación fisiopatológica, es decir, desde el comienzo asintomático hasta los estadios más graves de la enfermedad. Dentro de los hábitos de vida saludable, se incluye la dieta, la práctica de ejercicio físico regular y el control o la prevención de los factores de riesgo relacionados con la enfermedad. El mantenimiento de estos hábitos y el conocimiento de la enfermedad y de su manejo son imprescindibles para que el tratamiento tenga éxito, con repercusiones en los signos y síntomas, en especial la disnea, la capacidad funcional respiratoria, la calidad de vida, la morbilidad y la mortalidad.
6.1 Dieta
La dieta de la EPOC es muy similar a una dieta equilibrada, con una alta aportación de fibra vegetal en forma de frutas y verduras, y con el consumo de cereales, tubérculos, legumbres, pescado, carne magra, huevos y grasas insaturadas como el aceite de oliva. Sin embargo, las personas con EPOC tienen unas necesidades de alimentación específicas, ya que metabolizan los nutrientes de manera diferente. Las recomendaciones específicas para las personas con EPOC se centran en mantener un peso corporal saludable, mantener un equilibrio entre los alimentos que disminuyen la producción de CO2 y las necesidades nutricionales del organismo y reducir el consumo de grasas saturadas y colesterol.
- Mantener un peso corporal saludable
El número total de calorías recomendadas para una persona con EPOC varía según la edad, la etapa del ciclo vital, el peso y la actividad física.
La malnutrición, tanto por exceso (sobrepeso u obesidad) como por defecto (desnutrición), es frecuente en estas personas y tiene efectos negativos en la evolución de la enfermedad, y aumenta la morbilidad y la mortalidad.
El sobrepeso y obesidad suele tener su origen en una restricción voluntaria de la actividad física debido a las dificultades para respirar cuando se realizan esfuerzos pequeños o medianos; además, el sedentarismo reduce el gasto energético y, si no se adapta la aportación dietética, el peso suele aumentar progresivamente, lo que, a su vez, agravará el problema respiratorio.
En cuanto a la malnutrición por defecto, cuando la enfermedad respiratoria está avanzada, comer empeora la dificultad respiratoria, ya que eleva el diafragma y disminuye la capacidad expansiva de la caja torácica, además también aumenta el gasto energético basal para el incremento de las demandas de la musculatura respiratoria.
Por todo ello, la valoración del estado nutricional por parte del personal enfermero, del equipo médico o del dietista es imprescindible para detectar una situación de malnutrición. El objetivo principal de la dieta para todas las personas, y muy especialmente para la persona con una disminución importante del peso, es intentar alcanzar un peso saludable, es decir, un peso que ayude a mantener un buen estado de salud y calidad de vida, sin ningún riesgo de salud. - Reducción de los alimentos que aumentan la producción de dióxido de carbono (CO2)
Los hidratos de carbono o carbohidratos representan la fuente principal de energía alimentaria de cualquier dieta. Son biomoléculas compuestas por carbono, hidrógeno y, en menor cantidad, oxígeno, que tienen dos funciones principales: proporcionar energía inmediata o de reserva a las células del organismo y formar parte de la estructura de la pared de las células vegetales. Se encuentran en una gran cantidad de alimentos, como cereales (pan, pasta, arroz, etc.), tubérculos (patatas), azúcar, frutas, verduras y legumbres.
Aunque una dieta equilibrada y saludable debe contener entre un 50-60 % de carbohidratos, las personas con EPOC deberían reducir su ingesta a un 40-50 %, porque estos alimentos favorecen la producción de dióxido de carbono (CO2) por la combustión de la glucosa y por la glucosa que no se metaboliza inmediatamente y se almacena en forma de grasas.
Las proteínas son moléculas formadas por cadenas de aminoácidos. Tienen un papel fundamental para la vida, ya que son imprescindibles para el crecimiento del organismo. Entre los alimentos con proteínas de origen animal están los huevos, el pescado, las aves, las carnes, los embutidos y los productos lácteos. Y entre los alimentos de origen vegetal con alto contenido proteico, los frutos secos, la soja, las legumbres y los cereales. Una dieta equilibrada debe contener aproximadamente un 15 % de proteínas. Las personas con EPOC deben evitar el exceso de proteínas, ya que también puede aumentar la producción de dióxido de carbono (CO2) y reducir el suministro de oxígeno al pulmón, debido a la propia degradación de las proteínas. - Reducir el consumo de grasas saturadas y colesterol
Un exceso del consumo de grasas saturadas y colesterol incrementa el riesgo de padecer enfermedades coronarias por la formación de placas de grasa y otras sustancias (placas de ateroma) en las arterias, que hacen que la sangre circule con dificultad y que tenga problemas para llegar a los órganos. Además, la inflamación sistémica (aumento de marcadores inflamatorios en la sangre: leucocitos, fibrinógeno, citocinas, etc.) que presentan las personas con EPOC puede acelerar la progresión de depósitos de placas de ateroma en las arterias coronarias, y puede facilitar el desarrollo de una cardiopatía isquémica. Además, los alimentos con un alto contenido de grasa suelen ser los más hipercalóricos, con lo que incrementa el riesgo de padecer sobrepeso u obesidad.
Las grasas que ingerimos en la dieta se clasifican en: - Grasas poliinsaturadas: principalmente en los alimentos de origen vegetal (como el aceite de girasol y los frutos secos) y en el pescado y el marisco.
- Grasas monoinsaturadas: pueden reducir el colesterol, y se encuentran principalmente en el aceite de oliva y de soja, en el aguacate y los frutos secos.
- Grasas saturadas: se encuentran principalmente en los alimentos de origen animal (carnes, embutidos, vísceras, huevos, lácteos enteros, nata, yema de huevo, etc.) y también en el chocolate y la pastelería industrial.
La persona con EPOC debe reducir el consumo de alimentos ricos en grasas saturadas y colesterol. Se recomienda sustituir los lácteos enteros por productos desnatados, comer queso fresco o bajo en grasa —como la mozzarella o el requesón—, quitar la piel del pollo, quitar la grasa visible de la carne, tomar pescado azul, cocinar con aceite de oliva y cocinar preferentemente a la plancha, al vapor o al horno, en lugar de freír.
Ver tabla: Cinco preguntas sobre la EPOC y la dieta
6.2 Ejercicio y actividad física
La práctica de ejercicio físico regular en la persona con EPOC mejora el uso del oxígeno y reduce y ayuda a controlar la disnea. Además, se obtienen otros beneficios como ayudar a mantener el peso corporal, fortalecer la musculatura, prevenir o reducir problemas articulares, prevenir el estreñimiento, reducir el estrés, mejorar la autoestima y estimular el sistema inmunitario.
Es recomendable que la persona con EPOC realice regularmente ejercicio físico adaptado a sus capacidades y a su nivel de tolerancia. Se puede comenzar con actividades cotidianas como caminar, subir escaleras o pedalear en bicicleta estática, con el objetivo de hacer 30 minutos diarios de ejercicio físico. Hay que tener en cuenta que en caso de descompensación de la EPOC se recomienda hacer reposo hasta que la situación se estabilice.

Fuente: Escuela de pacientes, Manual de rehabilitación respiratoria para personas con EPOC. Internet (consulta 11-11-2014) Disponible en: http://www.escueladepacientes.es/ui/aula_guia.aspx?stk=Aulas/EPOC/Guias_Informativas/Manual_de_Rehabilitacion_Respiratoria_para_personas_c
Recomendaciones de la actividad física ante problemas respiratorios
Ver tabla: 5 preguntas sobre la EPOC i la activitdad física
6.3. Control de los factores de riesgo
6.3.1 Reducir o abandonar el consumo de tabaco; 6.3.2 Reducir la exposición ambiental laboral; 6.3.3 Reducción de la exposición al humo de leña o carbón en el hogar; 6.3.4 Reducir o eliminar el consumo de alcohol; 6.3.5 Controlar la función respiratoria; 6.3.6 Vacunación contra la gripe y la neumonía
6.3.1 Reducir o abandonar el consumo de tabaco
El tabaco es el factor de riesgo principal de la EPOC, su consumo está clara y directamente relacionado con la progresión de la enfermedad. Además, los daños ocasionados por el tabaco son irreversibles.
El humo del tabaco provoca efectos nocivos en los pulmones y produce diversas lesiones en el aparato respiratorio. También se destruye la superficie de las vías aéreas más pequeñas, lo que disminuye el flujo de aire que puede entrar. Además, en los alvéolos aumenta la producción de células inflamatorias, macrófagos y neutrófilos, y se destruyen las paredes que separan unos alvéolos de los otros, lo que da lugar al enfisema. El tabaco también disminuye el oxígeno de los tejidos porque las moléculas de hemoglobina de la sangre tienen más afinidad por el monóxido de carbono (presente en el humo del tabaco) que por el oxígeno, de modo que aumenta la carboxihemoglobina en sangre. Así, pues, el consumo de tabaco no sólo produce lesiones en las vías respiratorias, sino que también disminuye el oxígeno en sangre.
En todos los casos, pero especialmente en la persona con EPOC, se ha demostrado que el abandono del tabaco se relaciona con una reducción de la morbilidad y de la mortalidad.
6.3.2 Reducir la exposición ambiental laboral
Numerosos estudios demuestran que las personas expuestas a polvo, gases y humos tóxicos en su lugar de trabajo habitual tienen un riesgo mayor de desarrollar la EPOC. Además, las personas con EPOC expuestas a estos contaminantes en su trabajo sufren una mayor gravedad de la enfermedad. Por tanto, es imprescindible adoptar medidas preventivas en el trabajo siempre que sea posible.
6.3.3 Reducción de la exposición al humo de leña o carbón en el hogar
Actualmente, todavía hay muchos hogares que utilizan combustible de biomasa —leña o carbón— como fuente de energía doméstica, para la calefacción o la cocina. Se ha demostrado que las personas expuestas a estos combustibles tienen un riesgo más alto de desarrollar la EPOC, por lo tanto, hay que adoptar medidas que reduzcan o eliminen esta exposición en el hogar siempre que sea posible: instalar calefacción de gas, de gasoil o eléctrica; instalar una cocina de gas o eléctrica; mejorar la ventilación, etc.
6.3.4 Reducir o eliminar el consumo de alcohol
Beber alcohol en exceso es muy perjudicial para muchos órganos del cuerpo humano, entre ellos los pulmones. El consumo de dosis altas de alcohol deprime el sistema respiratorio y neurológico, disminuye la respiración, dificulta la expectoración de las secreciones y reduce las defensas del pulmón. Aunque la mayor parte del alcohol se metaboliza en el hígado, una parte puede llegar a las vías respiratorias mediante la circulación pulmonar; el alcohol que llega a las vías respiratorias puede provocar cambios en el sistema inmune y favorecer las infecciones. Además, el exceso de alcohol puede hacer perder el apetito y, por tanto, reducir el aporte de nutrientes al organismo, favorecer la desnutrición y alterar la acción de varios medicamentos como los glucocorticoides. Las personas con EPOC deberían consumir, como máximo, 1-2 vasos de vino o cerveza al día, y deberían evitar su consumo por la noche. Las personas con EPOC que sufren alguna otra enfermedad derivada o relacionada con el alcohol deberían suprimir totalmente su consumo.
6.3.5 Controlar la función respiratoria
La EPOC es una enfermedad que no siempre se diagnostica, ya que en las etapas iniciales no hay síntomas. El retraso en el diagnóstico impide que las personas con EPOC puedan beneficiarse precozmente del tratamiento adecuado. Por lo tanto, las personas con riesgo de desarrollar la enfermedad deberían realizarse una espirometría.
6.3.6 Vacunación contra la gripe y la neumonía
Hay que evitar las infecciones respiratorias como la gripe, los resfriados o la neumonía para reducir las exacerbaciones de la EPOC relacionadas con estas infecciones. Las vacunas pueden reducir el riesgo de estas descompensaciones —que pueden complicarse— y, por tanto, reducir también la morbilidad.
La gripe es una infección que afecta al aparato respiratorio, por lo que a la persona con EPOC se le debería administrar anualmente la vacuna contra la gripe. Por otra parte, la neumonía (infección en los pulmones) puede deteriorar la función respiratoria, por lo que también se recomienda la vacunación antineumocócica una vez cada 5 años. El equipo sanitario indicará cuando se han de administrar.
Control de la situación de saludpP@)
Es necesario que la persona con EPOC se responsabilice del control de su situación de salud y se implique activamente en este proceso, para que pueda vivir de la forma más normal posible y alcance un nivel óptimo de independencia. Idealmente debe asumir los cuidados, entendidos como el conjunto de acciones llevadas a cabo por la persona, para mantener el estado de salud, evitar comportamientos y acciones que empeoren su situación y detectar precozmente los signos y síntomas que indiquen una descompensación de la enfermedad.
En estadios más avanzados, en los que la enfermedad puede llegar a ser muy invalidante, la persona cuidadora se deberá implicar activamente en el control de la situación de salud de la persona con EPOC.
Para establecer un buen control de la situación de salud, hay que tener en cuenta los puntos que se indican a continuación: 1. Conocimiento de las fuentes de información; 2. Conocimientos de la enfermedad y de la evolución; 3. Conocimiento de los fármacos y de los objetivos del tratamiento farmacológico; 4. Adopción y mantenimiento de hábitos de vida saludables; 5. Conductas de prevención; 6. Participar en asociaciones de personas con EPOC y en grupos de ayuda para conseguir asesoramiento y compartir dudas y experiencias.
El equipo de salud debe mantener una relación estrecha con la persona afectada de la EPOC y con la persona cuidadora y proporcionarles conocimientos y habilidades adecuadas, incluyendo la medicación y su manejo y el tratamiento no farmacológico. Los programas de educación para la salud son una herramienta excelente para mejorar la adhesión al tratamiento, lo que reduce la morbilidad y la mortalidad, y mejora la calidad de vida.
1. Conocimiento de las fuentes de información
Actualmente se dispone de mucha información de la EPOC, que puede ser compleja, confusa y contradictoria. Para encontrar información concreta y actualizada hay que acudir a fuentes fiables y reconocidas, tales como revistas, centros y organizaciones, sitios webs especializados en la EPOC y agencias gubernamentales. Es importante que las fuentes de información de Internet sean seguras y de calidad; existen instrumentos de apoyo fáciles de utilizar, como el cuestionario para evaluar sitios webs sanitarios según criterios europeos que ayudan a evaluar si una fuente es fiable o no.
2. Conocimientos de la enfermedad y de la evolución
Para entender la importancia de la situación de salud y responsabilizarse de los cuidados, tanto la persona con EPOC como la persona cuidadora deben tener los conocimientos que se indican a continuación.
- Qué es la enfermedad pulmonar obstructiva crónica y por qué se produce.
- Las causas que han provocado la EPOC.
- Los signos y síntomas que presenta la persona o que puede presentar en el curso de la evolución de la EPOC.
3. Conocimiento de los fármacos y de los objetivos del tratamiento farmacológico
Para gestionar la medicación, la persona con EPOC y la persona cuidadora deben conocer información sobre los fármacos y sobre los objetivos del tratamiento farmacológico, es decir, deben tener los conocimientos que se indican a continuación.
- Los fármacos que toma (nombre genérico y comercial), las dosis, los efectos esperados y los efectos adversos, y cómo actuar en caso de olvido o de haber repetido la toma del medicamento.
- La importancia de tomar la medicación prescrita hasta que el médico neumólogo lo indique, aunque los síntomas mejoren o desaparezcan.
- La importancia respetar las dosis prescritas, incluso si aparecen otros trastornos de salud —siempre que el médico no indique lo contrario.
- En caso de prescripción de nuevos medicamentos, hay que informar al médico que prescribe el fármaco nuevo del tratamiento farmacológico que toma.
- Los efectos y beneficios iniciales del tratamiento farmacológico se pueden reducir con el tiempo y ser insuficientes; por este motivo puede ser necesario modificar las dosis o el tipo de medicación.
- Hay medicamentos que pueden agravar la sintomatología de la EPOC y, por tanto, hay que evitarlos; por ejemplo los antitusígenos, los sedantes, los narcóticos y los hipnóticos.
4. Adopción y mantenimiento de hábitos de vida saludables
Adopción de hábitos de vida saludable.
5. Conductas de prevención
5.1 Evitar el humo del tabaco; 5.2 Reconocer los signos y síntomas de descompensación de la EPOC; 5.3 Controlar la frecuencia respiratoria; 5.4 Controlar la saturación de oxígeno en la sangre
5.1 Evitar el humo del tabaco
El humo del tabaco es muy perjudicial para todas las personas y, especialmente, para las personas con EPOC. Por tanto, es imprescindible que la persona con EPOC abandone esta adicción. Además, hay que evitar los espacios en que se fume, aunque gracias la normativa reciente sobre el tabaco existen muchos espacios públicos libres de humo del tabaco.
Consejos para dejar de fumar
- Aplicación de la nueva Ley del tabaco en Cataluña
5.2 Reconocer los signos y síntomas de descompensación de la EPOC
La persona con EPOC y la persona cuidadora deben poder identificar y reconocer precozmente los signos y síntomas que indican descompensación; es necesario consultar al equipo de salud en caso de que aparezcan.
- Un incremento de las dificultades para respirar, sensación de ahogo o falta de aire (disnea). La persona puede detectar que se fatiga, puede tener la sensación de que le falta el aire cuando realiza alguna actividad que hasta entonces podía hacer sin problemas o, incluso, que le falta el aliento en reposo.
- Un incremento de las secreciones respiratorias o cambios en el color o en la consistencia. La persona puede detectar más moco de lo habitual, cambios en color —el moco puede ser más amarillento o verdoso (mucopurulento)—, o cambios en la consistencia —el moco puede ser más espeso con dificultades para expectorar.
- Hinchazón en las piernas o los pies (edemas). La persona puede detectar que le cuesta ponerse los zapatos o que, al final del día, tiene los tobillos hinchados.
- La presencia de fiebre (temperatura ≥ 37,5 ºC). La persona puede detectar un aumento de la temperatura corporal medida con un termómetro. La fiebre puede tener muchas causas, como una infección respiratoria, por lo que habrá que estar alerta ante la sospecha de infección.
- La presencia de dolor costal. El dolor en el pulmón puede ser un síntoma de infección grave; si aparece debe solicitarse ayuda médica.
- Un incremento del sueño durante el día (somnolencia diurna), dolor de cabeza o alteración del estado de conciencia. Estos signos pueden indicar un aumento del dióxido de carbono (CO2) en sangre (hipercapnia) que se debe tratar de inmediato.
5.3 Controlar la frecuencia respiratoria
La persona con EPOC y la persona cuidadora deben saber tomar la frecuencia respiratoria y controlarla, para poder identificar alteraciones en la respiración.
Para tomar la frecuencia respiratoria, hay que seguir las siguientes recomendaciones:
- Debe hacerse siempre en una situación relajada y nunca después de realizar ninguna actividad o ejercicio.
- Debe hacerse siempre a la misma hora.
- Antes de hacerlo, la persona debe descansar sentada cinco minutos, como mínimo, en un ambiente tranquilo con una temperatura agradable.
- Se debe usar un reloj que marque los segundos.
- Hay que poner una mano en el pecho y contar el número de veces que la mano se eleva durante 1 minuto.
- Se debe anotar la cifra obtenida en una libreta de control.
- Si se da un aumento de frecuencia respiratoria, es necesario identificar y apuntar en la libreta si hay signos o síntomas de descompensación (aumento de la tos, dificultades para respirar, etc.) y consultar a un profesional de la salud.
5.4 Controlar la saturación de oxígeno en la sangre
Para controlar regularmente la saturación de oxígeno en la sangre (SatO2), aparte de los exámenes que haga el equipo de salud, la persona con EPOC y la persona cuidadora pueden hacer controles domiciliarios más regulares si se dispone de un pulsioxímetro. Hay que saber cuál es el procedimiento y se deben seguir las siguientes recomendaciones para obtener una medida correcta.
- Se debe hacer siempre en una situación relajada y nunca después de realizar actividad o ejercicio.
- Antes de hacerlo, la persona debe descansar sentada al menos 15 minutos, en un ambiente tranquilo y una temperatura agradable.
- Se debe hacer la medición lejos de fuentes de luz importantes, porque pueden alterar la saturación de oxígeno y ofrecer resultados erróneos.
- Si se llevan las uñas pintadas, se debe quitar la pintura de la uña del dedo que se utilizará para la medida.
- Hay colocar el pulsioxímetro —aparato con forma de una pinza grande— en uno de los dedos de la mano.
- Antes de tomar la SatO2, hay que asegurarse de que el dedo no esté muy frío para evitar mediciones incorrectas.
- Se deben seguir las instrucciones del fabricante del aparato o las explicaciones que haya hecho el equipo de salud.
- Es importante mantener el dedo inmóvil mientras se hace la medida.
- Se anotarán las cifras obtenidas sobre la SatO2 y la frecuencia cardíaca (FC) en una libreta de control.
- En caso de que la SatO2 esté más baja de lo habitual, hay que anotar si hay signos o síntomas de descompensación. Si está por debajo de 90 %, se debe consultar al equipo de salud.
- Se debe comparar regularmente el aparato de medida domiciliario con el de la consulta del equipo de salud, para comprobar su exactitud, y seguir las recomendaciones del fabricante para el mantenimiento.
6. Participar en asociaciones de personas con EPOC y en grupos de ayuda para conseguir asesoramiento y compartir dudas y experiencias
- Unidades monográficas. En los centros de salud existen unidades y profesionales con equipos multidisciplinares, formados por personal enfermero, médicos, dietistas y fisioterapeutas, centrados exclusivamente en el tratamiento y en el cuidado de la persona con EPOC, con el objetivo de ofrecer una atención continuada e integral a la persona con EPOC y a su familia. En estas unidades, también se llevan a cabo programas de formación para que la persona tenga cuidado de sí misma. Como ejemplo, destaca el Programa Pacient Expert de Catalunya®, desarrollado en las instituciones del Instituto Catalán de la Salud (ICS), en el que una persona con EPOC capaz de responsabilizarse y cuidar de sí misma hace de educadora de otras personas con EPOC, mientras que el profesional de la salud hace de observador y sólo interviene si es necesario.
- Asociaciones de pacientes y grupos de ayuda mutua. Son grupos a los que la persona con EPOC puede dirigirse para encontrar apoyo. Estos grupos se centran en resolver necesidades y dudas ya compartir experiencias de las personas afectadas por un mismo trastorno de salud.
- APEAS. Asociación de pacientes de EPOC y de apnea del sueño
- ASOCEPOC. Asociación española de familiares y pacientes con EPOC
- Asociación de afectados crónicos de las vías respiratorias A tot pulmó
- FENAER. Federación Nacional de Asociaciones de Enfermos Respiratorios
- Gestión de los certificados del grado de disminución o minusvalía. Las personas con una enfermedad crónica que presentan un grado variable de dificultad para llevar a cabo las actividades de la vida diaria pueden solicitar un certificado del grado de disminución o minusvalía. El certificado del grado de disminución, que en España concede el departamento de servicios sociales de cada comunidad autónoma, es un documento que expresa en porcentajes el grado de limitación o disminución que tiene cada persona para desarrollar cualquier actividad de la vida diaria. A partir de un grado de disminución igual o superior al 33 %, la Administración pone a disposición de la persona un conjunto de recursos para mejorar su calidad de vida. Por ejemplo, deducciones en la declaración de la renta, los beneficios para las empresas que contraten personas con un certificado de disminución o las ayudas para la adquisición de viviendas de protección oficial. Para más información o para gestionar el certificado de disminución, hay que dirigirse a los servicios sociales del Ayuntamiento.
Situaciones de vida relacionadaspP@)
1. EPOC en el embarazo; 2. EPOC y viajar; 3. EPOC y sexualidad y 4. EPOC y gripe
1. EPOC en el embarazo
Es muy poco frecuente que una mujer embarazada padezca EPOC. Sin embargo, el aumento del número de mujeres fumadoras, el inicio más precoz al tabaquismo y los cambios demográficos en la fecundidad en los últimos años, es decir, los embarazos en edades más avanzadas, tal vez harán que en el futuro sea una situación más frecuente.
El embarazo implica unos cambios fisiológicos que repercuten en la forma de respirar (inspiración y espiración) y en los niveles de O2 y de CO2 en sangre, ya que el aumento de tamaño del útero comprime el diafragma, y dificulta la expansión torácica completa y, por tanto, el intercambio de gases. Además, aumentan las necesidades metabólicas y de oxígeno, por la presencia del feto. Así pues, la falta de oxígeno en sangre durante la gestación a causa de la EPOC puede ser un riesgo importante tanto para la mujer como para el feto.
Consejos de salud en el embarazo
Consejos de salud en el parto
2. EPOC y viajar
Una EPOC en estadios muy avanzados puede hacer no recomendable un viaje por la limitación de la actividad física. Pero si la situación de salud está estabilizada, la persona afectada puede viajar teniendo en cuenta algunas precauciones.
El jaleo de un viaje puede suponer un estrés físico y psicológico que puede empeorar la situación de salud. Es importante planificar el viaje con antelación y consultar las necesidades específicas al equipo de salud: medicación, actuación ante una descompensación, informes médicos, etc. Además, se deben seguir una serie de recomendaciones a la hora de viajar.
Si la persona necesita oxígeno fuera de la residencia habitual, el neumólogo le ayudará a hacer los trámites necesarios con la empresa de suministro de oxígeno para conseguirlo. Además, la persona también deberá ponerse en contacto con la empresa suministradora y con el lugar de destino (el hotel, el apartamento, etc.) para coordinar la llegada y la retirada del aparato de oxígeno estático, que deberá ser igual o parecido al que se utiliza habitualmente.
Si se necesita oxígeno durante el desplazamiento en automóvil, tren, autobús o barco, la persona podrá llevarse su equipo de oxígeno portátil y tener la precaución de poner el aparato en posición vertical. Si el viaje es en avión, la compañía aérea suministrará el oxígeno; por tanto, habrá que ponerse en contacto con la aerolínea para planificar el suministro durante el vuelo.
Finalmente, hay que tener en cuenta que no se recomienda viajar a lugares con temperaturas extremas (frías o calientes) ni en lugares con una altura superior a los 1.500 metros sobre el nivel del mar, ya que puede aumentar la sensación de falta de aire por la disminución del oxígeno en sangre.
Consejos de salud para viajar si se tiene un problema de salud crónico
3. EPOC y sexualidad
El mantenimiento de la actividad sexual es una preocupación frecuente entre las personas con EPOC. El miedo a la falta de energía, a sufrir un ataque de tos, la disnea o trastornos en el estado de ánimo, como la depresión, pueden dificultar el mantenimiento de relaciones sexuales satisfactorias.
La persona debe saber que puede mantener una actividad sexual regular sin incidencias, siempre que pueda mantener una actividad física regular y moderada sin la aparición o el empeoramiento de sintomatología respiratoria como el ahogo o la tos. Si estos síntomas no aparecen mientras se práctica ejercicio, no suelen aparecer durante las relaciones sexuales. Sin embargo, en personas con EPOC evolucionada, una actividad sexual intensa puede empeorar la sintomatología respiratoria.
Hay que tener en cuenta los siguientes aspectos:
- Las relaciones sexuales son importantes. Por tanto, hay que intentar mantenerlas planificándolas bien.
- Se debe programar la actividad sexual para los momentos en que la persona se sienta más descansada, y evitar tener relaciones sexuales justo después de las comidas.
- La habitación debe mantenerse a una temperatura adecuada (de 19 a21 ºC).
- Un rato antes de la actividad sexual, hay que estar en reposo y hacer ejercicios de respiración y relajación.
- Antes de mantener relaciones sexuales, se recomienda tomar dos inhalaciones de la medicación de rescate.
- Si se tiene prescrito el oxígeno, se debe utilizar durante la actividad sexual.
- Hay que colocarse en una posición cómoda: las personas han de estar tumbadas de lado o sentadas cara a cara, de modo que se pueda respirar sin dificultades.
- Si el ahogo es importante, hay que detenerse y descansar.
- Hay que recordar que el coito no es la única práctica sexual. Hay que intentar otras alternativas para dar y recibir placer.
4. EPOC y gripe
La gripe es una infección causada por un virus que afecta las vías respiratorias, acompañada de signos y síntomas como dolor de garganta, debilidad, dolor muscular y de las articulaciones, dolor de cabeza, tos y fiebre.
En la persona con EPOC, la gripe puede descompensar la enfermedad y empeorar su sintomatología respiratoria —puede aumentar la sensación de ahogo, la tos y la mucosidad, y aumentar la coloración y consistencia del moco expectorado—, hasta el punto de ser necesario el ingreso hospitalario. Por tanto, es muy recomendable que, ante la presencia de signos y síntomas de gripe, la persona con EPOC consulte al equipo de salud para ajustar el tratamiento farmacológico. Además, es importante la administración anual de la vacuna contra la gripe para prevenir las descompensaciones.
Problemas de salud relacionadospP@)
Los principales problemas de salud o las complicaciones potenciales asociadas a la EPOC tienen relación con la progresión o con la descompensación de la propia enfermedad o con el tratamiento farmacológico.
- Problemas de salud relacionados con la enfermedad
- Problemas de salud relacionados con el tratamiento farmacológico
- Situaciones que pueden desencadenar una descompensación de la EPOC
1. Problemas de salud relacionados con la enfermedad
1.1 Infección respiratoria y neumonía; 1.2 Insuficiencia respiratoria aguda; 1.3 Neumotórax; 1.4 Hemoptisis.
1.1 Infección respiratoria y neumonía
La infección respiratoria es un proceso infeccioso de las vías respiratorias causado por un virus o una bacteria. En las personas con EPOC, se manifiesta con signos y síntomas como el aumento de la tos y de la producción de esputo, cambios en la coloración y consistencia del esputo y aparición o aumento de la disnea; también puede aumentar la temperatura corporal (temperatura > 37,5 ºC). La infección respiratoria es una de las causas principales de ingreso hospitalario por descompensación. Durante el ingreso, normalmente se administran antibióticos para combatir la infección, corticoides, broncodilatadores nebulizados y oxígeno mediante unas cánulas nasales o una mascarilla.
La neumonía es la complicación principal de la infección respiratoria. Se trata de una inflamación de los alvéolos provocada por un virus, una bacteria o un hongo. Se manifiesta con fiebre alta, que puede ir acompañada de escalofríos, tos con expectoración de color amarillento o verde (moco mucopurulento), dolor en el pecho que aumenta con la respiración profunda y con la tos (dolor pleurítico), dificultad respiratoria (disnea), aumento de la frecuencia cardiaca (taquicardia), aumento de la frecuencia respiratoria (taquipnea) y presión arterial baja (hipotensión). Según la gravedad de la neumonía puede ser necesario el ingreso hospitalario.
1.2 Insuficiencia respiratoria aguda
La insuficiencia respiratoria aguda (IRA) es una situación en la que el aparato respiratorio falla en el intercambio de gases, es decir, en el paso del oxígeno del aire inspirado en la sangre y en la eliminación del dióxido de carbono de la sangre en el aire espirado. Para diagnosticar esta insuficiencia, es imprescindible realizar una gasometría arterial para analizar los gases en sangre. Los signos y síntomas varían según si hay una disminución de oxígeno en sangre (IRA hipoxémica) o un aumento del dióxido de carbono en sangre (IRA hipercápnica).
La persona con hipoxemia presenta ahogo, aumento de la frecuencia respiratoria (taquipnea) y cardiaca (taquicardia) y coloración azulada de la piel y de las mucosas (cianosis), sobre todo de los labios y de la parte distal de los dedos. La persona con hipercapnia presenta desorientación, temblor en las manos y aumento de la frecuencia cardiaca (taquicardia). La IRA es una situación grave que requiere atención hospitalaria urgente.
1.3 Neumotórax
Es la presencia de aire dentro del espacio que hay entre las dos pleuras, que son las membranas que recubren los pulmones. Esta acumulación de aire presiona el pulmón por lo que lo colapsa total o parcialmente y le impide ensancharse correctamente durante la inspiración. La persona presenta dificultades para respirar y dolor en el tórax, el cual aumenta al respirar. Si el neumotórax es grande, será necesario colocar un tubo dentro de la pleura para eliminar el aire acumulado.
1.4 Hemoptisis
Es la expectoración de moco sanguinolento o de sangre fresca procedente de los pulmones. Se trata de una situación que requiere atención médica urgente. La persona con hemoptisis presenta tos y dificultades respiratorias. Es importante que explique al equipo de salud la duración de este episodio y la cantidad aproximada de sangre que ha expectorado para controlar sus efectos.
2. Problemas de salud relacionados con el tratamiento farmacológico
Las complicaciones asociadas a los fármacos dependen del tratamiento prescrito. Las más frecuentes se presentan a continuación:
2.1 Taquicardia y temblores; 2.2 Disfonía y candidiasis oral; 2.3 Hiperglucemia; 2.4 Miopatía esteroidea
2.1 Taquicardia y temblores
Es una de las complicaciones más frecuente asociada al tratamiento con broncodilatadores β2 adrenérgicos. Generalmente se presenta poco después de administrar el inhalador, en forma de temblor en las manos, nerviosismo y palpitaciones en el pecho; estos signos desaparecen solos al cabo de un tiempo. Cuando aparece, hay que consultar al médico para ajustar la dosis o modificar el fármaco.
2.2 Disfonía y candidiasis oral
Es una de las complicaciones más frecuentes relacionada con el tratamiento con corticoides inhalados. La persona presenta irritación en el cuello, cambios en la voz (disfonía) y hongos en la boca (candidiasis oral). Esta infección producida por hongos generalmente se manifiesta con placas blancas en la lengua y el paladar, y es necesario que el médico prescriba un tratamiento específico para combatirla.
Para evitar la aparición de estas manifestaciones, se recomienda después de cada inhalación enjuagar la boca con agua o lavarse los dientes con dentífrico.
2.3 Hiperglucemia
La hiperglucemia es el aumento temporal de los niveles del azúcar en sangre por encima de los índices normales. Es una de las complicaciones principales asociada al consumo de glucocorticoides, que depende de la cantidad de medicamento administrada y de la duración del tratamiento. Este aumento del azúcar en sangre se produce, generalmente, después de las comidas y se manifiesta con un aumento de la sensación de sed (polidipsia), un aumento de la cantidad de orina (poliuria), un aumento del apetito (polifagia) y pérdida de peso. Se recomienda controlar la glucemia, como mínimo, después de cenar durante los dos o tres primeros días de tratamiento con cortisona, controlar el aporte de hidratos de carbono y hacer ejercicio regularmente. En caso necesario, el médico puede prescribir algún fármaco para controlar el nivel de azúcar en sangre.
2.4 Miopatía esteroidea
La miopatía esteroidea es la debilidad de la musculatura del cuerpo. Es una complicación relacionada con el tratamiento con glucocorticoides y depende de la cantidad administrada y de la duración del tratamiento. La persona tiene dificultades para realizar actividades cotidianas por la pérdida de fuerza en los músculos, sobre todo en las piernas y en los brazos; puede presentarse dolor, rigidez y calambres. Además de realizar ejercicio físico regularmente, se aconseja acudir al fisioterapeuta para hacer ejercicios específicos para mejorar la fuerza y la flexibilidad de los músculos.
3. Situaciones que pueden desencadenar una descompensación de la EPOC
- Factores y conductas de riesgo.
Factores y conductas de protecciónpP@)
Las personas con o sin factores de riesgo de padecer una EPOC pueden adoptar y mantener conductas de protección que las ayuden a prevenir y retrasar su aparición. Las personas que ya padecen la EPOC pueden prevenir y retrasar la aparición y la evolución de complicaciones mediante la adopción y mantenimiento de una serie de conductas. 1. Conductas de protección asociadas a la enfermedad y 2. Conductas de protección asociadas al control de la situación de salud.
1. Conductas de protección asociadas a la enfermedad
1.1 Conductas de protección de la EPOC; 1.2 Conductas de protección relacionadas con los problemas de salud principales asociados a la enfermedad
1.1 Conductas de protección de la EPOC
Para prevenir el desarrollo de la EPOC es muy importante la promoción de algunos hábitos saludables.
- Evitar el tabaquismo
- Evitar la exposición al humo de la leña o del carbón
- Evitar la exposición ambiental a partículas o gases nocivos en el trabajo
1.2 Conductas de protección relacionadas con los problemas de salud principales asociados a la enfermedad
Una vez instaurada la EPOC, para prevenir las complicaciones asociadas a la enfermedad y al tratamiento, se recomienda adoptar las siguientes medidas como factores de protección:
- Conocer los signos y síntomas principales de descompensación de la enfermedad y aprender a identificarlos, como el aumento de la tos, el ahogo, el aumento de la mucosidad y los cambios en la coloración del moco.
- Realizar correctamente la técnica de inhalación de los medicamentos.
- Conocer el tratamiento farmacológico (nombre genérico y comercial): la acción, la dosis y la vía de administración de cada fármaco y los efectos secundarios.
2. Conductas de protección asociadas al control de la situación de salud
La persona con EPOC, para gestionar correctamente la situación de salud y tener el grado máximo de independencia en el autocontrol de la enfermedad, debería seguir las conductas que se indican a continuación.
2.1 Responsabilizarse y participar activamente en el control de la enfermedad; 2.2 Adoptar hábitos de vida saludables; 2.3 Adquirir conductas de prevención; 2.4 Utilizar fuentes de información acreditadas y rigurosas; 2.5 Controlar y evitar los factores y conductas de riesgo que se relacionan con el trastorno de salud; 2.6 Identificar la red de recursos personales, familiares y sociales y utilitzar adecuadamente.
2.1 Responsabilizarse y participar activamente en el control de la enfermedad
El conocimiento de la enfermedad y del tratamiento es fundamental para identificar a tiempo cualquier signo nuevo o situación que pueda indicar una descompensación, para poder comunicarlo al equipo de salud. Cumplir el tratamiento, farmacológico y no farmacológico, es uno de los principales factores de protección para ralentizar el inicio y la progresión de la enfermedad y para prevenir las descompensaciones asociadas.
2.2 Adoptar hábitos de vida saludables
Para controlar la situación de salud deben adoptarse hábitos de vida saludables. Es importante que la persona adopte las siguientes medidas:
- Abandonar el consumo de tabaco.
- Mantener una dieta equilibrada y variada que incluya alimentos con fibra (fruta, verdura, cereales integrales y legumbres), carnes magras, pescado, huevos y aceite de oliva.
- Prevenir la malnutrición, tanto por exceso (sobrepeso y obesidad) como por defecto (desnutrición), con una dieta equilibrada.
- Incluir en la vida diaria un programa de ejercicio regular adaptado a cada persona. Caminar es el mejor ejercicio.
- Controlar el estrés y evitar las situaciones emocionales extremas.
- Evitar el consumo de alcohol y de sustancias estimulantes como el café o el té.
- Vacunarse contra la gripe y contra la neumonía.
- Evitar cambios bruscos de temperatura.
- Evitar la exposición a irritantes ambientales (polución atmosférica, humo del tabaco, gases o humos, etc.).
2.3 Adquirir conductas de prevención
Es recomendable establecer las siguientes conductas de prevención:
- Estar alerta ante la aparición de signos y síntomas que pueden indicar una descompensación, como el aumento de la disnea, el aumento de la tos, los cambios en la consistencia y coloración del esputo, etc.
- Controlar la frecuencia respiratoria y la saturación de oxígeno regularmente.
- Controlar regularmente el aspecto del moco expectorado —la consistencia y el color.
- La persona con diabetes debe mantener un buen control del nivel de glucemia y seguir el tratamiento prescrito.
- Evitar la automedicación en todos los casos, pero especialmente con los antitusígenos, sedantes, narcóticos o hipnóticos.
2.4 Utilizar fuentes de información acreditadas y rigurosas
Se deben resolver las dudas o inquietudes. Para ello, la persona dispone de recursos de información para resolver las cuestiones que surjan y para profundizar en el conocimiento de la situación de salud. Es importante que las fuentes de información de Internet que se consulten sean seguras y de calidad. En este sentido, existen instrumentos de apoyo fáciles de utilizar para todos los públicos, como el cuestionario para evaluar sitios web sanitarios según criterios europeos, que ayudan saber si una fuente es fiable o no.
Sin embargo, cualquier duda puede ser resuelta por el equipo de salud habitual.
2.5 Controlar y evitar los factores y conductas de riesgo que se relacionan con el trastorno de salud
- Factores y conductas de riesgo
2.6 Identificar la red de recursos personales, familiares y sociales y utilizarla adecuadamente.
- Participar en asociaciones de personas con MPOC i en grupos de ayuda
Factores y conductas de riesgopP@)
1. Factores de riesgo de la EPOC
2. Factores y conductas de riesgo relacionados con la descompensación de la EPOC
1. Factores de riesgo de la EPOC
Se han identificado una serie de factores de riesgo —modificables y no modificables— que aumentan la probabilidad de desarrollar la EPOC.
- Factores no modificables:
- Edad
- Sexo
- Envejecimiento pulmonar
- Contaminación atmosférica
- Predisposición genética: el enfisema hereditario por déficit de alfa 1-antitripsina
- Antecedentes de tuberculosis pulmonar
- Factores modificables y controlables (la persona los puede suprimir o controlar, para reducir los riesgos)
- Consumo de tabaco
- Exposición laboral a partículas y gases nocivos
- Exposición al humo de la leña o del carbón
- Tabaquismo pasivo
- Otros. Las infecciones respiratorias repetidas del niño o del adulto en edades tempranas (durante la juventud) y los factores socioeconómicos (hay más prevalencia de fumadores en las clases socioeconómicas más bajas).
2. Factores y conductas de riesgo relacionados con la descompensación de la EPOC
Una vez diagnosticada la EPOC, hay factores que pueden provocar la descompensación de la EPOC. Los principales se relacionan con un control y un seguimiento inadecuados de las pautas terapéuticas recomendadas —farmacológicas o no—, con otros trastornos de salud intercurrentes o con el curso evolutivo de la enfermedad.
2.1 Seguimiento inadecuado de las pautas terapéuticas no farmacológicas; 2.2 Factores relacionados con el tratamiento farmacológico; 2.3 Presencia o desarrollo de otros trastornos de salud
2.1 Seguimiento inadecuado de las pautas terapéuticas no farmacológicas
- Consumir tabaco.
- Realizar excesos físicos y vivir situaciones emocionales extremas: el esfuerzo físico intenso o los trastornos emocionales como la ansiedad pueden aumentar la sensación de disnea.
Se recomienda adoptar hábitos de vida saludables, dejar de fumar, seguir una dieta adecuada, mantener un peso saludable y practicar de forma regular ejercicio físico.
2.2 Factores relacionados con el tratamiento farmacológico
- Incumplir el tratamiento: no seguir estrictamente la dosis prescrita, no tomar nunca el medicamento o no realizar correctamente la técnica de inhalación.
- Tomar fármacos contraindicados, como los antitusígenos, los sedantes, los narcóticos o los hipnóticos.
2.3 Presencia o desarrollo de otros trastornos de salud
Hay trastornos que pueden influir en una descompensación de la EPOC.
- Infecciones respiratorias.
- Embolismo pulmonar: obstrucción de las arterias pulmonares causada habitualmente por un coágulo.
- Intervenciones quirúrgicas.
- Accidentes cerebrovasculares: oclusión de alguna de las arterias que irrigan el cerebro producida por una placa de ateroma o por un coágulo.
- Insuficiencia cardiaca.
- Enfermedades neuromusculares: conjunto de enfermedades que afectan a los nervios que controlan los músculos y que producen una pérdida de fuerza muscular.
Repercusiones personales, familiares y socialesP@)
Cualquier trastorno crónico de salud implica, en mayor o menor medida, modificaciones en la vida personal, familiar y social que hay que identificar y gestionar adecuadamente. En las personas con EPOC, la disnea y la disminución de la cantidad de oxígeno disponible limitan la actividad física, situación que afecta a la dinámica personal, laboral, familiar, al establecimiento de las relaciones sociales y a la manera de divertirse.
Además, la reducción de la energía necesaria para afrontar las actividades diarias y las situaciones de descompensación que pueden requerir ingreso hospitalario pueden afectar el estado de ánimo y la percepción de la propia salud. Las respuestas y estrategias que cada persona adopte (recursos de ayuda personal, trabajar desde casa, grupos de apoyo, actividades de ocio que no impliquen esfuerzo físico, etc.) serán fundamentales para minimizar las repercusiones de la EPOC en la persona que la sufre y en las personas que lo rodean.
Es importante seguir las recomendaciones en el control de la situación de salud, para mejorar la calidad de vida de la persona afectada y del entorno familiar y social.
 Comentarios
Comentarios
Listado
En primer lugar, hay que aumentar la ingesta de líquidos y de fibra: verduras, fruta —sobre todo kiwis o ciruelas—, legumbres y productos elaborados con harina integral. (Esto parece que ya lo haces)
Debe hacerse el ejercicio físico recomendado de manera regular. (Consulta con tu equipo de salud para saber qual és m'as conveniente)
Para aumentar la efectividad de la musculatura abdominal y para reducir el esfuerzo necesario para defecar, hay que sentarse en el inodoro con las caderas y las rodillas flexionadas (se pueden apoyar los pies en un taburete bajo) para adoptar una posición similar a estar en cuclillas.
Si a pesar de estos consejos no se consiguen unas deposiciones adecuadas, hay que consultar al equipo de salud por si considera necesario prescribir un laxante, lavativas, etc.
Si la persona usa un aparato de oxígeno, si es necesario se ha de adaptar el flujo a esta actividad.
Puedes consultar todo lo referente a eliminación para personas con EOPC en este enlace.
https://www.infermeravirtual.com/esp/problemas_de_salud/enfermedades_transtornos/epoc#consejos_de_la_enfermera-eliminar
Enlaces de interés
1. Asociaciones y grupos de ayuda mútua
- APEAS. Asociación de Pacientes de EPOC y Apnea del Sueño
- ASOCEPOC. Asociación Española de Familiares y Pacientes con EPOC
- Asociación de afectados crónicos de vias respiratorias “A TOT PULMÓ”
- FENAER. Federación Nacional de Asociaciones de Enfermos Respiratorios.
2. Sociedades profesionales
Bibliografía
- Ancochea Bermúdez J (coordinador tècnic). Estrategia en EPOC del Sistema Nacional de Salud. Aprobada por el Consejo Interterritorial del Sistema Nacional de Salud el 3 de junio de 2009 [Internet].
[Madrid]: Ministerio de Sanidad y Política Social; 2009 [accés 20 de novembre de 2014]. Disponible a: http://www.msc.es/organizacion/sns/planCalidadSNS/docs/EstrategiaEPOCSNS.pdf - Bousquet J, Kiley J, Bateman ED, Viegi G, Cruz AA, Khaltaev N, et al. Prioritised research agenda for prevention and control of chronic respiratory diseases.
Eur Respir J. 2010; 36 (5): 995-1001. - Casan P. EPOC ¿de dónde procedemos?.
Arch Bronconeumol [Internet]. 2004 [accés 20 de novembre de 2014]; 40 (1): 3-5. Disponible a: http://apps.elsevier.es/watermark/ctl_servlet?_f=10&pident_articulo=13077781&pident_usuario=0&pcontactid=&pident_revista=6&ty=43&accion=L&origen=bronco&web=www.archbronconeumol.org&lan=es&fichero=6v40nSupl.1a13077781pdf001.pdf - Falcó-Pegueroles A.M. Cuidados enfemeros a las personas con trastornos respiratorios.
En Luis Rodrigo MªT. Enfermería Clínica. Philadelphia, Wolters-Kluwer Health, 2015, 1-50 - Grupo de Trabajo de GesEPOC. Guía de Pràctica Clínica para el Diagóstico y Tratamiento de Pacientes con Enfermedad Pulmonar Obstructiva Crónica (EPOC) – Guía Española de la EPOC (GesEPOC).
Arch Bronconeumol. 2012 [accés 20 de novembre de 2014]; 48 (Supl 1): 2-58. Disponible a: http://apps.elsevier.es/watermark/ctl_servlet?_f=10&pident_articulo=90141716&pident_usuario=0&pcontactid=&pident_revista=6&ty=92&accion=L&origen=bronco&web=www.archbronconeumol.org&lan=es&fichero=6v48nSupl.1a90141716pdf001.pdf - Instituto de Información Sanitaria. Encuesta de salud de España. Principales resultados [Internet].
[Madrid]: Ministerio de Sanidad, Política Social e Igualdad, Instituto Nacional de Estadística; 2011 [accés 20 de novembre de 2014]. Disponible a: https://www.msssi.gob.es/estadEstudios/estadisticas/EncuestaEuropea/Principales_Resultados_Informe.pdf - Irwin RS, Corrao WM, Pratter MR. Chronic persistent cough in the adult: the spectrum and frequency of causes and succesful outcome of specific therapy.
Am Rev Respir Dis. Am Rev Respir Dis. 1981; 123 (4 Pt 1): 413-7. - Malpighi M. De pulmonibus observationes anatomicae.
[Bolonia]: [B. Ferroni]; 1661. - Medical Research Council. Comitee on research into chronic bronchitis. Instructions for use of the questionnaire on respiratory symptoms.
Devon: W.J. Holman; 1966. - Miravitlles M, Murio C, Guerrero T, Gisbert R. Costs of chronic bronchitis and COPD. A one year follow-up study.
Chest. 2003; 123 (3): 784-91. - Miravitlles M, Soriano JB, García-Río F, Muñoz L, Duran-Taulería E, Sánchez G, et al.
Prevalence of COPD in Spain: Impact of undiagnosed COPD on quality of life and daily life activites. Thorax. 2009; 64: 863-8 - Ortega Ruiz F, Diaz Lobato S, Galdiz Iturri JB, Garcia Rio F, Güell Rous R, Morante Velez F, Puente Maestu L, Tàrrega Camarasa J. Oxigenoterapia continua domiciliaria.
Arch Bronconeumol [Intermet]. 2014 [accés 20 de novembre de 2014]; 50 (5): 185-200. Disponible a: http://apps.elsevier.es/watermark/ctl_servlet?_f=10&pident_articulo=90304335&pident_usuario=0&pcontactid=&pident_revista=6&ty=90&accion=L&origen=bronco&web=www.archbronconeumol.org&lan=es&fichero=6v50n05a90304335pdf001.pdf - Registro de Altas de los Hospitales Generales del Sistema Nacional de Salud [Internet].
[Madrid]: Ministerio de Sanidad, Servicios Sociales e Igualdad; [accés 20 de novembre de 2014]. Disponible a: https://www.msssi.gob.es/estadEstudios/estadisticas/cmbd.htm - Sánchez Agudo L, Cornudella Mir R, Estopà Miró R, Molinos Martín L, Servera Pieras E. Indicación y empleo de la oxigenoterapia continua domiciliaria (OCD) [Internet].
Arch Bronconeumol 1998 [accés 20 de novembre de 2014]; 34: 87 – 94. Disponible a: https://dl.dropboxusercontent.com/u/60017244/Normativas/normativa%202.pdf - Sauret Valet J. EPOC: un viaje a través del tiempo.
Barcelona: Boehringer Ingelheim: Healthnet; 2000. - Terapias respiratorias.
Arch Bronconeumol [Internet]. 2009 [accés 20 de novembre de 2014]; 45 (supl2): 2-28. Disponible a: http://apps.elsevier.es/watermark/ctl_servlet?_f=10&pident_articulo=13140370&pident_usuario=0&pcontactid=&pident_revista=6&ty=46&accion=L&origen=bronco&web=www.archbronconeumol.org&lan=es&fichero=6v45nSupl.2a13140370pdf001.pdf

Mª Teresa Luis Rodrigo
Enfermera. Profesora Emérita de la Escuela de Enfermería de la Universidad de Barcelona. Se ha interesado desde hace años en el desarrollo y la utilización de las terminologías enfermeras (de diagnósticos, intervenciones y resultados), desde una concepción disciplinar de los cuidados. Conferenciante y ponente en foros de discusión y formación profesional. Autora de Los diagnósticos enfermeros. Revisión crítica y guía práctica (8ª ed., Madrid: Elsevier, 2008) y de De la teoría a la práctica. El pensamiento de Virginia Henderson en el siglo XXI (3ª ed., Barcelona: Masson, 2005), así como de numerosos artículos en distintas revistas científicas.
Hasta diciembre de 2016 formó parte de la dirección científica y disciplinaria de la Infermera virtual y, como tal, ha participado en la elaboración de los conceptos nucleares que guían el contenido de la web, ha asesorado en cuanto a su construcción y en la selección de los temas a abordar, de igual modo, ha colaborado, siempre desde la perspectiva científica y disciplinaria, en la revisión de los contenidos elaborados por los autores y en la revisión final del material elaborado antes de publicarlo en la web.


Gisel Fontanet Cornudella
Máster en educación para la salud (UDL). Postgrado en Enfermería psicosocial y salud mental (UB).
Actualmente es gestora de desarrollo de personas de la Unidad de Gestión del Conocimiento de la Fundación Sanitaria Mollet. Miembro del Consejo Asesor Fundación TICSALUT 2014-2017, del grupo @MWC_nursing, entre otros.
Hasta abril de 2015, ha sido adjunta en la Dirección de Programas del COIB llevando a cargo la dirección y coordinación del proyecto Infermera virtual y hasta diciembre de 2016 la dirección de la elaboración y el mantenimiento de los contenidos de Infermera virtual en lo que a su vertiente estructural y pedagógica se refiere, y como asesora del proyecto. Considera que las tecnologías de la información y la comunicación (TIC) e Internet y, en general, la red 2.0 son un canal de comunicación e interacción con y para los ciudadanos, con un gran potencial para la promoción de la autonomía e independencia de las personas en el control y mejora de su salud, como complemento de la atención presencial y continuidad de los cuidados, puesto que es un medio a través del que la persona poco a poco expresa sus necesidades, deseos o inquietudes. Esta información es primordial para conocer el sujeto de la educación y en el cuidar.
Desde 1998, su actividad profesional se desarrolla en el marco de la promoción y la educación para la salud. Fue coordinadora y enfermera asistencial durante 6 años de la Unidad de educación para la salud en la atención a personas afectadas de un problema de salud crónico del Hospital Vall d’Hebron de Barcelona, donde intercaló de forma pionera la atención presencial y virtual. Ha ido centrando su línea de trabajo en el desarrollo de proyectos en el campo de la tecnología de la información y la comunicación (TIC), en el ámbito de la salud.
Es autora de diversas publicaciones, tanto en el registro escrito como en el audiovisual, y de documentos de opinión referentes a la promoción y educación para la salud. Ha colaborado y ha participado en varias jornadas, espacios de debate y estudios de investigación, entre otros, relacionados con la aplicación de las TIC en el ámbito de la salud. Ha iniciado líneas de trabajo en el marco de la promoción y educación para la salud en la escuela, como contexto de ejercicio de la enfermera. Fué miembro fundador del grupo Innovación y Tecnología del COIB @itcoib.


Roser Castells Baró
Llicenciada en filologia catalana (UB), màster en escriptura per a la televisió i el cinema (UAB), i postgraduada en reportatge de televisió (UPF). Ha treballat com a lingüista especialitzada en llenguatges tècnics i científics al Centre de Terminologia Termcat, i com a assessora lingüística i traductora a la "Revista de la Reial Acadèmia de Medicina de Catalunya", entre altres entitats. Actualment, compagina l'activitat com a lingüista amb la de guionista. Ha col·laborat en la realització de diversos vídeos didàctics per al COIB.

Mª Carme Josep Candelich
Diplomada en enfermería en el 1979 en la Escuela Universitaria de Enfermería del Hospital del Mar de Barcelona. Ha trabajado como Enfermera en Hospitalización de Medicina interna 1979-1991, en Pruebas Complementarias de Pneumología 1991-2004 y como Enfermera de Gestión de Casos de Pneumología del 2004 hasta la actualidad.


Vanessa Vicente Aicua
Diplomada en Enfermería (UB) y Máster en Medicina Respiratoria (UB-UPF). Actualmente ejerce como enfermera asistencial en la unidad de hospitalización domiciliaria del Hospital de Mataró y como profesora asociada del Grado de Enfermería de l'Escuela Superior de Ciencias de la Salud (TecnoCampus Mataró-Maresme) en la asignatura de Metodología del estudio y la escritura y como tutora de prácticas.


 Guardando valoración...
Guardando valoración...