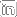Consulta los tutoriales
Información práctica
Evolución biofisiológica en la vejezpP@)
Las personas, como todos los organismos vivos, envejecen. Se estima que la edad máxima del ser humano se sitúa en los 115 años.
Durante el proceso de envejecimiento los diferentes sistemas del cuerpo humano experimentan una serie de cambios; estos cambios, aunque sean universales, son diferentes en cada persona, ya que cada cual envejece de forma única.
Cambios generales en: 1. Sistema nervioso, 2. Sistema locomotor, 3. Sistema cardiovascular, 4. Sistema respiratorio, 5. Sistema digestivo, 6. Sistema urinario, 7. Sistema endocrino, 8. Sistema reproductor. 9. Piel y derivados de la piel, 10. Sistema sanguíneo, 11. Sistema inmunitario.
Al ser el fenómeno de la vejez relativamente nuevo, son numerosas las publicaciones que intentan objetivar los diversos cambios que se producen, y muchas de las hipótesis propuestas están en estudio. De todos modos, el envejecimiento presenta algunas características comunes.
En el año 1977, el bioquímico y gerontólogo Strehler describió cuatro: su carácter universal, progresivo, menguante e intrínseco. Se producen dos tipos de cambios: los cambios biológicos universales provocados por la edad, y los cambios que dependen de otros factores genéticos y ambientales, o que son provocados por enfermedades, relaciones, estilos de vida, etc.
En la vejez disminuye la capacidad para reaccionar de forma adaptativa al cambio ambiental (por ejemplo: después de subir unos cuantos peldaños corriendo, el pulso necesita más tiempo para recuperar su latido normal). No obstante, estas pérdidas se pueden ver reducidas o compensadas por una menor autoexigencia con el paso de los años, y por la reserva funcional de cada uno. Asimismo se observa que muchos cambios fisiológicos asociados al envejecimiento, como los cambios musculoesqueléticos, el descenso de la masa muscular, etc., pueden estar asociados no tan sólo a la vejez, sino también a la inactividad.
El envejecimiento y la salud tienen también una perspectiva de género. Las mujeres tienen un índice más alto de morbilidad y discapacidad, mientras que los hombres tienen menor esperanza de vida.
Cambios generales
Durante el proceso de envejecimiento las células del cuerpo se hacen más grandes y poco a poco pierden su capacidad para dividirse y reproducirse, y muchas pierden su capacidad de funcionamiento.
En lo que respecta al peso, en los hombres tiene tendencia a aumentar hasta los 50 años, aunque después la tendencia se invierte. En las mujeres la tendencia al aumento de peso se mantiene hasta los 70 años, y se invierte a partir de ese momento. La disminución de peso tanto en hombres como en mujeres se debe a la reducción del tejido muscular, de la masa ósea, de la grasa subcutánea y de la cantidad de agua corporal.
Los mecanismos que intervienen en la regulación de la temperatura corporal se alteran, lo que predispone a la persona a problemas como la hipotermia y la hipertermia.
1. Sistema nervioso
1.1 Órganos de los sentidos
Todos los órganos de los sentidos reciben algún tipo de información ambiental (luz, ruido, etc.). Esa información se convierte en un impulso nervioso que llega al cerebro, donde se interpreta. Se necesita una cierta cantidad de estimulación antes de que se perciba una sensación. Este nivel mínimo de estimulación se denomina umbral. En el envejecimiento aumenta este umbral, por lo que también aumenta la cantidad de información sensorial necesaria i la deprivación sensorial. La pérdida de eficacia de los sentidos puede verse reflejada en el comportamiento de la persona mayor.
- La vista
La agudeza visual disminuye con la edad, es lo que se conoce como presbicia. Las pupilas se contraen más y responden con mayor lentitud a los estímulos luminosos.
El cristalino se agranda, lo que provoca pérdida de acomodación visual para enfocar los objetos. También aumenta su opacidad en lo que puede ser un primer signo de la formación de cataratas. La aparición de glaucoma aumenta.
El músculo que eleva el párpado superior se debilita. Esto, unido a la disminución de la grasa de la órbita, produce una sensación de hundimiento de los ojos.
Disminuye la cantidad de secreción lagrimal, con lo que aumenta la sequedad y el riesgo de infecciones. Aparece el arco senil, un depósito de grasa que forma un círculo blanco en el borde externo del iris y que no estorba la visión.
La percepción de los colores disminuye a partir de los sesenta años y puede haberse perdido mucho a partir de los noventa.
- El oído
La pérdida de audición relacionada con la edad se denomina presbiacusia.
La degeneración del nervio auditivo hace que más de un tercio de los mayores de 75 años experimenten una disminución en la capacidad auditiva. La audición puede declinar levemente, en especial para los sonidos de alta frecuencia, y en particular en personas que han sido expuestas a mucho ruido en su juventud.
A medida que la persona envejece, las estructuras del oído cambian: el tímpano se hace más grueso y los huesecillos del oído interno y otras estructuras, responsables del control del equilibrio, se ven afectados, lo que hace más difícil conservarlo.
- Gusto y olfato
Los sentidos del gusto y el olfato interactúan estrechamente para ayudar a la degustación de los alimentos. En realidad, la mayor parte del sabor viene determinado por el olor. El sentido del olfato comienza en los receptores nerviosos situados en la parte alta de la nariz, que pueden verse alterados con el envejecimiento.
- Gusto
Según algunos estudios, los cambios en el sentido del gusto son imperceptibles en personas mayores que no toman ningún medicamento, lo que haría pensar que la disminución gustativa hay que atribuirla a ciertos medicamentos, a una malnutrición, a ciertas enfermedades y al tabaquismo. O sea que el gusto puede verse alterado por otros factores, que no son achacables al envejecimiento biológico, como la temperatura y la textura de los alimentos y el estado bucal (uso de prótesis, gingivitis, mala higiene bucal, etc.).
El número de papilas gustativas disminuye y puede hacer disminuir la sensibilidad a los sabores. Generalmente disminuye primero la sensibilidad a lo salado y lo dulce, y posteriormente a lo amargo y lo ácido. Existe una pérdida de elasticidad de los labios y una reducción de la secreción que podría contribuir a la disminución del sentido del gusto.
- Olfato
La facilidad para reconocer olores depende de la herencia sociocultural y de las experiencias vividas por la persona. Las personas mayores muestran una reducción de la capacidad olfativa.
En general la capacidad olfativa en la mujer es mayor que en el hombre, pero a partir de la menopausia esta sensibilidad disminuye debido a una menor producción de estrógenos.
La pérdida de las fibras nerviosas dentro de los bulbos olfatorios aumenta con la edad. Entre los 80 y 90 años, tres cuartas partes de las fibras desaparecen. Este deterioro puede explicarse por las enfermedades del sistema respiratorio, la polución del aire, etc.
- Tacto
Tocar es una forma de comunicarse, una percepción inmediata de sensaciones. Muchos estudios han demostrado que, con el envejecimiento, la persona puede presentar una reducción o un cambio en las sensaciones de dolor, vibración, frío, calor, presión y contacto.
En lo que respecta a la sensibilidad térmica, la persona puede notar que es más difícil, por ejemplo, establecer la diferencia entre fresco y frío, templado y caliente, lo que puede incrementar el riesgo de lesiones por congelación, hipotermia o quemaduras.
- Sistema nervioso / sentidos
El envejecimiento provoca una pérdida gradual de células nerviosas en el cerebro. Entre los 20 y los 90 años hay una disminución del peso del encéfalo de entre un 5 % y un 10 % (lo que indica atrofia cerebral), y un aumento de los ventrículos cerebrales en relación con el encéfalo. El flujo sanguíneo cerebral disminuye en torno al 20 % como media. Aparecen cambios intercelulares como la aparición progresiva de ovillos neurofibrilares y placas seniles que, si se presentan en grado intenso, son características de la enfermedad de Alzheimer.
Se reducen los neurotransmisores reguladores centrales, que son las sustancias químicas responsables de la transmisión de información desde una neurona a otra, lo que provoca una menor capacidad de la persona para responder al estrés físico y emocional de forma eficaz.
El rendimiento intelectual se suele conservar intacto hasta los 80 años, aunque pueden producirse algunos cambios cognitivos, como enlentecimiento del procesamiento intelectual, es decir, una reducción en la rapidez para interpretar y procesar la información. Algunas funciones psicológicas como la inteligencia fluida (que depende de la capacidad de adaptarse rápida y eficazmente a situaciones nuevas) declinan a partir de los 30 años, mientras que otras, como la inteligencia cristalizada (directamente relacionada con la experiencia) pueden incrementarse durante esta etapa. A partir de los 70 años puede presentarse una disminución progresiva del vocabulario, cambiar unas palabras por otras (errores semánticos); en ausencia de enfermedad, la mayoría de errores semánticos se producen en el lenguaje oral. Es lo que habitualmente se llama “tener la palabra en la punta de la lengua”.
La memoria sobre acontecimientos que acaban de suceder (memoria reciente) disminuye. No ocurre lo mismo con la memoria de acontecimientos que han pasado hace tiempo (memoria remota), que se mantiene.
En relación con el sueño, disminuye la cantidad de serotonina, que es un neurotransmisor importante en su regulación. Se modifican los hábitos y se incrementan los trastornos del sueño, como los despertares nocturnos. Las siestas aumentan.
2. Sistema locomotor
El sistema musculoesquelético contribuye extraordinariamente al aspecto del anciano.
A partir de los 35-40 años los huesos van perdiendo la consistencia alcanzada durante el crecimiento, los huesos largos se ensanchan, se tornan más porosos y frágiles, por lo que es mayor el número de fracturas que se producen en la vejez, sobre todo en los hombros, las muñecas, las caderas y las vértebras. En la mujer el riesgo de fracturas aumenta a partir de la menopausia.
Menopausia / a largo plazo
Los cambios en las articulaciones se inician a partir de los 20-30 años, con una disminución de su elasticidad y del líquido que facilita su movimiento y conservación (líquido sinovial), lo que conlleva movimientos más lentos. La pérdida de agua del cartílago produce un estrechamiento de los espacios articulares, sobre todo de los discos intervertebrales, que contribuye a la pérdida de estatura. Por ello, después de los 40 años la estatura disminuye alrededor de 1 cm por cada 10 años de vida. Una disminución que a partir de los 70 años puede ser mayor.
Las articulaciones de las piernas son las que soportan mayor peso, por eso se desgastan más y se vuelven más frágiles. Son frecuentes las fracturas en el hueso fémur y en su unión con la cadera. La marcha puede ser más inestable, con mayor riesgo de caídas. El sobrecrecimiento óseo irregular de los bordes articulares puede desencadenar dolor e inmovilidad.
La masa muscular disminuye. Mientras que en los jóvenes alrededor del 30 % del peso corporal corresponde al músculo, a los 75 años este porcentaje se reduce a tan sólo el 15 %. Al disminuir la masa muscular (sarcopenia) se pierde fuerza.
- Sistema locomotor
3. Sistema cardiovascular
Durante el envejecimiento se produce una hipertrofia del corazón y una degeneración de las células del músculo cardiaco. Las válvulas del corazón, que regulan la dirección del flujo sanguíneo, se vuelven más rígidas y se engrosan. Estos cambios pueden provocar una disminución del número de latidos por minuto, pero la frecuencia cardiaca en reposo no cambia substancialmente con la edad.
La pared del corazón se hace más gruesa, especialmente en el lado izquierdo, lo que produce que la aurícula y el ventrículo de este lado se llenen más lentamente. Como consecuencia, la frecuencia cardiaca tarda más en aumentar durante el ejercicio, y también en disminuir al acabar el mismo.
Las paredes de la aorta, que es la arteria principal del corazón, se engrosan y endurecen, lo que aumenta su resistencia al paso de la sangre que sale del corazón. Ello conlleva que la presión sanguínea sea más alta y obliga al corazón a realizar un mayor esfuerzo para impulsar la sangre a todo el cuerpo.
En general, todos los vasos sanguíneos son menos elásticos y tardan más en llevar la sangre hasta el cerebro cuando se produce un cambio de posición del cuerpo, por lo que hay mayor posibilidad de sufrir mareos (hipotensión ortostática).
El endurecimiento de las arterias o arteriosclerosis, junto con el aumento de placas de grasa que se depositan en sus paredes, puede provocar que se estrechen e incluso que puedan llegar a obstruirse, lo que se conoce como isquemia. Esto originará distintos problemas de salud según la zona del cuerpo que no reciba sangre suficiente, como el ictus y el accidente isquémico cerebral transitorio (AIT).
El electrocardiograma normal muestra pequeños cambios relacionados con la edad.
- Sistema cardiovascular
4. Sistema respiratorio
Se observa una cierta atrofia muscular y pérdida de elasticidad de los pulmones.
Los cilios, unas proyecciones similares a cabellos situados en los bronquios que favorecen el movimiento de las secreciones y recubren las vías respiratorias, pierden capacidad para mover el moco y expulsarlo, lo que, unido a una disminución del reflejo de la tos y de los músculos espiratorios, aumenta el riesgo de infecciones respiratorias.
Al debilitarse el diafragma y los músculos intercostales, disminuye la función pulmonar y con ello la cantidad de oxígeno que se transfiere a las células sanguíneas y que éstas llevan a los tejidos, por lo que hay menor tolerancia al ejercicio y a las grandes alturas.
Los cambios en los músculos y los tejidos de la laringe alteran el volumen y el tono de la voz, que se vuelve más lenta, débil y ronca.
- Sistema respiratorio
5. Sistema digestivo
En las personas mayores se reduce la cantidad de saliva y sobre todo se modifica su composición, con lo que pierde eficacia. Los músculos que intervienen en la masticación se debilitan.
Los movimientos del esófago (motilidad esofágica) para el paso de los alimentos al estómago disminuyen. El músculo que abre y cierra el paso del esófago al estómago (esfínter esofágico inferior) se debilita, por lo que se pueden producir regurgitaciones y sensación de quemazón (pirosis) tras ingerir alimentos.
Se reduce la motilidad del estómago y la secreción gástrica habitual, y como consecuencia el tránsito de los alimentos es más lento y aumenta la sensación de saciedad, lo que constituye un factor de riesgo para que se produzca falta de apetito y estreñimiento.
En el páncreas, los cambios que el envejecimiento produce se asocian con dificultades para responder a alteraciones de la glucosa en la sangre (glucemia). Aumenta el contenido de grasas del páncreas, hay un descenso de volumen y concentración de enzimas, pero permanecen en número suficiente para la función digestiva normal.
En el hígado, estos cambios se relacionan con reacciones adversas frente a ciertos medicamentos, como consecuencia de un enlentecimiento en el metabolismo y la eliminación de los metabolitos (cualquier producto resultante del metabolismo del fármaco) a través de la bilis.
- Sistema digestivo
6. Sistema urinario
Cada riñón humano contiene aproximadamente un millón de neuronas al nacer. Las nefronas son la unidad anatómica y funcional del riñón. Entre los 25 y los 85 años el número de nefronas del riñón desciende entre un 30 % i un 40 %. El peso neto del riñón desciende un 30 % des de la madurez a la vejez. Hay una disminución de la función renal relacionada con la edad. Esta disminución enlentece tanto la filtración y el aclarado de creatinina como la excreción de sustancias metabolizadas por el riñón. Hay una adaptación más lenta a las variaciones hidroelectrolíticas que puede hacer aumentar la predisposición a toxicidades medicamentosas.
Disminuye la elasticidad, el poder de contracción y la fuerza de la musculatura de la vejiga y de los esfínteres urinarios. El tejido de la vejiga se torna más fibroso y duro, lo que reduce su tamaño. Todo ello contribuye a dificultar el vaciado completo de la misma durante la micción. El vaciado incompleto de orina es un factor de riesgo para la aparición de infección urinaria por el estancamiento de la misma.
Los músculos pélvicos se debilitan. Esto, asociado al envejecimiento y en el caso de las mujeres también a los partos, es la causa principal de incontinencia urinaria. En los hombres el factor diferenciador que aumenta el riesgo de incontinencia urinaria es el crecimiento de la glándula prostática. El aumento de la próstata (hipertrofia prostática) afecta casi al 100 % de los hombres mayores de 70 años. En ambos casos puede aumentar la necesidad de orinar por la noche de forma frecuente y urgente.
- Sistema urinario
7. Sistema endocrino
El sistema endocrino está formado por órganos y tejidos productores de hormonas. Las hormonas circulan por la corriente sanguínea hasta alcanzar los órganos y sistemas en los que son utilizadas. Con el envejecimiento se producen cambios en el control hormonal de los sistemas corporales: las hormonas se producen y se metabolizan más lentamente que en otras etapas de la vida, su producción puede permanecer inalterable o bien modificarse (aumentar o disminuir) y algunos órganos se vuelven menos sensibles a la acción de la hormona que los regula.
No obstante, la diferencia entre los valores hormonales normales y anormales se asocia a otros factores que no siempre tienen que ver con la edad, tales como enfermedades, uso de medicamentos, estado nutricional, etc.
La glándula tiroides produce la hormona tiroidea, que ayuda a controlar el metabolismo. Con el paso del tiempo se puede producir menos hormona tiroidea, pero como también disminuye la masa corporal, las pruebas de función tiroidea pueden mostrar resultados normales.
La hormona paratiroidea influye en los niveles de calcio, que a su vez afectan a la resistencia de los huesos. Los cambios en el nivel de hormonas paratiroideas pueden contribuir al desarrollo de la osteoporosis.
Los valores de glucosa en sangre aumentan, tanto en ayunas como después de ingerir alimentos. Ello se debe a que las células se vuelven menos sensibles a los efectos de la insulina, lo que se traduce en una mayor posibilidad de tener una diabetes, y en las personas diabéticas se hace más difícil controlar el nivel de glucosa en sangre (glucemia).
Las glándulas suprarrenales que producen aldosterona y cortisol no muestran cambios macroscópicos con la edad, pero sí alteraciones microscópicas. La aldosterona regula el balance entre líquidos y electrolitos, y su producción disminuye con la edad cerca del 50 %, lo que puede incidir en una disminución de la presión sanguínea y ocasionar mareos con los cambios súbitos de posición. El cortisol es la hormona de respuesta al estrés y tiene efectos antiinflamatorios y antialérgicos; aunque la secreción de cortisol disminuye en un 25 %, su nivel permanece casi invariable con el envejecimiento.
Los ovarios y los testículos producen las hormonas sexuales. En los hombres disminuye el nivel de testosterona, lo que se traduce en una respuesta sexual más lenta y menos intensa. En las mujeres, a partir de la menopausia, disminuyen los niveles de estradiol y de estrógenos. La producción y la excreción de progesterona descienden bruscamente después del período de reproducción.
- Sistema endocrino
8. Sistema reproductor
Los cambios del sistema reproductor con la edad no tienen por qué ser los responsables de problemas de orden sexual. La respuesta sexual puede ser más lenta, menos intensa y menos frecuente, pero no significa que no existan las expresiones genitales de la sexualidad.
Las enfermedades cardíacas, un ictus o las intervenciones quirúrgicas abdominales no tienen por qué representar la anulación de las relaciones sexuales con coito para el resto de la vida. La sexualidad implica un equilibrio delicado entre los aspectos físicos y emocionales: el miedo a la impotencia puede causar el estrés necesario para que esta se produzca. Potenciar una visión creativa de la sexualidad, menos coital, con cambios de lugares y posiciones, introduciendo juegos eróticos y estimulantes, es fundamental para vivir y enriquecer la sexualidad en esta etapa de la vida.
8.1 Sistema reproductor masculino
Los cambios en el sistema reproductor masculino que se producen con el envejecimiento afectan especialmente a los testículos, cuya masa disminuye. Siguen produciendo semen, pero la viscosidad y la cantidad de espermatozoides es menor. La edad no es un factor predictivo de la fertilidad masculina, y aunque el agrandamiento de la próstata puede dificultar la eyaculación, se mantiene la posibilidad de engendrar.
La disminución en el nivel de testosterona puede reducir el deseo sexual, así como provocar respuestas sexuales más lentas y menos intensas. Puede aumentar el tiempo requerido para alcanzar una erección, así como el tiempo que va desde un orgasmo a la siguiente erección (periodo refractario). La pérdida de erección y el descenso de los testículos aparecen rápidamente después de la eyaculación.
- Sistema reproductor masculino
8.2 Sistema reproductor femenino
Los cambios físicos en la mujer empiezan con la menopausia y aparecen de forma gradual.
Disminuye el tamaño del clítoris pero no pierde sensibilidad. También se produce un hundimiento de los senos.
La vagina se torna más rígida. Durante la actividad sexual la expansión involuntaria de la vagina disminuye y su lubricación es un poco más lenta y escasa, la vasodilatación de los labios vaginales también disminuye, y los movimientos del útero son más lentos y menos pronunciados. Los efectos que puede provocar son la percepción de sequedad y picor, y dispareunia o dolor durante el coito. Las contracciones orgásmicas son menos numerosas y menos intensas, y los efectos del orgasmo desaparecen más deprisa, mientras que la erección del pezón se pierde más lentamente.
Los cambios funcionales conllevan una disminución del nivel de estrógenos que puede incidir en la respuesta sexual, ya que provoca una reducción del deseo, una disminución del número de relaciones y anorgasmia (inhibición recurrente y persistente del orgasmo).
Muchas mujeres, a partir de la menopausia, experimentan una sensación de tranquilidad, al disminuir el miedo a posibles embarazos, que mejora el disfrute de su sexualidad.
- Sistema reproductor femenino
9. Piel y derivados de la piel
9.1 Piel
Los trastornos cutáneos habituales son relativamente habituales en las personas mayores. Los cambios que el tiempo produce en la piel, como las arrugas y la sequedad, tienen que ver con la acumulación de los efectos de la exposición medioambiental, especialmente al sol y a temperaturas extremas.
La disminución de melanocitos (los melanocitos producen la melanina, que contribuye al color de la piel y absorbe la luz ultravioleta) le pueden dar un aspecto más pálido y aumentar el número y el tamaño de las manchas. También disminuye el bronceado después de la exposición al sol.
Los macrófagos epidérmicos disminuyen un 70 %, lo que puede contribuir a mermar la inmunidad celular cutánea.
Puede aparecer la púrpura senil, que son moratones que aparecen justo debajo de la piel, sobre todo en mujeres, debido al adelgazamiento de la dermis y de la epidermis y un aumento de la fragilidad muscular.
La piel se hace más frágil y menos elástica por la disminución de grasa subcutánea y de colágeno. El colágeno es una proteína que el cuerpo produce de manera natural y que se encarga de proporcionar fuerza a los huesos, la piel, el cabello y las uñas, entre otras cosas.
Las glándulas sudoríparas disminuyen en tamaño, número y función, y ello conlleva una menor transpiración, con lo que la piel se hace más seca.
El adelgazamiento de las capas de la piel, el enlentecimiento del recambio celular, la pérdida de grasa subcutánea y la reducción del aporte sanguíneo contribuyen a aumentar la frecuencia de úlceras por decúbito en la persona anciana inmovilizada.
9.2 Pelo
En ambos sexos los cambios hormonales disminuyen el crecimiento del pelo corporal, que se vuelve más débil y quebradizo. La disminución de melanina puede modificar el color del pelo, y entonces aparecen las canas.
El hombre, con la edad, pierde pelo del cuero cabelludo y le aumenta el de las orejas y de las cejas. En las mujeres el vello axilar y púbico decrece después del climaterio.
9.3 Uñas
Se enlentece su crecimiento, se vuelven más duras y pueden encorvarse, especialmente las de los dedos de los pies. El color puede cambiar de transparente a amarillento y opaco.
9.4 Tejido conectivo
El tejido conjuntivo o conectivo, que es el que sostiene el organismo y conecta sus distintas partes, pierde elasticidad, lo que aumenta la rigidez de los órganos, los vasos sanguíneos y las vías respiratorias.
- Tejidos, membranas, piel y derivados de la piel
10. Sistema sanguíneo
La proporción de fibras de elastina que hay en las arterias disminuye con la edad. Parece que hasta los ochenta años no desciende el volumen sanguíneo. El número y la distribución de neutrófilos o macrófagos, que son glóbulos blancos y es el tipo de leucocito más abundante de la sangre en el ser humano, es similar al de los jóvenes en estado basal, o sea cuando el cuerpo gasta la mínima energía para mantener su funcionamiento normal, pero después de la estimulación, la velocidad y la cantidad total de enzimas liberadas es menor en los ancianos.
Aunque la anemia es frecuente, parece que es debida a una respuesta al estrés y no al proceso de envejecimiento.
No se observan cambios en la estructura, el número y la función de las plaquetas, excepto un posible aumento de su adherencia.
La velocidad de sedimentación globular puede acelerarse aunque no exista enfermedad.
- Sangre y sistema inmune
11. Sistema inmunitario
La existencia de muchos factores individuales y externos hace difícil poder determinar si es la edad la que afecta al sistema inmunitario, o son otros factores, como la nutrición, las enfermedades previas, la contaminación ambiental o las sustancias químicas, los que influyen en su funcionamiento.
En general la función inmunitaria disminuye y tiende a reducir su poder defensivo frente a infecciones y tumores. Disminuye también su capacidad de reconocer lo extraño, y esto favorece el desarrollo de enfermedades autoinmunitarias.
Hay un descenso de la cantidad de anticuerpos naturales y un aumento de la frecuencia de autoanticuerpos, es decir, de anticuerpos creados equívocamente por el sistema inmunitario para atacar componentes normales del propio individuo.
- Sangre y sistema inmunitario
Evolución psicológica y social en la vejezpP@)
- Evolución psicológica (cambios afectivos, cambios cognitivos, comportamiento y personalidad)
- Evolución social (edad, género, educación, jubilación, ingresos económicos, ocupación del tiempo, familia, red social, servicios sanitarios y sociales, religión, los roles de la gente mayor en la sociedad)
1. Evolución psicológica
Los cambios psicológicos que conlleva la entrada en la etapa de adulto mayor, adulto mayor medio y adulto avanzado se ven marcados por circunstancias propias de la edad, como por ejemplo la jubilación, las enfermedades crónicas, los nuevos roles, las pérdidas y la proximidad de la muerte. La adaptación a estos cambios dependerá de varios factores, como por ejemplo la influencia de las propias experiencias, la historia de vida, el contexto educativo y social en que se mueve la persona y sus relaciones y obligaciones. También dependerá de la manera como se presenten los acontecimientos, ya que algunos lo hacen de forma gradual y otros de forma repentina, y a veces se produce más de uno a la vez, lo que dificulta la adaptación.
Los cambios psicológicos incluyen los cambios afectivos, los cognitivos y la modificación de la personalidad.
1.1 Cambios afectivos
La persona es un ser emocional en todas las situaciones de la vida. En la vejez parece que prolifera el interés por los pensamientos y los sentimientos interiores que ya empieza en la adultez. El respeto por el espacio personal y la privacidad de la gente mayor puede disminuir cuando la persona pierde autonomía. En cuanto al sentimiento de autoestima, también puede quedar afectado negativamente por las enfermedades, las pérdidas y los cambios físicos, sociales y económicos que puede sufrir la persona.
Las relaciones son factores de protección ante las pérdidas sociales que se producen durante los últimos años de la vida, y las relaciones de confianza y continuadas ayudan la persona a afrontar los acontecimientos estresantes y a prevenir la depresión.
En cuanto a la sexualidad, hay que decir que nunca deja de existir si la entendemos como una forma de expresión y no sólo en su dimensión genital; si entendemos que la constituyen aspectos emocionales, intelectuales y espirituales, inseparables de la intimidad, la ternura y el amor. Ciertas creencias sociales y algunos cambios fisiológicos dibujan el viejo como una persona sin deseo sexual, y hacen más difícil que pueda satisfacer sus impulsos sexuales. En este punto hay que tener en cuenta que la homosexualidad también está presente entre las personas mayores, a menudo vivida de forma mucho más escondida que entre los jóvenes.
1.2 Cambios cognitivos
La vejez se caracteriza por un mínimo deterioro cognitivo que aparece de forma gradual. El hecho de que la mayoría de personas mayores vivan una vida independiente con éxito demuestra que tienen capacidad para asimilar y utilizar la información que reciben.
Con la edad aparece un cierto enlentecimiento en la comprensión de la información que depende de los órganos de los sentidos, y un enlentecimiento a la hora de dar respuesta a la información recibida, sobre todo si las tareas exigen mucha atención y velocidad de reacción. También se enlentece el aprendizaje de nuevas tareas. Si el entorno social es sensible a estos cambios y se muestra predispuesto a potenciar las capacidades de la persona mayor, este deterioro se minimiza.
Con la edad hay un declive de los mecanismos básicos de la inteligencia, a pesar de que en estudios recientes se observa que no es muy marcado antes de los 70 años y parece que viene determinado por la existencia de enfermedades físicas. Otras funciones de la inteligencia se mantienen, como por ejemplo las que implican aptitudes verbales, y algunas tienden incluso a incrementarse, como la sabiduría, que forma parte de la llamada inteligencia cristalizada, que incluye los conocimientos, las capacidades y las estrategias conseguidos con el aprendizaje a lo largo de la vida de la persona.
El rendimiento intelectual de la persona mayor no puede considerarse inferior al del adulto, sino que es diferente. Así la inteligencia fluida disminuye a medida que aumenta la edad, con más dificultades para adaptarse a situaciones nuevas y para afrontarlas.
El rendimiento intelectual de la persona mayor no se puede considerar inferior al del adulto, sino que es diferente. La lentitud se puede ver compensada por una mejor predisposición a pensar; la dificultado de aprender, por la experiencia, etc.
Algunos de estos cambios cognitivos son:
- Consciencia
Se entiende por conciencia el estado de alerta de la persona y su capacidad para percibir los estímulos internos y externos y darles respuesta. En el envejecimiento normal esta función se mantiene.
- Atención
Es la capacidad de la persona para mantener la concentración suficiente para hacer alguna tarea. Con la edad se mantiene la capacidad de concentración en tareas simples, pero la concentración se deteriora cuando se trata de realizar tareas más complejas, sobre todo si implican prestar atención de manera simultánea a dos o más cosas.
- Lenguaje
Aparecen problemas de denominación, pero esta dificultad ya se presenta en la adultez. La capacidad para describir la función de las cosas o decir sus características se mantiene intacta.
- Memoria
Los estudios sobre la memoria están de moda y cada vez se conocen más aspectos de su funcionamiento. La memorización es un proceso complejo que implica varios pasos. Debido a los déficits sensoriales que puede tener, la persona mayor puede tener dificultades a la hora de descodificar la información. Es habitual que afirme que ha perdido la memoria. A pesar de que se notan pérdidas leves de memoria en la adultez, a partir de los 60-70 años son más frecuentes, por culpa de la falta de atención y de un registro inadecuado. La memoria reciente se deteriora un poco. En cambio, la memoria remota se ve poco afectada con la edad.
La sensación de pérdida de memoria puede provocar angustia a la hora de gestionar la información, y puede jugar malas pasadas a la persona, que no encuentra la manera de recuperar una información que necesita. Además, dificulta el aprendizaje y aumenta el miedo de tener alguna enfermedad del cerebro como la enfermedad de Alzheimer. Las personas que realizan actividades intelectuales como por ejemplo aprender idiomas nuevos, hacer sudokus o crucigramas en su vida cotidiana parecen menos propensas al deterioro de la memoria.
- Funciones ejecutivas
Se entiende por funciones ejecutivas la capacidad de planificar, organizar y ejecutar la secuencia para llevar a cabo de forma satisfactoria una tarea en un tiempo razonable y de forma correcta. A pesar de que con la edad se observa un cierto deterioro de estas funciones, esto no afecta mucho a la independencia de la persona. A partir de los 70 años hay una menor tolerancia a los cambios, que no tiene por qué afectar la toma de decisiones.
- Praxias
Son las habilidades que suponen movimientos voluntarios. Con la edad no se modifican y, salvo que aparezca alguna alteración, sólo se enlentece su ejecución. La persona mayor aprende los movimientos igual que la joven excepto cuando hay velocidad motora o se tiene que procesar mucha información. Por ejemplo, le será más difícil aprender a bailar un rock que un vals.
1.3 Comportamiento y personalidad
El comportamiento tiene una base genética que es moldeada por un contexto sociocultural. Como consecuencia, hay características del carácter que se pueden perder o acentuar a medida que la persona se hace mayor. Una visión estereotipada pretende caracterizar la vejez con una serie de características negativas. Al respecto, hay que decir que se cae en el error de generalizar lo que sólo se pone de manifiesto en algunas personas mayores.
Algunas de estas características son: la introversión, que puede ser fruto de la dificultad para adaptarse a circunstancias nuevas continuamente; la rigidez, que es también un intento de no tener que hacer este constante esfuerzo de adaptación; la desconfianza y el egoísmo, actitud que puede derivar de la sordera que, en mayor o menor grado, sufren muchas personas mayores, y del hecho que formen parte de un grupo con pocos privilegios en la sociedad; actitudes hipocondríacas, que son inseparables de un aumento del interés por la propia salud y de los controles sanitarios; hablar de la muerte, que suele derivar de un progresivo deterioro de la calidad de vida que hace desear la muerte como una alternativa a una vida que ya no complace; y la indiferencia, que a menudo se les atribuye erróneamente no entendiendo que lo que para una persona joven puede parecer una pérdida, para la persona mayor no lo es, puesto que su escala de valores ha cambiado. La realidad es que las personas mayores también sienten las pérdidas, y se inquietan ante las dificultades propias y de las personas queridas, pero han aprendido a adaptarse a las diferentes situaciones de vida.
Baltes, psicólogo alemán y teórico en el campo de la psicología del envejecimiento, a través del modelo SOC (selección-optimización-compensación) —un proceso de desarrollo útil para adaptarse a las limitaciones de la vejez—, explica cómo las personas mayores se enfrentan satisfactoriamente a la vejez a través de tres mecanismos: la selección, la optimización y la compensación. Con la selección, las personas mayores eligen actividades de acuerdo con sus facultades, su salud y el entorno; con la optimización, intentan mantener tanto como pueden las actividades que les gustan, y con la compensación, intentan compensar los déficits para continuar llevando a cabo estas actividades, con el uso de gafas y de bastón, con listas para recordar y reduciendo la actividad general y conservando las actividades motivadoras, tanto productivas como de ocio o relacionadas con el ejercicio físico.
2. Evolución social
En las diferentes sociedades del mundo, no hay una edad para la vejez universalmente aceptada, pero en los países occidentales la frontera de los 65, que es la edad de la jubilación y la de acceso a programas y prestaciones sociales, es la que marca la entrada en esta etapa. A principios del siglo XX el grupo de los adultos mayores era un 4 % - 5 % de la población, mientras que a principios del siglo XXI el 18 % - 19 % de la población tienen más de 65 años.
Actualmente se vive en un momento de transición en el que, por un lado, se reduce la natalidad y, por el otro, aumenta la esperanza de vida, y esto hace que aumente el número de personas viejas de forma espectacular. El cambio demográfico hacia el cual se va es una situación de equilibrio de baja intensidad, en el que el número de nacimientos y de muertes es bajo. Estos cambios se han asociado a las variaciones que han sufrido los patrones de mortalidad y morbilidad, sobre todo a la disminución de enfermedades infecciosas, que ha hecho aumentar la supervivencia, y a la aparición de las enfermedades degenerativas asociadas a la edad como las demencias, la artritis, etc., que ha hecho aumentar el número de personas con falta de autonomía.
Cuando apareció el fenómeno del envejecimiento, la sociedad lo consideró un síntoma de decadencia de Occidente, puesto que sólo afloraban las características negativas de esta etapa de la vida. Estas características dan una visión negativa del envejecimiento, y crean estereotipos y tópicos que llevan a conductas erróneas con la persona mayor. Por ejemplo, asociar sistemáticamente la enfermedad y la incapacidad al proceso de envejecimiento favorece que la persona vieja sea marginada del grupo y promueve la desigualdad de oportunidades entre los adultos mayores y las personas que conforman los otros grupos de edad.
Una de las consecuencias de estos estereotipos es el edadismo (en inglés original ageism), que consiste en tener actitudes negativas e infravalorar a las personas en función de su edad, y que puede favorecer las prácticas discriminatorias de los profesionales, los medios de comunicación, las propias personas mayores, etc. Estas prácticas consisten en rechazar a quien es viejo y todas las características que se asocian: la inutilidad, la incapacidad y la muerte.
Es cierto que, sobre todo en los adultos mayores avanzados, se observa una prevalencia de las enfermedades crónicas e invalidantes, pero la generalización de estereotipos negativos pone de manifiesto un gran desconocimiento del mundo de las personas mayores.
La vejez es una construcción cultural, por lo tanto es dinámica y se va transformando en función de los cambios que ocurren en el resto de la sociedad. Los cambios que se han producido en los últimos tiempos, como por ejemplo el acceso a la educación, la mejora de las rentas, los diferentes estilos de vida, las ocupaciones que las personas han desarrollado, se traducen en modelos de vejez diferentes.
Es el grupo más heterogéneo de todo el ciclo vital, que en la actualidad comprende aproximadamente treinta años de la vida de la persona (a partir de los 65). Esto hace que actualmente se empieza a hablar de la vejez en términos de potencialidad, y se está pasando de un modelo basado en las deficiencias a otro que se basa en las capacidades de las personas. Como en las otras etapas del ciclo vital, el conjunto de personas que conforman el grupo es diverso y heterogéneo, y hay personas que viven una vejez en plenitud y con buena salud y otras que sufren una gran fragilidad.
Algunos de los cambios sociales más destacados que se producen en esta etapa están relacionados con:
2.1 Edad
Que las personas traspasen la frontera de los 65 años con buena salud y calidad de vida es un hecho destacable en los países desarrollados. En algunas sociedades del mundo la esperanza de vida no supera los 40 años. Además, que sean muchas las personas que llegan a mayores es un hecho histórico, puesto que no se había dado en ninguno otro momento. Se produce un envejecimiento del envejecimiento en el grupo de los adultos avanzados (más de 85 años) y, al mismo tiempo, el grupo de los adultos mayores (66 a 74 años) se rejuvenece y sus miembros tienen un buen estado de salud, ganas de hacer cosas, vitalidad, etc.
Todo esto hace que mientras las personas envejecen se observa y se investiga este proceso en todas sus dimensiones. De todos modos, el éxito que supone llegar a ser muy mayor no se vive socialmente como tal sino como una carga, ya que el aumento de personas muy viejas comporta un incremento en el gasto sanitario y social, y dispara el índice de carencia de autonomía.
Aunque en cualquier época de la vida se puede perder la autonomía, y se experimentan pérdidas a las cuales hay que adaptarse, a medida que la persona se va haciendo mayor las pérdidas son más numerosas, y en esta etapa se pueden acumular, lo que hace difícil que la persona se adapte a ellas. Pero la edad también provoca en la persona ganas de afrontar la vida con entusiasmo, buscando satisfacciones personales y viviéndola como una etapa de crecimiento y maduración.
2.2 Género
Las mujeres tienen más esperanza de vida, lo cual comporta una feminización de la vejez y también hace que sea mucho más alto el número de viudas que de viudos. Esto se explica por dos motivos: el primero es que las mujeres suelen casarse con hombres mayores que ellas, y el segundo es que los hombres tienen unos seis años menos de esperanza de vida que las mujeres.
Cuando las mujeres enviudan suelen quedarse viviendo solas, mientras que el hombre tiende a volver a casarse o a ser acogido por uno de los hijos, generalmente la hija mayor. Para las mujeres es más fácil que para los hombres vivir solas porque siempre se han encargado de las actividades domésticas y para ellas es una mera rutina. En contrapartida, les puede costar adaptarse a la soledad porque echan de menos la compañía de la pareja y también porque disminuye su nivel de ingresos económicos.
El grupo de mujeres mayores viviendo solas aumenta y constituye un grupo vulnerable en la sociedad actual. Se han puesto en marcha algunas políticas que intentan resolver las dificultades que conlleva esta vulnerabilidad pero todavía son escasas.
2.3 Educación
En el Estado español, en los últimos años, ha habido un cambio importante en cuanto a la educación. Se ha pasado de una mayoría de adultos mayores analfabetos o con muy pocos años de escolarización, debido a las precarias condiciones socioeconómicas, laborales y sanitarias que les tocó vivir (su niñez coincidió con la Guerra Civil Española, la Segunda Guerra Mundial o la posguerra), a un aumento del número de personas que han acabado la escolarización obligatoria, y que pueden llegar a tener estudios superiores.
Es una generación de gente mayor con un nivel de estudios más alto y unos hábitos de vida más modernos y activos a la hora de relacionarse y ocupar el tiempo. Esto hace que cambien algunas de las expectativas que tienen ante la vida y su entorno social en general, y también respecto a lo que desean en temas de salud. Son más conocedores de sus derechos y tienden a tener más disposición para participar en las decisiones que les incumben.
2.4 Jubilación
La jubilación es uno de los cambios sociales más importantes que se producen en esta etapa. De hecho, en la sociedad capitalista la entrada en la vejez la marca la edad legalmente prevista para dejar la vida laboral activa, que son los 65 años.
La jubilación es una rotura con la vida profesional. Para algunas personas llegar a la jubilación representa una pérdida importante, puesto que en el trabajo han encontrado muchas satisfacciones, y lo han convertido en el centro de su vida. En cambio, otras han vivido la vida laboral como una carga o como una etapa que se tiene que cerrar, y llegan a la jubilación felices de poder dedicarse por fin a las actividades que les gustan.
Para que la jubilación sea satisfactoria se tienen que dar tres condiciones: la salud, una renta adecuada y la existencia de intereses y actividades de ocio muy arraigados.
La jubilación no tendría que ser nada más que la transición entre tener un trabajo y no tenerlo. En cambio, jubilarse conlleva una serie de alteraciones en todas las actividades cotidianas. Por eso, tanto si es deseada como si no, la jubilación es un cambio para el cual vale la pena prepararse. Conlleva una serie de cambios que forman parte del proceso de adaptación a la nueva situación:
- En la organización de la jornada, los horarios varían y pueden haber muchas horas sin ocupar, puesto que a menudo el jubilado no sabe dedicarse a otras actividades.
- En las relaciones sociales, a las mujeres, aunque trabajaran fuera de casa, cuando se jubilan siempre les queda el rol doméstico, con todas las relaciones que conlleva. En cambio, los hombres, que estaban mucho más centrados en el mundo laboral, tienen una pérdida mayor de roles y de relaciones.
- En las relaciones familiares, los cambios de vida pueden desencadenar desequilibrios afectivos y de roles, puesto que la persona jubilada se puede estar las veinticuatro horas en casa, mientras que cuando trabajaba pasaba la mitad o menos.
- En las condiciones económicas, puesto que generalmente la jubilación conlleva una disminución de los ingresos económicos y se hace necesario un reajuste de los presupuestos.
- En las actividades de ocio, puesto que la persona jubilada dispone de más tiempo para sus aficiones y actividades extralaborales, si es que tiene.
- En el ámbito emocional hay una cierta tensión provocada por la desubicación que conlleva el hecho de tener que cambiar de hábitos, cuando están muy arraigados y se han mantenido de forma rutinaria durante muchos años.
2.5 Ingresos económicos
Una de las preocupaciones de las personas cuando llegan a la jubilación es la situación económica. Cuando la persona mayor continuaba viviendo en la misma unidad familiar que los hijos, esta cuestión se podía relativizar, pero ahora que suele vivir sólo con la pareja o bien sola, se le hace bastante más difícil hacer frente a los gastos diarios. En España, la mayoría de jubilados dependen de la pensión de la Seguridad Social y han de ajustar los gastos a su inferior nivel de ingresos.
Uno de los grupos de hogares con rentas más bajas es aquel en el que la persona de referencia es de 65 años o más, sobre todo cuando lo forma una sola persona. Y el riesgo de pobreza es todavía más elevado cuando esta persona es una mujer, puesto que muchas veces no ha cotizado a la Seguridad Social y siempre ha dependido del cónyuge o de otros tipos de ayuda económica (hijos, ayudas sociales, etc.). En el grupo de adultos mayores, puede haber un fuerte cambio de tendencia, gracias a la incorporación de la mujer al mercado laboral, que ha hecho que cotice y tenga derecho a una pensión.
Las dificultades económicas son más duras cuando la persona mayor pierde totalmente o parcialmente su autonomía. Es necesario que la persona que precisa ayuda para las actividades de la vida diaria esté más protegida mediante prestaciones económicas y servicios sociales. En la actualidad en el Estado español se ha desplegado la Ley de promoción de la autonomía personal y atención a las personas en situación de dependencia, conocida como Ley de la Dependencia, que es un sistema que intenta que las personas con pérdida de autonomía se beneficien de las prestaciones sociales y económicas aprobadas por el gobierno para mejorar su calidad de vida.
2.6 Ocupación del tiempo
La percepción del tiempo es subjetiva y varía según la etapa que vive la persona y las circunstancias de vida. A medida que se hace mayor, le parece que los años pasan más deprisa, se hace más consciente de su futuro y de sus límites y a menudo aumentan los objetivos basados en las relaciones significativas, en la intimidad, mientras que disminuyen los objetivos centrados en conseguir éxitos sociales. El uso que se hace del tiempo refleja la percepción que se tiene de él y la manera como se ha utilizado a lo largo de la vida.
La ocupación del tiempo después de la jubilación es un tema relativamente nuevo. En España, a medida que el estado de salud de los viejos y su economía han mejorado, ha ido emergiendo el mercado del ocio para la gente mayor, que va desde los conocidos viajes con el Imserso, que organiza y subvenciona salidas y programas de vacaciones dentro de su sección Envejecimiento Activo, hasta las universidades para la gente mayor, pasando por los clubes y hogares de jubilados, y la programación de actividades de todo tipo que pretenden mantener a la persona mayor ocupada y distraída.
En la ocupación del tiempo también influyen otros factores, como por ejemplo el sexo, el lugar de residencia y el núcleo de convivencia. De entrada, los hombres y las mujeres ocupan el tiempo de manera diferente, pero también son importantes las posibilidades que les ofrece el entorno y sus preferencias. El núcleo de convivencia es relevante tanto por el reparto que permite hacer de las tareas domésticas como por el apoyo emocional con el que puede contar la persona en esta nueva situación.
Los problemas asociados a la falta de autonomía, como por ejemplo la reducción de la movilidad, la privación sensorial y la disminución de los recursos económicos, pueden restringir las actividades. Actualmente se da mucha importancia a la participación del viejo en actividades sociales, culturales y voluntarias, así como a su implicación en la vida familiar. Se considera que disfrutar del tiempo libre ayuda a mantener la autonomía y mejora la calidad de vida. También se valora mucho que las actividades sean significativas para la persona.
Después de la jubilación es importante continuar conectado con el mundo. El tiempo se suele distribuir entre actividades domésticas, como la limpieza de la casa, la compra, la jardinería, el bricolaje, etc.; las actividades centradas en cuidarse, como por ejemplo hacer yoga o tai-chi, los talleres de memoria, el uso de los servicios de salud; las actividades lúdicas fuera de casa, como ir a clubes de jubilados, donde la persona mayor encuentra personas con sus mismas inquietudes; el tiempo dedicado al descanso y el que se destina a ofrecer ayuda informal a los hijos y a personas no autónomas de la familia.
Otro de los campos elegidos por las personas mayores jubiladas es el voluntariado. Estas actividades permiten a la persona mayor implicarse en su comunidad con actividades, a través de las cuales pueden transmitir sus conocimientos y ayudar a los miembros de la comunidad. Estas actividades son beneficiosas porque motivan la persona, crean un compromiso y fomentan la sensación de utilidad.
A medida que el adulto mayor envejece, aumentan las actividades vinculadas al círculo familiar y, en ausencia de familia, a relacionarse con los vecinos más próximos.
2.7 Familia
La familia es la fuente primaria de apoyo. Habitualmente es la institución que transmite los valores básicos y en la cual se consigue una estabilidad psíquica, se crea una identidad cultural y se adquieren los hábitos de vida. También es el espacio de relación social, de protección y de solidaridad, que se manifiesta cuidando de los miembros enfermos o menos autónomos, acompañándolos y ofreciéndoles todos los servicios necesarios para su mantenimiento (comer, compra, limpieza, etc.).
La transformación de la estructura familiar que se está produciendo en las últimas décadas afecta de lleno esta definición, y también hace que la familia no siempre realice las funciones que se esperan de ella.
Cuando las familias eran extensas y convivían más de una generación, proporcionaban los recursos económicos y emocionales necesarios desde el nacimiento hasta la muerte, y la persona mayor compartía la vida con la familia hasta el final, mantenía el poder de decisión y recibía las atenciones que necesitara. Las nuevas formas de familia ya no pueden acoger a la persona vieja, que, mayoritariamente, vive en pareja, sola o en una residencia.
Estos cambios hacen que la persona mayor no pueda recurrir como antes a la familia para que la atienda y la acoja, a pesar de que la familia continúa jugando un papel importante en su vida, sobre todo cuando tiene incapacidades, hospitalizaciones, etc. En la actualidad los derechos y las obligaciones de la institución familiar están cada vez más influidos por las leyes y las políticas sociales.
2.8 Red social
La red social está formada por el conjunto de personas a las que el viejo se siente vinculado de algún modo (hijos, hermanos, vecinos, etc.) y a través de las cuales se siente integrado a la sociedad. Le sirve para evitar el aislamiento y constituye un canal de afecto que potencia los sentimientos de seguridad y en el que encuentra personas en que puede confiar y que lo ayudan a resolver problemas.
El primer nivel de red social lo forma la familia y las personas con las que se mantiene una estrecha relación, y da un sentimiento de seguridad. Un segundo nivel lo forma su entorno social más próximo, como por ejemplo los vecinos, de los cuales recibe apoyo y que le dan un sentimiento de vinculación al grupo. Los vecinos llegan a ser considerados sustitutos de la familia y esto sirve a ciertas personas para atenuar la sensación de abandono que pueden tener. Y un tercer nivel lo forman las instituciones sociales y comunitarias que facilitan las redes formales e informales de apoyo al viejo, como por ejemplo los hogares de jubilados, el voluntariado, las residencias, los servicios de ayuda a domicilio, etc.
Según la situación de cada persona cobra más importancia un nivel u otro. En la sociedad actual, el segundo y el tercer nivel tienen más importancia en la medida que la familia no ofrece el apoyo que se espera de ella. El círculo de relaciones se empobrece a medida que la persona se hace mayor, y se reduce al máximo cuando la persona entra en una situación de falta de autonomía. Pero las personas mayores también son agentes activos de la red social, sobre todo los adultos mayores (de 65 a 74 años), que se han convertido en un buen apoyo para los hijos, puesto que ayudan a garantizar el buen funcionamiento de su familia.
Contar con una red social favorece la vinculación social, mejora la autoestima, promueve estilos de vida saludables, proporciona el acceso a recursos, aumenta las relaciones interpersonales y asegura la ayuda instrumental, y todo ello provoca efectos positivos sobre la salud.
2.9 Servicios sanitarios y sociales
Los servicios sanitarios y sociales específicos para la gente mayor van adquiriendo relevancia a medida que la población va envejeciendo. Se pueden dividir en dos subgrupos teniendo en cuenta la edad y el estado de salud de la gente mayor a la que dirigen las diferentes intervenciones. El primero está pensado para una vejez activa, con buenos niveles de salud. Y el segundo, para una vejez frágil, en la que empiezan a tener incidencia los problemas causados por el declive físico y mental.
La falta de autonomía no es un problema nuevo, pero sí lo es el hecho de que haya aumentado el número de personas con dependencia, y que el problema afecte al conjunto de la sociedad. Ello hace que la sostenibilidad del Estado del bienestar y del sistema de pensiones se tambalee.
Las políticas de bienestar social van dirigidas a crear mecanismos específicos que permitan a la gente mayor acceder a todos los servicios y actividades, para facilitar la conservación de sus facultades físicas y psíquicas, y también su integración social. En España se han creado servicios específicos para atender necesidades concretas de este colectivo, como por ejemplo los servicios de participación y promoción social con entidades y asociaciones que ofrecen atención a la gente mayor, servicios de atención especializada (servicios de ayuda a domicilio (SAD), los centros de día, etc.) y el conjunto de servicios que conforman la atención sociosanitaria (PADESS, convalecencia, hospitales de día, etc.).
Uno de los principales ejemplos de estos cambios son las residencias. No hace muchos años sólo acogían a las personas mayores que no tenían familia ni recursos económicos para sobrevivir en su domicilio, puesto que en general era la red social la que se encargaba de cubrir las necesidades de la persona vieja no autónoma. Pero, desde hace unos años, esto está cambiando, y las residencias se están convirtiendo en espacios de convivencia y salud, en el último hogar de muchas personas mayores antes de su muerte, sobre todo cuando el deterioro de su estado de salud les impide vivir solas.
A pesar del despliegue de servicios específicos, los recursos existentes son escasos y los costes sociales que conllevan las situaciones de dependencia son elevados. El grupo de adultos avanzados (más de 85 años) es el que aumenta más rápidamente y también el que concentra más personas que necesitan atención, sobre todo mujeres, la mayoría viudas y solteras que viven solas.
Es necesario establecer unas líneas básicas que fomenten programas y actuaciones conjuntas de la sanidad y los servicios sociales, para que sean coherentes, protejan y faciliten la atención a las personas mayores y su participación. Uno de estos programas que forma parte de las estrategias de aplicación del paradigma del envejecimiento activo es el de ciudades amigas de la gente mayor (Age-friendly Cities), puesto en marcha en 2006 por la OMS. Este programa proporciona información sobre cómo las ciudades facilitan y dificultan la vida cotidiana de los ciudadanos, con el objetivo de ayudar a definir un plan de acción de mejora en nueve dimensiones: participación social y cívica, movilidad y transporte, accesibilidad y uso de los espacios públicos y privados, vivienda, servicios sociales y de salud, relaciones de apoyo y ayuda mutua, respeto, desigualdades y condiciones de inclusión, y comunicación e información. Las personas mayores deben participar en este programa que requiere el compromiso del gobierno local.
2.10 Religión
Para los adultos mayores, sobre todo para el grupo de adultos mayores avanzados, la religión es una forma de expresión y comunicación importante. En una sociedad que se define como laica, y en la que cada vez existen más grupos religiosos, todas las formas de manifestación espiritual son un aspecto importante a la hora de cuidar de las personas. No se pueden obviar ni darles menos importancia de la que tienen.
A menudo las prácticas y creencias religiosas del viejo funcionan como un mecanismo protector y son un buen recurso personal para hacer frente a las adversidades. Teniendo en cuenta que en esta etapa de la vida se sufren muchas pérdidas y se puede vivir la muerte como una realidad cercana, es importante conocer las creencias de la persona para ofrecer un mejor acompañamiento, y comprender su posición respecto a la muerte y las otras pérdidas que pueda sufrir.
Consejos de salud: Duelo
2.11 Los roles de la gente mayor en la sociedad
La mayoría de personas mayores saben vivir de manera satisfactoria y competente, se adaptan a las diferentes situaciones que se les presentan y modifican los roles que ejercen en el ámbito social, profesional y familiar. En la etapa de adulto mayor, la manera de vivir de la persona no suele cambiar sustancialmente. Mantiene sus espacios y la capacidad de decisión sobre su vida cotidiana.
A medida que aumenta la edad y las posibilidades de perder la autonomía, los roles pueden cambiar. Que ello se acepte o no dependerá de cada persona y de su entorno, ya que algunos cambios son progresivos y planificados y otros son fruto de situaciones no deseadas y, por lo tanto, cuesta más asimilarlos.
Con la edad los roles oficiales disminuyen, sobre todo a partir de la jubilación, mientras que los roles informales, que no están asociados a ningún estatus social, como el de abuelo, aumentan.
Los principales roles que ejerce la persona vieja son:
- Rol de abuelo
El papel de los abuelos depende de varios factores, como la edad, el sexo, la tradición cultural y la situación económica y familiar de los hijos. Los abuelos son un modelo alternativo al de los padres y maestros y proporcionan una continuidad con el pasado y entre las generaciones de la familia. Los abuelos pueden ser una fuente importante de afecto, responsabilidad y estatus dentro de la familia. Hay que tener en cuenta que no todas las personas que son abuelos y abuelas quieren o pueden ejercer este papel.
Actualmente muchos abuelos y abuelas juegan un papel importante en la sociedad como cuidadores, ya que se trata de personas activas y con salud que ocupan su tiempo ayudando a los hijos a cuidar a sus nietos y, a menudo, haciendo algunas tareas domésticas, mientras los hijos trabajan fuera de casa. - Rol de bisabuelo
Gracias al aumento de la esperanza de vida, muchos niños, además de conocer a sus abuelos, conocen también a sus bisabuelos. La figura del bisabuelo en la sociedad actual tiene una función principalmente afectiva, sobre todo porque el grupo de bisabuelos suele ser de la franja de edad de adulto medio y adulto avanzado, que son los que más fácilmente puede presentar algún tipo de incapacidad para llevar a cabo cualquier tarea de ayuda.
En la actualidad en España se promueven actividades de intercambio generacional entre niños y viejos, con el objetivo de que los primeros aprendan y conozcan formas de vivir y de respeto y los segundos se sientan más integrados en la sociedad. A pesar de que los abuelos son las personas a las cuales se pide colaboración, también participa de estas iniciativas la gente mayor soltera y sin nietos que pueda y quiera compartir vivencias con los más jóvenes. - Rol de viuda y viudo
La ayuda mutua que las parejas mayores se proporcionan es muy importante, hasta el punto de convertirse en la principal fuente de apoyo, y la muerte de uno de ellos puede poner en una situación de fragilidad al miembro de la familia que se queda solo. Las mujeres tienen mayor esperanza de vida que los hombres y, por lo tanto, hay más viudas que viudos.
Hay muchos factores que influyen en la aceptación de la viudedad, como por ejemplo la edad, la cultura, la situación financiera, la relación con la pareja i la calidad del apoyo que proporcionaba. Asumir el papel de viudo o viuda conlleva diferentes aprendizajes, como saber moverse en la sociedad con una identidad propia i no conjunta con la de la pareja, ser capaz de administrar solo las áreas domésticas, reorganizar la rutina, plantearse la posibilidad de tener una nueva pareja, analizar si conviene cambiar de residencia e ir a vivir con algún hijo o en una residencia, etc. - Inversión de roles
Es posible que se produzca un cambio de funciones cuando la persona mayor pierde la capacidad física o mental. Este proceso suelo ser lento, a medida que el viejo va perdiendo autonomía, los roles de padres e hijos tienden a invertirse. Uno de los momentos más difíciles de este proceso es cuando la persona vieja pierde la capacidad para hacer juicios con fundamento, y la de cuidarse para vivir de forma independiente.
La persona tiene que ceder responsabilidades a sus hijos y estos tienen que aceptar protegerla y responsabilizarse de ciertos aspectos de la vida de su padre/madre. Asumir el rol que a lo largo de la vida había ejercido el otro es bastante difícil para las dos partes implicadas. - Rol de persona enferma
Con la edad aumenta el riesgo de perder autonomía y ello sitúa a la persona en una posición vulnerable y hace que tienda a dejar de hacerse responsable de sí misma, tenga más miedo al deterioro y deje en manos de los profesionales de la salud y de los servicios sociales su supervivencia. Mostrar a la persona que puede mantener cierto control sobre sí misma y que no depende exclusivamente de su enfermedad y de lo que la rodea es un objetivo prioritario. - Rol de cuidadores
La sociedad espera que la persona mayor asuma su rol de cuidador mientras pueda desde diferentes aspectos. Si se trata de un matrimonio, se espera que mientras vivan juntos uno sea cuidador del otro, aunque sufra algún tipo de deterioro físico que le dificulte esta tarea. Si la persona que tiene que jugar el papel de cuidadora es una mujer, todavía se le pide más presencia como cuidadora principal de la persona con falta de autonomía, aunque tenga que asumir tareas tradicionalmente desarrolladas por el hombre, como por ejemplo actividades de bricolaje y el control económico familiar.
Lo mismo pasa, pero al revés, cuando es la mujer la que enferma. Entonces es el hombre el que debe asumir funciones tradicionalmente femeninas, como la responsabilidad de las tareas domésticas. Cuando uno de los miembros del matrimonio ingresa en una residencia, se espera del otro que lo cuide, lo visite y le haga compañía unas cuantas horas al día.
Cuando el adulto mayor conserva un buen estado de salud, también se espera que ayude a los familiares que lo puedan necesitar, generalmente los hijos, y también que cuide sus propios padres si todavía viven. Con el aumento de la esperanza de vida, a menudo pasa que adultos mayores se tienen que hacer cargo de los nietos y también de sus propios padres, que están en la etapa de adulto avanzado y que tienen una pérdida de autonomía. También se da el caso que tengan que cuidar hijos con discapacidades. Estas personas pueden acabar siendo un grupo vulnerable, ya que asumir tareas de atención continuada puede representar una carga física y emocional que altera traumáticamente la vida cotidiana. - Otros roles
La participación de los viejos en la sociedad y en la familia depende de diferentes factores. Por un lado, de factores individuales como por ejemplo el estado físico, la percepción que tienen de ellos mismos y su disponibilidad y ganas de participar. Y por el otro, de la información de que dispongan para colaborar y ofrecer su aportación a la sociedad.
Hace años la participación de la persona mayor quedaba restringida al ámbito familiar. Actualmente actúa tanto dentro como fuera de la familia. En el ámbito familiar, la atención a los nietos, la ayuda económica a los hijos, la vigilancia de la casa de sus hijos cuando están de viaje, etc. Cuando la persona mayor asume estos roles, los jóvenes tienen más tiempo para trabajar y distraerse puesto que disponen de alguien que ofrece estabilidad a toda la familia.
En el ámbito social la persona mayor puede participar en asociaciones, actividades de voluntariado, de ayuda a los vecinos, etc. Su aportación cada vez es más esperada y valorada positivamente, ya que a menudo contribuye al desarrollo social de forma desinteresada.
En este ámbito de participación, uno de los tipos de relación que se fomenta es la solidaridad intergeneracional. Este aspecto se trabaja para minimizar el impacto que ha provocado el cambio de modelos familiares: antes la persona mayor era una figura destacada en la familia; con las dinámicas actuales de las familias, las personas mayores han perdido protagonismo y el contacto entre niños y adolescentes y sus abuelos cada vez es menor. Con las actividades intergeneracionales se promueve el contacto de los mayores con los más jóvenes a través de la enseñanza de un oficio, del fomento de la lectura, de la enseñanza de la informática a las personas mayores por parte de los jóvenes, etc. Una red de relaciones con personas de todas las edades evita la segregación. Algunas instituciones sociosanitarias trabajan para que esta intergeneracionalidad no deje de ser una realidad.Proyecto Démata: Isabel Llimargas y algunas historias de amor (cat)
Podemos decir que existen un conjunto de roles que la sociedad considera que la persona mayor puede ejercer y, por lo tanto, los refuerza, mientras que otros son considerados inadecuados y no reciben el apoyo social necesario para que la persona mayor los asuma.
Síndromes geriátricospP@)
Los síndromes geriátricos no son considerados enfermedades, sino que son un conjunto de problemas que se presentan en la persona mayor y que la pueden desestabilizar. Son multifactoriales, tienen un curso crónico, un tratamiento complejo y disminuyen la autonomía de la persona. Se pueden presentar en todos los adultos mayores, pero con más frecuencia en los viejos frágiles, sobre todo en los que están hospitalizados e ingresados en centros. Cuando aparecen a menudo señalan la emergencia de problemas más graves y el empeoramiento de problemas de salud existentes. El abordaje de estos problemas tiene un tratamiento global en todas las dimensiones de la persona. La actuación preventiva y rehabilitadora tiene que ocupar un lugar preferente.
Los síndromes geriátricos más habituales son: 1. Demencia, 2. Síndrome confusional agudo, 3. Depresión, 4. Trastornos del sueño, 5. Polimedicación e iatrogenia, 6. Dolor, 7. Caídas, 8. Inmovilidad, 9. Úlceras por presión, 10. Incontinencia urinaria, 11. Estreñimiento, 12. Malnutrición, 13. Disfagia y 14. Privación sensorial.
1. Demencia
Es un síndrome orgánico, adquirido, de etiología múltiple, que puede ser reversible o irreversible y que se caracteriza por alteraciones de las áreas cognitivas: atención-concentración, lenguaje, gnosias (capacidad de percibir y reconocer a las personas, animales y cosas por medio de los sentidos), memoria, praxias (capacidad de controlar los movimientos intencionados de forma voluntaria), funciones ejecutivas (capacitado de organizar, planificar i resolver conflictos), etc. Estas alteraciones tienen que ser objetivables en la exploración neuropsicológica, persistentes durante semanas o meses y bastante intensas para interferir en las actividades cotidianas de la persona. El factor de riesgo más importante para sufrir una demencia es la edad. En los países occidentales la prevalencia de la demencia en los mayores de 65 años está entre el 5 % y el 10 %. A los 80 años la sufre un 30 % de la población aproximadamente. Muchas patologías pueden cursar con demencia. La etiología de un cuadro de demencia es muy amplia y variada.
Se pueden clasificar en:
- Demencias degenerativas o primarias: de tipo cortical (enfermedad de Alzheimer, demencia con cuerpos de Lewy, demencia frontotemporal, etc.) y de tipo subcortical (parálisis supranuclear progresiva, enfermedad de Huntington, Parkinson-demencia, etc.).
- Demencias secundarias: vasculares (multiinfarto, isquémicas, etc.), de origen infeccioso (sida, etc.), de origen metabólico, de origen carencial (déficit de vitamina B12, déficit de ácido fólico, etc.), de origen tóxico (metales, alcohol, fármacos, etc.), entre otros.
- Demencias combinadas o de etiología múltiple como la demencia mixta (mezcla de demencia primaria y vascular).
Se puede sospechar la aparición de una demencia cuando la persona presenta:
- Alteraciones de la memoria (olvidar citas, hace la misma comida repetidamente, etc.).
- Carece de autonomía para hacer las actividades instrumentales de la vida diaria (administrar el dinero, controlar la medicación, encargarse de la casa, etc.).
- Trastornos del lenguaje (no encuentra la palabra adecuada, la sustituye por otra, etc.).
- Desorientación en tiempo y espacio (se pierde, etc.).
- Pobreza en el juicio (no es capaz de elegir la ropa adecuadamente).
- Pobreza en el pensamiento abstracto (olvida el significado del dinero, etc.).
- Se pierden cosas importantes o se guardan en lugares inapropiados (la plancha en la nevera).
- Cambios inexplicables de la conducta y el humor (desconfianza, agresividad, risa exagerada, etc.).
- Pérdida de la iniciativa y apatía.
Hay que hacer un diagnóstico correcto de la demencia porque algunas son reversibles y se puede confundir con otros trastornos como la depresión. El dato más significativo lo da una buena evaluación de las alteraciones cognitivas y su repercusión en la vida diaria de la persona tanto en el ámbito personal, familiar y social como en el laboral.
Mantener tanto la mente como el cuerpo activos ayuda a minimizar el impacto de la demencia. Puede ser útil hacer sopas de letras, crucigramas, sudokus, y realizar actividad física como caminar solo o en compañía, etc.
1.1 La enfermedad de Alzheimer
Es la demencia degenerativa más común. Es de etiología desconocida. Tiene un inicio lento y progresivo, en que la persona pierde gradualmente las funciones cognitivas y sufre cambios afectivos. Se dice que la demencia es leve si la persona todavía conserva la capacidad de valerse por sí misma, moderada cuando necesita algún tipo de ayuda para las actividades cotidianas, y grave cuando requiere atención constante. Hay una escala muy utilizada para valorar el deterioro global que comporta la enfermedad en la persona, que es la escala GDS-FASTO de Reisberg, que clasifica las pérdidas causadas por la enfermedad en siete niveles, desde pérdidas leves de memoria a la pérdida total de la autonomía.
Cuidar a una persona con demencia es difícil y es importante apoyar a los cuidadores, sobre todo respecto a las conductas que hay que adoptar ante los problemas de comportamiento que presentan las personas con Alzheimer.
El tratamiento de la demencia es global, tanto farmacológico como no farmacológico. El tratamiento farmacológico se basa en fármacos específicos para la demencia y en fármacos que minimizan los problemas de comportamiento que pueden presentar las personas. El tratamiento no farmacológico tiene por objetivo mejorar la calidad de vida tanto de la persona como de su cuidador. Las actividades tienen que adecuarse al grado de deterioro de la persona (ofrecer material visual, comunicación simple acompañada de gestos, etc.). Algunas de las terapias que más se utilizan como tratamiento no farmacológico son la psicoestimulación (técnica que tiene como finalidad la estimulación de las funciones mentales y retrasar el deterioro), la reminiscencia (técnica que tiene como objetivo pensar en recuerdos positivos y placientes y revivir emociones con la intención de aumentar la autoestima, favorecer la interacción social, etc.), la psicomotricidad (técnica en la cual la persona a partir del movimiento toma conciencia de sus capacidades motoras, cognitivas y relacionales), la musicoterapia(técnica que tiene como objetivo conectar con el mundo emocional, compartir recuerdos y emociones, facilitar la expresión, sentirse parte del grupo, etc.; al mismo tiempo, la música motiva con facilidad el trabajo del cuerpo y ayuda a hacer ejercicios de memoria), la arteterapia (técnica que utiliza la creación artística para facilitar la expresión y la resolución de emociones y conflictos emocionales o psicológicos) y la orientación en la realidad (técnica que se basa en la creación de un ambiente adecuado a lo largo del día en que la persona se sienta segura). El trabajo a partir de estas terapias se puede llevar a cabo tanto en la institución como en el domicilio.
También son muy importantes los grupos de apoyo para enfermos, familiares y cuidadores. Estos grupos favorecen espacios de solidaridad donde las personas que participan pueden compartir angustias similares. En estos espacios las personas se sienten cuidadas, respetadas y valoradas, y esto las ayuda a mejorar la autoestima y la confianza para seguir afrontando el día a día de la enfermedad.
Del mismo modo es interesante ofrecer a los familiares las direcciones de las asociaciones de afectados que existen en muchas comarcas. Las asociaciones suelen programar grupos de ayuda o charlas y ofrecer recursos, que son bien recibidos por los familiares, a menudo desorientados y con riesgo de agotamiento por la atención continuada que deben ofrecer a la persona enferma.
2. Síndrome confusional agudo o delirio (SCA)
Es una alteración orgánica del estado mental que se caracteriza por ser aguda y reversible. Es uno de los desórdenes cognitivos más importantes en el adulto mayor. Es multifactorial y de inicio brusco (entre horas y días), y produce un deterioro global con alteración de la conciencia, incapacidad para mantener la atención, cambios de humor, ciclo de sueño-vigilia interrumpido con la acentuación de la confusión durante la noche. Tiene un curso fluctuante a lo largo del día. La recuperación depende de un diagnóstico rápido y correcto. Es necesario conocer la capacidad cognoscitiva de la persona para detectar el delirio más rápidamente y hacer el diagnóstico diferencial con otros problemas de salud como la demencia y trastornos psicóticos.
A menudo es el primer signo de alerta de algún problema cerebral, puede ser la forma clínica de presentación de una enfermedad física grave o aparecer como la complicación de una enfermedad o de su tratamiento, como puede ser la intoxicación por algún medicamento.
La mayoría de los delirios mejoran con la eliminación o el tratamiento de la causa que los provoca. Si el diagnóstico es lento y el tratamiento incompleto, la recuperación será más lenta y puede aumentar la posibilidad de lesiones cerebrales permanentes.
Como es una afección común sobre todo en ambientes hospitalarios, es importante que las instituciones trabajen para crear ambientes adecuados que minimicen sus efectos, con el fin de aumentar la seguridad y la confianza de la persona enferma y mejorar los síntomas de la enfermedad de forma más ágil.
Se recomienda:
Actuar para prevenir la aparición del delirio:
- Promover la orientación de la persona y minimizar los déficits sensoriales.
- Favorecer la presencia del cuidador si la persona está hospitalizada.
- Favorecer la entrada de personal específico, evitar los cambios constantes de personal sanitario en la habitación de la persona afectada por un SCA y no utilizar tonos de voz bruscos y autoritarios en la comunicación.
- Promover la movilidad precoz de la persona y la realización de las actividades cotidianas y familiares.
La terapia de orientación a la realidad (técnica que se basa en la creación de un ambiente adecuado a lo largo del día en que la persona se sienta segura) puede ser una buena estrategia de los equipos de atención para minimizar los efectos del SCA.
3. Depresión
Es un trastorno del estado de ánimo en el cual los sentimientos de tristeza, pérdida, rabia o frustración van acompañados de manifestaciones físicas y trastornos cognitivos, y amenaza la globalidad de la persona. Afecta de manera significativa el funcionamiento mental, físico y social de la persona, e interfiere en la vida diaria y en la calidad de vida. A menudo la depresión se considera algo normal en una persona vieja y no se trata. Según la encuesta nacional del año 2006, el estado de ánimo normal de la persona vieja es el de estar bien y contenta. En las personas mayores que viven en residencias, están hospitalizadas y sufren enfermedades crónicas e incapacidad, la depresión es más frecuente. Identificar un estado depresivo en el viejo puede ser difícil y fácilmente se puede confundir con una demencia, de la cual se tiene que diferenciar. Algunos de los factores de riesgo asociados a la depresión son: existencia de pérdida de autonomía y movilidad, tener una o más enfermedades crónicas, contar con menos de tres amigos o familiares cercanos, etc. Aceptar el tratamiento médico y psicoterapéutico es un primer paso para mejorar el estado depresivo. Es importante el tratamiento preventivo para minimizar su impacto en la autonomía personal a través de intervenciones dirigidas a favorecer las estrategias de adaptación, como las que ayudan a modificar la percepción de la situación, y aumentar los recursos personales y sociales. Las actitudes negativas y pasivas, como creer que es normal que esté triste, no ayudan a mejorar la situación.
Recomendaciones
Modificar hábitos poco saludables y mantener hábitos de vida saludables, fomentar la autonomía y la capacidad para hacer frente a los problemas de salud, contar con apoyo social, llevar a cabo actividades agradables (musicoterapia, etc.), mantenerse activo, etc., son actividades que ayudan a minimizar la aparición de la depresión en el viejo.
La educación y el asesoramiento tanto de la persona afectada como de su cuidador ayudan a comprender el origen de la depresión y a encontrar la forma de abordarla. Hay que utilizar los medicamentos correctamente y evaluar periódicamente sus efectos con el equipo de salud. La psicoterapia es beneficiosa, sobre todo la terapia cognitivoconductual.
4. Trastornos del sueño
Dormir es una función básica del organismo que sirve al cuerpo para descansar y recuperar energía. El patrón del sueño cambia, se vuelve más fragmentado y se modifica: el sueño ligero se alarga, mientras que el sueño profundo se acorta. La mayoría de las personas mayores duermen más que en otras etapas del ciclo vital (más de diez horas), un porcentaje más pequeño duerme menos de cinco horas diarias, y las siestas son más habituales. La transformación de los hábitos sociales causada por la jubilación y la reducción de las responsabilidades sociales y laborales incide directamente en la calidad del sueño. Dormir es una cuestión de bienestar, los hábitos de dormir y reposar son muy variables de una persona a otra, es un concepto bastante subjetivo y por lo tanto es importante evaluar su calidad. Las alteraciones del sueño no forman parte del envejecimiento normal.
Los trastornos del sueño más comunes que se pueden dar son la apnea del sueño, que es una afección caracterizada por episodios de suspensión temporal de la respiración mientras se duerme; y el síndrome de las piernas inquietas, que es una sensación extraña en las piernas que hace que la persona las tenga que mover para aligerar el malestar y provoca que duerma mal y esté más soñolienta durante el día. La alteración del sueño más habitual es el insomnio, que se caracteriza por la dificultad en conciliar el sueño, despertarse más durante la noche, despertarse muy pronto y tener la sensación que las horas dormidas han sido insuficientes. En una persona mayor puede ser motivo de hospitalización. Las causas que provocan insomnio son de diferente índole: enfermedades, dolor, ansiedad, efectos secundarios de medicamentos, dormir mucho durando el día, ser más sensible a los cambios ambientales, necesidad de levantarse para orinar, etc. Las consecuencias de un reposo inadecuado son: fatiga, apatía, irritabilidad, dolor de cabeza y problemas de visión, de concentración, de coordinación y de equilibrio.
El insomnio se puede clasificar de varias maneras:
- Según se sepa o no la causa que lo provoca: primario, o sea que no existe ninguna causa que lo justifique, y secundario, cuando los problemas para dormir están relacionados con otros factores como enfermedades, estrés, etc. El insomnio secundario influye de forma más negativa sobre el bienestar de la persona que el primario.
- Según la duración:
- Insomnio de corta duración. Dura un máximo de un mes y suele ser causado por situaciones estresantes más graves que en el insomnio transitorio (cambios de temperatura, ruidos, etc.).
- Insomnio transitorio. Dura pocos días y desaparece. Suele ser debido a situaciones concretas (estrés persistente, alteración psiquiátrica, ruidos, etc.).
- Insomnio de larga duración. Las causas no son claras y se mantiene más de un mes.
- Según cuando se produce:
- Insomnio inicial. Es la dificultad para conciliar el sueño.
- Insomnio medio. La persona no tiene dificultades para dormirse pero se despierta varias veces durante la noche e incluso no vuelve a dormir.
- Insomnio terminal. La persona duerme bien pero se despierta más temprano de lo normal.
El confort es una condición necesaria para propiciar el sueño. Conseguir este confort en casa puede ser más fácil que en un centro. Algunos medicamentos (como los diuréticos), sustancias como la cafeína, una enfermedad pulmonar obstructiva crónica y las situaciones de estrés pueden alterar el ritmo normal de sueño.
Recomendaciones
Las recomendaciones van encaminadas a modificar los hábitos incorrectos para propiciar un sueño satisfactorio. Algunas medidas para evitar la insomnio y minimizar la impacto son:
- Identificar el motivo por el cual aparece el insomnio visitando el equipo de salud, que puede ayudar a resolver la situación.
- Informar de los cambios normales del sueño en el envejecimiento para diferenciarlos de las alteraciones patológicas y promover medidas de higiene del sueño.
- Evitar, en la medida de lo posible, obsesionarse con la dificultad de dormir porque puede hacer aumentar el insomnio.
- Modificar los malos hábitos que se puedan haber adquirido con el tiempo utilizando técnicas de higiene del sueño es la alternativa terapéutica menos agresiva, y consiste en mejorar los aspectos de la vida diaria que pueden afectar al descanso nocturno. Se pueden poner en práctica estrategias para mejorar el sueño como usar la cama sólo para dormir, evitar las siestas frecuentes, realizar actividad física cada día, pero no antes de ir a dormir, y evitar sustancias estimulantes por la noche (alcohol, cafeína).
- Utilizar técnicas de relajación, visualización, etc.
- Utilizar plantas medicinales como valeriana, melisa, tila, etc.
- La terapia farmacológica es la más utilizada. Los viejos son un grupo de población que utiliza muchos somníferos de forma continuada. Esto puede llegar a ser contraproducente. Si son necesarios es interesante utilizarlos sólo de manera temporal. Se pueden combinar terapias farmacológicas y no farmacológicas para conseguir resultados más satisfactorios.
5. Polimedicación e iatrogenia
Los viejos son el grupo de población que más fármacos consume y el que sufre más efectos no deseados. Estos efectos son debidos sobre todo a las enfermedades, un empeoramiento del estado general, la malnutrición y la cantidad de medicamentos que toma la persona, lo que favorece la aparición de reacciones adversas e interacciones farmacológicas. La propia evolución biofisiológica del cuerpo humano provoca una serie de modificaciones en el procesamiento y los efectos de los fármacos que es necesario tener en cuenta para disminuir las reacciones adversas. Por ello es importante conocer el estado de las funciones renal, hepática y digestiva de la persona a la hora de pautar la medicación. La dosificación se tiene que ajustar en función del peso, la edad y el estado general de salud de la persona.
La iatrogenia se refiere a las intervenciones que provocan efectos perjudiciales en la persona como por ejemplo el encamamiento derivado de la hospitalización o las reacciones adversas a los fármacos.
Se habla de polimedicación cuando se toman cinco o más medicamentos. A pesar de que la polimedicación sea justificada, puede llegar a ser desproporcionada, condiciona la aparición de iatrogenia y predispone al incumplimiento terapéutico. También aumenta la posibilidad de error y las interacciones entre fármacos. Cuando se llega a este estado, la iatrogenia puede aparecer por el hecho que se ha perdido el enfoque global de la persona y cada fármaco es prescrito de manera aislada, según los diferentes síntomas y enfermedades que aparecen, y habiendo perdido el punto de vista integral.
Se recomienda:
- Valorar la necesidad de los fármacos y evaluar la eficacia y los efectos adversos que pueden producir durante el tratamiento.
- Valorar el cumplimiento farmacológico e identificar la causa del no cumplimiento: falta de memoria, falta de conciencia de la enfermedad, falta de apoyo social para cumplir la terapia recetada, poca destreza manual, etc.
- Tener en cuenta las condiciones físicas, psíquicas, sociales y culturales de la persona e informar del uso correcto de los medicamentos y sus reacciones a la persona que los tiene que tomar y a su cuidador (si tiene), para facilitar su correcta administración.
- Favorecer el uso correcto de los medicamentos: las dosis, la forma de administración más adecuada (sobres, pastillas, etc.), los horarios, la conservación y las interacciones. Utilizar estrategias para recordar cuándo hay que tomarlos. Conseguir una buena aceptación del tratamiento facilita el manejo de las enfermedades.
- Evitar guardar los medicamentos que ya no se utilizan o no forman parte del régimen terapéutico para impedir que se tomen por error.
- Comprobar que la persona tiene capacidad para tomar de manera autónoma el medicamento prescrito valorando periódicamente su capacidad de comprensión, de escuchar, la agudeza visual y la habilidad manual para coger el fármaco.
- Detectar las reacciones adversas a los medicamentos y notificarlas al equipo de salud o al farmacéutico. En el viejo, estas reacciones se pueden manifestar de forma diferente a los adultos y pueden provocar incontinencia urinaria, inmovilidad, caídas, síndrome confusional agudo, alteración del sueño, etc.
- Utilizar remedios no farmacológicos que ayuden a mejorar y paliar el malestar y reduzcan el consumo de fármacos y sus efectos secundarios.
- Utilizar medicinas alternativas (acupuntura, homeopatía) y terapias complementarias como métodos alternativos o complementarios que ayuden a mejorar y paliar el malestar.
6. Dolor
La Asociación Internacional para el Estudio del Dolor define el concepto de dolor como una sensación y experiencia emocional desagradable, asociada con daño tisular real o potencial o descrita en términos de esta lesión. Cuando aparece el dolor es para avisar de que algo va mal dentro del organismo, pero cuando se convierte en crónico puede perder su sentido protector y convertirse en un problema en sí mismo, provocar malestar y dificultar la autonomía. Según la Organización Mundial de la Salud el dolor crónico se ha convertido en una epidemia, la epidemia silenciosa del siglo XXI, puesto que sus consecuencias para la calidad de vida de la persona que lo sufre son importantes.
Las quejas de dolor aumentan con la edad y muchos problemas de salud habituales de este ciclo de la vida cursan con dolor, como las afecciones musculoesqueléticas, cancerosas y cardiovasculares. Como es un síntoma subjetivo e influido por la cultura (conjunto de tradiciones (literarias, historicosociales y científicas) y de formas de vida (materiales y espirituales) de un pueblo, de una sociedad o de toda la humanidad), su evaluación se hace difícil, y en consecuencia su gestión puede ser inadecuada a las necesidades reales. Debido al mismo proceso de envejecimiento, a la polimedicación, a la pluripatología, etc., el control del dolor puede ser complejo. En personas que sufren dificultades de comunicación (demencia, afasia, etc.), esta gestión todavía se hace más complicada, puesto que a menudo las formas de manifestación del dolor son poco claras (agresividad, pérdida de hambre, confusión, etc.) y la persona no puede manifestar el dolor de forma explícita.
Existe el dolor agudo y el dolor crónico. El dolor agudo dura menos de seis meses y desaparece cuando el problema que lo ha causado lo hace (fracturas, infecciones, etc.). El dolor crónico se instaura más de seis meses y su solución no es previsible, ha perdido su función protectora y puede llegar a ser más invalidante que la propia enfermedad, es prevalente en el viejo, se asocia a enfermedades crónicas, y predispone a la aparición de pérdida de autonomía y a la aparición del síndrome de inmovilidad. Los dos tipos de dolor pueden coexistir en la misma persona. Hay diferentes tipos de dolor crónico, como por ejemplo el dolor oncológico causado por una enfermedad oncológica de base; el dolor musculoesquelético, en que la persona sufre dolor muscular o articular; y el dolor neuropático, que suele ser debido a enfermedades que cursan con neuropatías como la diabetes.
Las repercusiones funcionales, psicológicas y sociales son importantes, por lo cual es prioritario intentar controlar, disminuir y paliar el dolor. Conocer y utilizar las diferentes terapias farmacológicas y no farmacológicas para abordarlo e individualizar el tratamiento puede ayudar a la persona que lo sufre y a las que conviven con ella a adaptarse de forma que el dolor se limite al mínimo en el día a día. El dolor no tiene que impedir la participación social de la persona, todo lo contrario, cuando la persona ocupa su tiempo en actividades que le gustan se palian sus efectos y disminuye la sensación de dolor.
Se recomienda:
- Identificar la causa del dolor, porque a veces el dolor enmascara situaciones de angustia, soledad y depresión. La persona se siente rabiosa con sí misma porque no está bien y necesita ayuda, lo que agrava el malestar y el dolor.
- Valorar los cambios en la vida de la persona desde que tiene dolor, como la limitación del movimiento, la pérdida de autonomía para las actividades cotidianas, la aparición de ansiedad y depresión, la disminución de contactos con familiares y amigos, y la actuación para rehacer su actividad.
- Combinar el tratamiento farmacológico y el no farmacológico (acupuntura, masajes) para controlar el dolor y disminuir la dosis del fármaco, y por lo tanto los efectos secundarios.
- Utilizar el mínimo de fármacos posible, empezando con dosis pequeñas y elevándolas con precaución, haciendo un seguimiento y una evaluación de la eficacia del tratamiento farmacológico, puesto que los fármacos utilizados pueden provocar importantes efectos indeseables.
- Utilizar diferentes técnicas complementarias no invasivas (técnicas de relajación, visualización y meditación, etc.), que ayudan a tener pensamientos positivos y a mitigar el dolor. Si el dolor aumenta o aparecen irritaciones en la piel es necesario interrumpir la técnica utilizada.
- Conocer y utilizar programas de educación para la persona afectada de dolor y sus familiares que incluyan estrategias para mantener la calidad de vida: mantener actividades que motiven y distraigan como gimnasia, conversaciones, terapia de la risa, bailes, etc.
- Adaptar el entorno físico y social de la persona que sufre dolor para minimizar sus efectos nocivos y asegurar que sea tranquilo.
7. Caídas
Las caídas durante esta etapa del ciclo vital son frecuentes y pueden conllevar una alteración considerable del estilo de vida de la persona. Son la segunda causa mundial de muerte por lesiones accidentales no intencionadas. Las personas mayores de 65 años son las que tienen más caídas mortales.
La OMS define las caídas como sucesos involuntarios que hacen que la persona pierda el equilibrio y que el cuerpo impacte con el suelo o con otra superficie.
Las caídas provocan muchas fracturas y la mayoría de las hospitalizaciones por problemas traumatológicos. Tienen dos tipos de origen: las de origen intrínseco, que se asocia a los cambios relacionados con la edad; la prevalencia de problemas de salud (artritis, neuromusculares, etc.); el número, tipo y interacciones de los fármacos que toma la persona, y a problemas podológicos, de equilibrio, debilidad muscular, etc. Las de origen extrínseco se asocian a factores ambientales del domicilio, como una iluminación inadecuada, las escaleras, suelos resbaladizos y obstáculos; y a factores ambientales de fuera de casa, como calles mojadas, la dificultad de acceso a autobuses y edificios, cambios de iluminación, etc. Es importante identificar las causas de las caídas para prevenirlas. El momento con más riesgo de caer es cuando la persona está cambiando de posición.
Hay diferentes tipos de caídas: accidentales (tropiezo, desmayo, pérdida de fuerza inexplicable en las piernas, etc.), repetidas (por la presencia de enfermedades que favorecen las caídas, por el uso de algunos fármacos, disminución de los sentidos, etc.) y prolongadas (la persona está más de 20 minutos en el suelo sin poder levantarse).
Las consecuencias de las caídas son físicas, psicológicas y sociales. En cuanto al estado físico, cuando la persona necesita reposo después de la caída pueden presentarse complicaciones a causa de la inmovilización, que pueden ser más peligrosas que la propia caída; también es habitual el dolor, la impotencia funcional, etc. En cuanto al ámbito psicológico, la persona mayor puede experimentar ansiedad a causa de la pérdida de confianza después de una caída, puede tener miedo a salir y preferir estar muchas horas sentada, es el llamado síndrome postcaída, en el que el miedo limita a la persona mayor. En cuanto a las consecuencias sociales, la persona puede necesitar más ayuda y compañía para evitar otras caídas, incluso puede ser necesaria la institucionalización. También puede aparecer un sentimiento de sobreprotección por parte de la familia para evitar que la persona vuelva
Se recomienda:
Antes de la caída:
- Conocer a la persona con riesgo elevado de caerse y buscar el origen de las caídas.
- Llevar ropa cómoda que no dificulte los movimientos.
- Utilizar mecanismos de seguridad como barandillas, calzado adecuado, bastón adecuado, etc.
- Acondicionar el lugar de vida de la persona para minimizar el riesgo de caídas: colocar barras para agarrarse en la bañera y pasamanos en las escaleras, señalizar peldaños, evitar alfombras y cables en el suelo, etc.
- Enseñar a caerse: protegerse la cabeza si la persona piensa que se puede caer, doblar las rodillas para estar más cerca del suelo, mantener la calma e intentar caer de culo. Una vez en el suelo, se debe intentar avanzar hacia un lugar seguro e intentar ponerse de pie y sentarse.
Después de la caída:
- Ofrecer apoyo y comprensión a la persona que ha caído con el objetivo de disminuir el miedo a llevar a cabo las actividades cotidianas. Es importante tener una actitud tranquila de acompañamiento, revisar posibles lesiones físicas antes de levantar la persona, retirar los objetos que molestan en el momento de levantarse y evitar movimientos bruscos si la persona se levanta.
- Moverse tan pronto como sea posible después de la caída para evitar la inmovilidad, dando paseos en compañía y ejercicio fisico.
- Conocer la disponibilidad de las personas de la red social para identificar los recursos disponibles si la persona pierde autonomía después de la caída para llevar a cabo las actividades de vida.
7.1. Fracturas
Una de las consecuencias más temidas de las caídas son las fracturas. Con la fractura aparece la pérdida de movilidad y la dificultad o imposibilidad para llevar a cabo las actividades cotidianas. Las fracturas pueden ir acompañadas de dolor que interfiere en la capacidad de concentrarse y dificulta la movilidad. Si la fractura tiene pocas consecuencias, la persona estará inmovilizada unos días y con la ayuda de recuperación funcional posiblemente recuperará buena parte de la movilidad que tenía antes de la caída. A veces, pero, la recuperación no es posible y puede ser necesario el ingreso temporal o permanente en un centro de la persona por la incapacidad de poder vivir como lo hacía hasta el momento previo a la caída.
8. Inmovilidad
Moverse en el entorno es una actividad esencial de la vida de la persona. Mantener la capacidad de coordinación, agilidad, flexibilidad, equilibrio, fuerza y resistencia es indicativo de una buena forma física que ayuda a evitar la inmovilidad. El deterioro de la movilidad es el problema más frecuente en personas mayores que tienen que ser hospitalizadas y en las que están ingresadas en residencias. Socialmente la inmovilidad tiene importantes repercusiones sanitarias, económicas y familiares, y es uno de los factores que puede hacer decidir el ingreso de la persona en un centro.
Existen causas fisiológicas, relacionadas con enfermedades ambientales y sociales, que explican el síndrome de inmovilidad. Algunas de estas causas fisiológicas son: dolor, disminución de la fuerza y de la masa muscular, malnutrición, anemias, alteraciones visuales y auditivas, reposo prolongado en la cama, miedo a caer, efectos adversos a los medicamentos, sujeciones, etc. Y enfermedades que favorecen su aparición como las del sistema musculoesquelético (artritis, osteoporosis); problemas neurológicos (enfermedad de Parkinson, ictus, demencias); y enfermedades cardiorrespiratorias, como la enfermedad pulmonar obstructiva crónica. Existe otro grupo de causas que pueden influir en la aparición de la inmovilidad que están relacionadas con el lugar donde se vive (obstáculos, escaleras, suelos resbaladizos, programas limitados de actividades físicas y sociales, etc.), con una actitud pasiva por parte de la persona que la sufre, y con una actitud pasiva y sobreprotectora de los cuidadores que para impedir caídas evitan que la persona se mueva.
Cuando la inmovilidad se presenta de manera aguda se tiene que considerar una urgencia, ya que generalmente esconde la existencia de enfermedades y problemas que comprometerán la vida y la capacidad funcional de la persona, y que, si se abordan pronto y correctamente, pueden ser reversibles. Cuando la inmovilidad ya está instaurada, evoluciona y desencadena una cascada de consecuencias a menudo más graves que las causas desencadenantes.
Las consecuencias de la inmovilidad aparecen en todo la organismo, y son una amenaza para todos los sistemas del cuerpo (pérdida de juego articular, pérdida de masa y fuerza muscular y ósea, problemas cardiovasculares como la aparición de trombosis, problemas respiratorios, desequilibrio metabólico, problemas urinarios y más vulnerabilidad a las infecciones, estreñimiento, llagas por decúbito, insomnio, etc.). En los aspectos psicosocial y cultural la inmovilidad es un riesgo para sufrir depresión, aislamiento social y ansiedad, con consecuencias asociadas como una baja autoestima, apatía, irritabilidad, tristeza, dificultades de concentración, etc.
Se recomienda:
- Las actitudes de las personas cuidadoras son capitales para prevenir y minimizar el impacto de la inmovilidad. Es necesario que conozcan las consecuencias de la inmovilidad y la manera de evitarla y retrasarla.
- Enseñar a la persona y a sus cuidadores las intervenciones necesarias para evitar la inmovilización prolongada.
- Abandonar la cama lo antes posible. El paso de la posición de decúbito a la sedestación (estar sentado) y a la bipedestación (estar de pie) se tiene que hacer progresiva y paulatinamente.
- Valorar la necesidad de ayudas técnicas y adaptaciones para caminar y para el hogar.
- Si la persona tiene que mantener la inmovilidad hay que tener presente los cuidados específicos siguientes: prevenir las úlceras de la piel, hidratar la piel y hacerle masajes, mantener cambios posturales, hacer una buena higiene y mantener la cama limpia y sin arrugas, asegurar una dieta adecuada, prestar atención a la posición de la persona, mantener la alineación corporal y realizar movimientos articulares activos y pasivos.
9. Úlceras por presión
La úlcera por presión es un problema de salud importante. Es la lesión que aparece en una zona de tejido blando que ha sido comprimida entre dos planos duros: uno son las prominencias óseas de la misma persona y el otro una superficie externa. No afecta sólo a la piel sino también a los tejidos subyacentes. Hay dos factores indispensables para su aparición: la presión y el tiempo de exposición a esta presión. La presión mantenida provoca un colapso en los vasos sanguíneos encargados de nutrir la piel, y si esta situación de falta de riego sanguíneo se prolonga determinará la aparición de la úlcera, que será más o menos profunda y extensa. La presión ejercida en el cuerpo no es uniforme, sino que se concentra en las zonas de apoyo y en las prominencias óseas.
La inmovilidad es el principal factor de riesgo para la aparición de úlceras por presión. Otros aspectos como la malnutrición, la piel seca y frágil, y problemas circulatorios son circunstancias favorecedoras.
Las úlceras por presión presentan diferentes estadios. El grupo español GNEAUPP (Grupo Nacional para el Estudio y Asesoramiento de Úlceras por Presión y Heridas Crónicas) los define así:
- Estadio I
Alteración observable en la piel íntegra, relacionada con la presión, que se manifiesta por un eritema (enrojecimiento) cutáneo que no se vuelve blanco cuando se presiona; en pieles oscuras, puede presentar tonos rojos, azules o morados.
- Estadio II
Pérdida parcial del grosor de la piel que afecta a la epidermis, la dermis o a las dos. Úlcera superficial que tiene aspecto de ampolla o cráter superficial.
- Estadio III
Pérdida total del grosor de la piel que implica lesión o necrosis (muerte) del tejido subcutáneo, que puede extenderse hacia abajo. Pueden presentarse lesiones con cavernas, tunelizaciones o trayectos sinuosos.
- Estadio IV
Pérdida total del grosor de la piel con destrucción extensa, necrosis (muerte) del tejido o lesión en músculo, hueso o estructuras de sostén (tendón, cápsula articular, etc.). Pueden presentarse lesiones con cavernas, tunelizaciones o trayectos sinuosos.
El tratamiento más eficaz para las úlceras es la prevención. La prevención se consigue valorando el riesgo de desarrollar una úlcera por presión, manteniendo un buen estado general de la persona vieja, velando para que tenga una correcta nutrición, hidratación y estimulación, controlando las enfermedades, cuidando la piel con una higiene y limpieza correcta cada día, reduciendo la presión a través de materiales específicos y de medidas generales, y con una buena educación a los cuidadores tanto los profesionales del equipo asistencial como los cuidadores informales de la persona que corre el riesgo de ulcerarse.
Se recomienda:
- Observar la piel y las zonas de prominencias óseas donde es más fácil que aparezcan las úlceras. Si aparecen enrojecimientos de la piel, ampollas o puntos negros (necrosis) es importante avisar al equipo de salud.
- Llevar a cabo una correcta higiene de la piel a diario evitando productos que la resequen, utilizando jabón de pH igual al de la piel, secándola minuciosamente por contacto y manteniéndola muy hidratada, prestando atención a las zonas de pliegues. Si la persona presenta incontinencia fecal o urinaria y utiliza pañales, se tendrá especial cuidado en evitar que la piel en contacto con el pañal se macere por la humedad.
- Cambiar de postura cada dos horas, sobre el plano duro (cama, silla, etc.). También se pueden utilizar dispositivos como colchones de aire y almohadas antiescaras, que hacen de amortiguadores de la presión, pero que en ningún caso sustituyen a los cambios posturales. Si la persona puede moverse un poco hay que animarla a que lo haga y no esté siempre en la misma postura.
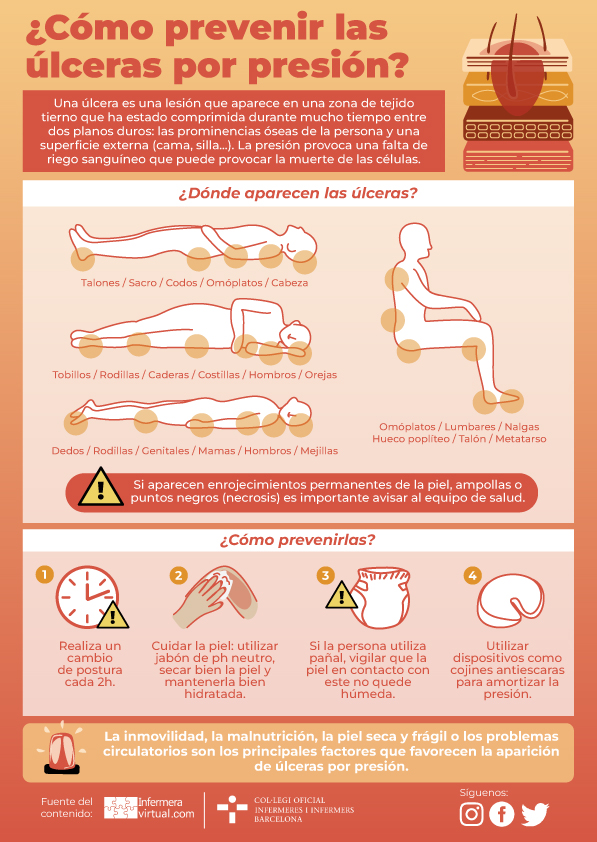
Descargar la infografía → Úlceras por presión
10. Incontinencia urinaria
Es la pérdida involuntaria de orina en cualquier momento. Los síntomas pueden variar desde una pérdida de orina leve a una pérdida total de control de la vejiga urinaria. Es un síndrome multifactorial que se presenta frecuentemente en el viejo. Puede ser un proceso agudo o crónico. La incontinencia aguda generalmente es debida a una enfermedad intercurrente como una infección urinaria o a reacciones adversas a medicamentos, y puede convertirse en crónica.
La incontinencia crónica se clasifica en:
Incontinencia urinaria de esfuerzo
La pérdida de fuerza de los mecanismos esfinterianos provoca un goteo de pequeñas cantidades de orina porque no se puede compensar el aumento de fuerza que se hace al reír, toser, etc. Es frecuente en mujeres de menos de 75 años. Las causas más habituales son el prolapso vaginal (como los tejidos de apoyo de la región inferior de la pelvis están debilidades, las paredes vaginales caen hacia el interior de la vagina y hacia abajo) y la debilidad del esfínter.
Incontinencia urinaria de urgencia
Es la pérdida de orina por la incapacidad de retrasar el vaciado de la vejiga lo suficiente para llegar al baño una vez la persona se da cuenta de la urgencia de orinar. Es la más común en los viejos, sobre todo en los hombres, y suele ser producida por problemas en la regulación del sistema nervioso, la obstrucción mecánica del tracto urinario como tumores o cálculos, etc.
Incontinencia urinaria por rebosamiento
Es la pérdida de pequeñas cantidades de orina asociadas a una excesiva distensión de la vejiga cuando no se vacía completamente. Suele ser debida a una obstrucción anatómica (próstata, estenosis uretral). Puede producir retención urinaria e infecciones recurrentes. La sensación de plenitud vesical suele estar deteriorada.
Incontinencia urinaria funcional
No hay una alteración del sistema genitourinario y se debe a la incapacidad física o falta de ganas para ir al baño a tiempo. Las causas más comunes para su aparición son el deterioro de la movilidad y de la función cognitiva, la dificultad de acceso al baño, la falta de cuidadores y trastornos como la depresión.
Incontinencia urinaria total
Es la falta completa de control sobre la micción. Suele ser debida a la lesión del esfínter o a la demencia grave.
La incontinencia urinaria tiene efectos físicos, como la aparición de lesiones en la piel (úlceras, erosiones) e infecciones; psicológicos, como ansiedad, frustración, depresión, restricciones en la actividad sexual, y sociales, la persona puede aislarse quedándose en casa. Los costes sanitarios que genera son importantes, y a veces puede ser causa de ingreso de la persona en un centro por la dificultad de gestión del problema que presentan tanto la persona como la familia o los cuidadores.
El tratamiento depende del tipo de incontinencia: tratamiento farmacológico, cirugía, estimulación eléctrica, etc. A veces ninguna de estas técnicas pone remedio al problema, y entonces es necesario que la persona se adapte a esta dificultad, aprendiendo a gestionar la incontinencia de forma que pueda mantener al máximo su bienestar y dignidad alterando lo menos posible sus actividades cotidianas. A menudo la persona mayor no puede conducir la situación autónomamente y es necesaria la ayuda de un cuidador.
Se recomienda:
- Identificar el tipo de incontinencia que tiene la persona y valorar su tratamiento.
- Valorar el estado funcional y cognitivo, como por ejemplo el estado de los pies (uñas largas, juanetes, etc., que dificulten la movilidad), la movilidad de las manos y el uso de ropa apropiada, para poder acceder al baño, y proponer intervenciones adecuadas.
- Valorar el contexto ambiental, como la presencia de barreras arquitectónicas que dificulten la llegada al baño.
- Hacer ejercicios de suelo pélvico para fortalecer la musculatura de la base de la pelvis, sobre todo en incontinencias de esfuerzo y de urgencia.
- Conocer y utilizar los recursos necesarios para controlar la incontinencia: de los diferentes dispositivos para la gestión de la incontinencia urinaria se tendrá que escoger el más adecuado para la persona (pañales, catéteres), establecer un horario para ir al baño, cuidar la piel para prevenir la maceración, utilizar ropa fácil de manipular, etc.
- Cuando la persona presenta una falta de autonomía hay que valorar la ayuda que recibe o puede recibir de la familia y los cuidadores para acceder al baño.
- Dar apoyo emocional y formación a la persona y a la familia para la gestión de la incontinencia.
11. Estreñimiento
Es la alteración del patrón intestinal normal, en que hay un descenso de la cantidad de movimientos intestinales, con una evacuación dolorosa, difícil e incompleta. Las heces suelen ser duras y secas, y se acumulan en el colon descendente. Si le provoca molestias y es consciente del problema, la persona se queja y está preocupada. Es un síndrome común en la vejez. El estreñimiento puede ser agudo, cuando se presenta como síntoma de una obstrucción intestinal aguda, y crónico.
Las personas que tienen más riesgo de tenerlo de forma crónica son las que sufren inmovilidad, toman medicamentos que pueden producir estreñimiento, tienen una aportación insuficiente de líquidos y fibra de la dieta, tienen enfermedades del sistema nervioso central, tienen estrés emocional, etc. La complicación más importante es la impactación fecal o fecaloma, que produce malestar y ansiedad. El fecaloma es la acumulación de heces duras y compactas que la persona no puede expulsar por sí sola, y necesita ayuda para hacerlo. Las heces se extraen con enemas y manualmente.
Recomendaciones
Es importante prevenir el estreñimiento, y cuando existe prevenir las complicaciones. La persona tiene que poder evacuar sin dificultad y al ritmo que corresponde a su normalidad (porque el ritmo de evacuación varía de una persona a otra). Comer alimentos ricos en fibra, hidratarse correctamente, hacer ejercicio y recibir masajes abdominales u otras terapias complementarias como la reflexoterapia, y, si es necesario, tomar la medicación adecuada al tipo de estreñimiento, pueden ser soluciones al problema.
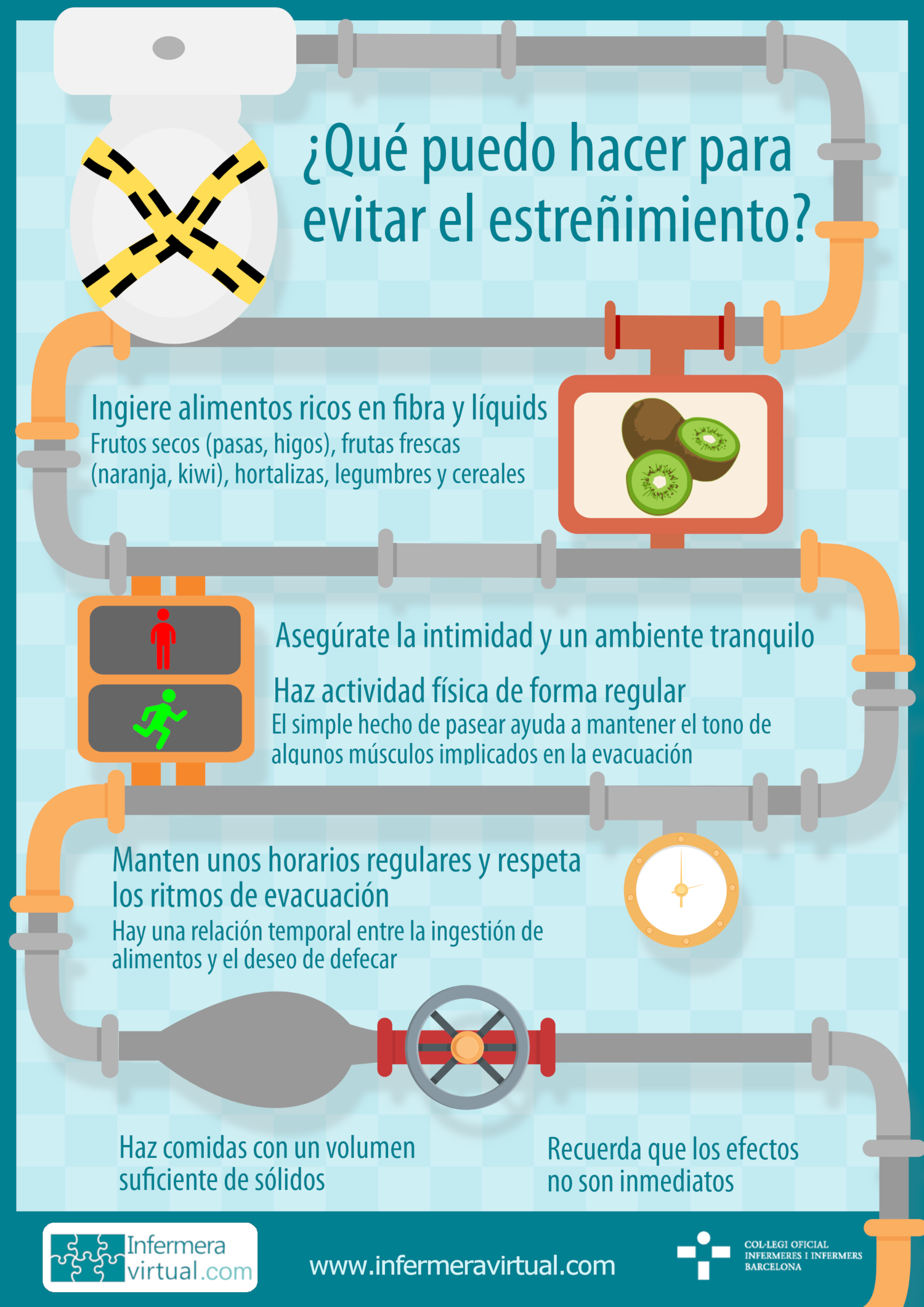
Descárgate la infografía aquí
12. Malnutrición
Es la falta de nutrición necesaria para el buen funcionalmente del organismo que provoca un estado no adecuado a las necesidades de la persona. Puede ser debida a un desequilibrio entre la aportación de nutrientes y las necesidades de la persona, y también a que el organismo utilice de manera inadecuada los nutrientes que recibe. En los viejos provoca un deterioro rápido del sistema inmunitario y favorece la aparición de enfermedades.
La pérdida de peso es el indicador más sencillo de malnutrición calórica, pero a veces es difícil detectarla en la persona vieja con problemas de salud que está encamada. El peso y la talla permiten calcular el índice de masa corporal (IMC) y compararlo con tablas ajustadas para la población vieja. (IMC < 21 indica peso bajo, e IMC < 17, malnutrición). También puede haber malnutrición en las personas obesas.
Los factores que favorecen su aparición son los cambios fisiológicos del envejecimiento, la disminución del sentido del gusto por pérdida de papilas gustativas y del olfato, la sensación de saciedad, la existencia de enfermedades asociadas que disminuyen la apetencia por la comida, el uso de fármacos que provocan pérdida de apetito, la pérdida de piezas dentales, la dificultad de visión, el dolor articular, las dificultades para ir a comprar y trastornos del estado de ánimo que hacen perder el apetito como la soledad, la tristeza y el aislamiento social.
Las consecuencias de la malnutrición son diversas: la pérdida de peso y masa grasa, la alteración de la respuesta inmunológica con más incidencia de infecciones y enfermedades, la pérdida de fuerza muscular, sarcopenia (reducción excesiva de la masa magra corporal), el aumento del riesgo de caídas y fracturas, astenia, depresión, el aumento del riesgo de intoxicación farmacológica, deterioro cognitivo, etc. El tratamiento se basa en modificar la dieta habitual, intervenir sobre los factores ambientales y de la persona, y utilizar suplementos. La vía principal de elección para tomar la alimentación y los suplementos es la oral. La vía enteral (alimentación por una sonda que va directamente al estómago o al intestino delgado) está indicada cuando la ingesta oral no es posible. La vía parenteral (administración de los nutrientes por vía venosa a través de catéteres específicos) se utiliza en último término y de forma transitoria.
Recomendaciones
El control del estado nutricional permite detectar los problemas y prevenir estados de desnutrición que favorecen una peor evolución del estado de la persona. El objetivo es mantener una ingesta correcta en cuanto a calorías totales y requerimientos nutricionales de cada persona.
13. Disfagia
Es cualquier alteración del proceso de deglución, desde la colocación de la comida en la boca hasta que llega al esófago y su paso posterior al estómago. Se clasifica en dos tipos: disfagia orofaríngea, causada por un mal funcionamiento de la faringe y el esfínter esofágico superior, y disfagia esofágica, causada por una mala función del esófago.
La disfagia orofaríngea o de vías altas es la más común en el viejo. Es debida a los cambios fisiológicos que se producen en el envejecimiento y a las enfermedades, sobre todo cerebrales, que presenta. Algunas de las manifestaciones son babeo, dificultad para masticar y tragar, regurgitación nasal, tos y sensación de ahogo. Algunas de las consecuencias de la disfagia son las enfermedades respiratorias, como las neumonías y las broncoaspiraciones, malnutrición, deshidratación, infecciones y mala calidad de vida. Si la disfagia perdura y la persona tiene muchas dificultades para tragar los alimentos se tiene que valorar la necesitado de alimentar a la persona a través de la nutrición enteral y parenteral.
Recomendaciones
Cuando se tiene que dar de comer a una persona con riesgo de disfagia es importante que esté bien sentada con la cabeza inclinada entre 15 º y 30 º adelante para favorecer el cierre de la tráquea y la apertura del esófago. Evitar alimentos pastosos (como por ejemplo plátanos) que se enganchan al paladar. Probar alimentos semisólidos en pequeñas cantidades (yogures, cremas, gelatinas).
Los cuidadores tienen que conocer cuáles son los alimentos más fáciles de tragar y las técnicas para administrar la alimentación correcta. Es importante darles apoyo emocional, porque dar de comer a una persona con disfagia puede hacer aparecer ansiedad cada vez que hay que administrar algún alimento o fármaco por la boca. También es bueno que conozcan la maniobra de Heimlich, que puede ser útil para desobstruir la vía aérea de la persona en una situación de atragantamiento. El objetivo de esta maniobra es empujar el cuerpo extraño hacia la tráquea para que salga mediante la expulsión del aire.
Consejos: ¿Qué debe hacerse ante el atragantamiento?

Descárgate la infografía aquí
14. Deprivación sensorial (vista y oído)
14.1. Alteraciones de la vista
Las alteraciones de la visión representan una mayor vulnerabilidad de la persona mayor con repercusiones en su vida; funcionalmente hay una limitación para la realización de las actividades cotidianas, con una disminución de la movilidad; psicológicamente se ve afectada la seguridad de la persona por las dificultades que supone funcionar con poca visión; socialmente se ven afectadas las actividades de ocio, y también las relaciones sociales, puesto que la persona se siente insegura a la hora de salir de casa y lo hace con menos frecuencia. Las personas que no son conscientes del déficit sensorial tienen más riesgo de sufrir accidentes.
Se recomienda:
- Hacer una revisión periódica de la vista sobre todo si se sufre diabetes, que puede causar problemas en los ojos.
- Adecuar el espacio personal para que la pérdida de visión influya lo menos posible en la vida diaria. Algunos de los cambios que se pueden hacer para mantener el estilo de vida son: iluminar adecuadamente los espacios, señalizar los lugares peligrosos para evitar caídas, jugar con el contraste de colores para ver mejor los objetos (por ejemplo, interruptor negro en la pared blanca).
- Recurrir a asociaciones como la ONCE, para el asesoramiento y el aprendizaje de diferentes técnicas para mantener la capacidad funcional a pesar de la pérdida de visión.
14.2. Alteraciones del oído
La pérdida auditiva en el viejo generalmente es un proceso gradual. Las pérdidas auditivas pueden estar causadas por alteraciones en el oído externo, medio o interno, en el nervio auditivo o en los centros auditivos cerebrales, o bien por una mezcla de alteraciones en algunas de estas estructuras. En las personas viejas suele aparecer la presbiacusia, que es la pérdida de audición cuando hay ruidos de fondo o cuando el volumen de la persona que habla es bajo.
Las pérdidas auditivas provocan dificultad para la comunicación interpersonal, sobre todo cuando se está en grupos grandes en que la comunicación es más difícil. Algunas personas con problemas auditivos pueden retirarse lentamente de las actividades que impliquen comunicación verbal, como las actividades de ocio, de forma que se aumenta la posibilidad de aparición de sentimiento de frustración, paranoia, tristeza, aislamiento, conflictos familiares, agresividad, etc. La seguridad personal se puede ver amenazada sobre todo si la persona sufre una pérdida auditiva moderada o intensa y vive sola.
Para mejorar la comunicación hay diferentes técnicas como la de escoger lugares para conversar bien iluminados, con buena calidad de sonido, evitar gritar a la persona utilizando una expresión normal (puesto que una pronunciación y expresión exagerada puede resultar menos comprensible), llamar la atención de la persona antes de empezar a hablar, etc. Los audífonos pueden mejorar considerablemente la audición, a pesar de que en algunas personas pueden provocar molestias. Es importante revisar los oídos para detectar la presencia de tapones de cera que empeoran la audición o alguno otro tipo de problema.
Problemas de salud en la vejezpP@)
Las enfermedades pueden aparecer a cualquier edad, pero durante la vejez son más prevalentes y presentan características diferentes de las de otras etapas del ciclo vital, como por ejemplo la multicausalidad, la pluripatología (con diferentes sistemas y funciones afectados), la tendencia a la cronicidad, el riesgo a perder la autonomía y la dificultad para conseguir una recuperación completa.
El deterioro de los sistemas y funciones del organismo, una menor capacidad para adaptarse a las diferentes situaciones provocada por la disminución de los mecanismos de reserva, una vulnerabilidad que favorece la aparición de problemas de salud, la tendencia al aislamiento y la sensación que la vida se acaba son características que acompañan la pérdida de salud en la persona mayor.
1. Fragilidad, 2. Falta de autonomía para la ejecución de las actividades cotidianas, 3. Síndromes geriátricos, 4. Enfermedades agudas, 5. Algunas enfermedades y afecciones habituales.
1. Fragilidad
Aunque no haya consenso a la hora de definirla, la fragilidad es un concepto muy utilizado para referirse a los problemas de salud de las personas mayores, ya que su incidencia aumenta con la edad. La fragilidad hace que disminuya la adaptabilidad a los cambios tanto del propio cuerpo como del ambiente externo.
Inicialmente esta dificultad de adaptación aparece sólo en circunstancias de estrés intenso, pero se acaba manifestando ante cambios muy pequeños. Tal como explican Abizanda Soler P., Gómez-Pavón J., Martín Lesende I., Baztán Cortés J. J. en el artículo “Detección y prevención de la fragilidad: una nueva perspectiva de prevención de la dependencia en las personas mayores”, hay consenso para afirmar que la fragilidad es un estado de prediscapacidad, un estado fisiopatológico derivado de una falta de mecanismos compensadores y una pérdida de homeostasis, causado por un declive en varios órganos y sistemas corporales. La disminución de la reserva funcional predispone a ser más vulnerable y favorece la aparición de enfermedades y efectos adversos.
Con la fragilidad aparecen diferentes alteraciones. Entre otras, una reducción excesiva de la masa magra corporal (sarcopenia), una reducción de la capacidad de deambular y de la movilidad, y una reducción de la actividad física, acompañada de sensación de debilidad.
Detectar el deterioro funcional de la persona es un primer paso para identificar la fragilidad. Una persona frágil puede conservar todavía su autonomía, pero requiere unas atenciones y curas específicas, ya que fácilmente se puede desestabilizar.
Comprender los mecanismos que provocan la fragilidad, y la consiguiente falta de autonomía, podría estabilizar los costes sanitarios que genera cuando ya está establecida, puesto que evitaría o retrasaría la hospitalización o el ingreso en una residencia. Evitar o retrasar la fragilidad puede hacer aumentar la calidad de vida de los viejos y mantener su autonomía más tiempo.
Para la detección del viejo frágil se proponen varias intervenciones:
- Hacer una valoración geriátrica integral, que incluye la detección de problemas físicos, psíquicos y sociales que puedan incidir negativamente en la salud y provocar una situación de inestabilidad, como por ejemplo las caídas, la incontinencia urinaria, la demencia, la soledad, las complicaciones postoperatorias y el ingreso en un centro (ya que adaptarse a él puede provocar en la persona una situación de inestabilidad que desemboque en un estrés reactivo).
- Valorar la aparición de síndromes geriátricos, ya que pueden ser manifestaciones de fragilidad.
- Valorar la falta de autonomía para desarrollar las actividades cotidianas.
- Valorar la capacidad de reserva biológica a través de diferentes criterios, como por ejemplo la pérdida de fuerza en las extremidades, la habilidad manual, los cambios en la marcha y el equilibrio y la resistencia al ejercicio (observando el cansancio y la debilidad). También es importante hacer una evaluación nutricional que detecte pérdidas de peso no intencionadas durante el último año y la malnutrición.
- Controlar y abordar correctamente los factores de riesgo cardiovascular, como la hipertensión y la dislipemia. También se tienen que controlar enfermedades crónicas como la diabetes y la depresión.
- Revisar periódicamente la medicación habitual y evitar al máximo la polimedicación, el uso de medicamentos inadecuados, las interacciones, etc.
Recomendaciones
La prevención de la fragilidad tiene como objetivo principal enlentecer el deterioro funcional y retrasar su progresión, y va encaminada a mantener la capacidad de reserva funcional. Algunas de las propuestas para mantener y mejorar esta reserva son:
- Aumentar la actividad física, que tiene que ser siempre adecuada a cada persona, puesto que el ejercicio mejora la función musculoesquelética y aeróbica del cuerpo.
- Promover las relaciones sociales, ya que contar con una buena red social aumenta la sensación de buena salud.
- Hacer una dieta completa y equilibrada. Una buena manera de conseguirlo es seguir la dieta mediterránea.
- Disminuir y evitar las situaciones estresantes, a las que los viejos son más vulnerables, como por ejemplo la hospitalización, y en caso de ser necesarias minimizar sus efectos ayudando a la adaptación.
- Tratar y revisar periódicamente los problemas sensoriales: alteraciones de la vista, alteraciones del oído, alteraciones del gusto y del olfato.
- Diagnosticar y tratar de forma precoz el deterioro cognitivo.
- Controlar factores de riesgo cardiovascular.
- Eliminar hábitos tóxicos como el tabaquismo o el consumo de alcohol.
- Prevenir la aparición de enfermedades.
2. Falta de autonomía para la ejecución de las actividades cotidianas
En la encuesta nacional de salud de 2011-12, se describe que el 53,5 % de la población de 65 años y más no sufre dependencia funcional, ni para el cuidado personal, ni para las tareas domésticas, ni de movilidad. Los hombres son más autónomos (61,3 %) que las mujeres (47,7 %). La dependencia funcional más frecuente en hombres es para las tareas domésticas (30,6 %), mientras que las mujeres presentan más dificultades en la movilidad (43,7 %).
La valoración de las capacidades funcionales tiene más relación con la valoración que la persona hace de su salud que con las enfermedades diagnosticadas. A menudo las pérdidas funcionales aparecen como consecuencia de un ingreso hospitalario o de una enfermedad aguda.
Las actividades de la vida cotidiana juegan un papel clave cuando se habla de la capacidad funcional de la persona. Los hábitos de vida son los que aseguran la supervivencia y el bienestar de una persona en una sociedad, e incluyen todas las actividades cotidianas, domésticas y los roles sociales según el contexto sociocultural y según lo que sea importante para su situación de salud.
Las actividades de vida cotidiana afectan a la persona mayor y a las que comparten con ella estas actividades. Son las tareas que la persona tiene que hacer cada día para poder vivir de forma autónoma en su ambiente y se pueden clasificar según el grado de complejidad o según sean habituales o no.
Según el grado de complejidad se pueden dividir en:
- Actividades básicas de la vida diaria (ABVD). Tienen un carácter universal, son necesarias para el mantenimiento de la vida y se realizan de manera cotidiana. Incluyen actividades de autocuidado básicas como por ejemplo lavarse, alimentarse, vestirse, ir al baño, pasar de la cama a la silla, subir escaleras o pasear.
- Actividades instrumentales de la vida diaria (AIVD). Dependen del contexto cultural y se refieren a la capacidad de una persona para adaptarse a su entorno. Comprenden tareas domésticas como por ejemplo comprar, cocinar, lavar ropa, administrar el dinero, tomarse la medicación o usar el teléfono.
- Actividades avanzadas de la vida diaria (AAVD). Dependen del contexto cultural y tienen que ver con la participación social de la persona, como por ejemplo recibir visitas, salir a comer a un restaurante, viajar, trabajar o distraerse.
Según se trate de actividades habituales o no se clasifican en:
- Actividades habituales, que son las que están más arraigadas (alimentarse, dormir, conducir, ser sexualmente activo, cocinar, cuidar de un animal doméstico, etc.).
- Actividades inusuales, que la persona y su familia deben incorporar a la vida diaria. Por ejemplo, una persona que vuelve a casa después de un ingreso hospitalario con tratamientos nuevos que tiene que integrar en sus actividades cotidianas.
Las capacidades funcionales necesarias para gestionar la vida cotidiana pueden aumentar o disminuir según los recursos internos y externos que se tengan. Los recursos internos son los que tiene la persona o la familia para satisfacer las necesidades e incluyen gestionar las tensiones ante los cambios y la capacidad de adaptación. Los recursos externos incluyen la arquitectura de la casa, la comodidad del hogar, los ingresos económicos, el acceso a los servicios sociales y de salud, la posibilidad de utilizar el transporte, la red social, etc., y a medida que aumenta la vulnerabilidad de la persona pueden disminuir.
Las actividades de la vida diaria tienen significados diferentes para las personas, y son un factor que hay que tener en cuenta cuando se prevén cambios, porque a veces la persona o la familia responden resistiéndose al cambio o aceptándolo según el significado que tenga para ellos aquella situación.
Evaluar la capacidad funcional para realizar las actividades de la vida diaria es imprescindible en la valoración geriátrica. Los instrumentos que se usan para hacerlo describen la capacidad de la persona mayor para vivir de forma autónoma, y no valoran las enfermedades.
Las escalas más habituales son el índice de Barthel, para medir las actividades básicas de la vida diaria, y la escala de Lawton, para las actividades instrumentales de la vida diaria. A medida que aparecen limitaciones en la ejecución de las actividades de la vida diaria aumenta la utilización de servicios sanitarios y sociales.
Recomendaciones
- Dar la ayuda necesaria y evitar la sobreprotección. Que la persona necesite ayuda en alguna actividad no significa que haya perdido la autonomía para todas las actividades de la vida diaria.
- Mantener la autonomía de la persona para las actividades de la vida diaria identificando y promoviendo los recursos internos y externos con que cuenta tanto ella como la familia.
- Identificar las situaciones en las que hay que modificar las actividades teniendo en cuenta que cada persona o familia las ejecuta de una forma particular.
- Preservar y restaurar la funcionalidad para las actividades de la vida diaria para poder mantener al máximo la autonomía de la persona. Por ejemplo, haciendo actividades preventivas en la comunidad como la participación en programas de ejercicio y actividad.
- Si la persona está en un hospital o una residencia evitar al máximo que esté inmóvil y fomentar su actividad con diferentes programas de ejercicio que sean adecuados a su estado.
- Tener en cuenta que la pérdida de autonomía en las actividades instrumentales de la vida diaria es un efecto negativo que puede propiciar la fragilidad. Identificar estas personas y actuar con ellas precozmente es importante para reducir el riesgo de pérdida de autonomía.
3. Síndromes geriátricos
Los síndromes geriátricos no son considerados enfermedades, sino que son un conjunto de problemas que se presentan en las personas mayores y que las pueden desestabilizar. Son multifactoriales, tienen un curso crónico, un tratamiento complejo y disminuyen la autonomía de la persona. Se pueden presentar en todos los adultos mayores, pero con más frecuencia en los viejos frágiles, sobre todo los que están en hospitales y residencias.
Cuando aparecen a menudo señalan la emergencia de problemas más graves y el empeoramiento de problemas de salud existentes. Estos problemas hay que tratarlos abordando todas las dimensiones de la persona a la vez. La actuación preventiva y rehabilitadora debe ocupar un lugar preferente. Algunos síndromes geriátricos son: demencia, síndrome confusional agudo, trastornos del sueño, depresión, dolor, polimedicación e iatrogenia, caídas, inmovilidad, úlceras por presión, privación sensorial, incontinencia urinaria, estreñimiento, malnutrición y disfagia.
- síndromes geriátricos
4. Enfermedades agudas
Las enfermedades pueden presentarse de una forma atípica en el adulto mayor, sobre todo con sintomatología inespecífica o con sintomatología muy leve o nula. La recuperación de las enfermedades puede ser más lenta y dificultosa que en las persones adultas porque con el envejecimiento se debilita la respuesta inmunitaria. Esto hace que la persona mayor sea más vulnerable a las infecciones, sobre todo neumonías, infecciones gastrointestinales e infecciones urinarias.
Además de la debilitación de la respuesta inmunitaria, otros factores predisponen a las infecciones, como por ejemplo la malnutrición y los problemas cognitivos. También la respuesta a los antibióticos puede estar alterada, y existe la posibilidad de que sufran una intoxicación por estos fármacos. Las enfermedades agudas pueden ser causa de ingreso hospitalario.
5. Algunas enfermedades y afecciones habituales
La edad es un factor de riesgo que favorece la aparición de enfermedades crónicas. A pesar de que algunas ya han aparecido en la adultez, se presentan con más fuerza en la vejez. Es el caso de la insuficiencia cardíaca y los ictus, entre otras.
Es poco común encontrar personas viejas que no las presenten, a pesar de que el proceso de envejecimiento es diferente en cada individuo. Muchos viejos creen que algunos procesos crónicos, como las cataratas, la diabetes o la artrosis, forman parte del proceso de envejecer. Sin embargo, son enfermedades crónicas que pueden tener un curso estable o con descompensaciones y que requieren recursos sanitarios y sociales, sobre todo cuando se convierten en invalidantes y provocan una reducción o pérdida de autonomía para la ejecución de las actividades cotidianas.
La persona puede sufrir más de una enfermedad crónica a la vez, además de síndromes geriátricos, disminución de la capacidad funcional, etc. Algunas de estas personas acaban ingresando en centros o necesitan contar con la ayuda constante de alguien, por su incapacidad irreversible de realizar las actividades de la vida diaria de forma autónoma.
Hay enfermedades de todo tipo. Algunas de las enfermedades crónicas más habituales son: 5.1 Enfermedad de Parkinson; 5.2 Ictus; 5.3 Cataratas; 5.4 Glaucoma; 5.5 EPOC; 5.6 Osteoartritis; 5.7 Artritis reumatoide; 5.8 Osteoporisis; 5.9 Cáncer; 5.10 Diabetes; 5.11 Problemas cardiovasculares; 5.12 Hiperplasia benigna de próstata; 5.13 Trastornos cutáneos.
5.1. Enfermedad de Parkinson
Es un trastorno neurológico degenerativo y crónico del cual no se conoce la causa. Es diferente del temblor esencial que sufren muchas personas mayores. Se manifiesta con temblor en las dos manos por igual, y puede ir acompañado de temblor de la cabeza y de la voz.
A medida que aumenta la edad aumenta el riesgo de sufrir la enfermedad de Parkinson. Afecta a las zonas del cerebro que se encargan de la coordinación, el movimiento, el equilibrio, el tono muscular y la postura. Se caracteriza por el temblor, sobre todo cuando la persona está en reposo; la bradicinesia o lentitud de movimientos, tanto de los voluntarios (vestirse, escribir, etc.) como de los involuntarios (parpadear, balancear los brazos al andar, etc.); la rigidez muscular, que hace perder la flexibilidad para mover las extremidades; la tendencia a caer hacia atrás y los trastornos del equilibrio, que se detectan en la marcha a pequeños pasos; la inexpresión facial; el tono de voz bajo, con dificultad para expresarse; la dificultad para masticar y tragar; los problemas para dormir; la preocupación y la irritabilidad, etc.
Las manifestaciones de la enfermedad de Parkinson pueden interferir en todas las actividades de la vida diaria. Varían de una persona a otra, pueden aparecer aisladas o combinadas.
Los neurólogos Hohen i Yhar establecen cinc estadios que marcan el progreso de la enfermedad:
No hay signos de la enfermedad.
- Enfermedad exclusivamente unilateral (afecta a la mitad del cuerpo).
- Afectación bilateral sin alteración del equilibrio.
- Afectación bilateral de leve a moderada. Inestabilidad postural pero la persona mantiene la autonomía.
- Incapacidad grave. Aunque la persona es capaz de andar y estar de pie sin ayuda.
- La persona debe estar en una silla de ruedas o en la cama. Necesita ayuda para todo.
La enfermedad de Parkinson tiene un tratamiento farmacológico y un tratamiento no farmacológico. En algunos casos puede estar indicada la cirugía. Si hay una buena tolerancia al tratamiento farmacológico hay una mejora de los síntomas. Es importante administrar la medicación prescrita de forma correcta y estar al tanto de los posibles efectos secundarios para poder reajustarla.
El tratamiento no farmacológico se basa en:
- Controlar la alimentación en cada etapa, evitando una dieta muy rica en proteínas, ya que puede interferir en la eficacia de la medicación.
- Realizar ejercicio físico, con el objetivo de fortalecer la musculatura, y mejorar el equilibrio y el bienestar emocional. El ejercicio físico no cura la enfermedad, pero puede influir en el mantenimiento de la autonomía personal durante más tiempo.
- Hacer un tratamiento logopédico, con ejercicios de la musculatura facial para ayudar a mantener el habla, la deglución, etc.
- Seguir terapias complementarias como por ejemplo masajes para disminuir las contracturas, la hidroterapia o la musicoterapia. Hay que adecuar el ambiente retirando obstáculos y utilizando dispositivos que faciliten las actividades cotidianas.
- Proporcionar tratamiento psicológico y apoyo emocional tanto a la persona que sufre la enfermedad, para ayudarla a estar bien con ella misma y su entorno social, como a los cuidadores, puesto que la adaptación a la enfermedad es difícil.
Recomendaciones
Mientras la persona pueda realizar las actividades de forma autónoma debe hacerlo. Cuando aparecen dificultades para realizar las actividades de la vida diaria se puede consultar al equipo de salud. El objetivo de las intervenciones es mantener o aumentar la movilidad, mejorar la comunicación verbal, asegurar un buen estado nutricional, prevenir caídas y complicaciones respiratorias, evitar la depresión, etc. Es importante asegurar la motivación de la persona porque fácilmente puede caer en una depresión y renunciar a desarrollar las actividades cotidianas. El apoyo emocional debe estar presente continuamente para fomentar la autoestima de la persona enferma. Una buena ayuda es dejarle el tiempo necesario para que pueda realizar las actividades por sí misma, e informarla de las ayudas que tiene a su alcance para facilitarle las tareas. También se tienen que hacer los cambios necesarios en el lugar donde vive la persona para aumentar su autonomía.
Es importante ayudar a decidir cuál es la mejor solución para algunas situaciones difíciles que comporta la enfermedad, como por ejemplo la disfagia. Es una decisión individual y hay que tener en cuenta la opinión y la trayectoria de vida de la persona.
Es importante identificar las señales de alarma que indican que los cuidadores pueden necesitar algún tipo de ayuda para atender a su familiar, sobre todo cuando son cuidadores de personas que sufren la enfermedad en fases avanzadas, ya que la atención que requieren es continua.
5.2. Ictus
Es una alteración neurológica aguda y repentina de origen circulatorio que altera de manera transitoria o definitiva el funcionamiento de una o varias partes del encéfalo y que dura más de 24 horas. Puede tener un inicio repentino y masivo o desarrollarse lentamente en el tiempo. Los signos y síntomas clásicos de un ictus son alteraciones de las funciones sensoriales, hemiplejia (parálisis de una mitad del cuerpo), hemianopsia (pérdida de la mitad del campo visual), incontinencia, disartria (dificultad para articular las palabras por una lesión del sistema nervioso central y periférico), disfagia, etc.
La persona que la sufre experimenta el proceso de duelo que supone afrontar la pérdida de la función de una parte de su cuerpo. Identificar si la persona y sus cuidadores comprenden la dimensión del problema y pueden hacer frente a las necesidades que aparecen es crucial para ofrecer una atención correcta.
Recomendaciones
Generalmente la persona que sufre un ictus pierde una parte de su autonomía en mayor o menor grado. Pueden producirse pérdidas físicas, cognitivas, emocionales y dificultades de comunicación, y la recuperación, si es posible, suele ser muy gradual. Tanto para la persona afectada como para su cuidador, es difícil aceptar la nueva situación. Es importante conocer las ayudas que la persona y la familia pueden recibir desde un punto de vista económico, social y psicológico.
5.3. Cataratas
Las cataratas consisten en la opacidad anormal del cristalino y son una consecuencia normal de la evolución biofisiológica del envejecimiento. Según el lugar del cristalino donde se sitúa esta opacidad, se presentarán unas dificultades u otras y también variarán las conductas compensadoras de la persona.
Algunas enfermedades, como por ejemplo la diabetes o el hipotiroidismo, y algunos fármacos pueden favorecer su aparición. Algunas de las manifestaciones que provocan son: una distorsión de la imagen que hace que las líneas rectas parezcan curvas, la disminución progresiva e indolora de la visión, dificultades para ver de cerca, la fatiga ocular, alteraciones en la percepción del color, el aumento de la sensibilidad a la luz, la irritabilidad por la pérdida de visión, etc.
La cirugía está indicada cuando, a pesar de las gafas, no hay mejora para realizar las actividades normales.
Protegerse con gafas de sol de la exposición de los rayos ultravioletas es una manera de prevenir y retrasar la formación de cataratas.
Hay que planificar las intervenciones para que no se produzcan los accidentes que pueden derivar de la pérdida de visión, y evitar el aislamiento social movilizando sistemas de apoyo familiares y vecinales, y buscando asesoramiento en asociaciones como la ONCE.
Recomendaciones
- Ir al oftalmólogo periódicamente.
- Adecuar la iluminación a las necesidades visuales de la persona.
- Adecuar el entorno para que la persona pueda realizar las actividades de la vida cotidiana sin tener accidentes (utilizar contrastes de colores para que se vean mejor los objetos, señalizar las escaleras, etc.).
- Aprender nuevas estrategias para compensar la pérdida de visión y sus consecuencias, y ajustar los patrones de vida diaria a la pérdida de visión. Por ejemplo, orientando la realización personal hacia actividades en las que tenga un papel menos importante, de manera que no disminuya la sensación de bienestar.
5.4. Glaucoma
Es un aumento anormal de la presión intraocular. Existen dos tipos de glaucoma: el de ángulo abierto y el de ángulo cerrado. El de ángulo cerrado es una afección aguda que requiere una intervención quirúrgica para evitar la ceguera. El glaucoma de ángulo abierto es una afección irreversible, crónica, insidiosa y silenciosa, y es la forma más común de glaucoma.
Con la disminución de la visión, la persona puede tener dificultades para tomar la medicación correctamente, hacerse la comida, realizar actividades de ocio, etc. Hay que planificar las intervenciones y así evitar los accidentes que puedan derivar de la pérdida de visión y el aislamiento social movilizando sistemas de apoyo familiares y vecinales, y buscando asesoramiento en asociaciones como la ONCE.
Recomendaciones
- Explicar la importancia de seguir el tratamiento correcto, ya que el glaucoma no provoca ningún dolor y algunas personas pueden dejar de tratarse, con el peligro de que la presión intraocular aumente y avance más deprisa la lesión del nervio óptico.
- Realizar revisiones periódicas con el oftalmólogo para controlar la presión intraocular y la evolución del glaucoma.
- Adecuar la iluminación a les necesidades visuales de la persona.
- Adecuar el entorno para que la persona pueda realizar las actividades de la vida cotidiana y no tenga accidentes (utilizar contrastes de colores para que se vean mejor los objetos, señalizar las escaleras, etc.).
- Aprender nuevas estrategias para compensar la pérdida de visión y sus consecuencias, y ajustar los patrones de vida diaria a la pérdida de visión. Por ejemplo, orientando la realización personal hacia actividades en las que tenga un papel menos importante, de manera que no disminuya la sensación de bienestar.
- Evitar situaciones de estrés emocional que puedan invalidar el efecto de los medicamentos y hacer que aumente la presión intraocular.
5.5. EPOC
Este término describe la enfermedad pulmonar obstructiva crónica, que incluye la bronquitis crónica, el asma y el enfisema, que son enfermedades que cursan con una obstrucción irreversible del flujo aéreo. Es una enfermedad frecuente en la vejez, crónica, con una evolución progresiva si la agresión que la causa se mantiene.
Fumar y la inhalación continuada de tóxicos o sustancias irritantes son los principales factores de riesgo para que aparezca. Las manifestaciones más comunes son: la expectoración (excepto en las personas que sufren enfisema, que raramente expectoran) y la disnea ante ejercicios moderados o mínimos.
A medida que la enfermedad avanza las personas afectadas son más susceptibles de tener sobreinfecciones respiratorias, insuficiencia cardíaca congestiva, malnutrición, depresión y un deterioro del estado general.
El tratamiento pasa por dejar el tabaco (si la persona es fumadora), apartarse de ambientes con sustancias tóxicas que dificulten la respiración, realizar ejercicios de fisioterapia respiratoria, mantener una nutrición e hidratación adecuadas y administrar fármacos y oxigenoterapia cuando sea necesario.
Recomendaciones
Los efectos incapacitantes de la enfermedad pulmonar obstructiva crónica hacen que las persones se tengan que adaptar a un nuevo estilo de vida y reducir los niveles de actividad. Las familias deben aprender a aceptar y hacer frente a las limitaciones físicas y los cambios de conducta que puede tener la persona.
Consejos de salud ante la EPOC
5.6. Osteoartritis
Es una enfermedad degenerativa del cartílago articular y es el tipo de artritis más común en el viejo. Su inicio es gradual y su progresión lenta. Se manifiesta con dolor cuando se hace el movimiento, limitaciones del movimiento e hipertrofias óseas.
5.7. Artritis reumatoide
Es una enfermedad sistémica del tejido conectivo que se manifiesta principalmente en forma de trastorno articular. Conduce a una deformidad articular incapacitante.
La osteoartritis y la artritis reumatoide son muy invalidantes. El dolor, las limitaciones del movimiento, la fatiga y la depresión que se asocian a estas enfermedades pueden deteriorar la capacidad de la persona para mantener su autonomía en las actividades cotidianas.
Con el tratamiento se quiere aliviar el dolor que pueden producir, preservar la función articular y disminuir la fatiga. Los medicamentos, los programas de ejercicios personalizados y los aparatos de ayuda para la movilidad son algunas de las intervenciones que se pueden realizar. También hay que valorar la posibilidad de un tratamiento quirúrgico.
Valorar la motivación de la persona y los recursos ambientales de que dispone es necesario para determinar el plan de actuación.
Ver vídeo: Control del dolor con la respiración
5.8. Osteoporosis
Es el trastorno metabólico óseo más común, y se caracteriza por un descenso anormal de la masa ósea. Afecta sobre todo a las mujeres postmenopáusicas y es un factor de riesgo importante para sufrir fracturas. Las fracturas osteoporóticas más habituales son la de la muñeca, el fémur y la columna torácica. Algunas de las características clínicas son la cifosis y la pérdida de altura, la debilidad muscular y el dolor de espalda debido a las fracturas vertebrales. La detección precoz se consigue a través de la densitometría.
Los problemas musculoesqueléticos pueden limitar significativamente la capacidad funcional de la persona para ejecutar las actividades de la vida diaria.
5.9. Cáncer
La incidencia del cáncer aumenta con la edad. El cáncer de pulmón es el más prevalente, seguido por el de colon, estómago, próstata, mama, etc. Los tumores en los viejos suelen evolucionar de forma menos agresiva y más lenta que en las etapas previas del ciclo vital. La edad no es una razón suficiente para no dar a la persona con cáncer información adecuada sobre la enfermedad.
Consejos de salud ante el cáncer
5.10. Diabetes
Con la edad aumenta el nivel de glucosa en sangre, y ello hace que la edad avanzada sea un factor de riesgo para desarrollar la diabetes mellitus no insulinodependiente. La obesidad, el sedentarismo y tener familiares con diabetes aumentan el riesgo de desarrollarla. Los cambios en el estilo de vida suelen ser muy aceptados por la persona diabética, que tiene que dedicar tiempo a los autocontroles, tomarse la medicación, cuidar los pies, conocer las complicaciones a corto y a largo plazo, cambiar la alimentación, etc.
Consejos de salud en la diabetes
Consejos para el control del sobrepeso y la obesidad
5.11. Problemas cardiovasculares
En el mundo occidental la prevalencia de las enfermedades cardiovasculares aumenta en la población vieja. Algunas de las enfermedades cardiovasculares más habituales son la insuficiencia cardíaca congestiva, la hipertensión arterial y las arritmias.
- La insuficiencia cardíaca congestiva es un síndrome en el cual el corazón no puede bombear una aportación adecuada de sangre, en relación con el regreso venoso, para cubrir las necesidades metabólicas de los tejidos. Puede producirse por un aumento de la actividad o el ejercicio, y cuando está muy avanzado también puede aparecer durante el reposo.
- La hipertensión arterial (HTA) o tensión arterial alta se produce cuando la presión de la sangre que circula por las arterias es mayor de lo deseable para la salud.
Por consenso de los expertos, se habla de hipertensión arterial cuando en mediciones repetidas se mantienen cifras iguales o mayores a 140/90 mmHg, correspondiendo la primera cifra a presión arterial sistólica (la máxima), y la segunda a la presión arterial diastólica (la mínima).
Clasificación de la TA según la Sociedad Española de Hipertensión (SEH) Categoría Presión sistólica (mmHg) Presión diastólica
(mmHg)Óptima <>
y <>
Normal 120-129
y 80-84
Normal-alta 130-139
o 85-89
Hipertensión Grado 1 140-159
o 90-99
Hipertensión Grado 2 160-179
o 100-109
Hipertensión Grado 3 ≥ 180
o ≥ 110
Hipertensión sistólica aislada ≥140
y <>
Estudios epidemiológicos demuestran que la hipertensión sistólica aislada (elevación sólo de la máxima) es la forma más común de hipertensión en el viejo, y suele ser la consecuencia del aumento de la rigidez y la pérdida de elasticidad de las paredes de las arterias.
En edades avanzadas, mantener la presión arterial dentro de las cifras consideradas normales es muy importante para prevenir el riesgo cardiovascular, en particular de la enfermedad cerebrovascular (interrupción del suministro de sangre a cualquier parte del cerebro) y la insuficiencia cardiaca (afección potencialmente mortal en la cual el corazón ya no puede bombear suficiente sangre al resto del cuerpo).
Recomendaciones
Para prevenir la hipertensión arterial son necesarios hábitos de vida saludables, lo que incluye la pérdida de peso en caso de obesidad o sobrepeso, el ejercicio físico, la disminución en la ingesta de sal, dejar de fumar y el consumo moderado de alcohol. - Las arritmias son alteraciones de la frecuencia cardíaca, que o bien se acelera, o bien se retarda, o bien se vuelve irregular. El riesgo de desarrollar arritmias aumenta con la edad. Uno de los síntomas más comunes asociados a las arritmias es el síncope, que en la persona mayor se produce sobre todo a causa de un descenso del flujo sanguíneo cerebral. El síncope es un síntoma de varias enfermedades graves, como la embolia pulmonar. La gravedad del síntoma depende de la frecuencia con que se presente, de los síntomas que lo acompañen y de si incapacita o limita la capacidad funcional de la persona que lo sufre.
5.12. Hiperplasia benigna de próstata
Es una de las alteraciones más habituales en los hombres adultos mayores, afecta casi al 100 % de los hombres mayores de 70 años.
La próstata es la glándula que se encuentra entre la vejiga, donde se almacena la orina, y la uretra, que es el conducto por donde se vacía la vejiga. A medida que los hombres envejecen la próstata aumenta progresivamente de tamaño, y puede presionar la uretra y hacer que el flujo de la orina al salir sea más lento y menos fuerte.
La mayoría de los síntomas comienzan lenta y gradualmente: necesidad de orinar con más frecuencia, de levantarse por las noches en varias ocasiones, dificultad para comenzar a orinar, goteo al acabar, etc. En estadios avanzados se puede producir una obstrucción urinaria y retención de la orina, e incontinencia urinaria de diversos tipos y grados.
En las fases iniciales puede no ser necesario ningún tratamiento, sólo medidas higiénicas como evitar ingerir grandes cantidades de líquido en poco tiempo, las comidas copiosas, los alimentos fuertes y picantes que tienen efectos irritativos, así como disminuir la ingestión de alcohol, no demorar la micción, tener calma aunque se tarde algunos segundos a empezar a orinar, evitar el estreñimiento y mantener relaciones sexuales con regularidad, a ser posible con eyaculación, lo que ayuda disminuir la congestión pélvica.
En fases más avanzadas será el médico quién prescriba el tratamiento más adecuado.
5.13. Trastornos cutáneos
Los problemas en la piel son relativamente habituales en las personas mayores. Aparecen por los cambios normales del envejecimiento (disminución de la secreción sebácea, alteraciones de la circulación, etc.) y por factores personales (estado nutricional, historial de exposición a temperaturas extremas, etc.).
Algunos de los problemas comunes son: úlceras por presión, procesos malignos, procesos infecciosos como el herpes zóster, trastornos vasculares, sequedad de la piel, callosidades, etc. Los trastornos de la piel hacen variar la apariencia de la persona, que puede tener dificultades para adaptarse a los cambios de su imagen.
Repercusiones de los problemas de saludpP@)
1. En la persona, 2. En la família, 3. Según el entorno, 4. En el final de la vida, 5. Dilemas éticos.
1. En la persona
Los cambios biológicos, psicológicos y sociales que se dan en el envejecimiento normal y que están asociados a la edad producen una disminución de la vitalidad y la reserva fisiológica que puede hacer el viejo más vulnerable a las enfermedades y las incapacidades. De todos modos, hay que distinguir entre el envejecimiento normal y el envejecimiento patológico, que es consecuencia de enfermedades y hábitos poco saludables. Y esto quiere decir que si se interviene sobre los estilos de vida y los factores que favorecen la aparición de enfermedades, en algunos casos se pueden prevenir o modificar y conseguir un envejecimiento satisfactorio y saludable.
Es importante tener presente el concepto de edad funcional, ya que tiene más en cuenta la capacidad de adaptación de la persona para desarrollar las actividades de vida cotidiana.
Hay que tener en cuenta varios conceptos a la hora de hablar de problemas de salud en la vejez. No hay enfermedades propias de la vejez, pero sí es cierto que ciertas enfermedades son más prevalentes a medida que aumenta la edad. Es fundamental valorar la capacidad funcional que tiene el viejo para desarrollar las actividades de vida diaria, puesto que esta capacidad es la que hace que pueda vivir de manera más o menos autónoma.
De hecho, cuando se le pide qué percepción tiene de su salud, la persona mayor responde según las capacidades funcionales que conserva y no según el número de enfermedades que padece. También hay que valorar el grado de fragilidad, la aparición de síndromes geriátricos, la existencia y la solidez de las relaciones sociales y familiares, la situación económica, etc. Al disminuir las capacidades de la persona, aumenta su necesidad de recibir ayuda del entorno, y esto hace que se vuelva más vulnerable y que los recursos del entorno acaben siendo determinantes.
Por otro lado, aceptar los problemas de salud y las limitaciones que provocan es difícil y puede cambiar el carácter. Esto puede repercutir socialmente, ya que si la persona se vuelve más irritable, victimista, etc., puede tener más dificultades para recibir ayuda del entorno inmediato, que suele estar formado por la familia. El temperamento de la persona influye a la hora de afrontar y convivir con las situaciones derivadas de los problemas de salud.
Ver la vida con sentido del humor es un buen recurso para aceptar limitaciones. Mostrar serenidad, confianza y actitudes positivas ayuda a superar y soportar mejor las situaciones difíciles. La enfermera canadiense J. Pepin hizo una revisión de estudios hechos por enfermeras en que valoraban el sentido del humor y su influencia en la salud y el bienestar de la persona mayor. Según Pepin, el humor está ligado a una buena salud moral y a la satisfacción de vivir, y reír reduce tensiones, hace disminuir el estrés, permite relativizar las frustraciones e inquietudes y estimula el aparato circulatorio. Pepin propone utilizar el sentido del humor como herramienta para ayudar a la persona mayor a sentirse menos ansiosa, facilitar su comunicación, reforzar sus relaciones personales y hacerla sentir más importante.
Algunas personas pueden presentar problemas de conducta y alteraciones del comportamiento que pueden suponer un riesgo tanto para ellas mismas como para sus cuidadores. A menudo estos comportamientos son consecuencia de sentimientos de malestar y frustración por la situación que les toca vivir: enfermedades, efectos de la medicación, aislamiento social, mala relación familiar, problemas sensoriales, demencia, dolor, etc., y son maneras de expresar este malestar.
Para los cuidadores, estar junto a personas con trastornos de la conducta es difícil y muchas veces, sintiéndose incapaces de afrontar el problema, piden ayuda e incluso el ingreso de la persona en un centro.
Ver vídeo: El dolor y el cuidador
Prevenir los problemas de salud es muy importante y ayuda a disminuir el gasto sanitario. En el caso de las personas mayores, esto requiere que los profesionales implicados trabajen coordinados, puesto que en la vejez tiene relevancia la comorbilidad, o sea la existencia de más de un problema de salud a la vez, que conlleva unas necesidades sanitarias continuas y exige la coordinación de los diferentes niveles asistenciales.
Fomentar actividades preventivas, abordar correctamente los cuadros clínicos y las enfermedades crónicas, revisar periódicamente la medicación, valorar correctamente la funcionalidad y disminuir y evitar la repercusión de situaciones estresantes, como por ejemplo la hospitalización, son intervenciones que ayudan a minimizar las consecuencias derivadas de los problemas de salud.
Se trata de mantener y recuperar la globalidad indivisible de la persona en toda su complejidad biológica, psicológica, social, cultural y espiritual, de compensar los déficits que aparecen y de adecuar el entorno para potenciar la autonomía, el confort, la adaptación a las pérdidas y, en su momento, ayudar a morir dignamente.
El mejor instrumento para afrontar los problemas de salud de las personas mayores es la valoración geriátrica integral, a la cual cada profesional hace su contribución específica para poder hacer una planificación integral de las atenciones que la persona necesita.
En esta valoración se detectan y cuantifican los problemas funcionales, psicoafectivos y sociofamiliares, se determina el estado actual de la persona, qué capacidades conserva y qué limitaciones y conocimientos tiene sobre su estado, y se proporciona el nivel de asistencia más adecuado.
Percepción de salud
En la encuesta nacional de salud se observa que aproximadamente el 75,3 % de la población percibe su salud como buena o muy buena: es el indicador más alto desde que se elabora la encuesta. Por otro lado, también se observa un aumento de las enfermedades crónicas: hipertensión arterial, colesterol alto, obesidad y diabetes.
Las limitaciones funcionales que reducen la capacidad de la persona para llevar a cabo las actividades de una manera considerada normal, contribuyen a una percepción negativa de la salud. De las encuestas se desprenden otras consideraciones que pueden influir en la aparición de problemas de salud. La primera es que la percepción de la propia salud es diferente según el sexo. La perciben como buena un 54 % de los hombres y sólo un 41 % de las mujeres.
Otros aspectos son que si disminuye la red social aumenta la percepción negativa de la salud y, en consecuencia, las visitas al médico. Que cuanto más bajo es el nivel socioeconómico de la persona más negativa es la percepción de la propia salud. Que cuanto más alto es el nivel educativo, mejor se valora la salud personal. Y que más de la mitad de personas mayores que se sienten satisfechas con su situación económica perciben su salud como buena o muy buena. La percepción positiva que la persona tiene de su salud es un buen indicador y describe la sensación de bienestar individual.
2. En la familia
A medida que la persona se deteriora necesita más supervisión y asistencia, hasta el punto de superar la capacidad que tiene la familia, y en especial el familiar que es cuidador principal, para suministrarla. Muchas familias se muestran eficaces para atender las necesidades diarias del viejo con problemas de salud, y son capaces de adaptarse a las diferentes situaciones informándose y buscando recursos. A pesar de hacer las cosas bien, algunos problemas de salud acaban siendo crónicos y persisten durante años, y esto hace que la familia, y sobre todo el cuidador principal, se vea afectada, se agote y se sienta incapaz de continuar cuidando, al menos durante un periodo de tiempo.
Un cuidador cansado, con dificultades para ejercer su rol, puede presentar signos de ansiedad que pueden derivar en una depresión, quejas frecuentes respecto a su situación, signos de fatiga, relajación en las tareas de cuidado, trastornos del sueño, tristeza, culpabilidad, etc. Es conveniente aprender a detectar todos aquellos síntomas que alertan de dificultades del cuidador para ejercer su rol de manera eficaz. No darse cuenta a tiempo puede deteriorar la calidad de vida de la persona cuidada, puesto que está altamente influida por el entorno y la calidad de los cuidados que se le dispensan.
Cuidar bien implica a la vez cuidar a la persona con dificultades y saberse cuidar, respetarse y considerar la propia vida tan merecedora de atenciones como la de la persona que se cuida. La familia es, generalmente, el recurso principal para planificar las intervenciones. Los profesionales de la salud deben detectar cuáles son las necesidades de la familia, sobre todo de los miembros que pasan a ser cuidadores de la persona mayor con falta de autonomía, y realizar intervenciones adecuadas a las necesidades para mantener la calidad de vida tanto de la persona mayor como de sus cuidadores.
Conocer la historia de vida de la persona ayuda a planificar atenciones personalizadas y significativas. Como dicen las enfermeras Bonafont y Sadurní: los datos biográficos son fundamentales para prodigar atenciones a las personas viejas.
3. Según el entorno
Un espacio para vivir adecuado a las necesidades de la persona con dificultades y de las personas que la cuidan puede facilitar la realización de las actividades de vida diaria. Las personas prefieren vivir en casa que en una residencia. Pero cuando tienen problemas de salud que las limitan severamente y necesitan la ayuda de otras personas para poder vivir en casa, o están solas, a menudo la solución es el ingreso en un centro. Sea cual sea el lugar donde viva la persona mayor, un entorno físico y social favorable puede ayudar a retrasar la pérdida de capacidad funcional.
Hay que intervenir en el entorno en el que vive la persona para que sea seguro y potencie la estimulación sensorial de forma idónea. Hay un espacio adecuado a las necesidades de cada persona, que la ayuda a mantener la autonomía funcional y mental. Es un espacio en el que se minimizan los riesgos y que está organizado para compensar los déficits, propiciar la comunicación y facilitar el acceso a las actividades.
4. En el final de la vida
La muerte es una parte natural de la vida. Según parece, la aceptación de la muerte aumenta con la edad, y las personas mayores son capaces de afrontarla con menos ansiedad. Algunas personas mayores ven la muerte como la mejor alternativa a una vida faltada de autonomía, ya que muchas dolencias y enfermedades crónicas invalidan lentamente a la persona, que llega a perder la calidad de vida imprescindible para tener ganas de vivir.
Según los problemas de salud que presente la persona moribunda, hay unas pérdidas funcionales y una muerte diferentes. En unos casos, la pérdida funcional es progresiva y, en otros, hay pequeñas mejoras con recaídas frecuentes. Se puede llegar al momento de la muerte manteniendo un buen grado de autonomía, que permite a la persona valerse por sí misma en gran parte de sus activados diarias. O se puede llegar a la muerte habiendo ido perdiendo progresivamente las capacidades funcionales como resultado de diferentes problemas de salud que han hecho que a lo largo del tiempo la persona necesitara cada vez ayudas más constantes de los cuidadores.
Aunque la persona llegue a la muerte con un estado de salud muy deteriorado (con una demencia avanzada, con una enfermedad obstructiva crónica severa, etc.), y pueda ser un momento deseado tanto por ella como por sus familiares, se trata de un momento único, que no hay que banalizar, y debe desarrollarse con la máxima dignidad y respeto hacia la persona que muere y sus cuidadores, familiares y amigos, acompañando el duelo, apoyando a las personas que se quedan, y respetando y complaciendo al máximo los deseos de la persona que muere.
La manera de vivir el duelo puede variar de manera importante. Hay personas que saben gestionar las situaciones estresantes de forma adecuada y otras que tienen muchas dificultades para continuar con normalidad su vida incluso años después de la muerte de un familiar o amigo. La mayoría de viejos saben llevar bien el duelo, pero a veces quedan muy afectados y necesitan ayuda del entorno y de profesionales.
Consejos de salud ante el proceso del duelo
5. Dilemas éticos
Con la edad, y sobre todo durante los últimos años de vida, la posibilidad de tener problemas de salud y necesitar asistencia sanitaria y social aumenta. Muchos problemas de salud acaban siendo crónicos y requieren una atención continuada. A medida que aumentan también aumenta la posibilidad de perder la autonomía, de sufrir debilidad, malos tratos, confusión, intimidación, etc.
Aparece el miedo al sufrimiento que puede derivar de estos problemas de salud, la preocupación por no poder aliviar el dolor, por la prolongación de la agonía, si se produce, por no poder tomar decisiones, por los tratamientos invasivos, por el deterioro físico y mental, etc.
Todos estos conflictos enfrentan tanto la persona mayor como los familiares y profesionales que la atienden a una serie de difíciles dilemas éticos. En el apartado “Considérations éthiques liées aux soins des personnes âgées” del libro La personne âgée et ses besoins, se describen los dilemas éticos derivados de la situación de vulnerabilidad de la persona mayor y de su entorno, en los cuales se deben afrontar valorando el derecho de la persona a participar activamente en las decisiones que hacen referencia a su salud, ayudándola a ella y a su familia a informarse, escoger y reivindicar las mejores opciones terapéuticas (ya que pueden tener profundas repercusiones en la calidad de vida), y a ajustar las expectativas a la realidad que deriva de cada situación.
Desde hace años existe en el Estado español el documento de voluntades anticipadas, que es un buen instrumento para que la persona con capacidad suficiente pueda expresar sus deseos y valores para influir en las decisiones que la afecten en el supuesto de que pierda esta capacidad o cuando las circunstancias no le permitan expresar personalmente su voluntad.
Proporcionar la atención adecuada a las necesidades y deseos supone un reto para los profesionales de la salud que cuidan a la persona y para sus familiares. La enfermera, como profesional de salud que está en contacto directo con la persona, puede implicarse en las cuestiones éticas que puedan surgir tanto en el domicilio como en las residencias de gente mayor para defender los derechos de este grupo de población, ya que a veces las atenciones que se proporcionan a los viejos están más en función de los recursos del sistema que de sus necesidades.
Hay que tomar las decisiones basándose en los principios fundamentales de la bioética (derecho a la intimidad y derecho a la información): no maleficencia, justicia, autonomía y beneficencia.
Maltratos y violencia de géneropP@)
1. Situaciones de riesgo que favorecen la aparición de maltratos, 2. Tipos de abusos o malos tratos que pueden aparecer por separado o simultáneamente, 3. Factores de riesgo, 4. Consecuencias de los malos tratos, 5. Violencia en las residencias.
Audiovisual: Maltrato y violencia de género en la vejez
Autora: Rosa Pérez
La vejez, y sobre todo la vejez asociada a la falta de autonomía, puede tener consecuencias indeseables para las personas que la están viviendo, ya que este aspecto les puede perjudicar y convertirlos en víctimas de maltratos y abusos.
El maltrato, como un problema vinculado a la salud pública y a la justicia penal, se describe a partir del año 1975, ya que hasta entonces se consideraba un asunto privado. Las investigaciones sobre malos tratos son heterogéneas, por lo que resulta difícil extraer conclusiones que sirvan para los diferentes contextos sociales y culturales donde se produce.
El 15 de junio es el día declarado por la Organización de las Naciones Unidas para conmemorar el Día Internacional de la Toma de Conciencia del Abuso y el Maltrato contra los Adultos Mayores, una jornada en la que se pretende que la población reflexione sobre las imágenes y los estereotipos de la vejez, los tipos de violencia existentes y la forma de suprimirlos. La OMS, en la Declaración de Toronto de 2002 para la Prevención Global del Maltrato de las Personas Mayores detalla: “El maltrato de las personas mayores es una violación de los derechos humanos y una causa importante de lesiones, enfermedades, pérdida de productividad, aislamiento y desesperación. Enfrentarse al maltrato de las personas mayores y reducirlo requiere un enfoque multisectorial y multidisciplinario”.
El maltrato de las personas mayores puede cometerse tanto por acción como por descuido (omisión), y puede ser intencionado o no. El anciano es víctima de sufrimientos innecesarios, de lesiones o dolor, pérdida o violación de sus derechos humanos y deterioro de su calidad de vida. La calificación de una conducta como maltrato dependerá de la frecuencia con que se produzca, su duración, gravedad y consecuencias, y, sobre todo, del contexto cultural. Según la definición de la organización Acción contra el Maltrato de los Ancianos en el Reino Unido, adoptada por la Red Internacional para la Prevención del Maltrato de las Personas Mayores (INPEA): “El maltrato de los ancianos consiste en realizar un acto único o reiterado o dejar de tomar determinadas medidas necesarias, en el contexto de cualquier relación en la que existen expectativas de confianza, y que provocan daño o angustia a una persona mayor”.
1. Situaciones de riesgo que favorecen la aparición de maltratos:
- Asociados a la víctima. Las personas mayores con pérdida de autonomía de origen mental son las más frágiles, así cómo las del sexo femenino y de más de 75 años. El perfil generalmente es el de una persona pasiva, complaciente, impotente, dependiente y vulnerable (Pedrick-Cornell y Gelles, 1982). Algunos investigadores han postulado que el sexo puede ser un factor determinante del maltrato de ancianos, porque es posible que las mujeres mayores hayan sido objeto de opresión y hayan estado en situación de desventaja económica durante toda su vida. Sin embargo, otros estudios indican que el nivel de riesgo de maltrato de los ancianos por parte de sus cónyuges, hijos adultos y otros familiares es aproximadamente el mismo que el de las ancianas.
- Asociadas al maltratador. Con frecuencia es un miembro de la familia, generalmente el responsable de los cuidados. Los pocos estudios que hay sobre la violencia contra los ancianos en el ámbito doméstico han comprobado que los maltratadores tienen más probabilidades de padecer problemas de salud mental, sobre todo un grado bajo de autoestima y temperamento explosivo con dificultad para controlar sus impulsos, y de abusar de sustancias, que los demás miembros de la familia de los ancianos u otros cuidadores. El hecho de convivir con la persona mayor también se apunta como un factor de riesgo para la aparición de maltratos y abusos.
- Asociadas al entorno. Hay pocos estudios para determinar la violencia en el seno familiar, pero se constata que la depresión y las dificultades psicológicas están más presentes en la persona maltratada en el contexto familiar. El perfil de las víctimas suele ser mujeres de más de 75 años, personas con discapacidades físicas o mentales, personas con falta de autonomía total o parcial y personas socialmente aisladas. El tipo de maltrato más común en el entorno familiar es el abuso económico, seguido del abuso psicológico.
- En residencias. El perfil de las víctimas es el de pérdida de autonomía de origen mental, y los tipos de maltrato están relacionados con el personal que presta los cuidados, los servicios y la organización. Algunos ejemplos son el aislamiento de las personas mayores debido a ciertas deficiencias físicas o mentales, cuando con una buena praxis profesional no seria necesario. Otra de las conductas que lamentablemente aparecen son las conductas de infantilización de los residentes.
Todas las formas de malos tratos llevan implícita una vulneración de los derechos de la persona.
2. Tipos de abusos o malos tratos que pueden aparecer por separado o simultáneamente:
- Abuso físico. Uso de la fuerza física que puede producir lesiones, dolor, discapacidad e incluso la muerte. Se manifiesta mediante pellizcos, quemaduras, golpes, etc.
- Abuso psicológico o emocional. Infligir pena, dolor y angustia a través de acciones verbales y no verbales. Se puede reconocer cuando aparece intimidación para causar sufrimiento, humillaciones, insultos, aislamiento, infantilización, falta de respeto a sus creencias, silencio peyorativo, etc.
- Abuso sexual. Contacto sexual de cualquier tipo no consentido con la persona mayor que pueda manifestarse de forma clara o encubierta como tocamientos, insinuaciones, acoso, etc.
- Abuso económico. Se trata del uso ilegal o indebido de propiedades o fondos de la persona mayor. Son comunes los fraudes y los robos, como la utilización de la pensión, la modificación forzada del testamento y la apropiación de bienes, cometidos por una persona de confianza del anciano. Se pueden sospechar cuando hay pérdidas inexplicables de patrimonio o de dinero o cuando de repente aparecen familiares muy interesados en el anciano.
- Maltrato estructural. Abarca la falta y el mal cumplimiento de políticas sociales y de salud adecuadas.
- Abandono. Cuando el individuo que ha asumido la responsabilidad de proveer cuidados a una persona mayor la abandona en un centro o en el propio domicilio sin supervisión ni apoyo.
- Negligencia. No atender a las necesidades básicas de la persona mayor: no administrar los cuidados necesarios, dejar solo al anciano que no puede valerse por sí mismo.
- Autonegligencia. Son personas que han perdido la capacidad para garantizar su propio bienestar, y su comportamiento amenaza su vida, salud y bienestar: rechazan una vivienda, comida, higiene, etc. Quedan excluidas de este grupo las actuaciones voluntarias del anciano que por decisión propia presenta estos comportamientos, o sea, cuando es plenamente consciente de su forma de vida, aunque los demás consideren que tiene conductas negligentes.
- Vulneración de los derechos. La pérdida del derecho a la intimidad, a sus pertenencias, la negación al derecho a decidir sobre aspectos de su vida privada como escoger amigos, recibir visitas o forzar el ingreso en una residencia, etc.
3. Factores de riesgo
Generalmente interactúan diferentes factores individuales, interpersonales y del contexto social. Se establecen diferentes tipos de factores de riesgo:
- Comunes a la persona vieja y a su cuidador. Historia de violencia familiar, de mala relación entre ambos, sensaciones constantes de frustración y enojo, y el cuidador que depende económicamente de la persona que cuida.
- Relacionados con la persona vieja. Cambio de personalidad, intolerancia, aislamiento forzado, rechazo a ser cuidada por otros cuidadores, agresión física o verbal de la persona vieja a los cuidadores o a los familiares, deprivación sensorial, pérdida de memoria, discapacidades múltiples, incontinencia y alteraciones del sueño.
- Relacionados con el cuidador. Trabajo sin descanso, percepción de no satisfacción de las necesidades básicas, falta de apoyo de otros familiares, conflicto marital, falta de conocimientos sobre la enfermedad y su evolución, demanda permanente por parte de la persona anciana y enfermedad física o mental del cuidador.
- Relacionados con el contexto institucional. Cuidadores que trabajan solos, trabajar bajo presión, prácticas institucionales que desvalorizan al viejo y salarios bajos.
4. Consecuencias de los malos tratos
Las consecuencias de los malos tratos convierten a la persona que los sufre en más vulnerable y débil, y el proceso de recuperación de las lesiones producidas puede ser más lento. En el documento Malos tratos a los ancianos del Grupo de Salud Mental del PAPPS se identifican los siguientes tipos de consecuencias:
- Lesiones físicas. Traumatismos, desnutrición, deshidratación, fracturas por caídas, úlceras por decúbito por negligencia, abandono o falta de cuidados, heridas por sujeciones, abrasiones, quemaduras e intoxicaciones.
- Consecuencias psicológicas. Tristeza, trastornos emocionales, sufrimiento, depresión, ansiedad, ideas suicidas, inhibición, somatizaciones y pseudodemencias.
- Consecuencias sociales. Aislamiento físico, psicológico o social.
Se recomienda:
- Utilizar las consultas del equipo de salud con las personas mayores para recoger datos que puedan indicar y alertar de la aparición de la situación de violencia (observar la conducta, el aspecto general, el aspecto de la piel, observar las necesidades no satisfechas, etc.).
- Informar a la persona mayor en riesgo de sufrir abusos y malos tratos que es importante que lo exprese, aunque los malos tratos vengan de un ser querido. La calidad de las relaciones previas entre víctima y maltratador puede ser la causante de los abusos. Es necesario crear un buen clima de confianza, ya que reconocer este tipo de violencia es difícil y acostumbran a existir reticencias.
- Identificar los signos de malos tratos como: el uso excesivo de fármacos y de contenciones físicas, la aparición de confusión y temor, quemaduras, contusiones, fracturas, hematomas, etc.
- Identificar la sobrecarga y el cansancio extremo de los cuidadores en su tarea, ya que pueden convertirse en factores de riesgo de malos tratos hacia los ancianos a los que cuidan. De esta forma se favorece la correcta atención de las personas mayores y se minimizan las situaciones de abuso.
- Aconsejar al anciano acciones que ayuden a evitar que sea el blanco de los ladrones en la calle: llevar las llaves de casa en un bolsillo en vez de en una bolsa, llevar bastón o paraguas para ahuyentar a los ladrones, que pueden verlo como un instrumento de defensa, llevar poco dinero encima y tener presente que es mejor no oponer resistencia si lo atracan.
La toma de conciencia del problema y la prevención son acciones que ayudarán a limitar el abuso en la vejez. El trabajo de detección y abordaje de malos tratos precisa de una intervención en colaboración de un equipo multidisciplinar, a través de un trabajo consensuado entre la atención sanitaria y la social y los diferentes niveles de atención a los que puede acceder el anciano (atención primaria, hospital, etc.).
5. Violencia en las residencias
El abuso y sobre todo la negligencia puede darse en las residencias que atienden a ancianos, y en especial en aquellas que atienden a personas afectadas de demencia, en las que los cuidadores pueden hacer uso de algún tipo de violencia sin que las personas enfermas se den cuenta o puedan defenderse debido a su vulnerabilidad.
Algunos de los factores que facilitan la aparición de malos tratos entre los residentes son:
- La residencia no cuenta con un proyecto de cuidados.
- Aparición de malos tratos psicológicos por parte del personal de la residencia como la desvalorarización de la persona, el abuso de la autoridad, chantajes, violencia por omisión de las demandas, vulnerabilidad de la autoimagen y abuso de las sujeciones.
- Profesionales poco preparados y formados en el trabajo al lado de la persona mayor, condiciones inadecuadas del entorno de trabajo.
Para minimizar y hacer desaparecer este tipo de violencia es necesaria una toma de conciencia previa y de denuncia de la situación de desequilibrio que existe en la residencia, para dar paso a un trabajo centrado en el respeto humano y en la personalización de los cuidados con una evaluación regular de las actividades y de la calidad de atención por parte de los profesionales. En las residencias es importante que los ingresados y sus familiares conozcan sus deberes y derechos para poder identificar situaciones de abuso y maltratos por parte del personal cuidador y de la organización.
Factores y conductas de protección en la vejezpP@)
Mantener una buena función física y mental, una actitud de compromiso con la vida, vitalidad emocional y optimismo para afrontar las dificultades, la ausencia de enfermedades, seguridad económica y control personal (autonomía, dignidad, autoestima y apoyo social) son los factores y conductas de protección que influyen más para conseguir una vejez saludable. A continuación se describen los factores de protección siguientes: 1. Mantener una buena salud física, 2. Mantener una buena salud mental, 3. Mantener un peso adecuado, 4. Cuidado de los pies, 5. Realizar revisiones periódicas de la dentadura, la vista y el oído, 6. Mantener una buena salud social, 7. Mantener una sexualidad saludable, 8. Protegerse de la radiación solar, 9. Participar en programas de detección precoz de cáncer y 10. Participar en programas de vacunación.
1. Mantener una buena salud física
- Fomentar una actividad física regular y adecuada en función de la situación de vida de la vejez.
- La práctica de cualquier actividad o ejercicio físico, según la situación de salud individual y siguiendo las indicaciones de los profesionales, supone grandes beneficios, tanto físicos como psicosociales.
- Utilizar correctamente la medicación.
- Disminuir y evitar el consumo de tabaco y alcohol.
- Mantener la autonomía controlando y detectando la aparición de fragilidad y enfermedades i síndromes geriátricos. Hay que evitar en la medida de lo posible la hospitalización.
- Seguir les recomendaciones generales para una alimentación saludable. Una dieta variada que incluya todos los grupos alimentarios en las proporciones recomendadas a lo largo del día, distribuida en 4 ó 5 comidas y bien presentada, aumenta la apetencia y procura una nutrición adecuada a los requerimientos en esta etapa de la vida.

Descárgate aquí la infografía
2. Mantener una buena salud mental
- Mantener la actividad mental y el interés por el entorno y las actividades. Mantener activas las habilidades cognitivas y de aprendizaje ayuda a mantener el rendimiento durante más tiempo.
- Identificar problemas de salud mental, detectar las reacciones adversas a los medicamentos, evitar el uso de drogas y otras adicciones ayuda a evitar problemas de salud mental, de drogas, de adicciones y de medicación.
3. Mantener un peso adecuado
- La alimentación saludable y la actividad física recomendada facilitan el mantenimiento del peso adecuado. El sobrepeso es un factor de riesgo de enfermedades como la hipertensión y la diabetes; dificulta la movilidad y como consecuencia puede reducir las relaciones sociales.
Consejos de salud ante el sobrepeso y la obesidad
4. Cuidado de los pies
La vejez comporta una disminución de las reservas funcionales del organismo, como por ejemplo la reducción de la masa muscular y de la densidad ósea, una mayor fragilidad del cartílago articular, alteraciones vasculares y modificaciones del sistema nervioso periférico, que implican un mayor riesgo de inestabilidad postural y de caídas. Todo ello, acompañado de una reducción de la capacidad del organismo para adaptarse a problemas de salud crónicos, como la diabetes o la hipertensión arterial, hace que cuidar de los pies sea muy importante.
Los problemas más frecuentes en los pies de las personas mayores son: pie seco y con durezas; callos o helomas, localizados preferentemente en el dorso de los dedos de los pies; callosidades o hiperqueratosis, localizadas en la zona plantar de los pies; dedos en garra; juanete o hallux valgus; atrofia del cojinete adiposo plantar, y engrosamiento irregular de las uñas, que se curvan y crecen en forma de cuerno (onicogrifosis). Se ha de tener presente que, además, el envejecimiento conlleva más susceptibilidad ante la infección y una mayor dificultad en la cicatrización.
Recomendaciones relacionadas con:
Estado general
- El control de las patologías crónicas, como la diabetes, la hipertensión, las enfermedades vasculares, etc., ayuda a mantener la circulación local y, por lo tanto, reduce las posibilidades de aparición de lesiones y favorece la cicatrización.
- Una dieta rica en calcio y la actividad física adecuada en cada caso en el exterior ayudarán a reducir la pérdida de masa muscular y de densidad ósea relacionadas con la edad y, por lo tanto, se reducirá el riesgo de inestabilidad postural y la incidencia de caídas.
- La abstinencia tabáquica, además de los beneficios para la salud en general, comportará beneficios circulatorios, importantísimos para el mantenimiento del buen estado de los pies.
- Por otro lado, es aconsejable la vacunación antitetánica para prevenir el tétanos, una enfermedad grave causada por una bacteria que se contagia a través de las heridas. Es una vacuna muy recomendable en la vejez, ya que el envejecimiento conlleva más susceptibilidad a las caídas y a las pequeñas erosiones o heridas de la piel que pueden ser la puerta de entrada de los bacilos tetánicos. Se debe valorar y actualizar la vacunación antitetánica según las recomendaciones de vacunación vigentes.
Participar en programas de vacunación en la vejez.
Higiene y cuidado de la piel
- Se ha de hacer diariamente una higiene cuidadosa de los pies, con jabón de pH igual al de la piel y agua a una temperatura aproximada de 35 ºC, preferiblemente tomada con un termómetro de agua, sobre todo aquellas personas con diabetes o trastornos vasculares en los pies. Si la persona tiene trastornos de la sensibilidad a los pies, es conveniente que se seque con toallas de colores claros, que permiten detectar cualquier pequeño rastro de sangre indicativo de la presencia de una lesión que puede haber pasado inadvertida.
- Para conservar la piel hidratada, se debe aplicar diariamente, después de la higiene, una crema sin colorantes ni perfumes, a base de urea, lanolina, glicerina, etc., y hacer un masaje suave hasta que se absorba completamente. Se tiene que aplicar tanto en el talón como en el dorso del pie y hay que tener un cuidado especial en que los espacios interdigitales (los espacios entre los dedos) no queden húmedos, ya que en este caso se estará más expuesto a sufrir infecciones fúngicas.
- Las uñas de los pies se han de cortar rectas o en forma cuadrada, un poco biseladas en los ángulos y no excesivamente cortas. Se ha usar cortaúñas o unos alicates especiales y se pueden acabar de pulir con una lima de uñas (de cartón); se desaconseja absolutamente el uso de tijeras con puntas afiladas o de limas metálicas, ya que se podría lesionar la piel. En caso de disminución de la agudeza visual o cataratas, o de dificultad para llegar a los pies y hacer cómodamente la higiene y la hidratación, se tendrá que solicitar la ayuda necesaria.
Elección de los zapatos
- Es necesario adaptar el calzado a la anchura y la longitud del pie (se ha de aceptar que el calzado es para el pie y no para la vista), sobre todo en caso de deformidades de los dedos o juanetes. El material más adecuado para los zapatos es la piel, porque es transpirable y flexible. La suela del zapato debe ser de goma, para que sea antideslizante.
- A causa de la atrofia del cojinete adiposo plantar característico del envejecimiento, es aconsejable que el calzado tenga una buena suela amortiguadora que proporcione confort y protección mientras se camina o se está de pie.
- El talón no puede sobrepasar los 4 cm de altura, ya que por cada 2,5 cm de talón se añade un 25 % más de presión a la parte delantera del pie, con los consiguientes problemas de dolor y de deformidad de los dedos.
- Se recomienda comprar los zapatos por la tarde, cuando los pies están más hinchados, y llevar los zapatos nuevos en casa durante períodos de tiempo progresivamente más largos hasta a asegurarse de que resultan cómodos y no provocan lesiones ni rascadas.
- Hay que revisar los zapatos en el momento de ponérselos y de quitárselos para controlar que no haya ningún objeto dentro que pueda provocar una lesión en la piel.
- Los calcetines o las medias han de ser suaves, de algodón, de hilo, de lana y sin costuras, y no deben ser demasiado estrechos.
Prevención de lesiones
- Para calentar los pies, se ha de evitar la aplicación de calor local directa, como esterillas o mantas eléctricas, bolsas de agua caliente, etc., ya que la falta de sensibilidad puede provocar quemaduras. Se aconseja ropa de abrigo, calentar la cama y retirar la botella o la esterilla antes de ir a dormir.
- Además de todo lo que ya se ha dicho, es necesario aplicar una serie de medidas de precaución para evitar lesiones traumáticas, químicas y térmicas en los pies.
Actuación ante la aparición de problemas
- En el caso de callosidades o de uñas engrosadas, hay que ir al podólogo; no deben usarse callicidas ni instrumentos cortantes que puedan ocasionar heridas.
- Ante cualquier duda, se ha de consultar a la enfermera o al podólogo de referencia.
5. Realizar revisiones periódicas de la dentadura, la vista y el oído
- Al menos una vez al año hay que visitar al médico para un examen de agudeza visual y tensión ocular, y siempre que haya una disminución de la capacidad auditiva. También hay que acudir al dentista periódicamente.
6. Mantener una buena salud social
- Mantener el interés por el entorno y las actividades sociales, de forma que se fomente el protagonismo social de las personas mayores y así se sientan útiles a la comunidad y apreciados. Formar parte de manera activa y comprometida de la sociedad, de forma que se perciba este acto como algo beneficioso para su bienestar.
- Prevenir problemas de carácter social, como la soledad y la precariedad económica, potenciando la interrelación y la integración social, y la participación en actividades sociales. Fortalecer las relaciones sociales y familiares es una conducta que ayuda a promover una buena salud.
- Mejorar la seguridad del entorno, sobre todo en casa y en los entornos urbanos. Acondicionar la casa para disminuir el riesgo de accidentes o lesiones, eliminar barreras arquitectónicas y disponer muebles y utensilios de forma que se faciliten las tareas domésticas, atendiendo a gustos, recursos y necesidades personales son medidas que favorecen un entorno seguro.
- Participar en acciones de voluntariado
7. Mantener una sexualidad saludable
La sexualidad es una forma de comunicación. No es cierto que con la edad disminuye o incluso desaparece la actividad sexual. Al envejecer no se pierde el deseo sexual y los adultos mayores son tan capaces como cualquier otro de sentir placer, tener fantasías y sueños. La sexualidad forma parte de la vida cotidiana, y es gratificante en cualquier etapa de la vida.
Por otra parte, conviene recordar que la actividad sexual no es sinónimo de coito. La sexualidad puede desarrollar una de las facetas más creativas de las personas y proporcionar placer de formas muy diversas.
La sexualidad en la vejez se ha visto influenciada por determinados estereotipos sociales sobre el rol masculino y femenino y, sobre todo, por el rol de anciano según el cual la necesidad de mantener relaciones sexuales desaparece con la edad. Esta percepción social de negación de la sexualidad que se produce entre personas ancianas heterosexuales, puede aumentar en el caso de personas homosexuales.
Normalizar la sexualidad entre los adultos mayores, respetando tendencias, prioridades, gustos y creencias, pasa por favorecer la comunicación sobre este aspecto, expresando opiniones y dudas que se puedan presentar en este ámbito de la vida.
Es importante tener en cuenta que a cualquier edad se pueden contraer enfermedades de transmisión sexual si no se utilizan preservativos.
8. Protegerse de la radiación solar
Utilizar protección solar reduce el riesgo de aumentar las manchas y las lesiones de la piel. Durante la exposición también es recomendable cubrir la cabeza.
9. Participar en programas de detección precoz de cáncer
Para permitir la detección precoz del cáncer es necesario realizar los controles de prevención recomendados para el cáncer de mama y útero en la mujer, para el cáncer de próstata en el hombre, y para el cáncer de colon en personas de uno y otro sexo.
Programas de screening de cáncer
Es recomendable una exploración anual de la piel, y consultar con el equipo de salud siempre que se detecten cambios en ella.
10. Participar en programas de vacunación
- Neumocóccica, se aconseja administrarla al menos una vez a partir de los 65 años.
La infección por neumococo es más frecuente durante el invierno y al principio de la primavera, cuando las infecciones respiratorias son más habituales. Las personas mayores de 65 años, entre otros grupos, tienen mayor riesgo de infección. Esta susceptibilidad tiene que ver con el envejecimiento del sistema inmunitario.
Aunque la eficacia de la vacuna es controvertida, las sociedades científicas (Sociedad Española de Geriatría y Gerontología) recomiendan la vacunación en los mayores de 65 años. Se recomienda volver a vacunar a las personas que han recibido la vacuna antes de los 65 años y que a los cinco años los han cumplido. Se puede hacer coincidir con la vacuna antigripal, aunque en otro lugar de punción.
Los efectos secundarios más frecuentes son locales, en la zona de inyección: dolor, enrojecimiento o induración.
- Antitetánica, se aconseja administrar una dosis de recuerdo cada diez años.
El tétanos es una enfermedad infecciosa aguda que afecta al hombre y a diversas especies animales. La multiplicación del germen se produce en ciertas heridas y no se transmite de persona a persona.
La vacuna del tétanos puede administrarse simultáneamente con cualquier otra vacuna, aunque siempre con distintas jeringas y en lugares diferentes. La inmunidad que confiere una pauta de vacunación completa es prácticamente total; sin embargo, se recomienda que después de la serie primaria de vacunación aplicada en la infancia o en el adulto, se administren dosis de recuerdo cada diez años para mantener un nivel de protección adecuado.
- De la gripe, se aconseja administrarla anualmente, al empezar el otoño.
La gripe se considera una enfermedad benigna producida por un virus, pero las complicaciones que produce tienen consecuencias para la salud en ciertos grupos de riesgo. Entre estos grupos está el de las personas mayores de 65 años y las que tienen problemas respiratorios.
La vacunación es anual, generalmente al iniciar el otoño. Hay que vacunarse cada año, ya que se producen cambios en el virus, y para que la vacuna sea eficaz se tiene que adaptar a estos cambios.
Los efectos secundarios descritos son pocos y leves (picor, enrojecimiento o inflamación en la zona de inyección). Hay que consultar siempre con el equipo de salud antes de vacunarse si se está padeciendo un proceso que cursa con fiebre.
Descárgate aquí la infografía
- Asociación española de vacunología
Factores y conductas de riesgo en la vejezpP@)
Algunos factores de riesgo son específicos de esta etapa del ciclo vital, mientras que otros se mantienen presentes a lo largo de la vida. La edad por sí misma es uno de los principales factores de riesgo para la salud durante la vejez. Los factores que se mencionan son: 1. Deterioro funcional, 2. Fragilidad, 3. Accidentes dentro y fuera del hogar, 4. Hospitalización, 5. Ingreso en un centro, 6. Nivel económico, 7. Comorbilidad, 8. Morbilidad, 9. Deterioro cognitivo ligero, 10. Problemas de salud, 11. Sujeciones, 12. Soledad, 13. Aislamiento social, 14. Falta de apoyo social, 15. Pérdidas, 16. Problemas con los hijos, 17. Rol de cuidador, 18. Ansiedad, 19. Estrés, 20. Violencia de género, 21. Maltratos, 22. Edadismo, 23. Consumo de tabaco, 24. Consumo de alcohol, 25. Consumo de otras drogas, 26. Polimedicación, 27. Hipertensión arterial, 28. Obesidad, 29. Aumento de la presión intraocular, 30. Exposición a factores ambientales, 31. Exposición a ruidos, 32. Exposición a radiaciones ionizantes y 33. Agentes biológicos.
1. Deterioramiento funcional
El deterioro funcional es el factor de riesgo más significativo en la gente mayor. La pérdida de autonomía conlleva la necesidad de ayuda para realizar las actividades de la vida cotidiana. Es el principal indicador del estado de salud y de fragilidad.
2. Fragilidad
La fragilidad es un estado caracterizado por un aumento de la vulnerabilidad ante factores estresantes. Los signos que definen la fragilidad son alteraciones en la movilidad y el equilibrio, la resistencia muscular, la capacidad cognitiva, la nutrición y la actividad física.
3. Accidentes
Los accidentes domésticos son habituales entre las personas mayores y muchos se pueden prevenir. Los accidentes pueden provocar que se pase de una vida autónoma, en que la persona es capaz de valerse por sí misma, a necesitar ayuda para realizar las actividades de la vida cotidiana. Los más habituales son las caídas, las intoxicaciones (alimentarias, por gas y por medicamentos) y las quemaduras.
Los accidentes se pueden dividir entre los que pasan dentro del hogar y los que pasan fuera del hogar:
- Accidentes dentro del hogar: El hogar es el lugar donde más accidentes se producen, sobre todo las caídas, especialmente en las escaleras, el baño y la cocina. Las caídas pueden tener consecuencias psicológicas importantes, como por ejemplo el miedo y la ansiedad. El síndrome posterior a la caída provoca pérdida de autonomía, deterioro funcional, depresión y aislamiento social.
Otro tipo de accidente son los incendios, que a menudo se originan en braseros o aparatos de calor de llama, o los provocan cigarrillos encendidos o mal apagados.
Para disminuir el riesgo de accidentes en el hogar se recomienda retirar obstáculos, poner suelos antideslizantes, agarraderos, plato de ducha en lugar de bañera y una buena iluminación, revisar periódicamente las instalaciones eléctricas y de gas, y disponer de sistemas para poder avisar rápidamente en caso de caída o accidente. - Accidentes que pasan fuera del hogar. Algunas conductas que previenen las caídas y los accidentes de tráfico cuando se sale a la calle son llevar zapatos cómodos con suela antideslizante, andar despacio y con un bastón o una muleta si es necesario, llevar gafas y audífono cuando se recomiende hacerlo, cruzar las calles por los pasos de cebra y respetar los semáforos.
4. Hospitalización
La hospitalización es un desencadenante reconocido de la aparición o la progresión del deterioro funcional del enfermo mayor. Es importante evaluar el riesgo de deterioro funcional de las personas viejas que son hospitalizadas, y mejorar la formación del personal que las tienen que atender. Hay que prevenir el deterioro potenciando la recuperación funcional y evitando la inmovilidad en el mismo hospital y después en el domicilio o bien en el centro donde sea derivada la persona mayor.
5. Ingreso en un centro
Es un factor de riesgo psicosocial que puede desvincular la persona de su entorno físico, familiar y vecinal, y hacerle difícil la adaptación al nuevo espacio de vida, con consecuencias negativas para su salud.
6. Nivel económico
Las condiciones financieras desfavorables, combinadas con un bajo nivel de estudios, aumentan el riesgo de sufrir enfermedades y hospitalizaciones. Afectan al bienestar del viejo, puesto que dificultan su acceso a servicios sociales y de salud y, por lo tanto, la satisfacción de sus necesidades.
7. Comorbilidad
Es la presencia de varias enfermedades crónicas a la vez en una misma persona. Genera consumo de fármacos y de recursos sanitarios y se correlaciona con la pérdida de autonomía y con la mortalidad.
8. Morbilidad
Es la alta incidencia y prevalencia de enfermedades crónicas que aumenta a partir de los 74 años, sobre todo en relación con el grupo de adultos mayores (65-74), con un inevitable aumento en el consumo de fármacos y de recursos sanitarios.
9. Deterioro cognitivo ligero (DCL)
Es una disminución de las funciones cognitivas superior a la que correspondería a un envejecimiento normal, aunque no bastante severa para diagnosticar una demencia. Se estima que aproximadamente el 15 % de las personas diagnosticadas con un DCL evolucionan hacia una demencia al cabo de un año.
10. Problemas de salud
Los problemas de salud, tanto las enfermedades como los síndromes geriátricos descritos en el apartado anterior, son un factor de riesgo para sufrir un deterioro funcional y para la aparición de algunas enfermedades.
11. Sujeciones
En algunos problemas de salud, como por ejemplo las demencias, es común utilizar algún método de sujeción para evitar caídas y accidentes de la persona. A veces las sujeciones se proponen como una medida para evitar problemas. Pero, de hecho, suponen un claro inconveniente y pueden afectar gravemente la salud y la calidad de vida de las personas que están sometidas a ellas. Los dispositivos que conllevan una limitación física pueden generar una pérdida de autonomía y afectar la dignidad y la autoestima de la persona mayor. Algunos problemas derivados del uso de sujeciones son: úlceras por presión, incontinencia, atrofia muscular, aislamiento social, tristeza y agresividad.
Se pueden dividir en sujeciones físicas, que es cualquier método que aplicado a una persona limita su libertad de movimientos, la actividad física y el normal acceso a cualquier parte de su cuerpo, y sujeciones químicas, que es el uso de sedantes y tranquilizantes para controlar una conducta inadecuada o molesta (agresividad, deambulación, etc.) para la cual, normalmente, existe un tratamiento menos agresivo. En la mayoría de los casos, las sujeciones se pueden evitar si los cuidadores, las organizaciones y los centros están bien asesorados y formados.
Algunas intervenciones que minimizan el uso de sujeciones son una buena adecuación del ambiente, que tiene que ser seguro y acogedor para que la persona se pueda mover en él sin problemas, una programación de actividades adecuada a cada persona y una buena formación de los cuidadores, para que tengan una actitud correcta y sepan responder a las necesidades de la persona.
Reducir y eliminar en la medida que sea posible las sujeciones es un objetivo que deben tener todas las instituciones, así como utilizarlas, si son imprescindibles, de manera limitada y poco restrictiva. Cuando a una persona se la sujeta porque es imprescindible, hay que prevenir las posibles consecuencias negativas aplicando la normativa sobre la materia.
Guía para personas mayores y familiares
12. Soledad
Es el estado emocional afectivo que experimenta una persona cuando no tiene compañía y su red social y familiar es pobre y de poca calidad. Puede ser transitoria o permanente y no siempre es un sentimiento desagradable, puesto que a veces es una situación buscada. Algunas personas sufren una soledad subjetiva, que se denomina así porque la persona tiene este sentimiento a pesar de estar rodeada de otras personas. Es un problema que puede pasar desapercibido, porque de entrada no representa ningún riesgo para la persona que lo sufre, pero si se cronifica puede provocar manifestaciones poco deseadas como por ejemplo pérdida del apetito, aislamiento social, apatía, irritabilidad, depresión o nerviosismo. La soledad no deseada aparece a menudo cuando las personas mayores se quedan solas, porque no tienen familia, la familia vive lejos o hay conflictos familiares.
13. Aislamiento social
Diferentes estudios realizados por la OMS demuestran que las personas que participan en grupos sociales mantienen un mejor estado de salud que las que están aisladas socialmente. El aislamiento social es un factor de riesgo para sufrir deterioro cognitivo, problemas de conducta, etc. Es importante establecer relaciones personales, saber hacer frente a la soledad y prevenirla.
14. Falta de apoyo social
Cuando las relaciones sociales son inexistentes y pobres, existe el riesgo que la persona sea marginada. Esta red de apoyo insuficiente se relaciona con un aumento de las enfermedades físicas y de las consultas psiquiátricas y psicológicas. Es necesario evitar esta situación, que desemboca en el aislamiento, y potenciar todo aquello que integra la persona a la comunidad y hace que comparta sus intereses y preocupaciones.
15. Pérdidas
El adulto mayor puede vivir la jubilación como una pérdida, y los cambios individuales, familiares, sociales y económicos que conlleva pueden resultarle estresantes. A partir de los 75 años las pérdidas de personas significativas suelen ser más frecuentes que en cualquier otra etapa de la vida. Conocer el proceso de duelo y elaborarlo, buscando apoyo en otras personas y expresando sentimientos y emociones, favorece que se pueda afrontar y superar.
16. Problemas con los hijos
Sentir que los hijos están sanos y son felices es una de las situaciones más valoradas en la vejez. Las enfermedades y los problemas de los descendientes se viven con gran tristeza, y merman la disposición a afrontar la vejez con serenidad y expectativas positivas.
17. Rol de cuidador
Además de colaborar en el cuidado de los nietos, cada vez son más los adultos mayores que cuidan de su pareja o de sus padres. Ejercer este rol es una opción generalmente gratificante, pero también puede resultar agotadora física y psíquicamente.
18. Ansiedad
La ansiedad en la vejez es menos común que en otras etapas del ciclo vital. Se suele presentar con una agitación nerviosa relacionada con miedos justificados, como los de estar solo, morir o sufrir pérdidas y separaciones. Las manifestaciones de la ansiedad son el mal humor, la irritabilidad, las conductas agresivas y las quejas físicas, con temblores, fatiga o trastornos del sueño. Es importante hacer una valoración integral de ella y actuar para mejorar la autoestima y la dignidad de la persona. Esto se puede conseguir a través de intervenciones farmacológicas dosificadas correctamente y a través de intervenciones no farmacológicas, como por ejemplo las terapias de apoyo, la participación en actividades de grupo o las técnicas de relajación, que evitan el aislamiento social.
19. Estrés
Cuando no se responde con conductas adecuadas a los cambios ambientales externos e internos que se producen en la vejez, el estrés pasa a ser una constante con consecuencias para la salud y el bienestar de las personas.
20. Violencia de género
La discriminación de las mujeres viejas y los estereotipos sociales hacen que las mujeres mayores sean más susceptibles de sufrir malos tratos. El hecho de ser viudas o solteras, estar aisladas socialmente, tener más de 75 años y no tener autonomía física, emocional y económica son factores que hacen que la mujer tenga más posibilidades de ser víctima de la violencia de género.
21. Malos tratos
Los malos tratos a los viejos son una realidad poco conocida. La persona mayor puede ser objeto de malos tratos tanto en su casa como en una residencia. Es difícil que la misma persona mayor los denuncie, sobre todo cuando vienen de sus familiares y cuidadores. Los malos tratos incluyen, además de posibles daños físicos, la negligencia, la manipulación económica o un trato infantil.
22. Edadismo
El edadismo es la palabra que se utiliza para describir los estereotipos, prejuicios y discriminación contra nosotros mismos o contra otras personas, en función de la edad. Está presente en nuestras instituciones, en nuestras relaciones y en cada uno de nosotros. Está muy extendido, ya que 1 de cada 2 personas en todo el mundo son edadistas contra las personas mayores.
El edadismo se superpone con otras formas de discriminación, como las relacionadas con el género, la raza y la discapacidad.
Por todos estos motivos, combatir el edadismo y neutralizar sus efectos es una de las estrategias propuestas por la OMS para favorecer el envejecimiento saludable y alcanzar los objetivos de la Década de Envejecimiento Saludable 2020-2030.
Efectos del edadismo en les personas mayores
Desgraciadamente, encontramos varios efectos del edadismo en las personas mayores y todos ellos son negativos o dañinos para las personas que los padecen. Estos efectos son:
- Se asocia con menor esperanza de vida, salud física y mental más deficiente, recuperación más lenta de la discapacidad y deterioro cognitivo.
- Produce humillación, ansiedad, impotencia, pérdida de autoestima o depresión.
- Reduce la calidad de vida de las personas mayores, aumenta el aislamiento social y la soledad,
- Restringe la capacidad de expresar la sexualidad y puede aumentar el riesgo de violencia y abuso.
- Contribuye a la pobreza y la inseguridad económica de las personas en la vejez.
Estrategias para neutralizar el edadismo
Según Informe Mundial sobre el Edadismo publicado por la Organización Mundial de la Salud, y otras organizaciones de la ONU, existen tres estrategias para combatir el edadismo, todas complementarias: Establecer políticas y legislación, desarrollar actividades educativas y realizar Intervenciones Intergeneracionales.
- Las políticas y la legislación permiten combatir la discriminación y la desigualdad por motivos de edad y proteger los derechos humanos de todas las personas y en todas partes. Se pueden utilizar para reducir o eliminar el edadismo en cualquier grupo etario. Existen diversos mecanismos para aplicar y supervisar la aplicación de las políticas y leyes, como las instituciones de defensa de los derechos humanos, los tribunales, los defensores de los derechos y los organismos que promueven la adopción de tratados.
- Las intervenciones educativas son uno de los métodos más eficaces para reducir el edadismo hacia las personas mayores. Pueden ser: pueden ser: manuales que transmiten información, conocimientos y habilidades, actividades de concienciación.
- El objetivo de las intervenciones intergeneracionales es promover la interacción entre generaciones distintas. Pueden reducir eficazmente el edadismo hacia las personas mayores, y se prevé que también puedan hacerlo con la discriminación hacia la población joven. Las intervenciones que combinan la educación y la interacción entre generaciones modifican con una eficacia ligeramente mayor las actitudes de las personas que las intervenciones intergeneracionales aplicadas aisladamente.
Únete al movimiento: Ayuda a crear #AWorld4AllAges
23. Fumar
La Sociedad Española de Geriatría y Gerontología (SEGG) destaca que dejar de fumar en la vejez aumenta la esperanza de vida y reduce la pérdida de autonomía tanto física como psíquica. Dejar de fumar es bueno para la salud a cualquier edad. Pero el viejo, por características propias del envejecimiento como por ejemplo los cambios fisiológicos o la fragilidad, tiene más riesgo de enfermar por culpa del consumo del tabaco. En la vejez abandonar este hábito nocivo puede comportar los siguientes beneficios: evitar o reducir el riesgo de enfermedades como las cardiopatías, el cáncer y las enfermedades respiratorias; estabilizar enfermedades instauradas como la EPOC; alargar la vida, y permitir un funcionamiento con menos restricciones.
Consejos de salut ante el tabaquismo
24. Consumo de alcohol
Los problemas que provoca el consumo de alcohol no son específicos de esta etapa del ciclo vital. A medida que la persona envejece parece que es más sensible a los efectos del alcohol. Abusar del alcohol deteriora siempre la función hepática, pero el envejecimiento fisiológico hace que se tolere peor y aumenta su toxicidad secundaria, con el consiguiente riesgo de confusión transitoria, accidentes y caídas. Otras complicaciones que se pueden derivar del consumo abusivo es un empeoramiento de la tensión arterial y de la diabetes. También puede alterar los efectos de las medicinas, que al mezclarse con el alcohol pueden ser peligrosas e incluso mortales. Socialmente, provoca problemas de soledad y aislamiento. Las personas mayores que abusan del alcohol pueden beneficiarse de los mismos tratamientos que los jóvenes.
25. Consumo de otras drogas
El consumo sin prescripción de drogas, entendidas como sustancias que puede provocar dependencia, estimulación o depresión del sistema nervioso central, con consecuencias físicas en la conducta, en la percepción y en la conciencia, no es recomendable en ninguna etapa de la vida. En la vejez aumenta el riesgo de tener accidentes y provoca fragilidad, aislamiento social y soledad.
26. Polimedicación
Es importante conocer los fármacos y su influencia en el estado de salud de las personas. Debido al propio envejecimiento fisiológico, las reacciones adversas a los medicamentos en las personas viejas pueden ser más peligrosas.
27. Hipertensión arterial
La hipertensión arterial constituye el primer factor de riesgo de la enfermedad cerebrovascular, y uno de los principales de la enfermedad coronaria en cualquier grupo de edad, aunque es especialmente relevante en los personas mayores, ya que la incidencia de la hipertensión arterial aumenta con la edad.
28. Obesidad
El sobrepeso y la obesidad es un factor de riesgo de enfermedades como la hipertensión arterial, la diabetes y las enfermedades vasculares. La dificultad para moverse puede hacer disminuir la autoestima y reducir las relaciones sociales.
Es importante que, al menos una vez al año, tallen y pesen a la persona mayor para poder obtener el llamado índice de masa corporal (IMC) a través de la fórmula IMC = peso / talla x talla (el peso en kilogramos y la talla en metros). Si el resultado se sitúa entre 18,5 y 25, el peso es el correcto. Por debajo de 18,5 significa desnutrición; por encima de 25, sobrepeso; y si es superior a 30, se califica como obesidad.
Consejos de salud ante el sobrepeso y obesidad
29. Aumento de la presión intraocular
El aumento de la presión intraocular es una de las manifestaciones del glaucoma. Su típica falta de sintomatología hace que en muchas ocasiones se acuda demasiado tarde a la consulta del médico, con lo que se puede producir una pérdida de visión total. Por ello es recomendable una revisión anual ordinaria de la presión intraocular que ayude a detectar precozmente esta enfermedad y permita tratarla eficazmente.
30. Exposición a factores ambientales
El impacto de la exposición a temperaturas extremas está muy relacionado con el envejecimiento fisiológico y la presencia de enfermedades subyacentes.
La exposición a temperaturas ambientales elevadas o bajas puede provocar una respuesta insuficiente del sistema termorregulador. Si la temperatura es elevada, las consecuencias pueden ser calambres, deshidratación, insolación y golpe de calor. En el caso de exposición a bajas temperaturas, la disminución de la respuesta fisiológica puede producir hipotermia.
31. Exposición a ruidos
Durante el envejecimiento se pueden producir pérdidas auditivas de distinto grado, pero la excesiva exposición a ruidos, especialmente el nocturno en zonas urbanas, es una causa cada vez más frecuente de sordera.
32. Exposición a radiaciones ionizantes
La acumulación de radiaciones en el organismo tiene efectos negativos para la salud. No son inocuas y, en caso de no ser controladas, pueden llegar a ser un factor de riesgo para la aparición de ciertos procesos cancerosos. Las radiaciones ionizantes recibidas con fines diagnósticos (radiografías) y terapéuticos (radioterapia) son las más habituales en la población en general.
33. Agentes biológicos
Se entiende por agentes biológicos los microorganismos susceptibles de originar cualquier tipo de infección, alergia o toxicidad. Las personas que tienen mayor riesgo de contraer una enfermedad derivada del contacto con un agente biológico son las que tienen contacto con animales o productos animales que no siguen los controles veterinarios indicados, y las que cuando los manipulan no siguen los hábitos higiénicos necesarios.
 Comentarios
Comentarios
Listado
Enlaces de interés
Fuentes de interés general
- Audiovisual: Te acompañamos a ser mayor (COIB)
- CatSalut. Recomendaciones para el abordaje terapétucio de los trastornos mentales en personas institucionalizadas
- Casal rock
- Dosieres temáticos Gente Mayor. DIXIT
- Escuela de cuidadores del Hospital de Guadarrama
- Formación para cuidadores, familiares o no profesionales de enfermos de alzheimer
- Grupo Nacional para el estudio y asesoramiento de úlceras por presión y heridas crónicas
- Imserso
- Portal Medline
- Sociedad española de geriatria y gerontologia
- Sociedad española de enfermería geriátrica y gerontológica
- Revista sesenta y más
Asociaciones / grupos ayuda mutua
- CEAFA (asociaciones de alzheimer)
- Envejecimiento activo (Imserso)
- El portal de la gente mayor en Catalunya
Blocs
Bibliografía
Bibliografía consultada
- Abizaortés JJ. Detección y prevención de la fragilidad: una nueva perspectiva de prevención de la dependencia en las personas mayores.
Med Clin (Barc). En premsa. 2009. - Burgueño Torijano A. Guía para personas mayores y familiares. Uso de sujeciones físicas y químicas con personas mayores y enfermos de alzheimer [Internet].
Madrid: Fundación Iberdrola; 2005 [accés 23 de març de 2010]. Disponible a: http://ceoma.org/wp-content/uploads/2014/06/04_guia_para_personas_mayores.pdf - Carnevali Doris L, Patrick M. Editors. Enfermería Geriatrica.
Vol. I i II. Madrid: Mc Graw-Hill. Interamericana; 1996. - Cassià M J. Pot tornar a néixer una persona gran?
Barcelona: Editorial Claret; 1992. p.8-12. - Crespo Maraver MC, Bayés A. Consejos sobre psicología para pacientes con enfermedad de Parkinson y sus familiares [Internet].
[accés 20 de març de 2010]. Disponible a: http://www.parkinsonblanes.org/psicologia.pdf - de la Vega Cotarelo R, Zambrano Toribio A. coordinadors. La Circunvalación del hipocampo
[Seu Web]. 2001 [actualitzada 4 de setembre de 2007; accés febrer de 2010]. Escala de deterioro Global (GDS) de Reisberg. Disponible a: http://www.hipocampo.org/reisberg.asp - de la Vega Cotarelo R, Zambrano Toribio A. coordinadors. La Circunvalación del hipocampo
[Seu Web]. 2001 [actualitzada 4 de setembre de 2007; accés febrer de 2010]. Escala de Lawton y Brody. Disponible a: http://www.hipocampo.org/lawton-brody.asp - de la Vega Cotarelo R, Zambrano Toribio A. coordinadors. La Circunvalación del hipocampo
[Seu Web]. 2001 [actualitzada 4 de setembre de 2007; accés febrer de 2010]. Índice de Barthel. Disponible a:http://www.hipocampo.org/Barthel.asp - Encuesta Nacional de Salud 2011 - 2012 [Internet].
Madrid: Instituto Nacional de Estadística, Ministerio de Sanidad, Servicios Sociales e Igualdad; 2013 [aceso 25 de junio de 2015] . Disponible en: http://www.ine.es/prensa/np770.pdf - Fericgla JM. Envejecer. Una antropología de la ancianidad.
Barcelona: Anthropos, Editorial del Hombre; 1992. p 17-65. - Fernández Alonso MC, Grupo de Salud Mental del PAPPS. Malos tratos a los ancianos [disponible a Internet]. Barcelona: Sociedad Española en Medicina familiar y comunitaria SEMFYC
[accés maig 2010).Disponible a: http://www.semfyc.es/pfw_files/cma/Informacion/modulo/documentos/ancianos.pdf p 3-9 - Fernández Conde A, Vázquez Sánchez E. El sueño en el anciano. Atención de enfermería [Diponible a Internet]. Enferm glob. 2007
[accés abril 2010]; (10): p 8. Disponible a: http://revistas.um.es/eglobal/article/view/205 - Flaquer L. El destino de la familia.
Barcelona: Ariel; 1998. p 130-157. - Fortin J. Considérations éthiques reliées aux soins des personnes âgée. A: Lauzon S, Adam E, directors. La Personne âgée et ses besoins: interventions infirmières.
Saint-Laurent: Éditions du Renouveau pédagogique; 1996. p.761-780. - Lauzon S, Adam E (diretora). La personne âgée et ses besoins. Interventions infirmières.
Saint-Laurent (Québec): ERPI; 1996. p 20-23, 29-32, 43-47, 198-202, 256-275, 345-360, 450-463. Bibliografia consultada - Grupo Nacional para el Estudio y Asesoramiento en Ulceras por Presión y Heridas Crónicas (GNEAUPP). Clasificación-Estadiaje de las Úlceras por Presión.
Logroño 2003 - López Mongil R, López Trigo J A, Castrodeza Sanz FJ, Tamames S, León-Colombo T. Prevalencia de demencia en pacientes institucionalizados: estudio RESYDEM.
Rev Esp Geriatr Gerontol: 2009; 44(1): 5-11. - MAPFRE CAJA SALUD. Canal Salud [Seu web].
Madrid: MAPFRE Internet SA; [accés gener 2010]. Canal Salud Mayores. Disponible a: http://www.mapfre.com/salud/es/cinformativo/salud-mayores.shtml - Moya Bernal A, Barbero Gutierrez J. coordinadors. Malos tratos a personas mayores.Guía de actuación [Internet].
Madrid: IMSERSO; 2005 [accés 29 de gener de 2015]. Disponible a: http://www.riicotec.org/InterPresent1/groups/imserso/documents/binario/31001malostratos.pdf - Pàmies T. L’aventura d’envellir.
Barcelona: Empúries; 2001. p 19-23. - Pérez Diaz J. La madurez de masas [Internet].Madrid: IMSERSO, Ministerio de Trabajo y Asuntos Sociales; 2003
[accés gener 2010]. Disponible a:http://www.eumed.net/cursecon/libreria/MadurezMasas.pdf p. 161-209. - Portal mayores. Portal especializado en gerontologia y geriatria [Seu Web].
Madrid: IMSERSO, CSIC; 2001 [actualització 2 de juny de 2010; accés 7 de juny de 2010]. Area envejecimiento. Disponible a: http://envejecimiento.csic.es/index.html - Portillo Vega MC. La vida después de un ICTUS para pacientes y familiares [Internet]. Pamplona: Escuela Universitaria de Enfermería. Clínica universitaria.
Universidad de Navarra; 2010 [accés març 2010]. Disponible a: www.cun.es/media/pdf/ictus.pdf - Organización Mundial de la Salud. Declaración de Toronto para la prevención global del maltrato de las persona mayores [Disponible a Internet].
Ginebra: Organización Mundial de la salud; 2002 [accés abril 2010]. Disponible a: http://www.who.int/ageing/projects/elder_abuse/alc_toronto_declaration_es.pdf - Yuste Marco A, Bruguera Villagrasa R (coordinadors). Maltractaments a la gent gran: un problema invisible [Disponible a Internet].
Barcelona: Col·legi Oficial de Metges de Barcelona; 2005 [accés 7 de juny de 2010]. Disponible a: http://www.comb.cat/cat/comb/publicacions/bonapraxi/praxi20.pdf
Edadismo
- Stallard JM, Decker IM, Bunnell, J. Health Care for the Elderly: A Social Obligation. Nursing Forum. 2002;37(2);5-15. https://doi.org/10.1111/j.1744-6198.2002. tb01192.x
- Macías González L, Vives Barceló M. Edatisme: en una societat edatista tots hi estam implicats. Anuari de l'envelliment. Illes Balears.2021;141-156
- Ribera Casado JM. Una década para el envejecimiento saludable. 2020-2030. An RANM. 2021;138(03): 214–220. DOI: 10.32440/ ar.2021.138.03.rev02
- Organización Mundial de la Salud (2021). Informe Mundial sobre el Edadismo. https://www.who.int/es/teams/social-determinants-of-health/demographic-change-and-healthy-ageing/combatting-ageism/global-report-on-ageism
Bibliografía recomanada
- Alcantara R. Qui estima els vells?.Saragossa: Buala; 1997.
- Araya A, Piwonka MA. Cuidados de enfermeria en el adulto mayor. A: Apartat IV Otros aspectos en el manejo clínico del Adulto Mayor. A: Marín Larraín PP. Editor. Manual de geriatria y gerontología año 2000 [Disponible a Internet]. Chile: Pontificia Universidad Católica de Chile; 2000 [accés 8 de juny de 2010]. Disponible a:http://escuela.med.puc.cl/publ/manualgeriatria/PDF/CuidadosEnfermeria.pdf
- Barbero Gutiérrez J. Informe portal mayores número 53. La muerte de un ser querido. Duelo y adaptación en las personas mayores [Internet].
Madrid: IMSERSO, CSIC; 2003 [accés 7 de juny de 2010]. Disponible a: http://envejecimiento.csic.es/documentos/documentos/barbero-muerte-01.pdf - Brody EM. Women-in-the-middle: Their parent care years.
New York: Springer Publishing Company; 2004. - Dotte P. Método de movilización de los pacientes: ergomotricidad en el ámbito assistencial. Barcelona: Elsevier Masson; 2010.
- Informe de la Segunda Asamblea Mundial sobre el Envejecimiento
- Madrid, 8 a 12 de abril de 2002 [disponible a Internet]. New York: Naciones Unidas; 2002 [accés desembre de 2009]. A/CONF.197/9. Disponible a:http://inmayores.mides.gub.uy/innovaportal/file/1625/1/Plan%20Internacional%20de%20Madrid%20sobre%20Envejecimiento%2C%202002.pdf
- Martín Lesende I. Informe portal mayores número 44. Anciano de riesgo en el medio comunitario. Planificación de cuidados en Atención Primaria [Internet].
Madrid: IMSERSO, CSIC; 2006 [accés 7 de juny de 2010]. Disponible a: http://www.imsersomayores.csic.es/documentos/documentos/martin-anciano-01.pdf - San Román T. Vejez y cultura hacia los límites del sistema.
Barcelona: Fundación Caja de Pensiones; 1990.

Carmen Fernández Ferrín
Enfermera. Fué profesora Emérita de la Escuela de Enfermería de la Universidad de Barcelona.
La Carmen falleció en agosto del 2013 pero su aportación y experiencia enfermera continuaran siempre presentes en la Enfermera virtual.
Fué experta en el modelo conceptual de Virginia Henderson, se interesó por el desarrollo disciplinar de la enfermería, especialmente por todo lo relacionado con la construcción teórica del mismo. Conferenciante y ponente en foros de discusión y formación profesional. Autora de Los diagnósticos enfermeros. Revisión crítica y guía práctica (8ª ed., Madrid: Elsevier, 2008) y de De la teoría a la práctica. El pensamiento de Virginia Henderson en el siglo XXI (3ª ed., Barcelona: Masson, 2005), así como de numerosos artículos.
Formó parte de la dirección científica de la Enfermera virtual y, como tal, participó en la definición de los conceptos nucleares que enmarcan la filosofía de la web, asesoró en la construcción de la misma y en el diseño de la estructura de las fichas. Así mismo, participó en la selección de los temas a abordar, en la revisión, desde el punto de vista disciplinar, de los contenidos elaborados por los autores y en la revisión final del material elaborado antes de su publicación en la web.


Gisel Fontanet Cornudella
Máster en educación para la salud (UDL). Postgrado en Enfermería psicosocial y salud mental (UB).
Actualmente es gestora de desarrollo de personas de la Unidad de Gestión del Conocimiento de la Fundación Sanitaria Mollet. Miembro del Consejo Asesor Fundación TICSALUT 2014-2017, del grupo @MWC_nursing, entre otros.
Hasta abril de 2015, ha sido adjunta en la Dirección de Programas del COIB llevando a cargo la dirección y coordinación del proyecto Infermera virtual y hasta diciembre de 2016 la dirección de la elaboración y el mantenimiento de los contenidos de Infermera virtual en lo que a su vertiente estructural y pedagógica se refiere, y como asesora del proyecto. Considera que las tecnologías de la información y la comunicación (TIC) e Internet y, en general, la red 2.0 son un canal de comunicación e interacción con y para los ciudadanos, con un gran potencial para la promoción de la autonomía e independencia de las personas en el control y mejora de su salud, como complemento de la atención presencial y continuidad de los cuidados, puesto que es un medio a través del que la persona poco a poco expresa sus necesidades, deseos o inquietudes. Esta información es primordial para conocer el sujeto de la educación y en el cuidar.
Desde 1998, su actividad profesional se desarrolla en el marco de la promoción y la educación para la salud. Fue coordinadora y enfermera asistencial durante 6 años de la Unidad de educación para la salud en la atención a personas afectadas de un problema de salud crónico del Hospital Vall d’Hebron de Barcelona, donde intercaló de forma pionera la atención presencial y virtual. Ha ido centrando su línea de trabajo en el desarrollo de proyectos en el campo de la tecnología de la información y la comunicación (TIC), en el ámbito de la salud.
Es autora de diversas publicaciones, tanto en el registro escrito como en el audiovisual, y de documentos de opinión referentes a la promoción y educación para la salud. Ha colaborado y ha participado en varias jornadas, espacios de debate y estudios de investigación, entre otros, relacionados con la aplicación de las TIC en el ámbito de la salud. Ha iniciado líneas de trabajo en el marco de la promoción y educación para la salud en la escuela, como contexto de ejercicio de la enfermera. Fué miembro fundador del grupo Innovación y Tecnología del COIB @itcoib.


Mª Teresa Luis Rodrigo
Enfermera. Profesora Emérita de la Escuela de Enfermería de la Universidad de Barcelona. Se ha interesado desde hace años en el desarrollo y la utilización de las terminologías enfermeras (de diagnósticos, intervenciones y resultados), desde una concepción disciplinar de los cuidados. Conferenciante y ponente en foros de discusión y formación profesional. Autora de Los diagnósticos enfermeros. Revisión crítica y guía práctica (8ª ed., Madrid: Elsevier, 2008) y de De la teoría a la práctica. El pensamiento de Virginia Henderson en el siglo XXI (3ª ed., Barcelona: Masson, 2005), así como de numerosos artículos en distintas revistas científicas.
Hasta diciembre de 2016 formó parte de la dirección científica y disciplinaria de la Infermera virtual y, como tal, ha participado en la elaboración de los conceptos nucleares que guían el contenido de la web, ha asesorado en cuanto a su construcción y en la selección de los temas a abordar, de igual modo, ha colaborado, siempre desde la perspectiva científica y disciplinaria, en la revisión de los contenidos elaborados por los autores y en la revisión final del material elaborado antes de publicarlo en la web.


Roser Castells Baró
Llicenciada en filologia catalana (UB), màster en escriptura per a la televisió i el cinema (UAB), i postgraduada en reportatge de televisió (UPF). Ha treballat com a lingüista especialitzada en llenguatges tècnics i científics al Centre de Terminologia Termcat, i com a assessora lingüística i traductora a la "Revista de la Reial Acadèmia de Medicina de Catalunya", entre altres entitats. Actualment, compagina l'activitat com a lingüista amb la de guionista. Ha col·laborat en la realització de diversos vídeos didàctics per al COIB.


Rosalia Santesmases Masana
Doctora en Investigación y Salud (Universidad Internacional de Catalunya. 2017). Máster Oficial (Universitario en Phoenix EM Dynamics of Healthand Welfare. Universidad Autónoma de Barcelona. 2008-2010). Diploma de Postgrado en Salud Comunitaria (EUI Terrassa.Universidad Autónoma de Barcelona) 1998-2000.
Experiencia asistencial como enfermera familiar y comunitaria en Equipos de Atención Primaria del Instituto Catalán de la Salud (1997-2015).
Profesor lector en la Escuela Universitaria de enfermería del Hospital de la Santa Cruz y San Pablo (Universidad Autónoma de Barcelona).
Desde febrero de 2015 a la actualidad Coordinación de Calidad y responsable área Enfermería y comunitaria.

Clara Boter Fernández
Diplomada en enfermería (UVic, 1996) y en podología (UB, 2005), y licenciada en documentación (UB, 2011). Postgraduada en psicogeriatría (UAB, 2000). Máster en medicina clínica preventiva y promoción de la salud (UB, 2004). Enfermera asistencial en el ámbito sociosanitario (2002-2008) y en el ámbito de atención primaria en el Instituto Catalán de la Salud. Desde 2010, trabaja en temas de promoción y de educación para la salud relacionados con la información sobre salud de calidad en Internet.


Montserrat Suriñach Pérez
Diplomada en enfermería (1989) y licenciada en antropología social y cultural (2003). Postgraduada en rehabilitación cognitiva (ISEP, 2003). Trabaja como profesora en la escuela de enfermería de la Fundació Universitària del Bages, y como profesora asociada de la asignatura de enfermería gerontológica en la Universidad de Barcelona, en ámbos desde el curso 2010-2011. Ha sido enfermera asistencial en el ámbito sociosanitario en el Hospital Sant Jaume de Manlleu (1990-2005); dinamizadora del programa Xarxa d’Espais de Dia (Red de Espacios de Día) del Consorcio para la Promoción de los Municipios del Lluçanès. (2007-09); enfermera del programa Viure a Casa (Vivir en Casa) del Ayuntamiento de Vic (2006-08);profesora colaboradora en el máster de enfermería gerontológica y geriátrica de la Escuela Universitaria de Enfermería de Sant Pau (Barcelona): docente colaboradora en cursos de formación ocupacional en el ámbito de la vejez; colaboradora del programa Cuidem als que cuiden (Cuidemos a los que cuidan), de la Cruz Roja de Vic (2008-09) y responsable de las vacaciones organizadas por AVAN, para personas con demencia y sus cuidadores.

 Guardando valoración...
Guardando valoración...