Consulta los tutoriales
Información práctica
Estructura y función del cuerpo humanopP@)
Prácticamente todos los órganos, aparatos y sistemas corporales se pueden ver implicados de una u otra manera en la experiencia dolorosa.
La persona, hombre o mujer, de cualquier edad o condición, es un ser multidimensional integrado, único y singular, de necesidades características, y capaz de actuar deliberadamente para alcanzar las metas que se propone, así como asumir la responsabilidad de su propia vida y de su propio bienestar, y relacionarse consigo mismo y con su ambiente en la dirección que ha escogido.
La idea de ser multidimensional integrado incluye las dimensiones biológica, psicológica, social y espiritual, todas las cuales experimentan procesos de desarrollo y se influencian mutuamente. Cada una de estas dimensiones se encuentra en relación permanente y simultánea con las otras, y forman un todo en el cual ninguna de las cuatro se puede reducir o subordinar a otra, ni puede ser contemplada de forma aislada. Por consiguiente, ante cualquier situación, la persona responde como un todo con una afectación variable de sus cuatro dimensiones. Cada dimensión comporta una serie de procesos, algunos de los cuales son automáticos o inconscientes y otros, por el contrario, son controlados o intencionados.
Teniendo siempre en mente este concepto de persona, y sólo con fines didácticos, pueden estudiarse aisladamente las modificaciones o alteraciones de algunos de los procesos de la dimensión biofisiológica (estructura y función del cuerpo humano) en diversas situaciones. En el caso del dolor, los procesos más directamente afectados guardan relación con todos los sistemas del cuerpo humano.
Signos y síntomas relacionadospP@)
El dolor provoca una respuesta de estrés que a su vez puede desencadenar numerosas respuestas fisiológicas en el organismo. Esta respuesta de estrés activa el sistema nervioso simpático y alerta al organismo sobre un daño inminente o que ya se ha producido; por tanto, se trata de un mecanismo inicialmente protector. Entre los objetivos de la respuesta de estrés se incluye minimizar la pérdida de sangre, prevenir nuevas lesiones, mantener la irrigación sanguínea de los órganos vitales, promover la curación y prevenir la infección o luchar contra ella.
No obstante, cuando el dolor (y con él la respuesta de estrés) se prolonga, puede provocar también numerosos efectos lesivos para el organismo. Es importante tenerlo en cuenta, ya que la adecuada analgesia tras una intervención quirúrgica, una lesión, un traumatismo o cualquier otra circunstancia patológica, no sólo proporciona bienestar a la persona que lo sufre sino que reduce la respuesta de estrés y sus consiguientes efectos negativos, que afectan a casi todos los sistemas corporales.
1. Sistema cardiovascular, 2. Sistema respiratorio, 3. Sistema digestivo, 4. Sistema endocrino y metabólico, 5. Sistema genitourinario, 6. Sistema locomotor, 7. Sistema inmunitario, 8. Función cognitiva, 9. Efectos sobre el desarrollo, 10. Efectos sobre la calidad de vida.
1. Sistema cardiovascular
El sistema cardiovascular responde al estrés activando el sistema nervioso simpático, lo cual significa:
- Aumento de la coagulación de la sangre por reducción del proceso corporal normal que impide que los coágulos sanguíneos que ocurren de forma natural crezcan y causen problemas (hipercoagulación por disminución de la fibrinolisis); esto aumenta las posibilidades de sufrir una coagulación de la sangre en las venas profundas de las piernas (trombosis venosa profunda).
- Aumento de la frecuencia cardíaca de la presión arterial y del trabajo cardíaco, es decir, del esfuerzo que realiza el corazón para expulsar la sangre de los ventrículos a los grandes vasos (arterias aorta y pulmonar) con cierta presión y velocidad.
- Aumento del consumo de oxígeno por el músculo cardíaco (miocardio).
2. Sistema respiratorio
La cirugía y los traumatismos, especialmente los localizados en la región torácica y abdominal, pueden producir un dolor importante y provocar una disfunción respiratoria. La respuesta involuntaria al dolor causa un espasmo muscular reflejo tanto en el lugar de la lesión como en los músculos situados por encima y por debajo de la misma. Debido a ello, la persona puede limitar voluntariamente sus movimientos torácicos y abdominales en un intento de reducir el dolor que siente. Entre los efectos del dolor severo se encuentran:
- Disminución del flujo y del volumen respiratorios, lo que conlleva una reducción de la entrada de aire en los pulmones y por consiguiente del oxígeno que transporta la sangre a los tejidos (hipoxemia).
- Disminución de la tos, retención de mucosidades (esputo) y mayor probabilidad de sufrir infecciones respiratorias.
3. Sistema digestivo
El incremento de la actividad nerviosa simpática hace que aumenten tanto las secreciones intestinales como el tono de los esfínteres (músculos en forma circular o de anillo que abren o cierran un orificio y que permite el paso de una sustancia de un órgano a otro a la vez que impide su regreso; por ejemplo, el esfínter esofágico inferior o cardias, que cierra el paso entre el esófago y el estómago) al tiempo que disminuye la motilidad (acción fisiológica del tubo digestivo encargada de desplazar el contenido desde la boca hacia el ano) del estómago e intestino. Esto dificulta la progresión de los alimentos y líquidos a través del tubo digestivo y puede producir:
- alteraciones del apetito, sobre todo una disminución (anorexia)
- problemas de estreñimiento, agudizados en ocasiones por la administración de ciertos fármacos para el control del dolor, como los opiáceos
4. Sistema endocrino y metabólico
El sistema endocrino trabaja en conjunción con el sistema nervioso para regular las actividades metabólicas que mantienen el normal crecimiento y funcionamiento del cuerpo y, en situaciones de estrés, el sistema endocrino libera cantidades excesivas de hormonas. Las respuestas metabólicas resultantes son numerosas e incluyen:
- destrucción (catabolismo) de carbohidratos, proteínas y grasas
- aumento del nivel de glucosa en sangre (hiperglucemia) y mal uso de la misma
- en conjunción con procesos inflamatorios, pueden ocasionar pérdida de peso, aumento de la frecuencia cardíaca (taquicardia), o respiratoria o fiebre.
5. Sistema genitourinario
Hay diversas hormonas que tienen un papel importante en la regulación de la cantidad de orina emitida, en el equilibrio de líquidos y electrolitos (minerales en la sangre y otros líquidos corporales que llevan una carga eléctrica) del cuerpo, así como en el mantenimiento del volumen y de la presión sanguínea. La respuesta de estrés causada por el dolor no aliviado puede dar lugar a una producción excesiva de tales hormonas, y ello conlleva:
- disminución de la producción de orina
- retención de líquidos, lo que provoca un aumento de la carga de trabajo del corazón (es decir, del esfuerzo que realiza el corazón para expulsar la sangre de los ventrículos a las arterias aorta y pulmonar con cierta presión y velocidad) e hipertensión arterial
- retención de orina (dificultad para orinar o imposibilidad de hacerlo)
- disminución del nivel de potasio en la sangre o hipopotasemia (el potasio es un electrolito que ayuda a controlar el trabajo de los músculos, el corazón y el aparato digestivo). La hipopotasemia puede ser muy grave en personas con problemas de corazón.
6. Sistema locomotor
El mal control del dolor puede influir de forma significativa a corto y largo plazo en la recuperación de la persona que ha sido sometida a cirugía traumatológica u ortopédica, principalmente porque interfiere en su capacidad para llevar a cabo los ejercicios de recuperación o rehabilitación indicados, así como las actividades de la vida diaria. El dolor puede causar:
- espasmos o contracturas musculares
- deterioro de la función muscular
- aumento de la fatiga al ejecutar los ejercicios de recuperación o las actividades de la vida diaria.
7. Sistema inmunitario
El dolor y el estrés pueden reducir e incluso suprimir las funciones inmunitarias, incluyendo la capacidad corporal para identificar y destruir las células anormales que se producen de forma habitual en el organismo. La depresión de la respuesta inmune puede ocasionar:
- infecciones diversas, como neumonía postoperatoria, infección de la herida quirúrgica y sepsis (infección generalizada)
- desarrollo o aceleración del crecimiento de tumores o metástasis
La reducción transitoria de la función cognitiva tras la cirugía es común sobre todo en las personas ancianas, deterioro que por lo general se recupera totalmente en el plazo de una semana. Tradicionalmente estas manifestaciones se han vinculado con el efecto secundario de los analgésicos, especialmente los opiáceos, pero en realidad no hay estudios que demuestren de forma clara tal conexión. De hecho, diversos estudios asocian el dolor y el consiguiente trastorno del sueño con el deterioro cognitivo, que se manifiesta de las siguientes maneras:
- Disminución de la capacidad de atención.
- Confusión, que se caracteriza por la incapacidad para pensar con la claridad y velocidad usuales. Se acompaña de cierta dificultad para centrar la atención o un cierto grado de desorientación. La confusión también interfiere en la capacidad para tomar decisiones.
- Delirio, que es una confusión severa y repentina.
- Tanto la confusión como el delirio hacen que la persona esté desorientada en el tiempo o el espacio, que no sepa expresarse como lo hace normalmente, que esté distraída, que tenga una percepción de la realidad distorsionada. Puede darse en un período breve de tiempo (horas o días) y fluctuar a lo largo del día. Puede manifestarse de diferentes maneras: aumento de la actividad y agitación, disminución de la actividad y enlentecimiento y disminución evidente de la alerta, o alternando ambos estados.
9. Efectos sobre el desarrollo
Aunque los neonatos y los lactantes no son capaces de recordar el dolor en sí mismo, diversos estudios sugieren que la memoria de la experiencia dolorosa persiste lo suficiente como para influir en su conducta posterior. Entre las consecuencias demostradas del dolor no aliviado en el desarrollo de los niños se encuentran::
- aumento de la respuesta fisiológica y comportamental al dolor
- aumento de la somatización o afección crónica, en la cual hay numerosas dolencias físicas (para la que no se identifica causa física alguna) que pueden durar años y ocasionar desajustes sustanciales
- mayor vulnerabilidad a los trastornos ocasionados por el estrés
- conducta adictiva
- estados de ansiedad
10. Efectos sobre la calidad de vida
De todos los efectos adversos del dolor crónico no aliviado, la disminución de la calidad de vida podría considerarse como el peor de todos, ya que deshumaniza a quien lo sufre. Entre las consecuencias más relevantes están:
- insomnio
- sentimiento persistente de ansiedad y temor
- desesperanza
- aumento de los pensamientos de suicidio
Cómo se midepP@)
A la hora de valorar el dolor que sufre una persona deben tenerse en cuenta dos consideraciones: la primera es que el dolor raramente es estático e inmutable por lo que su medición o valoración no se hace de forma aislada sino de manera continuada. La segunda consideración, no por obvia menos importante, es que la información debe obtenerse, siempre que sea posible, de la persona que lo padece; en caso de que no sea así y los datos los proporcione otra persona (el cónyuge, el cuidador, un hijo) deberá anotarse claramente en el instrumento para la recogida de datos. Por otra parte, y aunque con frecuencia se hable indistintamente de valoración o medición del dolor, ambos términos distan mucho de ser sinónimos.
1. Medición del dolor, 2. Valoración del dolor
1. Medición del dolor
Medir el dolor significa asignar números a variables que representan la “cantidad” del mismo según reglas determinadas previamente, es decir, el objetivo es determinar “cuanto” dolor siente la persona usando para ello escalas numéricas (p. ej., del 0 al 5 o del 0 al 10) o verbales (p. ej., de ningún dolor a dolor insoportable). La intensidad del dolor es una característica muy importante y se puede medir con diferentes herramientas, como escalas, tests y autoregistros, aplicables tanto en el dolor agudo como en el crónico.
Escalas: Aunque hay diferentes tipos, entre las más usadas se encuentran:
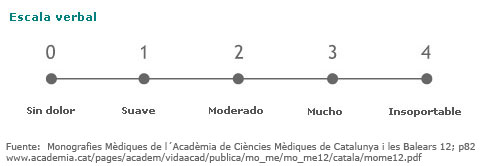
- Verbales: donde la persona selecciona el adjetivo que más se ajusta a las características del dolor (no dolor, suave, moderado, mucho e insoportable).
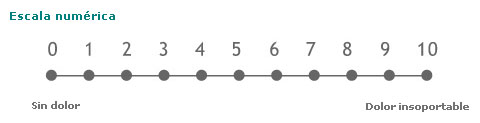
- Numéricas: consiste en poner un número al dolor en una escala del 0 al 10 (o del 0 al 5, o del 0 al 100), donde el 0 es ausencia de dolor y el 10 el dolor más insoportable que se pueda imaginar.
- Analogicovisuales: donde se señala la intensidad del dolor en una escala o gráfico.
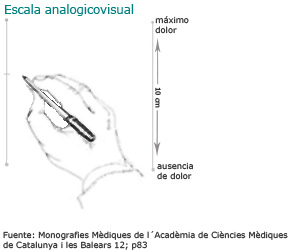
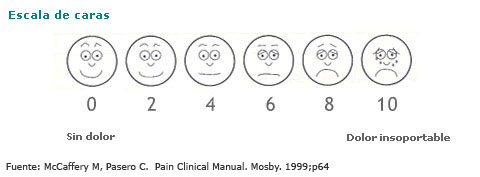
En colectivos especiales, como el de los niños, se usan escalas con caras o diferentes colores.
Autoregistros: en los casos de dolor crónico otra manera para tener un buen seguimiento es que la persona lleve un diario del dolor, donde se recoge la intensidad del mismo, las medidas analgésicas empleadas (farmacológicas o no), y cualquier otra información relevante.
Ver: Registro diario de la evolución del dolor
2. Valoración del dolor
La valoración del dolor se refiere a la estimación del llamado “dolor total”, donde se tienen en cuenta no sólo los aspectos físicos (intensidad, características y localización del dolor; presencia de otros síntomas o de efectos adversos del tratamiento), sino también los aspectos psicológicos (ansiedad, desesperanza, miedo), sociales (preocupaciones familiares, laborales, económicas, sentimientos de aislamiento) y espirituales (cuestiones sobre el porqué del sufrimiento, o el significado de la vida). En este caso se pretender comprender la experiencia dolorosa de la persona y los efectos de la misma sobre su vida. La información obtenida guía en la planificación y evaluación de estrategias de cuidados.
En la literatura profesional se encuentran múltiples ejemplos de cuestionarios que permiten valorar la repercusión del dolor en la calidad de vida de las personas que lo padecen. Por ejemplo el que proponen las autoras McCaffery y Beebe:
Ver: Valoración inicial del dolor
o el EuroQol-5D, muy sencillo y rápido de usar, que explora cinco dimensiones de la salud (movilidad, cuidado personal, actividades cotidianas, dolor/malestar y ansiedad/ depresión) y cada una de ellas presenta tres niveles de gravedad (1 = sin problema, 2 = problemas moderados y 3= problemas graves)
Ver: Cuestionario de Salud 5-D
TratamientopP@)
1. Tratamiento farmacológico (1.1 Analgésicos, 1.2 Fármacos coadyuvantes, 1.3 Via de administración de los analgésicos, 1.4 Principios clave en el tratamiento farmacológico del dolor), 2. Bloqueos, 3. Ionoforesis, 4. Radioterapia, 5. Unidades o clínicas del dolor.
1. Tratamiento farmacológico
Los medicamentos más utilizados son los analgésicos. Grupo formado por fármacos muy diversos que pueden usarse solos o en combinación con otros para tratar dolores agudos, crónicos y oncológicos, dependiendo de la intensidad y características del dolor. Además de los analgésicos propiamente dichos, existen otros fármacos, llamados coadyuvantes, que usados solos o junto a los analgésicos mejoran la eficacia del tratamiento en determinados tipos de dolor.
1.1 Analgésicos
Son medicamentos utilizados para aliviar o calmar el dolor.
Según la OMS (Organización Mundial de la Salud) se recomienda el uso de la llamada escala analgésica, que regula el empleo escalonado y progresivo de los diferentes medicamentos según la intensidad del dolor:
- Primer escalón: Analgésicos no opiáceos, que incluye medicamentos como el paracetamol o los antiinflamatoriso no esteroideos (AINE), utilizados para tratar el dolor leve o moderado, como problemas musculares o dolor de cabeza.
- Segundo escalón: Opiáceos débiles o menores: solos o en combinación con los anteriores (AINE) se usan para controlar el dolor moderado o intenso. Por ejemplo, el tramadol y la codeína.
- Tercer escalón: Opiáceos fuertes o mayores: medicamentos utilizados para controlar dolores intensos, como el fentanil, la metadona, la buprenorfina, la meperidina, la oxicodona y la morfina.
Escala analgésica OPIÁCEOS FUERTES OPIÁCEOS DÉBILES fentanil
metadona
buprenorfina
meperidina
oxicodonaANALGÉSICOS SIN OPIÁCEOS tramadol
codeínaparacetamol
aspirina
metamizol
diclofenac
Consejos de salud: Analgésicos
1.1.1 Analgésicos no opiáceos
Incluye dos grupos distintos: el paracetamol y los antiinflamatorios no esteroideos (AINE).
El paracetamol no es un opiáceo, pero tampoco es un AINE. Difiere de éstos en que tiene muchos menos efectos adversos: no afecta la función de las plaquetas (no interfiere en la coagulación), raramente causa problemas gastrointestinales y puede administrarse a personas con alergia a la aspirina y a otros AINE; en contraposición, tiene muy poco efecto antiinflamatorio y tiene techo analgésico, es decir, más allá de un punto determinado, aunque se aumente la dosis no hay un aumento de la analgesia.
El paracetamol puede tener un efecto tóxico sobre el hígado y debe usarse con precaución en personas que regularmente consumen grandes cantidades de alcohol o tienen una enfermedad hepática. En cualquier caso, la dosis diaria máxima habitualmente recomendada en personas adultas es de 4000 mg, aunque en algunos casos, con el control y el seguimiento adecuados, algunos médicos prescriben hasta 6 000 mg/24 horas.
Los antiinflamatorios no esteroideos (AINE) incluyen medicamentos como el ácido acetilsalicílico (aspirina), el ibuprofeno, el naproxeno o la indometacina. Originalmente pensados para estados inflamatorios, como la artritis reumatoide, con el paso de los años y la aparición de nuevas sustancias, su uso se ha extendido a una gran cantidad de situaciones, como el dolor postoperatorio, el dolor de cabeza o los dolores menstruales. Muchos de ellos, como el ácido acetilsalicílico o el ibuprofeno, pueden adquirirse sin receta médica.
Los analgésicos no opiáceos normalmente se administran por vía oral y están indicados para el tratamiento tanto del dolor nociceptivo (somático y visceral) como neuropático, aunque parecen ser más efectivos en el dolor nociceptivo, especialmente el somático, como el dolor muscular o articular. Con frecuencia se combinan con analgésicos opiáceos ya que el efecto analgésico de ambos se suma, lo que hace que se requiera menos dosis de opiáceos para conseguir un alivio adecuado del dolor, reduciendo así los efectos secundarios de estas sustancias.
Consejos de salud: Analgésicos - antiinflamatorios no esteroideos
1.1.2 Analgésicos opiáceos
Los analgésicos opiáceos (también llamados analgésicos narcóticos) interactúan con receptores específicos del cerebro y tienen la capacidad de modular el dolor, inhibiendo su transmisión y los componentes emocional y afectivo asociados. Estos fármacos son los más potentes para aliviar el dolor y su espectro de acción es el más amplio de los analgésicos. Pero también cabe destacar que, además de su capacidad para controlar el dolor, tienen o pueden tener unos efectos secundarios que pueden llegar a ser importantes, sobre todo en el tratamiento del dolor crónico, en personas con enfermedades oncológicas o especialmente sensibles a sus efectos, como los ancianos. Algunos de estos efectos secundarios pueden prevenirse o resolverse, otros pueden reducirse y otros, finalmente, no pueden evitarse, pero siempre se deben tener en cuenta ya que pueden disminuirse al modificar la dosis o cambiar el medicamento por otro mejor tolerado.
En cualquier caso, se debe comentar al equipo de salud la aparición de cualquiera de estos síntomas:
- Somnolencia: Es frecuente al comenzar el tratamiento. Es importante comunicarlo al equipo de salud porque es uno de los criterios empleados para ajustar la dosis a las necesidades de cada persona.
- Náuseas/vómitos: A veces al comenzar el tratamiento puede haber cierta intolerancia digestiva, sea cual sea la vía de administración del opiáceo. Se pueden evitar o disminuir administrando medicamentos para prevenirlo, o tratarlos si ya han aparecido.
- Estreñimiento: Es un efecto secundario frecuente cuando se toman opiáceos y también puede prevenirse o disminuir con la administración de laxantes, con una dieta rica en fibra y con más aporte de líquidos.
- Sequedad bucal: La mucosa de la boca se seca y esta sensación a veces persiste durante todo el tiempo que se hace el tratamiento. Provoca mucho malestar y es difícil de tratar. Se puede mejorar hidratando la boca frecuentemente, dejando deshacer en la boca trocitos de hielo o caramelos ácidos, o haciendo enjuagues con infusiones con limón o con colutorios bucales sin alcohol.
Otros:- Confusión: Personas con más sensibilidad a estos fármacos pueden presentar este trastorno orgánico cerebral caracterizado por la dificultad para pensar con la claridad y velocidad usuales, cierta dificultad para centrar la atención, un grado variable de desorientación y disminución de la capacidad para tomar decisiones. En caso de aparecer, es preciso avisar al equipo médico antes que el cuadro vaya a más.
- Depresión respiratoria: Se produce cuando la persona se encuentra en un estado de somnolencia, no responde a estímulos y disminuye de manera importante el número de las respiraciones. La depresión respiratoria inducida por opiáceos es rara si las dosis se ajustan adecuadamente y se reducen cuando se detecta un aumento de la sedación. Cuando aparece, puede indicar la presencia de una intoxicación por opiáceos y se acompaña de pupilas puntiformes (miosis) y depresión del sistema nervioso central, cuyas manifestaciones oscilan entre adormecimiento a coma profundo (estado severo de pérdida de conciencia). Es preciso avisar inmediatamente al equipo de salud a fin de instaurar el tratamiento adecuado en función de la gravedad de la depresión respiratoria.
- Retención urinaria: Es la dificultad o la imposibilidad para orinar, que se traduce en dolor en el bajo vientre, sensación de tener la vejiga llena y ganas imperiosas de orinar. Es más frecuente en las personas mayores (especialmente hombres), pero se puede dar en cualquier persona. Es preciso avisar al equipo de salud a fin de instaurar el tratamiento adecuado en función de la intensidad de la retención urinaria.
1.2. Fármacos coadyuvantes
Hay ciertos grupos de fármacos, llamados coadyuvantes, que no son analgésicos pero que, utilizados solos o junto con éstos, mejoran la eficacia del tratamiento en determinados tipos de dolor. Es el caso de ciertos antiinflamatorios (como la cortisona), los antidepresivos, los anticonvulsivos, los ansiolíticos, los hipnóticos o los neurolépticos.
Hay otros medicamentos no incluidos en estos grupos pero que se usan como tratamiento habitual en algunas enfermedades para prevenir ciertos dolores: la calcitonina, que es efectiva en muchos problemas óseos; los bifosfonatos, utilizados para el control de calcio en enfermedades oncológicas o crónicas, y otros medicamentos, como las toxinas botulínicas, usadas para problemas musculares.
1.3 Vía de administración de los analgésicos
A la hora de decidir entre las distintas vías que pueden usarse para la administración de los analgésicos, se debe tener en cuenta, entre otros aspectos: la autonomía de la persona que ha de tomarlos, la facilidad de uso, la agresividad de la vía y los posibles efectos secundarios de la misma, que pueden sumarse a los del fármaco.
Vía oral:
- El medicamento se introduce en el organismo a través de la boca y se absorbe en el tubo digestivo.
- Es una vía fácil de usar y muy cómoda.
- Es la vía de elección preferente, siempre y cuando se conserve la capacidad de tragar y no haya síntomas que alteren la ingesta (por ejemplo, vómitos).
Vía transmucosa o bucal / vía sublingual, dos variedades de la vía oral:
- Vía transmucosa o bucal, el medicamento se coloca entre las encías donde se va disolviendo por la acción de la saliva.
- Vía sublingual, el medicamento se coloca debajo de la lengua para que se absorba rápidamente.
- En los dos casos esto hace que llegue más rápido al torrente circulatorio y el efecto sea más rápido que por la vía oral.
- Es importante que no haya lesiones ni problemas de sequedad en la boca.
- Se utilizan mucho ante dolores que aparecen bruscamente.
Por las vías oral, sublingual y bucal o transmucosa se pueden administrar preparados sólidos como cápsulas, comprimidos o grageas, o líquidos, como jarabes, elixires y suspensiones.
Vía transdérmica:
- El medicamento penetra en el organismo por absorción a través de la piel mediante la aplicación de parches.
- Se utiliza generalmente:
- Con analgésicos opiáceos, cuando se desea conseguir un efecto analgésico mantenido en el tiempo, ya que los parches consiguen liberar el medicamento de forma regular y constante.
- En el caso de dolores controlados en que se conoce muy bien la dosis de medicación que se precisa.
- Hay menos probabilidad que se produzcan náuseas y vómitos.
- Para colocarlos hay que considerar lo siguiente:
- Se pueden aplicar en cualquier parte del cuerpo donde la piel esté íntegra, pero a menudo se suelen poner en el tórax.
- Elegir una zona donde haya poco vello y evitar zonas húmedas o expuestas al sol o a roces.
- Es importante alternar la zona cada vez que se cambia y quitar el parche que está puesto antes de poner el nuevo.
- Antes de aplicarlo hay que lavar y secar la zona y después de aplicarlo presionar suavemente para que se adhiera bien.
- No puede mojarse y no hay que tocar la parte que debe ir en contacto con la piel.
- La absorción del medicamento aumenta si aumenta la temperatura corporal; pero si se suda mucho puede despegarse.
Vía subcutánea:
- El medicamento se inyecta debajo la piel con una aguja muy fina, desde donde se va liberando lentamente al torrente sanguíneo.
- Es la vía más utilizada en el tratamiento del dolor después de la vía oral porque es relativamente cómoda y poco molesta.
- Los analgésicos más utilizados por esta vía son los opiáceos.
- Se puede usar para inyecciones repetidas (intermitentes) o bien para la administración continua, en cuyo caso se deja insertada una palomita, que es una aguja que, en su extremo, tiene unas pequeñas aletas de plástico que facilitan la sujeción durante la punción y la posterior fijación.
- La administración continua puede hacerse a través de un aparato que la persona lleva encima y que administra el fármaco de manera dosificada cada cierto tiempo, continuadamente o a demanda, cuando la persona lo necesite.
- Puede ponerse en el brazo, en la barriga, por encima del pecho o en los muslos.
- Deben evitarse zonas de piel con lesiones o donde haya mucho vello.
- Es importante revisar la zona donde está la palomita, que es una aguja que, en su extremo, tiene unas pequeñas aletas de plástico que facilitan la sujeción durante la punción y la posterior fijación y cambiarla si hay dolor, calor, enrojecimiento, presencia de sangre o líquido.
- La palomilla puede ser manipulada por la misma persona o por un familiar, aunque para ello es necesario cierto entrenamiento.
Vía endovenosa:
- El medicamento se introduce directamente en el torrente sanguíneo a través de la punción en una vena.
- Es la vía más rápida para introducir un medicamento en el cuerpo y por consiguiente el inicio de su acción (en este caso la analgesia) es inmediato.
- La administración por vía endovenosa puede ser por infusión intermitente (rápida o en bol) o bien de manera continua.
- La administración puede hacerse a través de un aparato que la persona lleva encima y que administra el fármaco de manera dosificada cada cierto tiempo, continuadamente o cuando la persona lo necesite.
- Es muy importante que la inserción y manipulación de la víal la haga un miembro del equipo de salud, ya que si no se hace correctamente pueden aparecer complicaciones.
Vía intramuscular:
- El medicamento se introduce dentro de un músculo a través de una aguja. El músculo, al estar muy irrigado por vasos sanguíneos, permite que el medicamento pase rápidamente a la sangre.
- Es una vía alternativa para aquellos medicamentos que no se absorben por vía oral o para personas que no pueden colaborar en la toma por via oral.
- Algunas veces es dolorosa y siempre la debe administrar un miembro del equipo de salud.
- Se utiliza en casos esporádicos de dolores mal controlados o en algún caso de dolor agudo.
Vía espinal: epidural o intradural:
- La medicación se introduce en el cuerpo a través de una aguja o un catéter (un fino tubo de plástico) colocado en la espalda aprovechando el espacio que hay entre vértebra y vértebra. Hay dos variedades:
- epidural (extradural o peridural), la medicación se introduce en el espacio epidural.
- intradural (intratecal o subaracnoideo), la medicación se introduce en el espacio subaracnoideo.
- El lugar de la espalda donde se hace la punción depende de la zona corporal sobre la que se quiera ejercer el efecto analgésico.
- El objetivo es conseguir un bloqueo del sistema nervioso para que haya un efecto analgésico sensitivo pero sin afectar la función motora. Es decir, que se calme el dolor y no haya pérdida de la movilidad.
- La aguja o cáteter se ha de colocar en el quirófano, pero una vez insertado la persona puede permanecer en su domicilio y ser controlada por el equipo de salud de atención primaria.
- La administración de los medicamentos puede hacerse a través de un aparato que la persona lleva encima y que administra el fármaco de manera dosificada cada cierto tiempo, continuadamente o cuando la persona lo necesite.
- En caso de llevar insertado uno de estos catéteres, es preciso controlar el apósito (gasas) que cubre la zona de punción, así como el equipo por donde se inyecta la medicación. Es necesario ponerse en contacto con el equipo de salud en los casos siguientes:
- Las gasas o el apósito están mojados o manchados de sangre.
- Si pasados unos días de la inserción aparece un dolor fuerte en la zona de punción.
- Hay sangre en el equipo por el que se inyecta la medicación.
- La persona nota dificultades para orinar o siente las piernas dormidas.
Vía tópica:
- Aplicación de un medicamento directamente sobre la piel en la zona donde hay dolor.
- Normalmente tiene sólo efectos locales, pero a veces, dependiendo del analgésico de que se trate, puede absorberse en mayor o menor cantidad y pasar al torrente sanguíneo.
- El medicamento se presenta en forma de pomadas, cremas, gel o loción.
- Para aplicarlo es necesario seguir estos pasos:
- Limpiar la zona con agua y jabón y secar minuciosamente.
- Poner una pequeña cantidad de medicamento y extenderla sin friccionar hasta que se absorba totalmente.
- Cerrar bien el tubo o frasco y lavarse las manos.
Vía rectal:
- El medicamento se introduce en el organismo a través del recto, donde es absorbido y distribuido por todo el organismo.
- Es utilizada mayoritariamente como vía alternativa en el caso de lactantes o niños o si hay problemas con las otras vías, ya que suele ser una vía molesta y la absorción del medicamento es muy variable en función de la parte del recto a la que haya llegado el supositorio.
- Es importante seguir estos pasos:
- Colocar a la persona estirada sobre el costado izquierdo.
- Insertar el supositorio a través del esfínter rectal hasta que penetre completamente en el ano.
- Mantener a la persona en esa posición durante unos minutos.
1.4 Principios clave en el tratamiento farmacológico del dolor
El manejo farmacológico efectivo del dolor requiere tener siempre presentes dos principios: la personalización del tratamiento y la optimización de su administración. Se trata de aplicar los mismos principios que rigen el tratamiento farmacológico de otras muchas situaciones, como por ejemplo, la diabetes: la dosis de insulina se ajusta hasta conseguir el efecto deseado y se administra de forma regular para mantener la situación controlada. A menudo, sin embargo, cuando se usan analgésicos las personas reciben dosis insuficientes a intervalos tan largos que permiten que reaparezca el dolor o que se descontrole, lo que sería totalmente intolerable si se hiciera con la insulina para el tratamiento de la diabetes.
Los siguientes principios se aplican a cualquier tipo de analgésico, tanto en situaciones de dolor agudo como crónico.
- Individualizar el tratamiento, lo que incluye considerar varios aspectos:
- El fármaco: el equipo de salud debe determinar primero cuál es el grupo de analgésicos que es más probable que ayude a lograr el objetivo inmediato de alivio del dolor y después debe seleccionar un fármaco concreto de ese grupo. En segundo lugar, hay que determinar los objetivos que se persiguen a largo plazo y, si está indicado, añadir los fármacos u otras opciones terapéuticas que se consideren apropiadas, evaluando cuidadosamente el efecto de cada uno de ellos.
- La vía de administración: con frecuencia la vía oral es la primera elección, especialmente para el tratamiento del dolor crónico, sin embargo pueden y deben considerarse otras vía posibles cuando se desea un inicio rápido de la analgesia o la persona es incapaz de ingerir nada.
- Dosis: hay que ajustar la dosis hasta conseguir la máxima eficacia con los mínimos efectos secundarios, especialmente cuando se trata de fármacos opioides.
- Optimizar la administración significa tener un enfoque preventivo, esto es, administrar el analgésico antes que el dolor aparezca (p. ej., antes de un procedimiento doloroso) o se agudice (cuando el dolor está presente de forma continua).
- Dolor continuado: se debe administrar los analgésicos a intervalos programados regularmente durante todo el día si el dolor existe de forma consistente y previsible a lo largo de las 24 horas. Esto significa que si la persona se despierta por la noche a causa del dolor o por la mañana con el dolor fuera de control, habrá que administrarle el analgésico regularmente por la noche aunque esto signifique despertarla. Este enfoque se recomienda no sólo en personas con dolor crónico, sino también para casos de dolor agudo como en el período postoperatorio. Puesto que el objetivo es mantener un control óptimo del dolor, los analgésicos deben programarse para prevenir su recurrencia.
- Dolor esporádico, antes de procedimientos dolorosos: debería administrarse anestesia local o analgesia, en cuyo caso antes de llevar a cabo el procedimiento doloroso habrá que esperar que el analgésico alcance su máximo efecto.
2. Bloqueos
El objetivo del bloqueo nervioso es la interrupción de la inervación nerviosa en una determinada estructura o área dolorosa, o de las vías del sistema nervioso central que conducen los mensajes dolorosos al cerebro. Los bloqueos se pueden hacer de manera ambulatoria o con ingreso hospitalario, según el tipo de anestesia que se utilice para la técnica. Pueden tener fines diagnósticos (identificar el origen anatómico del dolor), pronósticos (predecir el efecto de un bloqueo permanente), preventivos (prevenir secuelas dolorosas en los procedimientos que pueden provocarlas), o terapéuticos (para tratar el dolor agudo, crónico y oncológico).
Los bloqueos pueden ser temporales o permanentes:
- Bloqueos temporales: el objetivo es conseguir alivio completo del dolor por un período de tiempo limitado y facilitar el empleo de otras terapias como la rehabilitación. Se puede conseguir de estos dos modos:
- Por la administración de medicamentos a través de una inyección en zonas muy concretas del cuerpo. Los medicamentos que se utilizan pueden ser muy diversos y según el tipo de dolor se usan antiinflamatorios, corticoides, opioides, toxina botulínica, etc. Estos bloqueos reciben diferentes nombres según la zona corporal donde se hagan (axilar, regional, ganglio estrellado, espinal).
- Por radiofrecuencia, es decir, haciendo pasar una corriente eléctrica que genera calor mediante un electrodo que se inserta en la piel. El calor originado provoca un efecto analgésico en los tejidos que calma el dolor de la zona determinada. Este procedimiento está indicado en dolores crónicos de origen espinal.
- Bloqueos permanentes: el objetivo es seccionar o destruir las fibras nerviosas e interrumpir permanentemente la transmisión del mensaje doloroso. Están limitados principalmente al tratamiento del dolor de origen oncológico en la fase avanzada de la enfermedad. Pueden clasificarse en:
- Neurolíticos: consiste en administrar inyecciones de alcohol o fenol directamente en nervios determinados para destruir el tejido nervioso, alterar su función e impedir que envíe mensajes de dolor. El efecto es similar al que se produciría con una sección quirúrgica.
- Quirúrgicos: consiste en desactivar o anular quirúrgicamente los nervios responsables de un tipo de dolor.
3. Ionoforesis
Es una técnica poco frecuente que consiste en usar una corriente eléctrica para introducir en los tejidos, generalmente a través de la piel, medicamentos (antiinflamatorios, opioides, lidocaína) en forma de iones; para usarlo es necesario que la piel esté en buen estado. Está indicado en dolores locales o superficiales y se pretende conseguir el efecto local del medicamento que se administra.
Debe regularse la dosis de medicación, la intensidad de la electricidad y el tiempo que se aplica.
4. Radioterapia
La radioterapia es el uso de un tipo de energía (llamada radiación ionizante) para destruir o dañar las células cancerosas de manera que no puedan crecer, multiplicarse o propagarse y así reducir el tamaño de los tumores; aunque algunas células normales pueden verse afectadas por la radiación, la mayoría se recupera completamente de los efectos del tratamiento. La radioterapia es especialmente útil en el dolor por metástasis (movimiento o diseminación de las células cancerosas de un órgano o tejido a otro) óseas, aunque también es aplicable en las metástasis de tejidos blandos y en la compresión del sistema nervioso. El tratamiento es indoloro y el tipo de radiación que se administra depende de distintos factores: el tipo de cáncer, su ubicación, la profundidad donde se necesita que llegue la radiación, la salud en general de la persona y su historial médico.
La radiación puede provenir de una máquina situada fuera del cuerpo (radiación externa), puede colocarse dentro del cuerpo (radiación interna) o pueden usarse materiales radiactivos no sellados que viajan por el cuerpo (radioterapia sistémica).
- Radioterapia externa. Normalmente se aplica con una máquina llamada acelerador lineal, y es muy parecido a hacerse una radiografía común. El tratamiento en sí requiere sólo unos minutos si bien cada sesión puede durar entre 15 y 30 minutos debido al tiempo de preparación. La mayoría de las veces la radioterapia externa se administra en régimen ambulatorio, es decir, que no se requiere el ingreso hospitalario.
- Radioterapia interna o braquiterapia (braqui en griego significa “corto”). Se usa radiación colocada muy cerca del tumor o dentro del mismo, lo que permite administrar una dosis de radiación en un área más pequeña y en un período más breve que el tratamiento de radioterapia externa. La fuente de radiación está ordinariamente sellada en un portador pequeño llamado implante (los implantes pueden ser alambres o tubos de plástico, por ejemplo catéteres, cintas, cápsulas o semillas) que se inserta directamente en el cuerpo y que puede permanecer allí un tiempo o dejarse de forma permanente. La radioterapia interna puede requerir que la persona permanezca ingresada en el hospital.
- Radioterapia sistémica. Se usa material radiactivo, como yodo 131 o estroncio 89, que puede tomarse por la boca o inyectarse en el cuerpo. Parte de este material radiactivo se elimina del cuerpo en la saliva, el sudor y la orina antes que la radiactividad se desintegre, lo cual hace que estos fluidos sean radiactivos. En consecuencia las personas más cercanas al receptor de la radioterapia sistémica pueden tener que tomar algunas precauciones. Actualmente es la modalidad de radioterapia menos utilizada, aunque se están haciendo numerosos estudios al respecto.
Para prevenir o reducir los efectos secundarios del tratamiento con radioterapia es importante tener en cuenta una serie de recomendaciones que pueden ayudar a mejorar la situación.
Consejos de salud: Radioterapia - control de la situación de salud
5. Unidades o clínicas del dolor
El dolor es un fenómeno tan complejo que sus múltiples facetas difícilmente pueden ser abarcadas por un solo tipo de profesionales. La interpretación personal del estímulo potencialmente capaz de provocar lesiones en los tejidos tiene lugar a partir de una situación emocional concreta y de las experiencias pasadas relevantes para la persona; un estímulo idéntico provoca experiencias dolorosas distintas en personas diferentes.
Por consiguiente, si el dolor, especialmente el dolor crónico, es un fenómeno multidimensional, también debería serlo su tratamiento y son muchos los casos en los que un abordaje meramente médico no es suficiente para procurar el alivio.
Partiendo de esta base se crearon las clínicas o unidades del dolor, cuya particularidad principal es el trabajo interdisciplinario. Esto significa que el equipo que trata a la persona con dolor está formado por profesionales de distintos campos (psicología, medicina, fisioterapia, servicios sociales, etc.); sin embargo el hecho simplemente que se agrupen en un mismo espacio no garantiza que la persona doliente reciba el alivio que busca. Para ello es necesario tener en cuenta lo siguiente:
- Cada uno de los profesionales trabaja desde su propia área de competencia pero sus intervenciones están sólidamente integradas en un único plan para el diagnóstico o tratamiento.
- El abordaje terapéutico es global e integra las aportaciones de las distintas disciplinas; en otras palabras, no deben tratarse sólo los aspectos físicos del problema, sino también los psicológicos, los sociales, los familiares y los laborales.
- La persona que sufre dolor forma parte del equipo y este es un principio particularmente importante. Al considerar a la persona doliente como un elemento activo en el tratamiento de su propio dolor, no sólo se reconoce su autoridad sobre la existencia y la naturaleza del mismo sino que se favorece el establecimiento de una relación terapéutica efectiva, base indispensable para asegurar el éxito del plan terapéutico.
- Se tiene que disponer de los distintos tratamientos posibles en esa situación concreta para que realmente haya un abordaje integrado ya que, en caso contrario, la supuesta interdisciplinariedad desaparece y con ella las innegables ventajas que aporta para el control del dolor.
Control de la situación de saludpP@)
Si bien las medidas farmacológicas son el principal recurso disponible para el alivio del dolor, principalmente del dolor agudo, incluso con un uso óptimo de estas medidas, la mayor parte de personas responden mejor al tratamiento con una combinación de medidas farmacológicas y no farmacológicas (por ejemplo, rehabilitación, estimulación cutánea, visualización o psicoterapia). Incluso en algunos tipos de dolor leve o moderado estas últimas pueden proporcionar un alivio suficiente del dolor.
Aunque que no sustituyen a los analgésicos, las medidas no farmacológicas pueden reducir los componentes emocionales de la percepción dolorosa, reforzar la capacidad de la persona para afrontar la situación y reducir la percepción de amenaza, lo que proporciona una sensación de más control sobre la situación y, en definitiva, mejora la calidad de vida.
1. Rehabilitación, 2. Estimulación Cutánea, 3. Distracción, 4. Relajación, 5. Visualización, 6. Terapias complementarias, 7. Psicoterapia, 8. Medidas ambientales, 9. Asociaciones de enfermos o participación en grupos de ayuda.
1. Rehabilitación
Consiste en la realización de ejercicios activos/pasivos, masajes, aplicación mediante aparatos de diferentes técnicas (ultrasonidos, infrarrojos), revisados siempre por fisioterapeutas. Hay situaciones donde se recomienda practicar la natación o ejercicios dentro del agua para el control del dolor. Es un tipo de tratamiento que se utiliza mucho para complementar o reforzar otros tratamientos, como en patologías crónicas relacionadas con huesos y articulaciones, enfermedades degenerativas, etc.
2. Estimulación Cutánea
El calor del sol, el masaje manual y la aplicación de frío en forma de nieve o hielo (en los lugares donde se dispone de ellos), formas todas ellas de estimulación cutánea, se encuentran entre los primeros métodos para el alivio del dolor usados por los pueblos primitivos.
Los beneficios potenciales de la estimulación cutánea, entendida aquí como la estimulación de la piel con el propósito de aliviar el dolor, son numerosos y pueden hacer más tolerable el dolor hasta su reducción real. Si bien los mecanismos que subyacen en el alivio del dolor por estas técnicas no están claros y ninguna de las explicaciones propuestas resulta completamente satisfactoria, el hecho es que en muchos casos distintos estudios avalan su eficacia.
Mientras algunas de las técnicas de estimulación cutánea trabajan estructuras profundas y han de ser llevadas a cabo por profesionales, otras pueden ser empleadas por personas sin un entrenamiento especial, sólo con unas simples directrices.
Estas últimas son las formas de estimulación leve o superficial, y cumplen los siguientes criterios:
- No causan lesiones y presentan un riesgo muy bajo cuando se usan adecuadamente.
- Están disponibles y son fácilmente utilizables en el hospital o en el domicilio.
- Necesitan de poca experiencia para ser usadas de modo seguro y eficaz.
Es importante tener en cuenta que los efectos de la estimulación cutánea son variables e impredecibles.
Estos son algunos de los beneficios potenciales:
- Disminuir la intensidad del dolor y a veces eliminarlo. En algunos casos el tipo de dolor puede cambiar a una sensación más aceptable, por ejemplo, un cambio de dolor agudo a sordo, o a una sensación de calor.
- El inicio y la duración del alivio del dolor puede aparecer durante la estimulación, un tiempo después de la misma, o durante y después del procedimiento.
- Aliviar el espasmo (contracción) muscular secundario a trastornos esqueléticos o articulares o a irritaciones de alguna raíz nerviosa.
- Aumentar la capacidad para la actividad física y la realización de los ejercicios de rehabilitación, debido al alivio del espasmo muscular y la disminución de la percepción de dolor.
Los métodos más habituales para la estimulación cutánea son: el masaje superficial, la presión/masaje, la vibración, la aplicación superficial de calor o frío y la estimulación nerviosa eléctrica transcutánea (TENS, siglas en inglés).
2.1 Masaje superficial
El masaje proporciona un efecto tranquilizante y relajante tanto física como mentalmente, baja la intensidad del dolor mediante la relajación de los músculos y mejora la circulación en general. Las zonas de aplicación más habituales son los hombros y la espalda, pero cuando estas no son accesibles o no resulta adecuado, es igualmente eficaz el masaje en piernas, brazos o pies.
- El uso del masaje superficial es apropiado para aliviar el dolor en personas:
- que están en cama o tienen dificultades de movilidad, lo que hace que estén sentadas la mayor parte del día
- con trastornos del sueño
- con dolores diversos
- El uso es inapropiado o puede estar contraindicado para aliviar el dolor:
- en personas que rechazan el masaje (ya que supone un grado de intimidad y contacto físico que puede ser incómodo para algunas personas)
- en personas con lesiones abiertas o zonas de la piel dolorosas al tacto
- ante cualquier signo de dolor
2.2 Presión/masaje
Los puntos de acupuntura (o puntos gatillo) que están relacionados con el dolor que presenta la persona pueden ser masajeados con presión o aplicarles presión isquémica (presión que reduce el flujo de sangre en la zona). No está claro el mecanismo que subyace en el alivio de este tipo de dolor, pero se cree que la presión disminuye de alguna forma la irritabilidad de estos puntos. Puede haver un alivio del dolor en el momento que se hace presión o una vez hecha.
- El uso de la presión/masaje es apropiado para aliviar el dolor en personas:
- a quienes se pueda identificar los puntos de acupuntura
- con dolores y espasmos musculares o dolorimiento muscular
- con dolor agudo por lesión aguda (por ejemplo un corte)
- con dolor en partes de la espalda, durante el parto, cuando el occipucio de la cabeza fetal presiona sobre el cóccix de la madre
- Su uso es inapropiado o puede estar contraindicado para aliviar el dolor:
- en personas con problemas de coagulación, es decir, que sangren o les aparezcan hematomas con facilidad
- en áreas de tromboflebitis (inflamación de una vena causada por un coágulo sanguíneo, suele ocurrir en las piernas)
- en áreas donde se ha lesionado la piel (quemaduras, cortes)
2.3 Vibración
Es un tipo de masaje eléctrico o vigoroso, realizado por unos aparatos comercializados que pueden ser manuales (aparatos con aplicadores de diferentes formas según donde se haga la vibración) o fijos (almohadas, asientos o colchones). Es una técnica que puede autoadministrarse, a pesar de que no es muy utilizada. Puede haber disminución del dolor en el momento de aplicar la vibración y, si se alarga durante veinte o veinticinco minutos, puede perdurar la sensación de mejora.
- El uso de la vibración es apropiado para aliviar el dolor en personas con:
- dolor espasmódico agudo y crónico en el cuello, espalda...
- dolores de cabeza tensionales
- prurito (picazón)
- molestias por la administración de inyectables
- dolor neuropático, como neuralgias postherpéticas (persistencia del intenso dolor causado por un herpes zóster tras la curación de las lesiones cutáneas del mismo)
- dolor del miembro fantasma tras la amputación de una extremidad
- dolor orofacial (en la cara o en la boca) agudo o crónico, como dolores dentales
- tendinitis aguda (inflamación de un tendón)
- muchos tipos de dolor crónico no maligno siempre que estén bien localizados y puedan ser cubiertos con el vibrador
- El uso es inapropiado o puede estar contraindicado para aliviar el dolor:
- en persones que sangren o les aparezcan hematomas con facilidad
- en áreas de tromboflebitis (inflamación de una vena causada por un coágulo sanguíneo, suele ocurrir en las piernas)
- en áreas de piel lesionada (cortes, quemaduras)
- en procesos que cursan con aumento de la sensibilidad a la estimulación mecánica.
- en personas que sufran jaqueca o cualquier dolor de cabeza que empeore con el movimiento y el sonido
- en personas con dolor descontrolado
2.4 Aplicación superficial de calor/frío
Tanto el calor como el frío causan un descenso de la sensibilidad al dolor y el uso de uno u otro depende de la tolerancia de la persona y del efecto en cada caso. Sin embargo, se deben recordar dos cosas: la primera es que los efectos del frío pueden progresar hasta el entumecimiento (pérdida de sensibilidad) o la anestesia parcial o total de la piel, y la segunda es que curiosamente los efectos del calor y el frío no se limitan a la zona en la que se aplican directamente sino que en ocasiones puede haber efectos a distancia.
- Calor. Para la aplicación superficial de calor se emplean diversos sistemas (botellas de agua caliente, cojines eléctricos, compresas húmedas calientes o inmersión en agua), con los que se intenta alcanzar y mantener una temperatura aproximadamente entre 40 y 45 ºC . El calentamiento se produce únicamente en la piel: los músculos y otros tejidos profundos normalmente no se ven afectados porque están aislados por la grasa subcutánea. Por otra parte, el agua es un excelente conductor del calor, por lo que es más probable que los efectos del calor húmedo sean mayores que los del calor seco.
- El uso de calor superficial es apropiado para aliviar el dolor en personas con:
- espasmos musculares por problemas esqueléticos o neurológicos, como artritis o lesiones de los discos intervertebrales
- rigidez articular dolorosa en la artritis
- forúnculos superficiales
- úlceras por presión, especialmente la inmersión en agua caliente
- dolor en la parte baja de la espalda (lumbalgia) especialmente si es agudo
- trastornos gastrointestinales con retortijones, como la gastroenteritis
- dolores menstruales
- en fase de recuperación de una lesión aguda, cuando han remitido la hemorragia y el edema (hinchazón causada por la acumulación de líquido en los tejidos del cuerpo)
- dolor anorrectal, especialmente los baños de asiento
- miofibrositis (dolores musculares de varios meses de duración)
- artritis reumatoide tras la etapa aguda
- Su uso es inapropiado o puede estar contraindicado para aliviar el dolor:
- cuando hay problemas arteriales (disminución del aporte de sangre a los tejidos) periféricos
- en caso de traumatismo agudo
- cuando hay hemorragia o inflamación
- en áreas de piel con deterioro de la sensibilidad o anestesia
- en personas inconscientes (no pueden informar cuándo está demasiado caliente)
- en personas con estado agudo de la artritis reumatoide (las temperaturas superiores a 37 ºC tienden a acelerar la degeneración del cartílago)
- en estados agudos y subagudos de lesión muscular
- en casos de procesos malignos superficiales
- cuando la persona recibe radioterapia (debido a la mayor sensibilidad de la piel puede sentirse más el calor e incluso provocar quemaduras)
- si hay hipotensión ortostática (disminución de la tensión arterial producida por un cambio súbito en la posición del cuerpo, generalmente al pasar de estar acostado a estar de pie, usualmente dura sólo unos pocos segundos o minutos), se recomienda precaución en el uso de calentamiento superficial de grandes áreas corporales (inmersión en una bañera o piscina con agua caliente).
- El uso de calor superficial es apropiado para aliviar el dolor en personas con:
- Frío. Para la aplicación local de frío se requiere que el punto de contacto con la piel esté alrededor de 15 ºC y para lograrlo se emplean diversos sistemas: bolsas impermeables rellenas de hielo picado con agua, ropa de toalla sumergida en agua con hielo y escurrida, paquetes de hielo congelado, una bolsa de 400 g de guisantes o granos de maíz congelados y golpeados suavemente para separarlos. Con cualquiera de estos sistemas se consigue casi inmediatamente un enfriamiento de la piel y, si se deja el tiempo suficiente (unos diez minutos en las personas delgadas y alrededor de treinta en las obesas), también de los músculos. El masaje con hielo alivia rápidamente el dolor pero tiene el grave inconveniente que causa un descenso casi instantáneo de la temperatura de la piel y puede provocar lesiones de los tejidos.
El efecto del enfriamiento superficial sobre los músculos perdura más que el del calentamiento porque tras retirar la aplicación de calor el cuerpo recupera rápidamente su temperatura normal. Sin embargo, al quitar la aplicación de frío los vasos sanguíneos permanecen durante un tiempo contraídos y reducen la llegada de sangre a la zona; además la capa de grasa aísla el músculo, por lo que el recalentamiento lleva más tiempo según el grosor de dicha capa.- El uso de frio superficial es apropiado para aliviar el dolor en personas con:
- espasmos musculares por problemas esqueléticos o neurológicos, como artritis o lesiones de los discos intervertebrales
- una lesión aguda pero no grave, como un traumatismo quirúrgico agudo o lesiones deportivas menores, como esguinces; se recomienda en las primeras 48 horas después de la lesión
- bursitis (inflamación de la bursa, que es una estructura en forma de bolsa que se sitúa entre huesos, tendones y músculos con el fin de facilitar el movimiento de los mismos; puede ser aguda o crónica)
- dolor en la parte baja de la espalda (lumbalgia), especialmente si es crónico
- dolor de cabeza, especialmente la migraña
- miofibrositis (dolores musculares de varios meses de duración)
- quemaduras menores
- prurito (picazón)
- Su uso es inapropiado o puede estar contraindicado para aliviar el dolor:
- en casos de traumatismo agudo grave
- durante la fase de curación de una lesión aguda, cuando ya han remitido la hemorragia y la inflamación
- cuando hay enfermedades arteriales (falta de riego sanguíneo) periféricas
- en personas con dolor cólico gástrico o abdominal
- si hay hipersensibilidad o alergia al frío
- El uso de frio superficial es apropiado para aliviar el dolor en personas con:
2.5 Estimulación nerviosa eléctrica transcutánea (TENS) o estimulación eléctrica transcutánea
Es una técnica no invasiva que consiste en administrar impulsos eléctricos de bajo voltaje generados por unos aparatos pequeños y portátiles, mediante unos parches o electrodos sobre la piel para tratar determinados tipos de dolor. La aplicación de esta corriente o estimulación puede ser constante o intermitente.
La sensación que siente la persona mientras recibe la terapia con TENS suele describirse como un hormigueo o una vibración, si bien en algunos casos puede producir sensación de molestia.
Es un método seguro e incruento de alivio del dolor, indicado tanto en dolores de tipo crónico como en procesos dolorosos agudos. La terapia con TENS normalmente la prescribe el médico aunque la pueden aplicar los profesionales de enfermería, de fisioterapia o incluso, con el entrenamiento necesario, una persona no profesional. No obstante, hay que tener en cuenta que el éxito de la terapia depende en gran medida de la habilidad de la persona que la aplique puesto que no sólo hay diversos tipos de estimulación eléctrica, sino también varias posibilidades de colocación de los electrodos (directamente sobre el punto doloroso, a ambos extremos del mismo, sobre el nervio o sobre los puntos de acupuntura de la zona).
El uso de la estimulación eléctrica transcutánea es apropiado para aliviar el dolor:
- Como parte de un programa general para el tratamiento del dolor, junto con la fisioterapia adecuada en personas con trastornos musculoesqueléticos (para la estimulación de los puntos de acupuntura o puntos gatillo):
- dolor de espalda crónico o agudo
- artritis
- ciática (dolor, debilidad, entumecimiento u hormigueo que puede empezar en la parte baja de la espalda y se extiende hacia las piernas, las pantorrillas, los pies e inclusive los dedos de los pies)
- síndrome de la articulación temporomandibular (dolor en la articulación que conecta la mandíbula con la parte lateral de la cabeza)
- dolor en el cuello, por esguince o latigazo
- En casos de dolor agudo, cuando la causa que lo provoca se resuelve más o menos espontáneamente:
- dolor postoperatorio
- fracturas de costillas
- bajo el molde de escayola que inmoviliza una fractura ósea
- antes de los cambios de apósito que pueden ser dolorosos
- dolor del miembro fantasma
- pancreatitis (inflamación del páncreas)
- dolor de cabeza debido a la tensión, fiebre, o problemas con los senos
- dolor menstrual (dismenorrea)
- prurito (picazón)
Su uso es inapropiado o puede estar contraindicado para aliviar el dolor:
- en personas portadoras de marcapasos, especialmente marcapasos a demanda
- sobre piel irritada, con quemaduras o heridas abiertas (aunque los electrodos pueden ponerse cerca de ellas)
- sobre determinadas partes del cuerpo: ojos, seno carotídeo (parte delantera y lateral de la garganta)
- sobre mucosas, como las de la boca o la vagina
- en la cabeza y cuello en personas con trastornos vasculares o convulsivos
- en la parte anterior del tórax en personas con problemas cardíacos
- posiblemente en mujeres embarazadas, aunque no hay suficientes estudios al respecto
- en personas mentalmente incompetentes o inconscientes
3. Distracción
La distracción del dolor consiste en centrar la atención en estímulos distintos a la sensación dolorosa. Los mecanismos que subyacen en la efectividad de la distracción no están claros, pero teóricamente la capacidad de una persona de procesar información es limitada, por lo que dirigirla a una tarea determinada limita la atención que puede prestarse a otra. De este modo, si la persona presta atención a un programa de televisión, por ejemplo, puede prestar menos atención a su dolor. En términos coloquiales podría decirse que la distracción es una especie de escudo sensorial: la persona se protege de la sensación dolorosa aumentando los estímulos sensoriales procedentes de otras fuentes y, al dirigir su atención y su concentración hacia éstos, el dolor queda en la periferia de su conciencia.
Los estímulos pueden ser internos o externos. En el primer caso la persona puede imaginar algo que la distraiga, como un acontecimiento feliz del pasado o “escucharse” a sí misma cantando en silencio. Los estímulos externos pueden incluir ver un programa de humor o la serie preferida en la televisión, o bien escuchar música activamente, tarareando o marcando el ritmo con las manos o los dedos.
Los efectos de la distracción para el alivio del dolor son imprevisibles, pero pueden incluir la disminución de la intensidad del dolor, el aumento de la tolerancia al mismo, el cambio de la sensación dolorosa a una más aceptable (p. ej., un dolor menos agudo) y la mejora del humor. También puede proporcionar a la persona una cierta sensación de control sobre la situación.
Entre los aspectos negativos de la distracción se encuentra el hecho que la persona “no parece que tenga dolor”, lo que puede hacer que la familia o el equipo de salud piensen que en realidad el dolor no es tan severo como dice, y eso puede llevar a reducir la administración de otros tipos de analgesia. Especialmente los niños son muy hábiles en el uso intuitivo de la distracción para el alivio del dolor. Algunas personas informan que cuando la distracción finaliza aumenta la toma de conciencia del dolor y la fatiga, lo que hace que esten irritables.
El uso de la distracción es apropiado para aliviar el dolor:
- Durante breves períodos de tiempo, desde minutos hasta una hora y para dolores de intensidad leve a moderada.
- En procedimientos dolorosos de corta duración, como una punción lumbar, cambios de apósito, retirada de los puntos de sutura, una inyección IM dolorosa o una venopunción. En estos casos resulta especialmente útil.
- En el período de tiempo que va desde el inicio del dolor al inicio del efecto de un analgésico.
- Durante la movilización, como el traslado de la cama a la silla.
- De las contracciones uterinas durante el parto.
- También puede usarse durante breves períodos de tiempo en personas con dolor crónico, pero su uso como principal mecanismo para afrontar estas situaciones es cuestionable.
Su uso es inapropiado o puede estar contraindicado para aliviar el dolor:
- En personas hipersensibles a los estímulos, por ejemplo en casos de migraña.
- En largos períodos de dolor de moderado a severo.
4. Relajación
Se define como un estado de relativa libertad tanto de la angustia como de la tensión musculoesquelética; una situación de tranquilidad o calma de la mente y el cuerpo.
La relajación debe producir la llamada “respuesta de relajación”, que fisiológicamente es lo contrario a la respuesta de lucha o huida caracterizada ésta última por la elevación de la presión sanguínea, del ritmo cardíaco y respiratorio, del metabolismo o consumo de combustible, y un notable aumento del flujo sanguíneo en los músculos de los brazos y las piernas.
Por el contrario, la respuesta de relajación produce una disminución del consumo de oxígeno, de la respiración, de las pulsaciones, de la tensión muscular y un aumento de las ondas alfa (ondas cerebrales detectables con un electroencefalograma y que se producen durante el estado de relación).
No es fácil conseguir un estado de relajación, ya que relajarse no es equivalente a dormir, mirar la televisión o leer, ni hacer una actividad que haga sentir a la persona tranquila y relajada. Las técnicas de relajación pueden ser aprendidas y practicadas por cualquiera que tenga interés en ello y están prácticamente libres de efectos adversos, especialmente las técnicas cortas. Hay diferentes métodos de relajación: la meditación, la visualización, el yoga, la musicoterapia; aunque no todas son apropiadas en todos los casos.
Su uso es apropiado para dormir mejor, minimizar los efectos negativos del estrés continuado o repetido provocado por el dolor o cualquier otra causa, reducir la tensión muscular, aumentar la sensación de confianza y autocontrol del dolor, disminuir la fatiga (especialmente si la técnica se realiza entre 5 y 20 minutos), aumentar la eficacia de otras medidas para el alivio del dolor, aumentar los informes subjetivos de mejora del humor y disminuir el sufrimiento.
Sin embargo, su uso también puede tener efectos no tan beneficiosos, ya que la sugerencia de usar la relajación puede malinterpretarse por parte de la persona o de la familia como indicativa de que el equipo de salud no cree en la realidad del dolor, mientras que el éxito de la misma puede ser malinterpretado por parte del equipo de salud como indicativo que el dolor está causado principal o exclusivamente por problemas psicológicos.
Las técnicas de relajación no siempre alivian el dolor ni son una panacea para todo tipo de dolores. Una vez el dolor se ha hecho intenso, es difícil llevar a cabo la relajación, incluso para personas bien entrenadas; no están indicadas para todo el mundo ya que en algunas situaciones y para algunas personas la relajación puede aumentar el dolor y el sufrimiento.
Su uso es apropiado para aliviar el dolor en personas:
- que manifiestan el deseo de usar la relajación para afrontar o controlar el dolor
- que pueden comprender las instrucciones y puedan concentrarse en las directrices que se les dan
- que se sienten ansiosas, tensas o “tirantes”
- con espasmos musculares continuados, o que mantienen una postura rígida o no son conscientes que tensan en los músculos, por ejemplo cuando aprietan los puños o los dientes
- con trastornos del sueño o fatiga creciente
- adolescentes o adultos jóvenes con cefaleas tensionales o migraña
- que tienen períodos predecibles de dolor o dolor crónico continuado o recidivante, especialmente dolor crónico no maligno.
Su uso puede ser inapropiado o estar contraindicado (especialmente las técnicas que requieren más de unos segundos y las introspectivas o meditativas) para aliviar el dolor en personas:
- que no quieren probar la relajación
- con antecedentes psiquiátricos de alucinaciones, pérdida de contacto con la realidad o ilusiones
- con depresión, ya que las técnicas largas y especialmente las centradas en la introspección pueden aumentar la depresión
- en situaciones especialmente estresante
- con problemas cardíacos, ya que hay mayor riesgo de arritmias por estimulación del nervio vago
5. Visualización
Es una técnica que utiliza la propia imaginación para desarrollar imágenes sensoriales que disminuyen la intensidad del dolor o lo hacen más soportable (transformándolo, p.ej., en una sensación de entumecimiento o frialdad). Implica la creación de imágenes mentales o representaciones internas; una forma de pensamiento que muchas personas usan con frecuencia, aunque se le denomina “representarse algo mentalmente”, imaginar algo, soñar despierto o fantasear.
El uso de la visualización en relación con el control del dolor forma parte también de otras técnicas no farmacológicas como la distracción (imaginarse que se está bailando la música que se escucha y cuyo ritmo se sigue con los dedos o las manos) o la relajación (imaginarse que se está en un lugar apacible).
Por consiguiente, la visualización puede usarse:
- como distracción del dolor, ya que produce un aumento de la tolerancia al mismo
- para ayudar a relajarse, puesto que provoca una disminución del sufrimiento asociado al dolor
- para producir una imagen de alivio del dolor, lo que conlleva una reducción en la percepción de la intensidad dolorosa
El uso de la visualización es apropiado para aliviar el dolor en personas:
- que solicitan usar la visualización, desean o han empleado anteriormente enfoques no tradicionales (además de los convencionales) para el cuidado de la salud
- que comprenden las instrucciones y son capaces de concentrarse en la imagen
- con dolor agudo o crónico, en especial al inicio de problemas potencialmente largos
- que tienen habilidades artísticas (pintan, modelan barro, tallan madera), que usan la creación de imágenes en su conversación, que leen mucho, o que admiten sus sueños o hablan sobre ellos
Su uso puede ser inapropiado o estar contraindicado para aliviar el dolor en personas:
- que no quieran probar la visualización
- que no se pueden concentrar
- con antecedentes psiquiátricos o trastornos emocionales graves
- que carecen de energía o tiempo para dedicarlo al uso de la visualización
6. Terapias complementarias
Se denominan así los tratamientos (productos y prácticas terapéuticas) que no forman parte integral de la medicina convencional o alopática. Las
llamadas terapias complementarias pueden clasificarse según diferentes criterios, uno de los cuales las divide en cinco grupos principales: sistemas médicos alternativos, intervenciones mente-cuerpo, tratamientos basados en la biología, métodos basados en manipulación del cuerpo, y terapias con energía.
Sistemas médicos alternativos
Los sistemas médicos alternativos se refieren a sistemas completos de teoría y práctica que han evolucionado independientemente entre sí y a menudo antes de la aparición del sistema biomédico convencional. Muchos son sistemas tradicionales de medicina practicados por culturas individuales de todo el mundo.
Por ejemplo, la medicina tradicional oriental que enfatiza el balance apropiado o alteraciones de qi (se pronuncia “chi”) o energía vital, en la salud y la enfermedad respectivamente. Consiste en un conjunto de técnicas y métodos, como la acupuntura, que estimula puntos anatómicos específicos con propósitos terapéuticos, usualmente perforando la piel con una aguja. O la medicina ayurvédica (ciencia de la vida), procedente de la India, que es un sistema de medicina que comprende y considera con igual importancia el cuerpo, la mente y el espíritu, con el propósito de restaurar la armonía innata de la persona.
Intervenciones mente-cuerpo
Estas intervenciones emplean una variedad de técnicas diseñadas para facilitar la capacidad de la mente de afectar la función y los síntomas corporales. Incluye ciertas prácticas ahora consideradas corrientes y con una base teórica bien documentada, como la educación para la salud y abordajes cognitivos-conductistas. En este grupo se incluyen también la meditación, ciertos usos de la hipnosis, la danza, la música y la terapia del arte, la oración y la curación mental.
Terapias basadas en la biología
Incluye prácticas, intervenciones y productos basados en lo natural y lo biológico. Muchas veces se superponen con el uso que la medicina convencional asigna a los suplementos alimenticios. Se incluyen terapias basadas en hierbas y dietas especiales, como las dieta biológicas individuales o las ortomoleculares (la medicina ortomolecular trabaja a partir de la concentración óptima de las sustancias que están presentes en el cuerpo normalmente, con el propósito de tratar la enfermedad y de preservar la salud).
Métodos basados en la manipulación del cuerpo
Esta categoría incluye métodos que se basan en la manipulación o el movimiento del cuerpo. Por ejemplo los quiroprácticos se concentran en la relación entre la estructura (principalmente la columna) y la función y en cómo esa relación afecta la preservación y la restauración de la salud; es decir, usan terapia de manipulación como una herramienta integral del tratamiento.
Algunos osteópatas que enfatizan particularmente el sistema musculoesquelético practican la manipulación osteopática porque creen que todos los sistemas del cuerpo funcionan juntos y que la alteración de uno de ellos puede impactar la función en cualquier otro lado del cuerpo. Los masajistas manipulan los tejidos blandos del cuerpo para normalizarlos.
Terapias con energía
Las terapias con energía se concentran en los campos energéticos originarios del cuerpo (campos biológicos) o en campos de diferente origen (campos electromagnéticos).
Las terapias de campos biológicos tienen el propósito de afectar los campos de energía que rodean y penetran el cuerpo humano, cuya existencia aún no se ha probado experimentalmente. Algunas formas de terapias con energía influyen en los campos biológicos con la presión o la manipulación del cuerpo colocando las manos sobre o a través de estos campos, tal es el caso del qi gong, el reiki y el tacto terapéutico.
Las terapias bioelectromagnéticas incluyen el uso no convencional de los campos electromagnéticos, como los campos de pulsos, los campos magnéticos o los campos de corriente alterna o directa, para tratar por ejemplo el asma o el cáncer, o manejar el dolor.
Consejos de salud: Terapias complementarias
7. Psicoterapia
Considerar el dolor como una experiencia y no como una sensación implica aceptar que, además del daño físico, el dolor lleva asociados una serie de procesos psicológicos tan desagradables, duros y amenazantes como el propio dolor y que estos procesos se unen indisolublemente a él. Para entender estos fenómenos hay que distinguir entre dolor y sufrimiento.
El sufrimiento es una reacción afectiva producida por un estado emocional: se sufre con la pérdida de un ser querido o con el miedo que nos ocurra una desgracia a nosotros o a alguien allegado. De hecho, la reacción emocional asociada al sufrimiento puede ser mucho más intensa e insoportable y tiene efectos mucho más devastadores para la calidad de vida que un fuerte dolor físico.
El propio dolor puede generar una reacción afectiva que incrementa el sufrimiento asociado a él, lo que da lugar a una serie de sentimientos insoportables que se mezclan y se hacen indistinguibles del propio dolor. Por ejemplo, cuando el dolor provoca un empeoramiento de la relación con los seres queridos, incapacidad para realizar las actividades de la vida diaria o para trabajar, el sufrimiento asociado al mismo es mucho mayor que el que correspondería por el daño físico que lo genera inicialmente.
Para tener éxito, el tratamiento del dolor en muchos casos tiene que disminuir el sufrimiento que conlleva lo que implica tener en cuenta los aspectos psicológicos asociados a éste.
Los intentos de eliminar el dolor crónico pueden llevar a entrar en círculos viciosos que no solamente no solucionan el problema, sino que lo empeoran; la ruptura de estos círculos es uno de los objetivos prioritarios del tratamiento psicológico del dolor.
Los principales círculos viciosos que se establecen son los siguientes:
- Una serie de reacciones automáticas que generan cambios corporales para disminuir o soportar el dolor: modificación de la respiración y la postura o incremento de la tensión muscular. Estas reacciones, si se mantienen mucho tiempo, pueden acabar provocando contracturas musculares y problemas de dolor en zonas cercanas, con lo que se aumenta tanto el problema inicial como su impacto, y se entra en un círculo vicioso del que es difícil salir.
- La dificultad para luchar contra el dolor crónico y el fracaso en el control del mismo lleva a un estado de ansiedad y depresión que a su vez potencia las sensaciones dolorosas, ya que el estado anímico las hace más insoportables. Ello hace que el dolor aumente y que aumente también el esfuerzo por reducirlo, por lo que el fracaso es más importante.
- A veces el dolor tiene lo que se llama “beneficios secundarios”, cuando evita tener que hacer determinadas cosas o ayuda a conseguir la atención de las personas queridas. Pero esos supuestos “beneficios” en realidad deterioran las capacidades personales y limitan las relaciones con los demás de manera determinante. Además, no permiten olvidar el dolor y dedicarse a otra cosa y, por tanto, dificultan o retrasan superarlo.
- Los cambios sociales derivados de la nueva situación incrementan notablemente el estrés ya que la persona tiene que hacer un mayor esfuerzo para mantener la misma actividad que antes o, por ejemplo, corre el riesgo de perder el trabajo o reducir los ingresos; este esfuerzo adicional empeora el dolor.
- El fracaso en los tratamientos del dolor puede llevar a abandonar el tratamiento prescrito con el consiguiente empeoramiento general.
A veces, el problema no es tanto la existencia de dolor crónico, como que éste deteriora todos los aspectos de la vida de la persona y ocasiona complicaciones personales, familiares, laborales y sociales. Para salir de los círculos viciosos es importante tomar conciencia que en muchos casos no es posible cambiar la situación, por lo que el único camino que queda es aceptarla.
Aceptar la situación no significa no hacer nada para evitarla sino que implica desmontar los círculos viciosos y seguir el tratamiento médico adecuado, tomar conciencia de las limitaciones que conlleva el dolor crónico y seguir haciendo aquello que es posible hacer, adaptando los objetivos a las propias capacidades.
Aceptar la situación, finalmente, no es quedarse con el sufrimiento que se tiene: la aceptación disminuye el sufrimiento e incluso inicia el proceso psicofisiológico de la habituación, así el dolor se hace más tolerable al habituarse a él y disminuye la ansiedad, el miedo y la depresión.
Este consejos aparentemente sencillo de aceptar el dolor y abrirse a su experiencia, es en realidad muy duro ya que supone que la persona tiene que incorporar en su propio autoconcepto la nueva incapacidad de controlar el dolor y las limitaciones que tiene y, pese a ello, encontrar un sentido a su vida. Es en ese punto donde la terapia psicológica puede resultar de ayuda, ya que dispone de distintos enfoques y suficientes herramientas para enfrentarse con éxito a estos problemas.
8. Medidas ambientales
El exceso de ruido, los olores desagradables o demasiado intensos o una iluminación excesiva, pueden alterar el descanso y el sueño, incluso desencadenar o empeorar ciertos tipos de dolores, todo lo cual aumenta la ansiedad y la inquietud y, por consiguiente, disminuye la tolerancia al dolor.
9. Asociaciones de enfermos o participación en grupos de ayuda
Tanto las agrupaciones de enfermos como los grupos de ayuda mutua brindan apoyo a la persona afectada y a los familiares, ya que dan información y proporcionan recursos. Establecer y mantener las relaciones con estos grupos no sólo ayudará a la persona, sino que también ella ayudará a los componentes de los diferentes colectivos.
Estos son los objetivos básicos de estos grupos y asociaciones:
- Atender, acompañar y guiar a las personas afectadas en todos los ámbitos que les atañen (sanitario, social, laboral o personal), para aumentar su autoestima y minimizar el sufrimiento.
- Fomentar la expresión de sentimientos y vivencias ante el hecho doloroso en un entorno favorable y comprensivo con la situación que vive la persona.
- Promocionar actos de información sobre la enfermedad o la dolencia que causa el dolor, mediante la organización de conferencias, cursos y congresos sobre todos los aspectos que les sean útiles e influyan favorablemente en el curso y el tratamiento del dolor.
- Siempre que sea posible, participar en los foros sanitarios y sociales relacionados con el dolor a fin de hacerlo visible y sensibilizar a la sociedad.
- Promocionar el asociacionismo de las personas que sufren dolor como una forma importante de presionar a las administraciones sanitarias para el cumplimiento de sus compromisos sanitarios asistenciales y científicos, y sobre la sociedad y sus instituciones sociales para lograr su sensibilización.
- Favorecer y promocionar las actividades científicas dirigidas al mejor conocimiento del dolor: sus causas, sus manifestaciones y su tratamiento.
Repercusiones personales, familiares y socialespP@)
El dolor, especialmente cuando es crónico, incide en todos los aspectos de la vida de la persona y, en consecuencia, tiene repercusiones de índole personal, familiar y social.
1. Repercusiones personales
La IASP (International Association for the Study of Pain) ha definido el dolor como una experiencia sensorial y emocional desagradable [...]. Ello implica que, a pesar de ser un problema físico, al tratarse de una experiencia que vive la persona y no de una mera sensación, como el frío o el calor, se acompaña de reacciones emocionales y alteraciones psicológicas. Estas reacciones pueden ser diferentes de una persona a otra e incluso pueden variar en una misma persona, según el momento y el control del dolor.
Cambios anímicos. Puede haber estados de tristeza, de euforia, de irritabilidad, de rabia, de impotencia, de miedo, etc.
Alteraciones del patrón del sueño. Puede haber distintos tipos de trastornos:
- insomnio: la persona tiene dificultades para dormir o para mantener el sueño
- sueño no reparador
- alteración del ciclo sueño-vigilia
- somnolencia: hay sensación de mucho sueño, sobre todo de día, a causa de un cansancio continuo o como efecto secundario de ciertos medicamentos.
Ansiedad. Es un sentimiento de recelo o de miedo cuyo origen no siempre se sabe o se reconoce, lo cual puede agravar la angustia que se siente. La persona está tensa, nerviosa, preocupada o tiene miedo. Puede manifestarse con síntomas físicos. Es una reacción del organismo ante un estímulo nocivo o que es percibido como una amenaza. La ansiedad puede estar causada por:
- efectos de una enfermedad
- efectos secundarios del tratamiento
- aspectos emocionales (miedo, preocupación, pérdida de control)
- aspectos sociales (económicos, familiares, laborales) y espirituales
Se considera normal que haya un cierto grado de ansiedad mientras la persona se adapta a la situación. Pero cuando se alarga en el tiempo y es desproporcionada a la amenaza, se considera patológica.
Suele ir asociada a un dolor de tipo más agudo, aunque es un síntoma muy presente en dolores crónicos.
Depresión. Es un trastorno del estado de ánimo, con sentimientos de tristeza, melancolía, infelicidad, pérdida, ira o frustración, junto con una pérdida de interés por todas aquellas actividades realizadas hasta entonces. Suele acompañar un dolor prolongado de tipo crónico u oncológico que normalmente altera todos los aspectos de la vida de la persona afectada.
2. Repercusiones familiares
El dolor que se mantiene de una manera prolongada también afecta a las relaciones familiares, ya que dificulta o impide cumplir las expectativas tanto de quien lo padece como de quienes le rodean.
Es muy importante que la familia y sobre todo el cuidador principal busque apoyo, ya sea de otras personas cercanas o de profesionales de la salud, para orientarse y afrontar mejor la situación.
El cuidador principal es la persona que cuida en todos los aspectos de la persona que sufre dolor (p.ej., ayudándola o sustituyéndola en la realización de las actividades de la vida diaria, le da la medicación, coordina y le acompaña en las visitas con los profesionales de la salud).
Dentro del núcleo familiar las principales repercusiones que se pueden originar son las siguientes:
- Alteración de la rutina familiar: los horarios, la manera de funcionar, los hábitos, la organización familiar; muchas cosas estarán condicionadas por cómo esté la persona, por las visitas al equipo de salud, por los tratamientos, etc.
- Cambio en el desempeño de roles tanto de la propia persona que sufre el dolor como de los diferentes miembros de la familia.
- Problemas de salud: cuidar de una persona con dolor prolongado puede originar cansancio, hacer que se descuide la salud del cuidador principal o de otros miembros de la familia, cambios de estado de ánimo y de comportamiento.
- Dificultades de comunicación: familiares y personas con dolor tienen miedo de hablar de la situación que están viviendo, para evitar aumentar el malestar mutuo y a menudo tienden a no comentar las preocupaciones, los miedos o las angustias.
- Sensación de impotencia ante ciertas vivencias.
3. Repercusiones sociales
Trabajo. Un dolor que persiste puede llegar a afectar la capacidad de la persona para trabajar o estudiar, a menudo puede invalidarla y provoca ausencias en el lugar de trabajo o en la escuela. Esto conlleva sentimientos de inutilidad y, la mayoría de las veces, problemas económicos.
Ocio y tiempo libre. Lo mismo sucede con todas aquellas actividades de distracción que no apetecen cuando hay dolor. Esto puede ocasionar que la persona cada vez salga menos y deje de ir a los sitios que frecuentaba, lo que disminuye las relaciones sociales con amigos y allegados.
Información general
DescripciónpP@)
El dolor es una experiencia común a todos los seres humanos y su complejidad va mucho más allá de la mera transmisión de una señal desde cualquier punto del cuerpo hasta el cerebro: es un fenómeno tanto objetivo como subjetivo que no puede considerarse con independencia de la persona que lo siente.
Los primeros estudios, realizados a mediados del siglo pasado (Chapman y Jones, en 1944, y Hardy y sus colaboradores, en 1952, citados por Wardle, 1985:17), demostraron, por una parte, una gran variabilidad individual en lo que respecta a la tolerancia al dolor y, por otra, la influencia que tienen en la percepción del mismo los factores psicológicos y contextuales.
Posteriormente han sido muchos los estudios que han tratado de identificar y cuantificar la influencia de distintos aspectos en la percepción individual del dolor y, a pesar de que los conocimientos actuales sólo ofrecen una explicación parcial, debido a la complejidad de los mecanismos cerebrales, es ampliamente aceptado el papel modulador que desempeñan factores distintos a los biológicos, como la cultura, los rasgos o características de la personalidad, la sensación de control sobre la situación, el aprendizaje y los modelos familiares del dolor, las tendencias o desórdenes psicopatológicos, como la depresión, la ansiedad, el estrés, etc. Es esta compleja mezcla de elementos biológicos, psicológicos, socioculturales y espirituales la que justifica que, en vez de hablar simplemente de dolor, se hable de experiencia dolorosa.
La Asociación Internacional para el Estudio del Dolor (IASP por sus siglas en inglés International Association for the Study of Pain), fundada en Washington en 1974, publicó en el año 1979 una definición de dolor que, a pesar de su amplitud, actualmente se considera de referencia:
"El dolor es una experiencia sensorial y emocional desagradable asociada con una lesión hística presente o potencial, o descrita en términos de dicha lesión."
Al considerar el dolor como “una experiencia” y no como una sensación semejante al frío o el calor, la IASP concede una importancia central a la descripción que hace quien lo sufre y le confiere un carácter multidimensional; la autoridad definitiva sobre el dolor deja de estar en manos de los expertos profesionales de la salud y pasa a ser de la persona que lo siente, quien automáticamente se convierte en agente activo en la elaboración de su propia experiencia dolorosa. Por otra parte, al admitir que el dolor puede estar causado por una lesión hística real o potencial o “describirse en términos de dicha lesión”, se admite inequívocamente que todo dolor expresado por la persona es real, con independencia de que tenga una causa física identificable o no.
EtiologíapP@)
La vinculación entre dolor y lesión parece tan obvia que en general se cree que el dolor siempre es el resultado de una lesión física y que su severidad es proporcional a la importancia de ésta. Habitualmente tal relación es cierta: un pinchazo en un dedo suele producir un dolor leve, mientras que pillarse el mismo dedo al cerrar una puerta produce un dolor mucho más intenso. No obstante, hay casos en que la relación falla. Por ejemplo, hay personas que nacen sin la capacidad de sentir dolor (analgesia congénita), incluso en presencia de lesiones graves, mientras que muchas personas en determinadas circunstancias sufren cortes o golpes y no sienten dolor hasta minutos u horas después (analgesia episódica). Por el contrario, hay dolores intensos que no se asocian con ninguna lesión conocida o que persisten durante meses o años tras la curación de la lesión que aparentemente lo provocó. Por consiguiente, la vinculación entre lesión física y dolor es muy variable y puede existir:
1. Lesión sin dolor; 2. Dolor sin lesión; 3. Dolor desproporcionado a la severidad de la lesión; 4. Dolor tras la curación de la lesión.
- Lesión sin dolor
- Analgesia congénita. Hay personas que nacen sin la capacidad de sentir dolor, que sufren grandes quemaduras o heridas y golpes durante la infancia, incluso frecuentemente se infligen profundos mordiscos en la lengua mientras mastican los alimentos, y sólo con dificultad aprenden a evitar causarse a sí mismos graves lesiones. Esta insensibilidad congénita al dolor puede deberse a múltiples causas y, aunque en algunos casos se evidencian lesiones neurológicas que lo explican, en otros el sistema neurológico aparece intacto y funciona con normalidad, por lo que la causa sigue siendo un misterio.
- Analgesia episódica. Se refiere al hecho de sufrir una lesión física y no percibir el dolor hasta minutos u horas después. Durante la Segunda Guerra Mundial, H.K. Beecher, un importante cirujano, se sorprendió al observar que cuando los soldados eran conducidos a los hospitales de campaña con graves heridas sólo uno de cada tres se quejaba de dolor suficiente como para requerir la administración de morfina, y destacaba asimismo que no estaban conmocionados (en estado de choque) ni eran incapaces de sentir dolor ya que se quejaban como cualquier otra persona del dolor causado por otras técnicas o tratamientos. Estudios hechos posteriormente con los soldados israelíes en la guerra del Yom Kippur (1973) llevaron a conclusiones semejantes. Pero la analgesia episódica no se limita a los soldados. En un estudio realizado en 1982, Melzck y sus colaboradores observaron que el 37 % de las personas que llegaban al servicio de urgencias de un gran hospital urbano con lesiones de diversos tipos (dedos amputados o fracturas óseas), informaban que no habían sentido ningún dolor durante los minutos e incluso las horas siguientes a la lesión.
- Dolor sin lesión
En contraste con las personas que sufren lesiones sin sentir dolor, otras tienen dolor sin presentar aparentemente ninguna lesión. Por ejemplo, las cefaleas tensionales (dolor o molestia en la cabeza, el cuero cabelludo o el cuello, generalmente asociado con tensión de los músculos en estas áreas) pueden tener una intensidad de moderada a severa, pero no se evidencia ninguna lesión ni se conoce el origen del dolor. Del mismo modo, muchas personas se quejan de “dolor de riñones” o lumbalgia y, a pesar del uso de las más modernas técnicas diagnósticas, en un elevado número de casos no es posible determinar la causa que lo provoca. - Dolor desproporcionado a la severidad de la lesión
Existen situaciones en que el dolor que expresan la mayoría de las personas parece completamente exagerado si se considera la gravedad o importancia de la causa. Por ejemplo, quienes han sufrido la experiencia de un cólico nefrítico (expulsión de una pequeña piedra o cálculo que se ha formado en el riñón a través de los uréteres, la vejiga urinaria y la uretra) describen el dolor como realmente insoportable. El tamaño habitual de tales piedras es inferior al doble del diámetro del uréter por el que tienen que pasar y que, con el fin de expulsar la piedra, sufre una serie de intensas contracciones localizadas que la impulsan hacia la vejiga. Este proceso provoca en quien lo sufre un dolor tan intenso que es calificado de insoportable. Lo curioso del caso es que, en términos mecánicos, tal dolor resulta totalmente desproporcionado, ya que ocurre en una zona corporal (el uréter) con muy pocas terminaciones nerviosas, en comparación con una superficie semejante de piel. A pesar de la importancia menor del acontecimiento y del relativamente pequeño número de impulsos nerviosos que son enviados al cerebro, el efecto es gigantesco en términos de dolor. - Dolor tras la curación de la lesión
El dolor puede persistir mucho tiempo después de que las lesiones que lo causaron hayan sanado. En ocasiones, incluso puede aparecer de forma espontánea, sin lesión aparente, mientras que otras veces puede estar desencadenado por estímulos inocuos tales como un suave roce o un abrazo (alodinia). Las crisis de dolor espontáneo pueden durar minutos u horas y pueden presentarse repetidamente e incluso a diario durante años después de desaparecer la lesión; su frecuencia e intensidad puede aumentar con el paso del tiempo e incluso extenderse a otras áreas corporales.
TipospP@)
Han sido muchos los intentos de clasificar los diferentes tipos de dolor basándose en diversos criterios, entre los cuales los más habituales son la causa que lo provoca, su duración y el curso que sigue.
1. Según la causa que lo provoca, 2. Según la duración, 3. Según el curso
-
Según la causa que lo provoca, puede dividirse en dolor nociceptivo y dolor neuropático.
- Dolor nociceptivo. Es el procesamiento normal de los estímulos que lesionan los tejidos o que pueden llegar a lesionarlos si se prolongan. El dolor nociceptivo, a su vez, puede ser somático o visceral:
- Somático, cuando procede de los músculos, huesos, articulaciones o tejido conectivo. Suele estar bien localizado.
- Visceral, tiene su origen en los órganos internos, como el tubo digestivo o el páncreas. Frecuentemente esta menos localizado y puede ser referido a toda un área cutánea, es decir, puede percibirse en una estructura distinta de la que está lesionada, como en el caso de la angina o el infarto de miocardio en que la afectación del corazón se siente a menudo en el cuello, los hombros y parte posterior del tórax más que al pecho.
En la nocipercepción, o percepción de los estímulos que pueden lesionar los tejidos, están implicados cuatro procesos consecutivos: transducción, transmisión, percepción y modulación. - Transducción: es la estimulación de las terminaciones nerviosas especializadas por energía química, térmica o mecánica potencialmente lesiva para los tejidos.
- Transmisión: consiste en el transporte de los impulsos desde el lugar de la lesión hasta la médula espinal y los centros cerebrales superiores.
- Percepción: es el resultado final de la actividad nerviosa de transmisión de los impulsos generados en la transducción y conduce a la toma de conciencia del dolor.
- Modulación: se refiere al cambio o la inhibición de los impulsos dolorosos. Se debe a la acción de ciertas fibras nerviosas que se originan en el cerebro y descienden hasta la médula espinal liberando determinadas sustancias como las endorfinas (sustancia producida por el Sistema Nervioso Central y cuyo nombre se debe a que producen efectos semejantes a los de los analgésicos derivados del opio), capaces de inhibir la transmisión de los estímulos dolorosos y provocar, por tanto, una analgesia.
- Dolor neuropático: está causado por el procesamiento anormal de los estímulos sensitivos por parte del sistema nervioso central o periférico. Existe gran cantidad de síndromes de dolor neuropático, con frecuencia muy difíciles de tratar. Las personas que lo sufren informan de dolor totalmente desproporcionado a los hallazgos físicos e incluso en ocasiones no se detecta ninguna causa evidente que pueda explicarlo. Aunque se han llevado a cabo numerosos estudios y se han propuesto diversas explicaciones, hasta la fecha se desconocen los mecanismos exactos que provocan el dolor neuropático.
- ver: etiología
- Dolor nociceptivo. Es el procesamiento normal de los estímulos que lesionan los tejidos o que pueden llegar a lesionarlos si se prolongan. El dolor nociceptivo, a su vez, puede ser somático o visceral:
- Según la duración
Clásicamente el dolor se ha clasificado, según su duración, en agudo y crónico, aunque el período de seis meses fijado mayoritariamente para diferenciarlos es aleatorio, ya que no hay acuerdo entre todos los autores sobre el tiempo que debe persistir para incluirse en uno u otro grupo; no obstante, casi todos coinciden en considerar un dolor como agudo cuando cumple una misión de “alerta” en el organismo, y lo califican de crónico cuando ha perdido está función y ha llegado a convertirse en la propia enfermedad. - Dolor agudo:
- Es de duración limitada, normalmente inferior a seis meses.
- Generalmente, es de aparición brusca y puede llegar a ser muy intenso.
- Puede estar originado por una herida, por diferentes enfermedades o por el mal funcionamiento de órganos y vísceras.
Es decir, este tipo de dolor es el síntoma de un traumatismo o enfermedad y suele desaparecer cuando la persona se cura. Su aparición puede tener un significado positivo, ya que avisa de que se está produciendo una lesión. Algunos ejemplos podrían ser desde el dolor producido por un pinchazo al causado por la fractura de un hueso o una intervención quirúrgica. - Dolor crónico:
- Se caracteriza por la duración, más prolongada en el tiempo: normalmente superior a seis meses: presenta un inicio y un final, en caso que ceda, mal definidos y con intensidad variable.
- A diferencia del dolor agudo, deja de tener una función de aviso y puede llegar a ser más invalidante que la misma enfermedad o alteración que lo provoca..
- Suele afectar la calidad de vida de las personas durante mucho tiempo e incluso durante toda la vida. A menudo puede dar lugar a problemas psicológicos y sociales. Es el caso de muchas personas con cáncer, ciertas enfermedades crónicas, como la fibromialgia, la artritis o el dolor del miembro fantasma que puede aparecer después de la amputación de una parte del cuerpo. El dolor crónico, a su vez, se puede dividir en:
- Dolor crónico no maligno: como el de la artritis reumatoide, las lumbalgias, las neuralgias, el dolor originado por la amputación de una parte del cuerpo o las enfermedades vasculares de extremidades.
- Es debido a causas que no atentan contra la vida.
- Se sufre de manera continuada y a diario durante mucho tiempo o toda la vida.
- Su intensidad puede ser variable e incluso puede llegar a incapacitar a la persona.
- No responde a los métodos actualmente disponibles para el alivio del dolor.
- Dolor agudo recurrente: como las cefaleas migrañosas.
- Recurre o reaparece después de cesar durante lapsos de tiempo más o menos prolongados.
- Los períodos de dolor son autolimitados, con un final predecible.
- Entre dos episodios, el dolor desaparece completamente.
- Dolor crónico maligno: como el causado por algunas enfermedades oncológicas.
- Originado por procesos incurables que comportan un acortamiento de la vida.
- Es un tipo de dolor que puede sufrirse a diario y que puede durar mucho tiempo, incluso años.
- Según el curso, es decir, según como sucede, el dolor puede ser:
- Continuo: no desaparece, persiste durante todo el día, sólo varía la intensidad.
- Episódico: no es continuado sino que puede aparecer y ceder. A su vez se clasifica en:
- Dolor incidental, que se produce al hacer una actividad como caminar o toser.
- Dolor intermitente, que aparece de manera esporádica sin que haya nada concreto que lo origine.
- Crisis de dolor, hace referencia a un dolor que reaparece esporádicamente, a pesar de estar controlado la mayor parte del tiempo.
Consejos de la enfermera
RespirarpP@)
Generalmente la persona no es consciente de que en la respiración se oculta una increíble fuerza vital que, además de mantenernos vivos, puede ayudar a revitalizar el cuerpo, avanzar más rápido, crecer con más facilidad o aumentar el bienestar. Por lo tanto, mejorar la respiración puede ayudar a reducir el dolor y las complicaciones asociadas al mismo. Tres sencillos ejercicios pueden ayudar a conseguirlo:
- Respiración abdominal: situar las manos sobre el abdomen e intentar inflar la barriga durante la inspiración (como si fuera una pelota); deshincharla lentamente durante la espiración.
- Respiración torácica: situar las manos sobre el tórax y comprobar que durante la inspiración la zona pulmonar se ensancha y sale hacia fuera, mientras que durante la espiración lenta vuelve a su posición original.
- Respiración clavicular: posar las manos sobre las clavículas un poco por encima del pecho y observar como sube esa zona al inspirar y como baja al espirar.
Control del dolor con la respiración
Para mejorar la respiración:
- Una vez se dominen los tres tipos de respiración, se puede realizar un ciclo completo de inspiración y espiración (abdominal-torácica-clavicular) siete veces antes de levantarse de la cama y siete veces en el momento de acostarse, lo más lento y profundo que sea posible, sin sentir sensación de ahogo ni forzarse.
- Utilizar técnicas de relajación, distracción o visualización: pueden ayudar a controlar la respiración tanto en el dolor crónico continuo como en las exacerbaciones o en el dolor que aparece de forma esporádica.
- tratamiento
- control de la situación de salud
Consejos de salud: Terapias complementarias
Se recomienda tener en cuenta todos los consejos generales, que permitirán adoptar medidas saludables en relación con la actividad de la vida diaria de:
Comer y beberpP@)
El apetito puede verse afectado por múltiples factores (aparte de los efectos devastadores del dolor crónico no aliviado sobre el aparato digestivo): el tratamiento de la enfermedad o el trastorno subyacente -incluyendo la quimioterapia y la radioterapia-, náuseas, sequedad bucal, mal sabor de boca o alteraciones del gusto.
Para la pérdida del hambre es aconsejable:
- Ingerir durante el desayuno 1/3 de las calorías necesarias para todo el día.
- Comer alimentos nutritivos en pequeñas cantidades cinco veces al día; masticar bien los alimentos antes de tragarlos.
- Procurar que la comida sea siempre agradable teniendo en cuenta:
- La presentación: poner la comida en platos grandes, que hacen parecer las raciones más pequeñas, evitar grandes cantidades, procurar que la apariencia de la comida sea atractiva.
- Los olores: olores fuertes de alimentos (como la de la coliflor o las gambas), perfumes o humos, pueden hacer perder todavía más el hambre. Hay algunos trucos para reducir los olores de los alimentos: cocinar siempre que sea posible en la parrilla al aire libre, conectar el extractor de humos, servir alimentos fríos en lugar de calientes, o dejar unos minutos los alimentos destapados para liberar los olores.
- El entorno ha de ser tranquilo, relajado y preferiblemente en compañía agradable.
- Complementar la dieta con preparados para tener una alimentación más nutritiva: hay suplementos comercializados con forma de batidos, yogures que aportan calorías, proteínas, etc. El equipo de salud puede informar sobre ello.
- Tener en cuenta las pautas que el equipo de salud pueda haber dado para aumentar la sensación de hambre ya que hay algunos medicamentos o infusiones que pueden ayudar.
Para las náuseas es aconsejable:
- Comer en una habitación libre de olores, con una temperatura agradable y bien ventilada.
- Comer varias veces al día cantidades pequeñas de alimentos blandos, de textura suave y de fácil digestión. Evitar alimentos picantes, grasos y con olores fuertes.
- Comer alimentos secos como galletas, colines o barritas de pan o tostadas, y tomar líquidos lentamente.
- Sentarse o reclinarse (no acostarse) durante una hora después de comer.
- Enjuagar la boca antes y después de comer.
Consejos de salud nauseas y vómitos: comer y beber
Para la sequedad bucal es aconsejable:
- A menos que haya una contraindicación médica, tomar abundantes líquidos a lo largo del día (entre 8 y 10 vasos); tener siempre a mano una botella de agua para tomar pequeños sorbos; dejar deshacer trocitos de hielo en la boca, beber néctar de fruta en lugar de jugos y sorber los líquidos con una caña.
- Tomar postres congelados, como uvas congeladas o bebidas heladas con sabores distintos.
- Realizar la higiene bucal por lo menos cuatro veces al día (después de cada comida y antes de acostarse): con un cepillo de cerdas suaves, con colutorios sin alcohol o con infusiones de limón.
- Comer alimentos con salsas hechas con el jugo de la carne asada, mantequilla o margarina, si no está contraindicado.
- Evitar líquidos y alimentos con alto contenido en azúcar.
- Aplicar con frecuencia humectante en los labios (protector labial).
- Por las noches poner en el dormitorio un humidificador ambiental de vapor frío (los de vapor caliente no proporcionan suficiente humedad para tratar la sequedad bucal).
- Usar sustitutos salivales disponibles en el mercado (soluciones que imitan a la saliva).
- Usar estimulantes salivales:
- Estímulos masticatorios, principalmente goma de mascar edulcorada no cariogénica (que no favorece la aparición de caries dental); evitar alimentos secos y fibrosos que puedan quedarse adheridos al paladar, como los frutos secos.
- Estímulos gustativos: el ácido cítrico es un potente estimulador de la secreción salival, por eso las bebidas o caramelos ácidos y las limonadas ayudan a aumentar el flujo salival.
- Evitar el café y el alcohol porque reducen el flujo de saliva, especialmente si se consumen en exceso.
Para el mal sabor de boca o las alteraciones del gusto es aconsejable:
- Enjuagarse la boca con agua antes y después de las comidas.
- Comer cantidades pequeñas varias veces por día, cuando se tenga apetito, en vez de hacerlo a horarios establecidos.
- Agregar especias y salsas a los alimentos.
- Comer la carne con algo dulce, como salsa de arándanos, jalea o puré de manzana y reemplazar la carne roja por carne de ave, pescado, huevos y queso.
- Utilizar recetas sin carne y con alto contenido de proteínas; probar la cocina vegetariana o china.
- Probar frutas cítricas (naranja, mandarina, limón, pomelo), a menos que haya llagas en la boca.
- Si los alimentos tienen sabor metálico, usar utensilios de plástico.
- Si es posible, que otra persona prepare las comidas.
- Comer en un entorno agradable y distendido.
- Emplear caramelos de limón sin azúcar, gomas de mascar o pastillas de menta sin azúcar cuando se note un gusto metálico o amargo en la boca.
Para el aumento del apetito es aconsejable:
- Procurar no recurrir a la comida ante angustias o por aburrimiento de sufrir dolor diariamente: evitar usar la comida como consuelo.
- Comer pequeñas cantidades de alimento cinco o seis veces al día a horas fijas, despacio, masticando y ensalivando bien los alimentos, y evitar picar entre horas.
- Beber agua e infusiones sin azúcar o con edulcorantes sin calorías.
- Servir poca cantidad en platos pequeños (hace que las porciones parezcan mayores).
Se recomienda tener en cuenta todos los consejos generales, que permitirán adoptar medidas saludables en relación con la actividad de la vida diaria de:
Moverse y mantener una postura corporal correctapP@)
El dolor puede provocar una alteración en la movilidad de la persona, y eso produce una disminución de la actividad que puede llegar hasta el punto de necesitar ayuda para llevar a cabo algunas o todas las actividades de la vida diaria.
La persona que tiene dolor, excepto si el médico lo contraindica expresamente, debe hacer diariamente un cierto grado de ejercicio para mantener o recuperar al máximo su movilidad y evitar contracturas, y pérdida de fuerza y de masa muscular. El objetivo es empezar a hacer ejercicio gradualmente y seguir haciéndolo de forma habitual para poder obtener alivio del dolor y mejorar no sólo la movilidad sino también el descanso y el sueño.
Para mejorar la movilidad es aconsejable:
- Escoger o evitar una actividad física en función de la causa y el tipo de dolor, según las pautas que haya dado el equipo de salud, por ejemplo, no llevar peso o no agacharse.
- Empezar con ejercicios de estiramiento y actividades suaves de bajo impacto tales como caminar o montar en bicicleta.
- Comenzar el programa de ejercicio lentamente ya que al inicio puede hacer que el dolor empeore. Aunque es normal sentir alguna molestia, el dolor agudo puede ser una señal que el ejercicio es excesivo.
- Algunos buenos ejercicios son estos:
- Caminar, inicialmente despacio y durante el tiempo que la persona aguante sin fatigarse en exceso. Añadir cuatro o cinco minutos diarios hasta llegar a los sesenta minutos al día. Caminar por lo menos una hora, tres o cuatro veces por semana. A medida que aumenta el tiempo, si la persona ve que tiene dificultad para hacer el ejercicio, se recomienda andar el tiempo que pueda cómodamente y mantenerse en ese tiempo durante varios días. Luego intentar de nuevo aumentarlo progresivamente hasta llegar a los sesenta minutos. Esta estrategia de hacer ejercicio el tiempo que resulta aceptable, permanecer unos días y tratar luego de aumentarlo hasta lograr una hora, puede hacerse tantas veces como sea preciso.
- Caminar y trotar despacio: cuando la persona pueda caminar cómodamente durante una hora tres o cuatro veces por semana, puede alternarlo con trotar despacio: andar dos manzanas de casas (unos 200 m), trotar despacio una manzana de casas (unos 100 m), y repetirlo varias veces mientras el dolor no aumente. Cuando la persona se sienta cómoda con este ejercicio puede hacerlo durante períodos de tiempo más largos.
- Montar en bicicleta: las bicicletas estáticas o fijas ofrecen el beneficio de poder hacer ejercicio en un entorno cerrado (la casa, el gimnasio) y evitar las inclemencias del tiempo así como reducir el riesgo de sufrir caídas o accidentes. Es conveniente marcarse una meta bien sea en kilómetros o en tiempo.
Consejos de salud: Actividad física ante los problemas de salud
Para mejorar las actividades de la vida diaria es aconsejable:
- Planificar la actividad física aprovechando los momentos de máximo efecto de la terapia analgésica.
- Si es necesario, utilizar las diferentes ayudas mecánicas que pueden facilitar las actividades físicas del día a día:
- Lavarse: adaptar la zona de baño con barandillas, literas o sillas de baño, o diferentes enseres para la higiene.
- Desplazarse: el uso de caminadores, bastones y sillas de ruedas puede facilitar la ambulación.
Se recomienda tener en cuenta todos los consejos generales, que permitirán adoptar medidas saludables en relación con la actividad de la vida diaria de:
Reposar y dormirpP@)
El dolor puede ocasionar alteraciones del descanso y del patrón del sueño tanto por defecto (insomnio) como por exceso (somnolencia).
Para el insomnio es recomendable seguir estos consejos:
- Antes de ir a dormir:
- Hacer alguna actividad relajante como escuchar música suave, leer una novela, darse un baño caliente con un poco de aceite de lavanda o hacer algunos ejercicios de relajación.
- Procurar evitar actividades agitadas, substancias estimulantes (con cafeína, nicotina, alcohol), así como ver películas o leer libros que provoquen miedo o tensión; también deben evitarse comidas copiosas al menos tres horas antes de ir a dormir.
- Tener un entorno tranquilo y confortable con una cama y una almohada adecuadas, mantener una temperatura adecuada en la habitación, evitar las temperaturas extremas y las corrientes de aire.
- Tomar leche o infusiones relajantes calientes.
- Respetar el ciclo normal del sueño en la medida que sea posible y establecer un patrón regular, es decir, acostarse cada noche y levantarse cada mañana a la misma hora; si es necesario, planificar siestas cortas durante el día.
- Consultar con el equipo de salud la posibilidad de tomar medicación para dormir.
- Adaptar el horario de la medicación previa consulta con el equipo de salud: en ocasiones, y dependiendo del tipo de medicamento, no es preciso ser estricto en los horarios de la medicación y se puede planificar de manera que se respete el sueño de la persona.
- Respetar la pauta de analgesia por la noche: en dolores mal controlados, es decir, cuando la persona se despierta por la noche por dolor o por la mañana con el dolor descontrolado, es necesario despertarla por la noche para tomar una nueva dosis de analgésico según el horario pautado y antes de que lo haga el dolor.
Para la somnolencia se recomienda:
- Procurar no dormir durante el día: evitar las siestas y siempre que sea posible, hacer algo o mantener una rutina para estar despierto.
- Hacer actividades para distraerse: escuchar música, leer o escuchar la radio puede ser útil pero es preferible, siempre que se pueda, realizar un cierto grado de actividad física, aunque sea muy ligera, como pasear.
Se recomienda tener en cuenta todos los consejos generales, que permitirán adoptar medidas saludables en relación con la actividad de la vida diaria de:
EliminarpP@)
El dolor no aliviado puede provocar alteraciones en la eliminación urinaria e intestinal, concretamente el estreñimiento puede ser un efecto secundario de algunos tipos de analgésicos, especialmente de los opiáceos. Ayudas como váteres adaptados, orinales, botellas o la silla orinal (“Don Pedro”), permiten superar las barreras arquitectónicas que suele haber en el mismo domicilio.
Para mejorar la eliminación urinaria es aconsejable:
- Si no hay contraindicaciones, mantener una ingesta diaria mínima de 2000 ml/día, preferentemente de agua.
- No tomar café, té, agua tónica, bebidas alcohólicas y refrescos con cola.
- Para prevenir las infecciones urinarias: acidificar la orina tomando alimentos con residuos ácidos, ducharse en vez de bañarse, orinar antes y después del coito y evitar la posible contaminación anal y vaginal.
Para mejorar la eliminación fecal es aconsejable:
- Hacer una dieta rica en fibra aumentando la toma de alimentos como verduras (sobre todo crudas), frutas, cereales o hortalizas y con la ingesta de líquidos, especialmente de agua.
Consejos de salud: Alimentación saludable - nutrientes - Limitar la toma de alimentos astringentes (arroz, manzanas, granadas, productos elaborados con harinas refinadas).
- Si tolera el salvado, iniciar su toma con moderación y aumentar gradualmente la cantidad.
- Incluir en el desayuno fruta rica en fibra como kivis, piña natural o ciruelas pasas.
- Hacer regularmente actividad física para favorecer el movimiento de los intestinos: caminar, pasear y, si es posible, hacer deporte.
- Si la persona está en reposo en la cama, hacer ejercicios activos de contracción de la musculatura abdominal.
- Establecer o mantener un patrón de evacuación: sentarse en el váter siempre a la misma hora, preferiblemente aprovechando el reflejo gastrocólico (aproximadamente treinta minutos después de la ingesta de alimentos) y dedicarle un tiempo entre quince y veinte minutos, aunque inicialmente no se produzca la expulsión de heces.
- Al sentarse en la taza del váter, procurar que las caderas y rodillas queden flexionadas (apoyar los pies en un taburete bajo) para adoptar una posición cercana a la de semicuclillas.
- Si, debido a la consistencia dura de las heces, hay dolor anal, usar lubrificantes, compresas frías o baños de asiento con agua fría.
- En caso de estreñimiento severo consultar con el equipo médico la posibilidad de utilizar:
- medidas rectales, como enemas (lavativas) comerciales o supositorios
- laxantes, sobre todo al inicio del tratamiento con opiáceos
Se recomienda tener en cuenta todos los consejos generales, que permitirán adoptar medidas saludables en relación con la actividad de la vida diaria de:
Evitar peligros y prevenir riesgospP@)
El dolor produce inseguridad tanto en la persona como en la familia por el propio sufrimiento que genera, por los efectos de la respuesta de estrés sostenida si no se alivia y, en muchas ocasiones, cuando no se consigue un buen control del mismo, por la incertidumbre y el desconcierto de no saber a quién dirigirse en busca de ayuda.
Para reducir el sufrimiento es recomendable:
-
No "aguantar" el dolor. Soportar el dolor no comporta ningún beneficio y, por lo contrario, si no se alivia provoca una respuesta de estrés que, cuando es sostenida en el tiempo, puede causar numerosos efectos lesivos en prácticamente todos los aparatos y sistemas corporales.
- Respetar la dosis de analgesia prescrita y las indicaciones del equipo de salud: cada dolor es único y el tratamiento ha de ser personalizado.
- Participar en la medida de lo posible en la toma de decisiones sobre el propio tratamiento para mantener la autoestima.
- Tener en cuenta las precauciones y los cuidados tanto por lo que respecta al fármaco como a las diferentes vías de administración de la analgesia y los tratamientos.
- Pedir toda la información relacionada con el dolor: en qué momento se encuentra, qué puede pasar en un futuro o cualquier duda sobre la medicación, los efectos secundarios, etc.
- Pedir información sobre los recursos que tiene al alcance: el equipo de salud o el asistente social le pueden proporcionar teléfonos de contacto, donde dirigirse a cada momento, los diferentes centros que hay a su disposición, las asociaciones, etc.
En el caso que como efecto secundario de los analgésicos opiáceos haya confusión o somnolencia es recomendable:
- Mantener un ambiente tranquilo y evitar estímulos extremos (ruidos, muchas visitas, conversaciones diferentes) para no alterar a la persona.
- Resituar y ubicar en todo momento a la persona: recordándola, si es preciso, dónde está, que día y hora es y quienes son las personas que la rodean.
- No utilizar las sujeciones físicas o soportes a menos que sea absolutamente necesario y siempre durante el mínimo tiempo posible. Ligar o sujetar a la persona cuando está muy confusa a menudo aumenta todavía más la agitación y los temores. Si se trata de una situación de confusión leve conviene preparar el entorno para evitar lesiones, como poner barandillas en la cama o cerrar puertas para evitar fugas.
- Procurar compañía y supervisión continua mientras haya un estado de confusión o somnolencia: no dejar a la persona sola para evitar caídas, toma incontrolada de medicamentos o autolesiones.
- Mantener un entorno seguro para evitar caídas y traumatismos: no cambiar los muebles de lugar, evitar las alfombras o fijarlas, quitar los muebles que dificulten o impidan el paso, etc.
- Disponer de los teléfonos de contactos del equipo de salud para hacer consultas e informar de los cambios.
- Controlar el nivel de consciencia, y consultar con el equipo de salud cualquier comportamiento diferente al habitual o el hecho que se duerma excesivamente.
- Consultar con el equipo de salud la posibilidad de tratamiento para la confusión.
Para los trastornos psicológicos como la depresión y la ansiedad es aconsejable:
- Dirigirse a los profesionales que puedan ayudar a entender por qué se cambia el carácter, y a afrontar los momentos de ansiedad y depresión. Psicólogos, grupos de ayuda o asociaciones pueden ser de gran ayuda para intentar llevar mejor todo lo que supone sufrir un dolor, sobre todo crónico o oncológico.
- Consultar la posibilidad de tomar medicación para la ansiedad y depresión.
En cuanto a la familia o la persona cuidadora es aconsejable:
- Participar en la estrategia terapéutica junto con la persona afectada y el equipo de salud.
- Dirigirse a otros profesionales o asociaciones: convivir con personas con dolor no es fácil, y psicólogos, trabajadores sociales o grupos de ayuda mutua pueden ser de gran utilidad.
- Prestar atención a la satisfacción de las propias necesidades, no sólo en lo que respecta a la alimentación, la higiene, etc., sino que es especialmente importante dedicar regularmente un tiempo al descanso y a la distracción.
- control de la situación de salud
Se recomienda tener en cuenta todos los consejos generales, que permitirán adoptar medidas saludables en relación con la actividad de la vida diaria de:
Comunicarse e interactuar socialmentepP@)
El dolor es capaz de provocar una gran introversión y dejar a las personas solas con sus preguntas y sus miedos; como muchos otros síntomas puede hacer que se deje de tener la vida social que se tenía hasta entonces y que se salga poco de casa o no se quieran visitas. Por otra parte, hay que tener presente que el cuidado de una persona con dolor crónico puede llegar a ser agotador y no es infrecuente que la familia o cuidador experimenten sentimientos de frustación ante la dificultad para controlarlo.
Por ello se aconseja:
- Pedir ayuda a otros miembros de la familia o a los amigos para compartir con ellos la sobrecarga física y emocional que comporta sufrir dolor o cuidar a una persona que lo sufre.
- Comentar con la familia y los amigos los sentimientos que el dolor y los restantes síntomas físicos acompañantes conllevan, ayudar a la persona a afrontar las situaciones difíciles y a quienes la rodean a comprender su conducta verbal y no verbal.
- Procurar identificar los momentos de menos intensidad del dolor y aprovechar para relacionarse y hablar de aquello que preocupa a la persona.
Respecto a la familia o a la persona cuidadora es aconsejable que al relacionarse con la persona que sufre:
- Establezca de forma clara e inequívoca que cree en la existencia del dolor tal como la persona lo describe.
- Permita la expresión del dolor y de los sentimientos que este despierta, sobre todo cuando es difícil su controlarlo y aparecen las reacciones de depresión y fatiga.
- Preste atención tanto a la comunicación verbal como a la no verbal (tono de voz, gestos faciales, postura corporal) ya que en muchas ocasiones es esta última la que puede dar una idea más exacta de la situación física y psicológica de la persona con dolor.
Se recomienda tener en cuenta todos los consejos generales, que permitirán adoptar medidas saludables en relación con la actividad de la vida diaria de:
Trabajar y divertirsepP@)
El dolor crónico/oncológico puede ser de difícil control y de meses o años de duración. Puede ser que se deje de trabajar, de ir a la escuela y que no se puedan llevar a cabo las actividades de ocio.
Por ello, es recomendable:
- Procurar buscar momentos de descanso y ocio: siempre que sea posible dedicarse un rato a hacer actividades que procuren placer y que permitan desconectar temporalmente de la situación.
- Siempre que se pueda, intentar participar en actividades de grupo, ya que las actividades individuales refuerzan el aislamiento, reducen la sensación de bienestar psicológico y empeoran la percepción de la propia salud mental.
- Mantener la actividad laboral tanto como sea posible y evitar que el dolor se convierta en el centro de las actividades de la vida diaria.
- Si no se puede desarrollar la actividad laboral habitual, intentar una reducción o adaptación del horario de trabajo o el traslado a un puesto de trabajo más acorde con las capacidades físicas actuales.
Se recomienda tener en cuenta todos los consejos generales, que permitirán adoptar medidas saludables en relación con la actividad de la vida diaria de:
Tópicos y conductas erróneaspP@)
La autoridad sobre el dolor la tiene la persona que lo sufre. La persona que siente el dolor es la única autoridad sobre la existencia y la naturaleza del mismo ya que solo ella puede sentirlo. El equipo de cuidados es el experto en dolor, pero la persona es quien conoce mejor su propio dolor.
Es muy poco frecuente mentir y simular sobre la existencia del dolor. Muy pocas personas que dicen sentir dolor mienten al respecto. La invención descarada del dolor, aunque existe, es muy poco probable.
Cuando una persona informa que su dolor ha disminuido o ha desaparecido tras la administración de un placebo, no significa que no tenga dolor. Un placebo es cualquier tratamiento o cuidado que produce un efecto debido a su intención implícita o explícita y no a causa de su naturaleza específica o de las propiedades terapéuticas. No hay evidencias en la literatura médica que justifiquen el uso de un placebo para determinar la presencia o ausencia de un dolor o su naturaleza. De hecho, su uso despierta muchas dudas éticas. La única respuesta cierta ante una persona que reacciona positivamente ante la administración de un placebo es que desea muy intensamente el alivio del dolor y confía que algo o alguien le ayude a conseguirlo.
La persona que usa su dolor para obtener ventajas no es un simulador y es muy posible que le duela tanto como dice. El hecho que alguien obtenga beneficios o un trato preferente debido a su dolor no significa que éste no exista. Además, la percepción que obtiene beneficios es totalmente subjetiva, ya que lo que para una persona es un beneficio puede no serlo para otra.
El dolor no siempre se acompaña de signos físicos (fisiológicos o conductuales) que permiten verificar su existencia e intensidad. Incluso cuando el dolor es intenso hay períodos de adaptación fisiológica y conductual, lo que comporta períodos con signos mínimos de dolor e incluso ausencia total de éstos. La falta de expresión dolorosa no indica necesariamente ausencia de dolor.
El dolor no es un problema psicológico: la angustia y la depresión no son la causa sino la consecuencia del dolor. Una reacción emocional ante el dolor no significa que el dolor esté causado por un problema emocional. El dolor casi siempre se acompaña de un grado variable de ansiedad o depresión; de hecho, experimentar dolor sin ninguna respuesta emocional sería anormal.
- Ver: repercusiones personales, familiares y socials
No todo dolor tiene una causa física identificable. Todo dolor es real, independientemente de su causa; el hecho de que no se encuentre una causa física que lo justifique no quiere decir que ésta no exista ni que el dolor sea imaginario.
La percepción y la tolerancia al dolor es diferente para cada persona. Estímulos físicos comparables no producen la misma intensidad de dolor, sino que en personas distintas provocan dolor de intensidad y de duración diferente. No hay una relación directa e invariable entre el estímulo y la percepción del dolor.
El hecho de tener dolor recurrente o durante un tiempo prolongado no mejora la tolerancia al mismo. La tolerancia al dolor es una respuesta única e individual que varía de una persona a otra y en la misma persona de una situación a otra. En contra de la idea general, las personas con dolor prolongado o recurrente tienden a tener cada vez una menor tolerancia al dolor.
En el caso de los ancianos:
El dolor no es una consecuencia normal del proceso de envejecimiento. El dolor no es una parte inevitable del proceso de envejecimiento y su presencia requiere una valoración, un diagnóstico y un tratamiento como en cualquier otro grupo de edad.
La percepción o sensibilidad dolorosa no disminuye con la edad. Los resultados de estudios experimentales sobre la percepción del dolor en los ancianos no presentan diferencias concluyentes relacionadas con la edad.
Si la persona anciana está deprimida, especialmente si su dolor es de origen desconocido, el dolor no es un síntoma de la depresión y no desaparecerá si ésta se trata. Algunos tipos de dolor, especialmente el crónico, pueden causar depresión. También puede ser que haya depresión antes del inicio del dolor, pero no es probable que ésta lo cause. No obstante, la preexistencia de una depresión si afecta la capacidad de la persona para afrontar el dolor.
En el caso de los niños:
Los niños pequeños, incluyendo los neonatos, pueden sentir dolor. Hay más evidencias que los neonatos (incluso los prematuros) pueden sentir dolor, que pruebas de que no lo sientan. Aunque no se sabe si los niños experimentan más, menos o el mismo dolor que los adultos, dista mucho de estar probado que no lo sienten o que su percepción es menor que en los adultos.
Un niño que se comunica bien verbalmente puede negar que siente dolor aunque este exista. El miedo a los “pinchazos” o al tratamiento puede hacer que el niño niegue que siente dolor; asimismo, algunos niños con dolor prolongado o progresivamente creciente no son capaces de identificar como dolor lo que les sucede.
Si el niño juega, duerme o se distrae no significa que no tenga dolor. Los niños tienen un talento especial para el uso de la distracción y la actividad física para tratar el dolor y pueden dormir o pretender que lo hacen como método para controlar el dolor.
En caso de tratamiento con opiáceos (morfina y derivados):
Es altamente improbable que el tratamiento del dolor con opiáceos cree adicción. La ocurrencia de adicción como consecuencia del tratamiento analgésico es muy rara. Lo que sucede es que con frecuencia se confunden los términos de adicción, dependencia, tolerancia y abstinencia. Según la Organización Mundial de la Salud (OMS)
- Adicción. Es el consumo repetido de una o varias sustancias psicoactivas, hasta el punto de que el consumidor (denominado adicto) se intoxica periódicamente o de forma continua, muestra un deseo compulsivo de consumir la sustancia (o las sustancias) preferida, tiene una enorme dificultad para interrumpir voluntariamente o modificar el consumo de la sustancia y se muestra decidido a obtener sustancias psicoactivas por cualquier medio.
Por lo general, hay una tolerancia acusada y un síndrome de abstinencia que ocurre frecuentemente cuando se interrumpe el consumo. La vida del adicto está dominada por el consumo de la sustancia, hasta llegar a excluir prácticamente todas las demás actividades y responsabilidades. El término adicción conlleva también el sentido de que el consumo de la sustancia tiene un efecto perjudicial para la sociedad y para la persona (…). La adicción no figura entre los términos diagnósticos de la Clasificación Internacional de Enfermedades (CIE-10), pero sigue siendo un término ampliamente utilizado tanto por los profesionales como por el público general.
Por tanto, se trata de un comportamiento voluntario que implica buscar activa y compulsivamente esta sustancia o sustancias. - Tolerancia. Disminución en la respuesta a la dosis de una droga que se produce a consecuencia de su uso continuado. Se requieren dosis cada vez mayores para conseguir el efecto que antes se lograba con dosis menores.
Es un comportamiento involuntario basado en cambios fisiológicos y aunque la tolerancia acompaña a la adicción y es un criterio necesario para su diagnóstico, su sola presencia no indica que haya adicción. En los casos de personas con dolor que desarrollan tolerancia a un analgésico opiáceo, habitualmente se soluciona con facilidad aumentando la dosis o cambiando de fármaco. - Dependencia. Implica la necesidad de dosis repetidas de una sustancia psicoactiva para sentirse bien o evitar encontrarse mal. Es un comportamiento involuntario basado en cambios fisiológicos.
- Síndrome de abstinencia. Conjunto de síntomas que se agrupan de distintas formas y con un grado de severidad variable, que ocurren al cesar o reducir el uso de una sustancia que se ha tomado repetidamente, generalmente durante un período de tiempo prolongado, a dosis altas, o ambas cosas. Este síndrome puede acompañarse de indicios de trastornos fisiológicos. El síndrome de abstinencia es uno de los indicadores del síndrome de dependencia.
Aunque el síndrome de abstinencia acompaña a la adicción y es un criterio necesario para su diagnóstico, su sola presencia no indica que haya adicción. En el caso de las personas con dolor que toman analgésicos opiáceos, normalmente no aparece síndrome de abstinencia al suspenderlos ya que la dosis de los mismos se reduce gradualmente a medida que disminuye el dolor.
No hay un límite (techo) para la analgesia que pueden producir los analgésicos opiáceos mayores. La dosis y el efecto analgésico de los opiáceos mayores no tiene límite y todos los dolores responden a su administración, aunque algunos tipos de dolor responden mejor que otros.
El tratamiento con analgésicos opiáceos no debería dejarse para “cuando el dolor sea realmente insoportable”. La idea de que si se administra antes el tratamiento no será efectivo cuando el dolor sea realmente insoportable es totalmente errónea. Es normal que aparezca tolerancia (disminución a la respuesta a una dosis determinada) tras un tiempo de usar opiáceos, pero la tolerancia normalmente es tratable aumentando la dosis, ya que no hay techo para la analgesia que los opiáceos mayores pueden proporcionar.
No es frecuente que aparezca depresión respiratoria durante el tratamiento con analgésicos opiáceos si la persona no manifiesta signos de sedación. La aparición de depresión respiratoria en personas que reciben analgésicos opiáceos es improbable si no hay signos de sedación ya que la dosis para inducir una depresión respiratoria es superior a la requerida para la sedación. Es importante ajustar la dosis a las necesidades de la persona, y reducir la cantidad administrada si se detectan inicios de sedación. Es importante recordar que junto con la tolerancia al fármaco se desarrolla también tolerancia a la depresión respiratoria.
Tomar analgésicos opíáceos para el control del dolor no significa que sea el último recurso o que se esté muy enfermo. Los analgésicos opiáceos son fármacos muy eficaces ante diferentes tipos de dolor y permite una mejor calidad de vida.
El uso de analgésicos opiáceos para el control del dolor no perjudica la salud. Contrariamente a lo que se cree, el uso de analgésicos opiáceos tiene más beneficios que perjuicios. No aceleran ninguna enfermedad y no provocan somnolencia si se toman las dosis adecuadas a cada situación.
Tomar analgésicos opiáceos para el control del dolor no cambia la manera de ser. Se suele pensar también que la persona estará más eufórica, que no tendrá control en ciertas situaciones o que se excitará a causa de los opiáceos, pero no es cierto. Administrados de manera correcta, sólo actúan sobre el dolor.
Enlaces de interés
Fuentes de interés general
- Nacional Cancer Institute (en español)
- Nacional Institute of Neurological Disorders and Stroke
- MedlinePlus
Asociaciones / grupos de ayuda mutua
Sociedades profesionales
Bibliografía
Bibliografía consultada
- Aliaga L., Baños J.E., De Barutell C., Molet J., Rodriguez de la Serna A. Tratamiento del dolor (3ª ed.)
Barcelona: Publicaciones Permanyer; 2009 - Beecher H.K. Measurement of Subjective Responses.
New-York: Oxford University Press;1959 - Carlen P.L, Wall P.D, Nadvorna H. y Steinbach T. Phantom limb an related phenomena in recent traumatic amputations.
Neurology;1978 (28):211-217. - Cedimcat
Consultada el día 5 de mayo de 2008
http://www.cedimcat.info/index.php?lang=ca - García J.A.
Consultada mayo 2008 http://www.cop.es/colegiados/m-00451/dolor.htm
- International Association for the Study of Pain (IASP). Subcomitee on Taxonomy (1979)
Pain terms: a list with definitions and notes on usage. Pain, 6:249-252. - Loeser J.D. Perspectives on pain. En Proceedings of First World Conference on Clinical Pharmacology and Therapeutics.
Londres. Macmillan; 1980. p. 313-316. - Loeser J.D. y Black R.G. A taxonomy of pain.
Pain; 1975. (1):81-84. - McCaffery M y Beebe A.. Dolor. Manual clínico para la práctica de enfermería.
Barcelona: Masson;1992 - McCaffery M y Pasero Ch.(1999).
Pain. Clinical Manual(2ª ed.). St. Louis: Mosby - McMahon S.B, Koltzenburg M, editores. Wall and Melzack’s Textbook of Pain (5ª ed.)Philadelphia: Elsevier Churchill Livingstone; 2006
- Marchand S. Le phénomène de la doleur. Compendre pour soigner.
Paris: Masson ; 1998 - Melzack R. y Walls P.D.The Challenge of Pain. (2ª Ed. actualizada).
London: Penguin Books; 1996. - Nacional Cancer Institute (en español)
http://www.cancer.gov/espanol/pdq/cuidados-medicos-apoyo/dolor/Patient - Torres LM. Medicina del dolor.
Barcelona: Masson; 1997 - Wardle, J. Pain. En I. Watts y N. Fraser (Eds.) New Developments in Clinical Psychology.
London: The British Psychological Society; 1985. p. 16-32. - Warfield CA y Fausett HJ. Diagnóstico y tratamiento del dolor.
Barcelona: Masson;2004 - WHO:
Consultada 30 de agosto de 2010
http://www.who.int/substance_abuse/terminology/lexicon_alcohol_drugs_spanish.pdf

Carmen Fernández Ferrín
Enfermera. Fué profesora Emérita de la Escuela de Enfermería de la Universidad de Barcelona.
La Carmen falleció en agosto del 2013 pero su aportación y experiencia enfermera continuaran siempre presentes en la Enfermera virtual.
Fué experta en el modelo conceptual de Virginia Henderson, se interesó por el desarrollo disciplinar de la enfermería, especialmente por todo lo relacionado con la construcción teórica del mismo. Conferenciante y ponente en foros de discusión y formación profesional. Autora de Los diagnósticos enfermeros. Revisión crítica y guía práctica (8ª ed., Madrid: Elsevier, 2008) y de De la teoría a la práctica. El pensamiento de Virginia Henderson en el siglo XXI (3ª ed., Barcelona: Masson, 2005), así como de numerosos artículos.
Formó parte de la dirección científica de la Enfermera virtual y, como tal, participó en la definición de los conceptos nucleares que enmarcan la filosofía de la web, asesoró en la construcción de la misma y en el diseño de la estructura de las fichas. Así mismo, participó en la selección de los temas a abordar, en la revisión, desde el punto de vista disciplinar, de los contenidos elaborados por los autores y en la revisión final del material elaborado antes de su publicación en la web.


Gisel Fontanet Cornudella
Máster en educación para la salud (UDL). Postgrado en Enfermería psicosocial y salud mental (UB).
Actualmente es gestora de desarrollo de personas de la Unidad de Gestión del Conocimiento de la Fundación Sanitaria Mollet. Miembro del Consejo Asesor Fundación TICSALUT 2014-2017, del grupo @MWC_nursing, entre otros.
Hasta abril de 2015, ha sido adjunta en la Dirección de Programas del COIB llevando a cargo la dirección y coordinación del proyecto Infermera virtual y hasta diciembre de 2016 la dirección de la elaboración y el mantenimiento de los contenidos de Infermera virtual en lo que a su vertiente estructural y pedagógica se refiere, y como asesora del proyecto. Considera que las tecnologías de la información y la comunicación (TIC) e Internet y, en general, la red 2.0 son un canal de comunicación e interacción con y para los ciudadanos, con un gran potencial para la promoción de la autonomía e independencia de las personas en el control y mejora de su salud, como complemento de la atención presencial y continuidad de los cuidados, puesto que es un medio a través del que la persona poco a poco expresa sus necesidades, deseos o inquietudes. Esta información es primordial para conocer el sujeto de la educación y en el cuidar.
Desde 1998, su actividad profesional se desarrolla en el marco de la promoción y la educación para la salud. Fue coordinadora y enfermera asistencial durante 6 años de la Unidad de educación para la salud en la atención a personas afectadas de un problema de salud crónico del Hospital Vall d’Hebron de Barcelona, donde intercaló de forma pionera la atención presencial y virtual. Ha ido centrando su línea de trabajo en el desarrollo de proyectos en el campo de la tecnología de la información y la comunicación (TIC), en el ámbito de la salud.
Es autora de diversas publicaciones, tanto en el registro escrito como en el audiovisual, y de documentos de opinión referentes a la promoción y educación para la salud. Ha colaborado y ha participado en varias jornadas, espacios de debate y estudios de investigación, entre otros, relacionados con la aplicación de las TIC en el ámbito de la salud. Ha iniciado líneas de trabajo en el marco de la promoción y educación para la salud en la escuela, como contexto de ejercicio de la enfermera. Fué miembro fundador del grupo Innovación y Tecnología del COIB @itcoib.


Roser Castells Baró
Llicenciada en filologia catalana (UB), màster en escriptura per a la televisió i el cinema (UAB), i postgraduada en reportatge de televisió (UPF). Ha treballat com a lingüista especialitzada en llenguatges tècnics i científics al Centre de Terminologia Termcat, i com a assessora lingüística i traductora a la "Revista de la Reial Acadèmia de Medicina de Catalunya", entre altres entitats. Actualment, compagina l'activitat com a lingüista amb la de guionista. Ha col·laborat en la realització de diversos vídeos didàctics per al COIB.


Mª Teresa Luis Rodrigo
Enfermera. Profesora Emérita de la Escuela de Enfermería de la Universidad de Barcelona. Se ha interesado desde hace años en el desarrollo y la utilización de las terminologías enfermeras (de diagnósticos, intervenciones y resultados), desde una concepción disciplinar de los cuidados. Conferenciante y ponente en foros de discusión y formación profesional. Autora de Los diagnósticos enfermeros. Revisión crítica y guía práctica (8ª ed., Madrid: Elsevier, 2008) y de De la teoría a la práctica. El pensamiento de Virginia Henderson en el siglo XXI (3ª ed., Barcelona: Masson, 2005), así como de numerosos artículos en distintas revistas científicas.
Hasta diciembre de 2016 formó parte de la dirección científica y disciplinaria de la Infermera virtual y, como tal, ha participado en la elaboración de los conceptos nucleares que guían el contenido de la web, ha asesorado en cuanto a su construcción y en la selección de los temas a abordar, de igual modo, ha colaborado, siempre desde la perspectiva científica y disciplinaria, en la revisión de los contenidos elaborados por los autores y en la revisión final del material elaborado antes de publicarlo en la web.

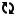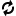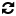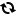 Guardando valoración...
Guardando valoración...