Consulta los tutoriales
Información práctica
Finalidad del tratamientopP@)
La quimioterapia se utiliza para el tratamiento del cáncer, ya sea una masa sólida o no, como en el caso de la alteración maligna de las células de la sangre.
La quimioterapia puede ser administrada con diferentes finalidades:
- Curación: Erradicar totalmente cualquier célula maligna.
- Control:
- Evitar que el cáncer se extienda a otras partes del cuerpo.
- Mantener el cáncer latente y así retrasar el desarrollo de la enfermedad.
- Mejora sintomática: Se dice que esta quimioterapia es paliativa porque tiene como único objetivo mejorar la calidad de vida de la persona reduciendo o controlando los síntomas derivados de la enfermedad.
Cómo actúa en el organismoP@)
La quimioterapia actúa de forma sistémica, es decir, que por medio de la sangre llega a todas las partes del cuerpo, a diferencia de la radioterapia, que destruye las células cancerosas de un tumor sólo en el lugar específico del organismo donde se aplica.
La quimioterapia actúa sobre las células que se dividen y se reproducen rápidamente, que es una de las características principales de las células tumorales. Pero hay otras células del organismo, células sanas, que también se reproducen rápidamente y que, por lo tanto, aunque sean células normales, también sufren las consecuencias de la quimioterapia. Aparecen así los efectos secundarios no deseados, lo que es lo mismo, la toxicidad.
Cómo se administrapP@)
Los fármacos de quimioterapia se pueden administrar de diferentes maneras: Vía intravenosa o endovenosa, vía oral, vía intramuscular, vía subcutánea, vía intratecal o intraventricular, vía intraperitoneal, vía intraarterial, vía intravesicular, vía intrapleural, o vía tópica.
- Vía intravenosa o endovenosa: El medicamento entra directamente por la vena y la sangre lo transporta por todo el cuerpo. Es la forma de administración más versátil y la más utilizada.
- Vía oral: Hay medicamentos en forma de pastillas, cápsulas, comprimidos y líquidos que se pueden absorber por el estómago. Sólo es necesario el desplazamiento al hospital para llevar a cabo el control periódico del tratamiento. Esta forma de administración se utiliza cada vez más, aunque no siempre es factible porque no todos los fármacos están disponibles para ser administrados por esta vía.
- Vía intramuscular: El medicamento se inyecta en el tejido muscular. La mayoría de fármacos de quimioterapia no se pueden administrar por esta vía, ya que son químicos muy potentes, pero sí que se utiliza frecuentemente para la administración de antieméticos (medicamentos para controlar las náuseas y los vómitos).
- Vía subcutánea: La quimioterapia se administra mediante una inyección entre la piel y el músculo. Este tipo de inyecciones subcutáneas también se pueden utilizar para algunos tipos de modificadores de la respuesta biológica y para fármacos de apoyo de la quimioterapia, como por ejemplo factores de crecimiento hematopoyéticos, que ayudan a mantener las células sanguíneas del organismo. Si la persona tiene un número bajo de plaquetas, hecho que puede ser debido a efectos secundarios del tratamiento, es menos probable que se provoque un sangrado con inyecciones subcutáneas que con inyecciones intramusculares.
Consejos de salud: Medicamentos - formas de administración - Vía intratecal o intraventricular: Es el tipo de vía que se utiliza cuando es necesario que los fármacos lleguen al líquido cefalorraquídeo (LCR), que es el fluido que se encuentra entre el cerebro y la medula espinal.
- Sistema nervioso central
Se puede hacer por: - Punción lumbar (vía intratecal): En este caso se inyecta una pequeña cantidad de quimioterapia directamente al LCR, en la zona lumbar, mediante un catéter, es decir, un tubo muy delgado y flexible, que se extrae después de administrar el fármaco.
Se debe extraer la misma cantidad de LCR que la que se inyectará de quimioterapia. Al finalizar el procedimiento, el paciente tiene que mantener reposo absoluto en la cama durante unas horas. - Reservorio de Ommaya (vía intraventricular): Se trata de un reservorio que se implanta en un quirófano. Es un pequeño dispositivo de plástico que se coloca en el tejido subcutáneo del cuero cabelludo (capa de tejido que hay en el cráneo, entre la piel y el músculo). De este dispositivo, sale un catéter (tubo muy delgado y flexible) que llega hasta el ventrículo lateral (externo) del cerebro y por donde se introduce la quimioterapia. Durante la sesión de quimioterapia, una enfermera o un médico con experiencia y habilidad en la práctica de este método de administración pincha el reservorio de Ommaya con una pequeña aguja, a través de la piel del cuero cabelludo, e inyecta los fármacos.
- Este procedimiento se utiliza con más frecuencia en casos de leucemias agudas, pero también se puede utilizar en otras situaciones.
- Vía intraperitoneal: Hay medicamentos de quimioterapia que se pueden administrar mediante un catéter (tubo muy delgado y flexible) directamente a la cavidad abdominal o peritoneal, que contiene órganos como los intestinos, el estómago, el hígado o los ovarios, en el caso de las mujeres. En algunos casos, el citostático inyectado se saca después de unas horas, pero en otros casos se deja dentro, donde se absorbe gradualmente. Esto permite que los órganos se impregnen con el medicamento, que después es lentamente absorbido hacia el lugar del tumor. Este tipo de administración tiene la ventaja de que el tumor quedará expuesto a mayores concentraciones de medicación sin que ésta llegue al resto del cuerpo. No obstante, este tipo de tratamiento es un poco polémico porque no se ha demostrado enteramente su eficacia.
Mientras dura la infusión de quimioterapia en el peritoneo, el paciente debe hacer cambios posturales cada 15 minutos en decúbitos (supino, lateral derecho, lateral izquierdo y prono) para una movilización del líquido por cavidad abdominal.
- Vía intraarterial: Los fármacos se administran directamente a la arteria que suministra sangre al tumor. Su uso está restringido debido al elevado riesgo de sangrado. Este tipo de tratamiento se basa en el hecho de que el tumor tendrá una gran exposición al fármaco sin los efectos secundarios que se producirían si el fármaco se administrara por vía sistémica, es decir, que llegara a todo el organismo. Aunque las respuestas locales del tumor han sido mejores en este tipo de administración que con el resto, las respuestas en términos de supervivencia no son destacadas.
- Vía intravesicular: Los citostáticos se administran directamente a la vejiga urinaria a través de una sonda, que seguidamente se tapa para que el medicamento se quede allí. Después de un tiempo determinado, se destapa y se deja salir el líquido y se saca la sonda. Este método se utiliza con frecuencia en personas con cáncer de bufeta que no se puede extirpar.
- Vía intrapleural: La quimioterapia se introduce directamente a la cavidad pleural, a través de unos catéteres torácicos (tubos delgados y flexibles). Esta terapia se utiliza básicamente para paliar los síntomas que provoca el líquido que se acumula en el espacio pleural cuando el cáncer se ha propagado a esta zona.
- Vía tópica: Los agentes citostáticos en forma de crema se aplican directamente sobre la piel. Su uso se limita al tratamiento de determinados cánceres de piel.
Otras formas de administración: - Implante biodegradable: Consiste en una lámina biodegradable impregnada con un citostático (actualmente sólo se utiliza la carmustina) que se coloca después de la extirpación quirúrgica de un tumor cerebral en el espacio que anteriormente ocupaba el tumor. Durante las siguientes 2 o 3 semanas, la lámina se disuelve lentamente impregnando las células de la zona con el medicamento. El objetivo es destruir las células tumorales que puedan quedar después de la cirugía.
Administración intravenosa o endovenosa:
De todas las formas de administración de quimioterapia, la administración a través de una vena es el método más común porque es el que requiere un tiempo de absorción inferior, es el más versátil y el que permite una rápida circulación del medicamento en la corriente sanguínea, ya que la sangre lo transporta a través a todo el cuerpo. También tiene la ventaja de que ofrece una mayor flexibilidad en la dosificación del fármaco: Las dosis se pueden administrar en forma de bolo intravenoso (dosis relativamente alta de un medicamento administrado por vía intravenosa en un espacio corto de tiempo), que puede durar unos minutos, unas horas, o en forma de infusiones continuas durante días o semanas. Existen unos infusores portátiles que permiten administrar el medicamento al torrente sanguíneo a una velocidad lenta pero continua. Los infusores son unos recipientes de la medida de una petaca, aproximadamente, que contienen unos reservorios donde se almacena el medicamento y donde se crea una presión positiva continua suficiente para impulsarlo, con una velocidad uniforme, hacia el tubo que conecta con el catéter que lleva colocado la persona. Estos infusores portátiles también tienen la ventaja de que no hace falta que la persona esté ingresada para recibir el tratamiento, sino que puede continuar haciendo su vida cotidiana.
El acceso a la vena para la quimioterapia se hace mediante catéteres (tubos muy delgados y flexibles) que se pueden clasificar según diferentes criterios, uno de ellos es el temporal. Según este parámetro, se puede hablar de catéteres de corta o larga duración, en función de si se extraen al acabar la administración del fármaco, o bien de si permanecen inseridos durante días, semanas e, incluso, años.
- Catéter temporal por punción venosa periférica o angiocatéter: Se pincha una vena del brazo o de la mano y se introduce un catéter (tubo muy delgado y flexible) que se retira una vez se ha administrado la quimioterapia.
- Catéteres venosos centrales de larga duración: Este tipo de catéteres se usa cuando se prevé que se necesitarán durante mucho tiempo, ya que tienen una menor incidencia de complicaciones y lesiones de la pared del vaso. Se pueden clasificar en tres grandes tipos: catéteres no tunelizados, catéteres tunelizados y catéteres totalmente implantados.
- Catéter no tunelizado: Se insiere pinchando directamente sobre una vena, a través de la que se introduce el catéter largo (tubo de plástico muy delgado y flexible), que se canaliza hasta llegar a la vena cava superior, por la que se hace avanzar hasta unos centímetros antes de su desembocadura en el lado derecho del corazón.
- Catéter venoso central de inserción periférica: También llamado PICC por sus siglas en inglés. En este caso, el catéter largo (tubo de plástico muy delgado y flexible) se introduce pinchando una de las venas del brazo (de manera parecida a cómo se hace para extraer una muestra de sangre) y se canaliza hasta llegar a la vena cava superior, por la que se hace avanzar hasta unos centímetros antes de su desembocadura en el lado derecho del corazón. Este sistema de administración empieza a utilizarse cada vez más en los tratamientos de quimioterapia. Aunque sea un catéter temporal, se puede quedar implantado hasta que se acaben todos los ciclos de tratamiento (días e, incluso, meses), mientras no haya molestias y el catéter esté en buen estado. Para extraerlo, basta con tirar de él hasta retirarlo del todo.
- Catéter yugular o subclavio: La punción se hace directamente sobre la vena yugular, donde se introduce el catéter largo (tubo de plástico muy delgado y flexible) y se canaliza hasta llegar a la vena cava superior, a través de la que se hace avanzar hasta unos centímetros antes de su desembocadura en el lado derecho del corazón. Este tipo de catéter se utiliza sobre todo para situaciones de emergencia, ya que su uso durante un periodo largo de tiempo va asociado a la posibilidad de sufrir una infección por donde pasa el catéter. Estos catéteres se implantan siempre en un quirófano y requieren unas curas de mantenimiento muy estrictas que lleva a cabo la enfermera.
- Catéter tunelizado: Este tipo de catéter largo se introduce a través de la vena yugular interna o subclavia. El extremo proximal (la punta) se canaliza hasta llegar a la vena cava superior, a través de la que se hace avanzar hasta unos centímetros antes de su desembocadura en el lado derecho del corazón, mientras el extremo distal (el otro extremo del tubo) se hace salir a la pared del tórax a través de un túnel practicado en el tejido subcutáneo (bajo la piel). Se puede dejar implantado durante meses o años, porque tienen una baja incidencia de infección. Requiere curas enfermeras periódicas. Este catéter, que puede tener de una a tres entradas para administrar medicamentos o extraer sangre, se suele utilizar con más frecuencia para quimioterapias múltiples, como en los casos de trasplantes de médula ósea. Generalmente recibe el nombre de la casa comercial que los fabrica, como por ejemplo el catéter Hickman o el catéter Broviac.
- Catéteres totalmente implantados o reservorio venoso subcutáneo (RVS) (generalmente se conocen por su nombre comercial: Port-a-Cath®, Infusa-A-Port®, Vital-Port®, LifePort®, Chemo-Port®, Mediport® o Norport®): Según las características de la quimioterapia y de la persona que la ha de recibir, cada vez más se recurre a la colocación de catéteres totalmente implantados, que es un tipo de catéter largo que, como principal característica distintiva, tiene un reservorio de titanio con silicona (aunque hay modelos que tienen dos), que queda bajo la piel del tórax, donde se puede palpar y por donde se inyecta el citostático con unas agujas especiales. Tienen una vida útil de tres a cinco años, deben ser inseridos y retirados quirúrgicamente, y el criterio para retirarlos es el fin de la necesidad para la que fueron inseridos o la aparición de problemas graves que no se pueden resolver. Además de utilizarlo para la administración de medicamentos (principalmente quimioterapia oncológica), también facilita la extracción de muestras de sangre. Durante los periodos en que el reservorio no se usa, debe llevarse a cabo un mantenimiento que consiste en una cura que hace la enfermera cada 4 o 5 semanas.
Con este dispositivo se pueden evitar muchas de las molestias que se generan con otras formas de administración endovenosa: la salida de líquido fuera de la vena (que resulta extremadamente dolorosa), los pinchazos reiterados y, sobre todo, la flebitis, que es la inflamación de la capa interna de la vena como consecuencia de la acción directa de los fármacos o del catéter sobre el revestimiento interior de los vasos (endotelio). Los síntomas de la flebitis superficial incluyen dolor, inflamación, enrojecimiento y calor en la zona de la vena afectada, que se nota dura al tocarla. Todo esto puede provocar una aversión importante de la persona a recibir tratamiento.
Problemas de salud relacionadospP@)
- Problemas locales relacionados con la administración endovenosa del tratamiento
- Problemas derivados de los efectos secundarios del fármaco
1. Problemas locales relacionados con la administración endovenosa del tratamiento
Algunos de los problemas relacionados con la administración endovenosa del tratamiento de quimioterapia pueden ser la extravasación, la flebitis o la infección en la zona de punción.
- Extravasación: La extravasación se da cuando la sustancia administrada, en este caso la quimioterapia, sale del canal venoso. Esta situación puede provocar molestias y/o heridas a la persona que recibe el tratamiento. Por este motivo, es muy importante informar a la enfermera si se nota alguna molestia en el punto de administración del tratamiento.
Cada agente citostático tiene su protocolo de actuación ante una extravasación, en función de su grado de agresividad en el tejido afectado.
Existen diferentes tipos de citostáticos: vesicantes, irritantes y poco irritantes. - Flebitis: La flebitis es la inflamación de una vena. En el caso de los tratamientos de quimioterapia se produce porque muchos de estos medicamentos son irritantes para la pared interna del vaso (flebitis química). Se detecta porque la zona donde se ha administrado el tratamiento está caliente, enrojecida y dolorida. Suele aparecer unas horas o unos días después de la infusión y se trata con aplicaciones de compresas de solución de Burow, si es una flebitis leve y superficial, o con cremas con corticoides, si es más importante.
- Infección en la zona de punción: Todos los métodos descritos para las diferentes formas de administración pueden tener el inconveniente de provocar una infección que tiene como entrada la zona de punción. Por ello, se requiere un dominio correcto de la técnica de implantación y de administración, así como seguir el plan de curas recomendado según cada caso.
2. Problemas derivados de los efectos secundarios del fármaco
Los efectos secundarios son los posibles problemas de salud que pueden aparecer como consecuencia no deseada de la medicación contra el cáncer. También se llama toxicidad por quimioterapia.
Los principales problemas de este tipo son: la anemia, la leucopenia, la plaquetopenia, la mucositis oral y la estomatitis, la dificultad en la ingesta por la alteración del gusto y del olfato, las náuseas y los vómitos, el estreñimiento, la diarrea, la anorexia, la astenia, la caída de pelo o alopecia, las alteraciones de la piel y las uñas, los cambios en el sistema nervioso, en el sistema reproductor, en el sistema renal y en el sistema cardiaco, y los síntomas gripales.
La quimioterapia destruye células cancerosas que crecen rápidamente, pero también afecta a las células sanas que tienen un crecimiento rápido y provoca la aparición de los efectos secundarios o, lo que es lo mismo, la toxicidad.
La aparición y la duración de los efectos secundarios dependerán de diversos factores:
- De las dosis administradas: Cuantas más dosis, más efectos secundarios.
- Del tipo de quimioterapia: Aunque hay efectos secundarios comunes, cada medicamento tiene sus propias características, que también determinan los tipos de efectos secundarios que pueden aparecer.
- De las características propias de la persona que recibe la quimioterapia:
- Edad.
- Estado general de salud y presencia de otras enfermedades: diabetes, asma, problemas cardiacos, etc.
- Reacciones individuales ante la administración de la quimioterapia.
La mayoría de los efectos secundarios desaparece cuando se acaba el tratamiento, pero en algunos casos pueden pasar meses o años antes que desaparezcan e, incluso, algunos efectos secundarios pueden ser permanentes (como la neuropatía periférica).
Los principales efectos secundarios son:
2.1 Relacionados con las células de la sangre o la toxicidad hematológica:
Estas células se renuevan constantemente en la médula ósea y las formas inmaduras (las que aún no circulan por la sangre y se encuentran en la médula ósea) tienen un proceso de crecimiento rápido y es por ello que son tan vulnerables a la quimioterapia. En cambio, las células circulantes, que son aquellas que ya han madurado y se encuentran en la corriente sanguínea, no se ven afectadas por la medicación.
Los elementos celulares de la sangre, es decir, los glóbulos rojos, también llamados hematíes o eritrocitos, los glóbulos blancos o leucocitos, y las plaquetas son susceptibles de verse alterados en mayor o menor medida durante la quimioterapia. Estos efectos tóxicos sobre la sangre aparecen entre la primera y la tercera semana de tratamiento.
- Glóbulos rojos, hematíes o eritrocitos: Tienen como misión transportar el oxígeno hasta los diferentes tejidos del cuerpo. La reducción del número de glóbulos rojos puede causar anemia.
- Glóbulos blancos o leucocitos: Se encargan de defender el cuerpo de infecciones y, por lo tanto, la principal consecuencia de la reducción del número de glóbulos blancos, o leucopenia, es el desarrollo de infecciones bacterianas y fúngicas.
- Las plaquetas: Entre otras funciones, son las encargadas de frenar los procesos hemorrágicos. La reducción del número de plaquetas se denomina plaquetopenia o trombocitopenia. Cuantas menos plaquetas tenga una persona en la sangre y más tiempo pase sin tener suficientes, más susceptible será de sangrar.
Los principales efectos de la toxicidad hematológica son, por lo tanto, la reducción del número de hematíes o anemia, de leucocitos o leucopenia, y de plaquetas o plaquetopenia o trombocitopenia. Con el fin de controlar y reducir al máximo estos efectos, es importante antes de recibir una sesión de quimioterapia hacer un control de las células sanguíneas por medio de un análisis de sangre (hemograma).
2.1.1 Anemia:
La anemia aparece cuando una persona no tiene suficientes glóbulos rojos (hematíes, eritrocitos) en la sangre para hacer llegar oxígeno a todo el cuerpo. El corazón debe trabajar más para bombear más cantidad de sangre y poder garantizar el aporte suficiente de oxígeno.
Síntomas de alerta:
- El corazón late más rápido (taquicardia).
- Sensación de ahogo, de falta de aire (disnea).
- Debilidad, cansancio injustificado, incapacidad para mantener la vida cotidiana.
- Mareo, sensación de desmayo.
Ante la aparición de estos síntomas de alerta, la persona debe ponerse en contacto con el equipo de salud para que valore la situación.
Recomendaciones para controlar o paliar los síntomas:
- Descansar mucho: Intentar dormir 8 horas cada noche y hacer 1 o 2 siestas cortas durante el día.
- Limitar las actividades según la necesidad de descanso.
- Pedir ayuda a las personas del entorno más próximo para liberarse de actividades de la vida diaria como ir a la compra, limpiar la casa, hacer recados o cuidar de los niños.
- Seguir una alimentación adecuada al estado de salud.
2.1.2 Leucopenia:
La leucopenia es la reducción del número de glóbulos blancos (leucocitos) circulantes. Los leucocitos están formados por diferentes tipos de células, las más abundantes de las cuales son los granulocitos neutrófilos, que representan un 60 % del total. La disminución del recuento total de leucocitos o leucopenia suele ser debida (y está asociada) a un descenso de los neutrófilos de la sangre o neutropenia, razón por la cual, en muchas ocasiones, los dos términos (leucopenia y neutropenia) se usan como sinónimos.
Síntomas de alerta:
La fiebre es un mecanismo de defensa y a menudo la primera y a veces la única señal de infección. En este contexto se considera que hay fiebre cuando la temperatura corporal llega a 38 ºC.
Si el número de leucocitos es muy bajo, otros signos que pueden acompañar a la infección son, por ejemplo, el dolor o el enrojecimiento de una determinada parte del cuerpo o de una herida.
Recomendaciones para controlar o paliar el riesgo de infección:
- Evitar fuentes de infección: Evitar las multitudes y el contacto con personas que estén pasando por un proceso infeccioso (como la gripe, por ejemplo).
- Lavarse las manos frecuentemente, sobre todo después de ir al servicio y antes de comer.
- Evitar los alimentos crudos y pelar la fruta.
- Tomarse la temperatura corporal si uno se siente mal.
- No tomar fármacos antitérmicos (aspirina, paracetamol o cualquier otro) para no enmascarar la fiebre. Esta medicación sólo se puede tomar si antes se ha consultado con el médico o la enfermera.
- Debido al alto riesgo de sufrir una infección, se ha de tener en cuenta que durante el proceso de quimioterapia no se pueden hacer extracciones dentarias ni cualquier otro tipo de intervención hasta que el oncólogo de su conformidad.
- Si aparece fiebre se debe ir al centro hospitalario de referencia, donde se evaluará la presencia de una posible infección.
2.1.3 Plaquetopenia:
La plaquetopenia o trombocitopenia aparece cuando una persona no tiene suficientes plaquetas en la sangre. Cuando se sangra, las plaquetas ayudan a frenar la hemorragia porque inician el proceso de coagulación de la sangre.
Síntomas de alerta:
- Morados (hematomas) sin motivo aparente.
- Sangrados esporádicos en lugares como la nariz, las encías o el ano, o aparición de heridas.
- Aparición de pequeñas manchas de puntitos rojos en la piel (petequias).
- Orina de color rojizo o rosado.
- Heces negras o con sangre roja.
- Menstruaciones más largas y más abundantes de lo habitual.
- Dolor de cabeza o cambios en la visión.
- Sensación de somnolencia o confusión.
Ante la aparición de cualquiera de estos síntomas de alerta, es necesario ponerse en contacto con el equipo de salud para que valore la situación.
Recomendaciones para controlar o paliar los síntomas:
- Usar un cepillo de dientes muy suave para evitar que sangren las encías. No utilizar hilo dental ni palillos.
- Emplear la máquina de afeitar eléctrica en lugar de una maquinilla con hoja de afeitar.
- Ante la aparición de una herida accidental, presionar suavemente hasta que deje de sangrar (hemostasia) y, si es posible, elevar la parte del cuerpo afectada.
- Evitar actividades de riesgo donde la persona pueda hacerse daño, como por ejemplo los deportes de contacto (fútbol, baloncesto, etc.).
- Controlar el estreñimiento con la dieta y el ejercicio físico, pero no usar lavativas ni laxantes sin consultarlo con el equipo de salud.
- Vestir ropa cómoda y que no apriete.
- Es recomendable hablar con la enfermera, ya que su apoyo y sus consejos ayudarán a controlar la situación.
2.2. Efectos secundarios relacionados con el aparato digestivo o toxicidad digestiva:
Los medicamentos utilizados en la quimioterapia pueden provocar varias molestias en el aparato digestivo, las más frecuentes son:
2.2.1 Mucositis oral y estomatitis:
La mucositis es una inflamación de las membranas mucosas del trayecto intestinal que normalmente se manifiesta con enrojecimiento o ulceraciones en la boca (llagas). Hablamos de estomatitis cuando, a parte de la mucosa, también hay inflamación de la lengua, las encías, el paladar, la base de la boca y el resto de los tejidos de la boca.
Consejos para evitar o paliar la mucositis y la estomatitis:
- Si aparece alguno de estos síntomas, debe comunicarse al médico o a la enfermera para que, si lo consideran conveniente, recomienden medicamentos para el tratamiento de las llagas o para combatir el dolor.
- Siempre que sea posible, conviene ir al dentista antes de empezar el tratamiento de quimioterapia. El especialista recomendará las medidas que a tomar para que la quimioterapia afecte lo mínimo posible. Se ha de tener en cuenta que, cuando se está en el proceso de quimioterapia, no se puede hacer ninguna intervención bucal sin consultarlo con el oncólogo.
- Hacer una buena higiene bucal diaria:
- Cepillar los dientes, las encías y la lengua después de cada comida con un cepillo suave.
- No utilizar colutorios que tengan alcohol. Es mejor usar una solución de una cucharadita de bicarbonato sódico diluido en un vaso de agua. Enjuagar y escupir la solución. Después, enjuagarse la boca sólo con agua. Este preparado prevé la aparición de infecciones en la boca provocadas por hongos. Otro preparado un poco más elaborado y también con intención preventiva consiste en un litro y medio de infusión de manzanilla y tomillo, el zumo de medio limón y una cucharada sopera de bicarbonato. Enjuagar y escupir la solución. Después, enjuagarse la boca sólo con agua.
- Si la persona lleva dentadura postiza, se la ha de sacar como mínimo dos veces al día, limpiarla con un cepillo y enjuagarla con agua. Por la noche se debe dejar sumergida en agua o en la solución que se utilice habitualmente y, antes de volvérsela a poner por la mañana, limpiarla con un cepillo y enjuagarla.
- Utilizar crema labial para evitar que se corten o que se resequen los labios.
- Seguir las pautas en la alimentación recomendadas ante este trastorno, como escoger alimentos húmedos, suaves, fáciles de masticar y tragar, utilizar la licuadora, hacer purés, etc.
- Es recomendable hablar con la enfermera, ya que su apoyo y sus consejos ayudarán a controlar la situación.
2.2.2 Dificultad en la ingesta por la alteración del gusto y del olfato:
Es habitual un cambio en la percepción del sabor (disgeusia) cuando se está recibiendo tratamiento de quimioterapia o una disminución o falta de sabor (ageusia). El sentido del olfato también se puede ver alterado y puede potenciar el rechazo a ciertos alimentos por el olor que desprenden.
Consejos para reducir los efectos de la disminución del sabor:
- Mantener una higiene bucal correcta.
- Evitar las temperaturas extremas (muy frías o muy calientes) de los alimentos, ya que disminuyen el sabor.
- Condimentar más los alimentos con sal, especias, hierbas aromáticas, ajo, etc.
- Consumir alimentos salados: jamón curado, panceta, aceitunas, etc.
- Aderezar la carne y el pescado con pimienta, menta, zumo de limón, vinagre, etc.
Consejos para reducir los efectos del cambio del sabor:
- Mantener una higiene bucal correcta.
- Escoger comidas con buen aspecto y olores suaves.
- Procurar no tener que cocinar para evitar los olores fuertes.
- Procurar no comer en el mismo lugar donde se haya cocinado, también para evitar los olores fuertes.
- Comer alimentos fríos o a temperatura ambiente.
- Escoger los alimentos hervidos más que los fritos, a la plancha o guisados, ya que los alimentos hervidos desprenden menos olor.
- Sustituir las carnes rojas por las blancas (pollo, conejo), los huevos, el pescado o los lácteos.
- Añadir unas gotas de limón o jarabe de frutas al agua si tiene un sabor desagradable.
- Evitar los sabores amargos como el café, el te, el chocolate, etc.
Consejos para reducir los efectos de percepción de sabor metálico en los alimentos:
- Utilizar cubiertos de plástico.
- Usar utensilios de madera para cocinar.
- Comer carnes rojas (ternera, cordero, cerdo) condimentadas con salsas dulces (compota de manzana, mermeladas) o con bechamel.
- Si la carne no se tolera bien, sustituirla por otra fuente de proteínas: pescado, lácteos, quesos...
- Beber te con menta o con limón junto con las comidas.
- Escoger sabores fuertes como, por ejemplo, el del queso y el jamón curados.
- Tomar fruta ácida (naranja, limón) para ayudar a hacer desaparecer el sabor metálico.
- Evitar comidas y bebidas enlatadas, ya que potencian el sabor metálico. Utilizar preferentemente envases de cristal o plástico
2.2.3 Náuseas y vómitos
La náusea es una sensación de malestar en el estómago que puede provocar una necesidad imperiosa de vomitar. Algunos tipos de quimioterapia tienen tendencia a provocar este efecto secundario; por este motivo, el oncólogo suele recetar unos medicamentos llamados antieméticos que ayudan a que no aparezca este síntoma o bien a mitigar su intensidad.
Las náuseas y los vómitos pueden aparecer durante o inmediatamente después de la sesión de quimioterapia o unos días más tarde. Cuando las náuseas y los vómitos aparecen antes del tratamiento se les llama vómitos anticipatorios y tienen un origen psicológico.
Consejos para evitar o paliar las náuseas y los vómitos:
- Seguir rigurosamente la pauta antiemética recomendada por el oncólogo.
- Procurar que los alimentos no desprendan olores ni sabores fuertes.
- Intentar no estar presente mientras se cocina para evitar los olores.
- Tomar las comidas en un ambiente tranquilo y relajado.
- En todos los casos, pero sobre todo para las náuseas y los vómitos anticipatorios, puede ser útil practicar métodos de relajación.
- Descansar después de las comidas sentándose pero sin tenderse.
- Evitar ropa ajustada en la cintura y en el abdomen.
- Mantener una buena higiene bucal.
Consejos dietéticos:
- Comer poco y a menudo.
- Masticar bien los alimentos y comer lentamente.
- Aprovechar el momento del día en que la persona se encuentre mejor para comer alimentos con un mayor contenido calórico.
- Se recomienda tomar pequeños sorbos de bebidas como agua, infusiones o zumos, entre horas, para evitar la sensación de saciedad y de náuseas que pueden provocar los líquidos en las comidas.
- Es recomendable ingerir alimentos secos, como tostadas, galletas o palitos de pan, en el caso de que no se tenga también mucositis.
- Consumir alimentos con un contenido bajo en grasa para facilitar la digestión: carnes blancas, embutidos magros, pescado blanco, etc.
- Tomar pequeños sorbos de bebidas carbonatadas, como agua con gas o cola. Pueden ayudar a calmar las molestias digestivas.
2.2.4 Estreñimiento
El estreñimiento es la reducción de la frecuencia de las deposiciones, con heces más duras, secas y difíciles de expulsar.
Puede ser provocado por la quimioterapia y también por otros medicamentos, como algunos de los que se utilizan para luchar contra el dolor o contra las náuseas y los vómitos.
El estreñimiento se agrava con la falta de ejercicio físico y por el hecho de pasar mucho rato sentado o tendido, así como también por la falta de fibra y líquidos en la dieta.
Consejos para evitar o paliar el estreñimiento:
- Es importante mantener una alimentación saludable con una aportación suficiente de fibra y de líquidos, junto con una actividad física moderada (por ejemplo, caminar todos los días).
- Movilizar el intestino con suaves masajes rotatorios en abdomen en el sentido de las agujas del reloj.
- Comer poco a poco y masticar bien los alimentos.
- Si este síntoma persiste durante más de dos días, debe comunicarse al oncólogo o a la enfermera antes de emprender cualquier otra acción, como tomar suplementos de fibra, laxantes, suavizantes de heces, o ponerse lavativas. De hecho, no se debe utilizar ninguno de estos remedios sin consultarlo antes con el equipo de salud.
- Probar remedios caseros, como por ejemplo tomar un vaso de agua tibia o beber zumo de naranja sin colar en ayunas, tomar el agua de hervir ciruelas, etc.
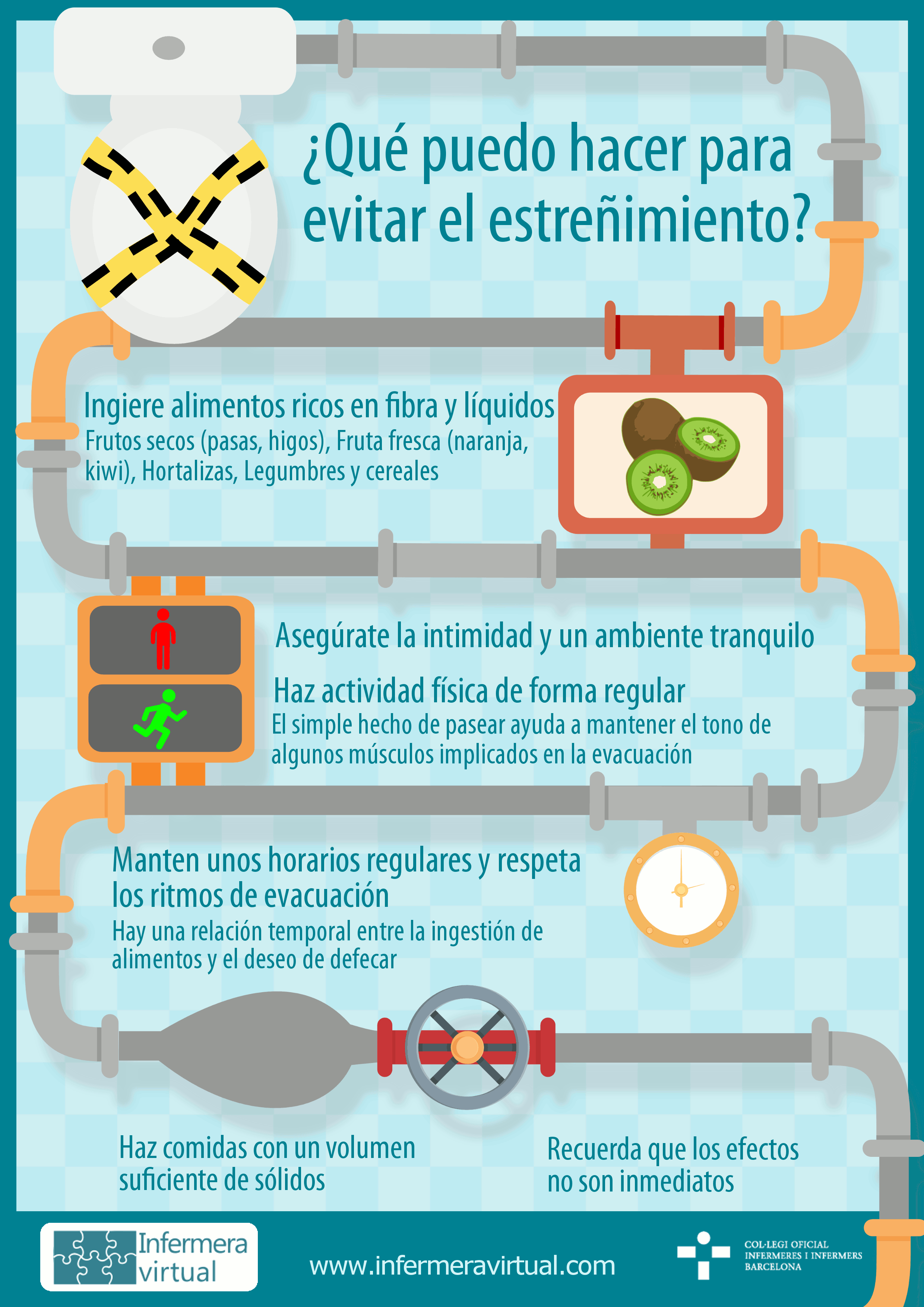
En general y teniendo en cuenta esta alteración, es importante seguir las recomendaciones específicas de alimentación ante los trastornos propios del proceso oncológico.
Es recomendable hablar con la enfermera, ya que su apoyo y sus consejos ayudarán a controlar la situación.
2.2.5 Diarrea
La diarrea es un cambio en las evacuaciones intestinales que provoca que las heces sean más blandas de lo normal o bien líquidas, y que a menudo hace que el número de deposiciones aumente. La quimioterapia puede causar diarrea porque afecta las células sanas que recubren los intestinos grueso y delgado. Algunas de las medicinas que se utilizan para tratar el estreñimiento o las infecciones también pueden provocar diarrea.
Consejos en caso de diarrea:
- Si persiste este síntoma más de 24 horas, se ha de comunicar al oncólogo o a la enfermera antes de utilizar ningún medicamento para cortarla. El equipo de salud valorará la necesidad de medicación o de cualquier otra intervención.
- Mantener limpia el área rectal, lavarse con agua y jabón suave, y aplicar una crema hidratante de avena para evitar irritaciones.
- Lavarse las manos siempre después de ir al servicio.
- El principal problema que puede comportar la diarrea es la deshidratación, es decir, una pérdida excesiva de agua y de sales minerales. Por lo tanto, es importante mantener o recuperar la hidratación normal por vía oral tomando líquidos abundantes (agua, infusiones, caldos, etc.), entre 1,5 y 2 litros diarios, siempre que no haya contraindicación médica.
- Seguir unas pautas dietéticas como:
- Comer frecuentemente y en cantidades pequeñas.
- Cocinar comidas ligeras, y suprimir los fritos y otros alimentos de digestión difícil.
- Evitar los estimulantes del tránsito intestinal (café, chocolate, alcohol).
- Evitar las comidas y las bebidas que provoquen gases (por ejemplo, las judías, la col y las bebidas gaseosas).
- Evitar los condimentos irritantes: pimienta, curry, etc.
- Evitar la leche y los productos lácteos.
- Evitar los alimentos integrales, las frutas crudas y con piel, las legumbres, las verduras y los frutos secos.
- Tomar verduras como la calabaza, el calabacín sin piel, la zanahoria y las patatas.
- Tomar fruta sin piel, cocida, en almíbar, en forma de zumos colados. Las frutas más indicadas son la manzana, el plátano, la pera, el melocotón, el membrillo y el limón.
- En caso de diarrea intensa, se recomienda ingerir alimentos como plátanos maduros, arroz blanco con el agua de cocción, puré de manzana y pan tostado.
- Para recuperar el agua y algunos minerales son aconsejables las bebidas isotónicas deportivas (Aquarius, Isostar, etc.).
Es recomendable hablar con la enfermera, ya que su apoyo y sus consejos ayudarán a controlar la situación.
2.3. Otros efectos secundarios habituales de la quimioterapia:
2.3.1 Anorexia
La anorexia es la falta de ganas de comer. Suele aparecer por la combinación de diferentes factores, como:
- Efectos secundarios de los tratamientos: náuseas o vómitos que dificultan la ingesta, dolor provocado por las heridas en la boca, u otras alteraciones, como cambios en la percepción del sabor o tener la boca seca.
- Estados de desánimo, de angustia o depresivos.
- Sensación de cansancio extremo (astenia).
- Como consecuencia directa de la propia enfermedad.
Consejos para controlar o paliar la falta de apetito o anorexia:
Consejos generales:
- Procurar comer un poco más los días previos al tratamiento si se prevé que se perderán las ganas de comer.
- Procurar que los alimentos no desprendan olores ni tengan sabores fuertes.
- Intentar no estar en la cocina mientras se prepara la comida para evitar los olores.
- Servir los alimentos tibios o fríos. El vapor o el olor que desprenden los alimentos especialmente calientes pueden quitar el apetito.
- Cuidar la presentación de los platos, hacerlos atractivos a la vista.
- Tomar las comidas en un ambiente tranquilo y relajado.
- Procurar no comer solo, es mejor hacerlo acompañado.
- Si la anorexia la provocan las náuseas y los vómitos, seguir los consejos que se dan en el apartado dedicado a estos efectos secundarios.
- Pasear antes de comer puede ayudar a abrir el apetito.
Es recomendable hablar con la enfermera, ya que su apoyo y sus consejos ayudarán a controlar la situación.
Consejos dietéticos:
- Comer poco y a menudo.
- Procurar que la comida más rica sea el desayuno; si no puede ser, aprovechar el momento en que se tenga más apetito para consumir los alimentos más ricos en calorías y proteínas.
- Procurar tener siempre a mano algún alimento para tomar entre horas: frutos secos, galletas, yogures líquidos, etc.
- Beber líquidos a sorbos pequeños durante el día y evitar beber en las comidas.
- Enriquecer los platos con la finalidad de aportar el máximo de nutrientes.
Una pérdida de peso superior a 5 kg desde el inicio de la quimioterapia se debe informar al médico y/o enfermera responsable, dado que la dosis de los fármacos se verá modificada por el hecho de que la superficie corporal también variará.
2.3.2 Astenia
La astenia es una disminución de fuerzas que comporta cansancio y dificultad para hacer esfuerzos y que aparece de forma muy habitual en las personas que están haciendo quimioterapia. Según el Instituto Nacional del Cáncer, entre un 14 y un 96 % de las personas con cáncer tiene astenia, especialmente las que están recibiendo tratamiento por la enfermedad. La astenia causada por la quimioterapia da una sensación generalizada de cansancio, que puede ir desde un cansancio leve a un cansancio extremo: fatiga, agotamiento, lentitud, y debilidad física y psíquica.
La astenia se manifiesta de manera muy diferente de una persona a otra. Sus efectos pueden aparecer de golpe o irse instaurando progresivamente. Una vez acabado el tratamiento, puede tardar en desaparecer días, semanas o, incluso, meses.
Este efecto secundario se puede agravar por causas biológicas, psicológicas y conductuales, como:
- La anemia.
- El dolor.
- Otros medicamentos.
- La pérdida de peso.
- La falta de apetito o anorexia.
- La dificultad para respirar.
- La dificultad para dormir, la falta de descanso.
- La falta de actividad física.
- Las infecciones.
- El hecho de querer mantener el mismo ritmo de vida que antes del tratamiento sin tener en cuenta las limitaciones que éste conlleva.
- Otros problemas médicos: progresión de la enfermedad, otras patologías asociadas, etc.
Consejos para controlar o paliar la astenia:
- Seguir una dieta lo más equilibrada posible según las necesidades personales.
- Descansar durante el día o hacer pequeñas siestas. Garantizar el sueño nocturno.
- Mantenerse activo: caminar un mínimo de 15 minutos al día, hacer algún tipo de ejercicio suave.
- Planificar las actividades cotidianas según las necesidades personales y pedir ayuda para las que no se puedan hacer.
Es recomendable hablar con la enfermera, ya que su apoyo y sus consejos ayudarán a controlar la situación.
2.3.3 Caída del pelo o alopecia
Para muchas personas, sobre todo para las mujeres, la caída del pelo, especialmente la del cabello o alopecia, puede ser una de las partes más difíciles de llevar del proceso de quimioterapia. El cambio en el aspecto físico y la evidencia de “tener cáncer” dificulta la adaptación a esta nueva situación. Es importante recordar que es una situación temporal, que tanto el cabello como el pelo de la zona púbica, de la cara (también de las cejas) y del resto del cuerpo vuelven a salir dos o tres meses después de acabar los tratamientos de quimioterapia.
La caída del pelo se produce porque algunos tipos de quimioterapia afectan a las células que lo hacen crecer. Se suele producir entre la segunda y la tercera semana después de empezar el tratamiento y, según la quimioterapia, puede ser total o bien por zonas. Al principio puede doler el cuero cabelludo y después puede caer el cabello.
Consejos para controlar o paliar la caída del pelo y el cabello:
- No se conoce ningún mecanismo ni medicamento para evitar la caída del pelo como efecto secundario del tratamiento.
- Antes de empezar la quimioterapia es aconsejable hablar con el oncólogo o la enfermera sobre este tema. No todos los tratamientos provocan alopecia. Para las quimioterapias que sí que la provocan es necesario prepararse para afrontar la situación y se debe hacer antes de iniciar el tratamiento.
- Es aconsejable tratar de controlar este cambio forzado en el aspecto físico y decidir si se quiere utilizar peluca, pañuelos o sombreros. Si se ha optado por usar una peluca hay que tenerla antes de que se produzca la caída del cabello.
- Cortarse o afeitarse el cabello; para algunas personas no resulta tan violenta la aparición de la alopecia si antes se han cortado el pelo.
- Utilizar un champú suave y secarse la cabeza con la toalla con suavidad y sin frotar. Si se utiliza secador, que sea con aire frío.
- Aunque no aparezca una alopecia importante, se debe evitar el uso de productos que puedan perjudicar el cuero cabelludo, como por ejemplo los tintes o las permanentes.
- Proteger la cabeza del sol y del frío con pañuelos, sombreros o pelucas.
Es recomendable hablar con la enfermera, ya que su apoyo y sus consejos ayudarán a controlar la situación.
2.3.4 Alteraciones en la piel y las uñas
Las alteraciones cutáneas y de las uñas son muy comunes en los tratamientos de quimioterapia, y pueden ser muy molestas e, incluso, dolorosas, pero generalmente no tienen trascendencia y no suelen requerir tratamiento. Las más frecuentes son:
- Leve enrojecimiento de la piel, piel seca, prurito o picor intenso, erupciones y descamación.
- Coloración más oscura de las venas.
- Sensibilidad al sol, es decir, se tiene más facilidad para quemarse, incluso si se es de piel oscura.
- Las uñas pueden oscurecerse o volverse de un color amarillento, más frágiles y con líneas marcadas. Incluso pueden caer, pero vuelven a crecer.
Aunque es menos habitual, también hay situaciones en que las alteraciones pueden ser más problemáticas (quemaduras químicas, quemaduras de tercer grado, úlceras, etc.).
Estas alteraciones pueden ser debidas a:
- Tratamientos concomitantes, es decir, tratamientos que se están recibiendo en el mismo momento, como por ejemplo, radioterapia y quimioterapia. La zona radiada, con el efecto potenciador de la quimioterapia, se puede enrojecer, pueden aparecer ampollas, se puede inflamar, pelar o, incluso, convertirse en una zona muy dolorosa. En este caso, hay que comentarlo con el oncólogo o la enfermera para que adopten las medidas pertinentes.
- La administración del tratamiento: Cuando la sustancia administrada, en este caso la quimioterapia, sale del canal venoso (extravasación) puede provocar lesiones en la piel y en el resto de estructuras anexas. Si en algún momento del tratamiento la zona por donde se administra el medicamento duele o aparece enrojecimiento, debe comunicarse inmediatamente a la enfermera o al médico. Una actuación rápida puede evitar la aparición de ampollas, llagas u otras alteraciones de la piel que, incluso, podrían llegar a dañar otras estructuras (músculos, tendones, etc.).
- Reacciones alérgicas a la quimioterapia: Hay ciertos cambios en la piel que pueden indicar una alergia a un tipo de quimioterapia. Si durante la administración del tratamiento, o durante las 24-48 horas después, la piel de todo el cuerpo o de algunas zonas enrojece, aparecen picores, erupciones o cualquier otra anomalía, es necesario comunicarlo rápidamente a la enfermera o al médico. Una actuación rápida ante una reacción alérgica puede evitar graves complicaciones, como por ejemplo lesiones ulcerosas graves o incluso evitar una situación de riesgo vital.
Consejos para controlar o paliar las alteraciones de la piel y de las uñas:
- Utilizar jabón suave, preferiblemente de avena.
- Mantener una buena hidratación de la piel con cremas o lociones sin perfumes ni colorantes. En el caso de descamación y de hiperqueratosis (engrosamiento de la capa más externa de la piel), resultan efectivas las preparaciones con lactato de amonio y urea.
- No utilizar perfumes ni colonia sobre la piel, si llevan alcohol.
- Protegerse del sol: No tomar el sol directamente, utilizar cremas con protección solar FPS 15 o superior cuando se hagan actividades al aire libre.
- Utilizar guantes para fregar, limpiar y hacer trabajos de jardinería.
2.3.5 Cambios en el sistema nervioso
Algunas quimioterapias pueden afectar al sistema nervioso. La mayoría de alteraciones suelen desaparecer cuando se acaba el tratamiento, pero en algunos casos los efectos secundarios pueden ser persistentes e, incluso, permanentes. Pueden ser muy diversos, pero algunos de los más frecuentes son:
- Hormigueo, calor o la sensación en alguna parte del cuerpo como si ésta fuera de corcho, sobre todo en las manos y en los pies.
- Sensación de descarga eléctrica leve al coger cosas frías o metálicas.
- Dolor de tipo neurálgico (el dolor neurálgico o neuropático habitualmente es un dolor de duración breve y de gran intensidad, que se localiza en el territorio de distribución de un nervio) en diferentes partes del cuerpo o bien generalizado.
- Molestias en los ojos debidas a la luz del (fotosensibilidad), ojos llorosos.
- Inestabilidad al andar.
- Dificultad para concentrarse, confusión, problemas de memoria.
- Pérdida de oído.
Consejos para controlar o paliar los cambios en el sistema nervioso:
- Comentar siempre con el oncólogo o la enfermera la aparición de estos problemas, aunque no parezcan importantes o no sean muy molestos. Ante la aparición de estos síntomas o según la intensidad que tengan, el oncólogo puede modificar la dosis de tratamiento e, incluso, proponer un cambio de quimioterapia.
- Utilizar ropa y zapatos cómodos, que no aprieten.
- Si aparece una sensación de descarga eléctrica al coger cosas frías o metálicas, evitar el agua fría, utilizar guantes para protegerse del frío y beber los líquidos a temperatura ambiente.
2.3.6 Cambios en el sistema reproductor
La quimioterapia puede afectar en algunos casos a los órganos sexuales y su funcionamiento. Los posibles efectos secundarios sobre el sistema reproductor dependerán de los medicamentos utilizados, la dosis, la edad y el estado general de salud de la persona. La mayoría de estos efectos desaparecen una vez finalizado el tratamiento.
En el hombre puede aparecer:
- Esterilidad temporal o permanente.
- Disminución del deseo sexual.
En la mujer puede aparecer:
- Pérdida de la fertilidad.
- Menopausia precoz: sofocos, sequedad vaginal, dispareunia (dolor durante el coito).
- Disminución del deseo sexual.
Consejos para controlar o paliar los cambios en el sistema reproductor:
- Si la persona está en edad reproductiva y se prevé la posibilidad de que en un futuro se quiera ser padre o madre biológica, existe la alternativa de la criopreservación (congelación) de esperma y/o de tejido ovárico. Debe hacerse antes de empezar el tratamiento.
- Cuando la persona está recibiendo quimioterapia ha de tomar medidas de control de la natalidad, ya que la quimioterapia representa un riesgo muy elevado para los embriones, que podrían sufrir alteraciones y malformaciones en su desarrollo.
Es recomendable hablar con la enfermera, ya que su apoyo y sus consejos ayudarán a controlar la situación.
2.3.7 Cambios en el sistema renal
Es uno de los problemas más comunes cuando el cuerpo está expuesto a la quimioterapia. Cuando hay una alteración renal el cuerpo no puede eliminar correctamente las sustancias de rechazo que habitualmente se expulsarían con la orina. Los posibles efectos secundarios renales dependerán de los medicamentos utilizados, la dosis y el estado general de salud de la persona. La mayoría de estos efectos desaparecen una vez finalizado el tratamiento.
Algunos de los síntomas pueden ser: orina de color oscuro y olor muy fuerte, sangre en la orina, incontinencia, dolor en la micción.
Consejos para prevenir los cambios en el sistema renal:
- Mantener una buena hidratación: Beber entre 1,5 y 2 litros de líquido diariamente, preferiblemente agua, y evitar las bebidas carbónicas, alcohólicas y las bebidas con cafeína.
Es recomendable hablar con la enfermera, ya que su apoyo y sus consejos ayudarán a controlar la situación.
2.3.8 Cambios en el sistema cardiaco
Los fármacos de la quimioterapia son sustancias tóxicas que pueden producir alteraciones en el corazón. Como consecuencia de esto, el corazón tiene dificultad para bombear la sangre y, por lo tanto, para aportar al cuerpo el oxígeno y los nutrientes que necesita. Los posibles efectos secundarios cardiacos dependerán de los medicamentos utilizados, la dosis, la forma de administración y el estado general de salud de la persona.
Existen ciertos tratamientos para el cáncer que requieren que los pacientes lleven controles con ecocardiograma.
La toxicidad cardiaca puede producir:
- Arritmias, es decir, cambios en el ritmo cardiaco.
- Insuficiencia cardiaca, o sea, incapacidad del músculo del corazón para bombear con fuerza suficiente como para aportar al cuerpo la sangre necesaria. La insuficiencia cardiaca suele aparecer con el tiempo, a medida que la acción de bombeo del corazón se hace más débil.
Consejos para controlar o paliar los cambios en el sistema cardiaco:
- Informar al equipo de salud ante cualquiera de estos síntomas: cansancio, sensación de falta de aire en reposo o al hacer un pequeño ejercicio físico, molestias al tenderse, dolor en el pecho, tobillos hinchados.
Es recomendable hablar con la enfermera, ya que su apoyo y sus consejos ayudarán a controlar la situación.
2.3.9 Síntomas gripales
Hay algunos tipos de quimioterapia que pueden provocar unos síntomas similares a los de la gripe:
- Dolores musculares y articulares.
- Dolor de cabeza.
- Cansancio.
- Escalofríos.
- Fiebre.
Estos síntomas pueden aparecer el día después de recibir quimioterapia y durar hasta tres días. Se pueden confundir con signos de infección, por este motivo es importante comentar con el equipo de salud su aparición.
Es recomendable hablar con la enfermera, ya que su apoyo y sus consejos ayudarán a controlar la situación.
Control de la situación de saludpP@)
Durante el tratamiento con quimioterapia se producen alteraciones adaptativas que se deben, entre otras cosas, a la respuesta del organismo a este tratamiento. Son cambios normales que afectan a la mayoría de las personas, aunque hay factores que pueden hacer que sean más o menos acusados. Estos factores se relacionan con el tipo de tratamiento de quimioterapia, con la combinación de otros tratamientos oncológicos y con las características de cada persona.
Hay algunos recursos que pueden mejorar el control de la situación de salud y que se presentan a continuación: 1. control de la alimentación, 2. manejo de la falta de energía o astenia, 3. organización de la vida cotidiana laboral y familiar, 4. terapia psicológica y de los talleres de grupo, 5. terapias complementarias y 6. organizaciones no gubernamentales, los grupos de ayuda mutua, las fundaciones y las asociaciones.
1. Control de la alimentación
Es importante seguir las recomendaciones para una alimentación saludable que contenga todos los nutrientes que el cuerpo necesita y que facilite la tolerancia de los tratamientos que se tengan que seguir.
No obstante, es frecuente observar alteraciones de la nutrición en las personas que se someten a una quimioterapia. En estos casos conviene seguir los consejos específicos relacionados con la alimentación durante el tratamiento con quimioterapia. Las personas que tengan molestias más acusadas (diarreas, estreñimiento, inflamación de las mucosas, pérdida de peso, etc.) pueden necesitar un control nutricional específico establecido por dietistas especializados en oncología.
2. Manejo de la falta de energía o astenia
La falta de energía o astenia es muy habitual cuando se hace un tratamiento de quimioterapia y es un efecto secundario que suele aumentar de forma constante con cada ciclo de quimioterapia. La persona ha de aprender a reconocer sus síntomas como normales. Esto le ayudará a evitar estados de ansiedad y de desesperanza.
A la hora de emprender las tareas diarias que requieren energía, es importante que la persona obtenga la ayuda de amigos y de familiares o que recurra a la asistencia que prestan diversas instituciones. En esta situación, dejarse ayudar no se ha de ver como una carencia, sino como una oportunidad para reservar energía para otras actividades que proporcionen bienestar.
Como norma general, es necesario que la persona dedique tiempo a las actividades que le resulten agradables y que siga los consejos específicos relacionados con los problemas derivados de los efectos secundarios del fármaco.
3. Organización de la vida cotidiana laboral y familiar
El cáncer suele comportar un conjunto de repercusiones en el ámbito personal, familiar y social. La planificación de la vida diaria debe hacerse, sobre todo, teniendo en cuenta el estado de la persona y la cantidad de energía. La persona que recibe tratamiento puede continuar con su vida laboral siempre que no requiera grandes esfuerzos, y el equipo de profesionales debe considerar los beneficios para la salud que pueda proporcionarle el hecho de mantener esta actividad.
4. Terapia psicológica y talleres de grupo
La quimioterapia puede generar emociones que forman parte del proceso de adaptación a la terapia oncológica. La tristeza, el miedo, la irritabilidad y el nerviosismo son sentimientos habituales en el transcurso del tratamiento.
La concurrencia de factores de vulnerabilidad psicológica, como, entre otros, ser joven, tener hijos pequeños, ver alterada la propia imagen corporal o perder la autonomía, puede potenciar la presencia de emociones negativas. Para atender este tipo de necesidades, las unidades de oncología disponen habitualmente de psicólogos y de otros profesionales de la salud especializados que ayudarán a controlar la situación de salud de la persona que tiene el cáncer y la de su familia.
En algunos centros, hay la posibilidad de hacer sesiones con otras personas que también reciben el tratamiento, con la finalidad de compartir experiencias emociones personales, cosa que contribuye a mejorar el estado emocional y la autoestima.
5. Terapias complementarias
Cada vez más las personas en tratamiento de quimioterapia recurren a las terapias complementarias para la promoción, el mantenimiento y la recuperación de la salud. El recurso a las terapias complementarias, no obstante, nunca debe ir en contra de la propuesta terapéutica del equipo de salud, con el que siempre se deberá comentar lo que se está haciendo o tomando para evitar las contraindicaciones con el tratamiento de quimioterapia; por ejemplo, algunas vitaminas antioxidantes o ciertas infusiones pueden disminuir la eficacia de la quimioterapia. Excepto en estas situaciones, es prácticamente seguro que el oncólogo no se opondrá a este tipo de tratamiento si representan un beneficio para la persona. Tratamientos como el aporte de complejos vitamínicos o nutrientes, la acupuntura, la homeopatía, los masajes, tomar infusiones, etc., en principio, se pueden compatibilizar perfectamente con cualquier tratamiento de quimioterapia. Muchas personas notarán que aumentan el bienestar, ayudan a combatir los efectos adversos de la quimioterapia y que alivian síntomas como el dolor, el cansancio o la falta de apetito.
No se han de confundir las terapias complementarias con ciertas “terapias-milagro” que prometen resultados sorprendentes y que pueden conllevar graves consecuencias para la salud, además de una estafa económica.
6. Organizaciones no gubernamentales, grupos de ayuda mutua, fundaciones y asociaciones
Todas las personas afectadas por un cáncer pueden beneficiarse del apoyo que ofrecen algunas ONG, fundaciones o asociaciones. La mayoría de estas entidades promueve la creación de grupos de ayuda mutua con personas que comparten el mismo problema de salud o con sus familiares o cuidadores.
- Asociaciones / grupos de ayuda mútua
Consideraciones ante las diferentes situaciones de vidapP@)
Las variables que afectan a las personas que necesitan tratamiento de quimioterapia son diferentes y difíciles de clasificar. El objetivo primordial de la persona que debe tratarse con quimioterapia es que adapte la actividad de su vida cotidiana a sus necesidades y limitaciones del momento, así como mantener las relaciones familiares y sociales en la medida de lo posible.
Algunas actividades de la vida diaria se pueden ver alteradas a causa de los efectos secundarios de la quimioterapia y de algunas características propias del tratamiento (las visitas constantes al hospital, la distancia del domicilio al hospital, etc.).
Factores como la edad de la persona, el rol familiar que desarrolla, la presencia de hijos pequeños, la pérdida de autonomía y también el nivel de recursos económicos, pueden generar necesidades sociales y emocionales, cuya intensidad dependerá, en gran medida, de las características propias de cada persona y de las de su entorno familiar.
En general, la etapa del ciclo vital en que se encuentre cada persona condicionará la manera de vivir todo el proceso, tratamiento incluido, así como las estrategias que el equipo de salud aplicará para responder a las necesidades específicas de cada persona en relación con su etapa de desarrollo. Un ejemplo de esto, en el caso de la infancia, podría ser la incorporación de la figura del payaso como apoyo y recurso terapéutico.
En la mayoría de casos, la persona ha de apoyarse en los profesionales de la salud, muy especialmente en la enfermera, para obtener la ayuda necesaria, para aclarar sus dudas, resolver algunas situaciones que parecen insalvables y afrontar los miedos.
Se recomienda ver las especificidades ante las diferentes situaciones de vida, como el embarazo, en las que se puede encontrar la persona durante el proceso oncológico.
 Comentarios
Comentarios
Enlaces de interés
Fuentes de interés general
- AFANION
- American Cancer Society
- American collage of physicians
- American Institute for Cancer Research
- Asociación española contra el cáncer
- Canal salud cáncer
- CANCERCARE
- Cancer education
- Cancerfatigue.org
- Cancer help UK
- Cancer pain
- Cancer supportive
- Chemocare
- Dana-Farber. Cancer institute
- Fundación contra el cáncer
- Infocancer
- Instituto catalán de oncología
- Libro de consulta para pacientes con cáncer de Nueva Jersey
- Macmillan. Cancer support
- MAPFRE. Canal salud. Autoexploración de las mamas
- Mayo Clinic.com
- National cancer institute
- Oncolink
- Pfizer
- Seguridad Social
- SEPAR. Normativa sobre el asbesto y su patología pleuro-pulmonar
- Sociedad española de cuidados paliativos
- Women’s cancer network
- Worldwidehospital
Asociaciones / grupos de ayuda mutua
- Asociación catalana de mujeres afectadas de càncer de mama (grupo ágata)
- Asociación de Familiares y Amigos de Niños Oncológicos de Cataluña. AFANOC.
- Federación Catalana de Entidades Contra el Cáncer- FECEC.
- Federación española de padres de niños con cáncer
- Federación españolade cáncer de mama (FECMA)
- Fundación DOMO
- Fundación Internacional Josep Carreras para la Lucha contra la Leucemia.
- Fundación Liga Catalana de Ayuda Oncológica- ONCOLLIGA.
- Fundación para la educación y formación del càncer. FEFOC.
- Fundació Roses contra el càncer.
- Liga catalana de ayuda al enfermo con càncer de Girona.
- Liga contra el cáncer de las comarcas de Lleida.
- Liga contra el cáncer de las comarcas de Tarragona.
- Osona contra el cáncer.
Asociaciones de mujeres mastectomizadas - Ver relación
Asociaciones de Laringectomizados - Ver relación
Sociedades profesionales
- Asociación Española de Hematologia (AEH)
- Centro Nacional de Investigaciones Oncològicas (CNIO)
- Sociedad Española de Enfermería Oncológica (SEEO)
- Sociedad Española de Oncologia Médica (SEOM)
- Sociedad Española de Oncologia Pediátrica (SEOP)
Organizaciones internacionales:
- People Lving with Cancer (PLWC)
- Sociedad Americana de Oncologia Clínica (ASCO)
- Unión Internacional contra el Cáncer (UICC)

Carmen Fernández Ferrín
Enfermera. Fué profesora Emérita de la Escuela de Enfermería de la Universidad de Barcelona.
La Carmen falleció en agosto del 2013 pero su aportación y experiencia enfermera continuaran siempre presentes en la Enfermera virtual.
Fué experta en el modelo conceptual de Virginia Henderson, se interesó por el desarrollo disciplinar de la enfermería, especialmente por todo lo relacionado con la construcción teórica del mismo. Conferenciante y ponente en foros de discusión y formación profesional. Autora de Los diagnósticos enfermeros. Revisión crítica y guía práctica (8ª ed., Madrid: Elsevier, 2008) y de De la teoría a la práctica. El pensamiento de Virginia Henderson en el siglo XXI (3ª ed., Barcelona: Masson, 2005), así como de numerosos artículos.
Formó parte de la dirección científica de la Enfermera virtual y, como tal, participó en la definición de los conceptos nucleares que enmarcan la filosofía de la web, asesoró en la construcción de la misma y en el diseño de la estructura de las fichas. Así mismo, participó en la selección de los temas a abordar, en la revisión, desde el punto de vista disciplinar, de los contenidos elaborados por los autores y en la revisión final del material elaborado antes de su publicación en la web.


Gisel Fontanet Cornudella
Máster en educación para la salud (UDL). Postgrado en Enfermería psicosocial y salud mental (UB).
Actualmente es gestora de desarrollo de personas de la Unidad de Gestión del Conocimiento de la Fundación Sanitaria Mollet. Miembro del Consejo Asesor Fundación TICSALUT 2014-2017, del grupo @MWC_nursing, entre otros.
Hasta abril de 2015, ha sido adjunta en la Dirección de Programas del COIB llevando a cargo la dirección y coordinación del proyecto Infermera virtual y hasta diciembre de 2016 la dirección de la elaboración y el mantenimiento de los contenidos de Infermera virtual en lo que a su vertiente estructural y pedagógica se refiere, y como asesora del proyecto. Considera que las tecnologías de la información y la comunicación (TIC) e Internet y, en general, la red 2.0 son un canal de comunicación e interacción con y para los ciudadanos, con un gran potencial para la promoción de la autonomía e independencia de las personas en el control y mejora de su salud, como complemento de la atención presencial y continuidad de los cuidados, puesto que es un medio a través del que la persona poco a poco expresa sus necesidades, deseos o inquietudes. Esta información es primordial para conocer el sujeto de la educación y en el cuidar.
Desde 1998, su actividad profesional se desarrolla en el marco de la promoción y la educación para la salud. Fue coordinadora y enfermera asistencial durante 6 años de la Unidad de educación para la salud en la atención a personas afectadas de un problema de salud crónico del Hospital Vall d’Hebron de Barcelona, donde intercaló de forma pionera la atención presencial y virtual. Ha ido centrando su línea de trabajo en el desarrollo de proyectos en el campo de la tecnología de la información y la comunicación (TIC), en el ámbito de la salud.
Es autora de diversas publicaciones, tanto en el registro escrito como en el audiovisual, y de documentos de opinión referentes a la promoción y educación para la salud. Ha colaborado y ha participado en varias jornadas, espacios de debate y estudios de investigación, entre otros, relacionados con la aplicación de las TIC en el ámbito de la salud. Ha iniciado líneas de trabajo en el marco de la promoción y educación para la salud en la escuela, como contexto de ejercicio de la enfermera. Fué miembro fundador del grupo Innovación y Tecnología del COIB @itcoib.


Mª Teresa Luis Rodrigo
Enfermera. Profesora Emérita de la Escuela de Enfermería de la Universidad de Barcelona. Se ha interesado desde hace años en el desarrollo y la utilización de las terminologías enfermeras (de diagnósticos, intervenciones y resultados), desde una concepción disciplinar de los cuidados. Conferenciante y ponente en foros de discusión y formación profesional. Autora de Los diagnósticos enfermeros. Revisión crítica y guía práctica (8ª ed., Madrid: Elsevier, 2008) y de De la teoría a la práctica. El pensamiento de Virginia Henderson en el siglo XXI (3ª ed., Barcelona: Masson, 2005), así como de numerosos artículos en distintas revistas científicas.
Hasta diciembre de 2016 formó parte de la dirección científica y disciplinaria de la Infermera virtual y, como tal, ha participado en la elaboración de los conceptos nucleares que guían el contenido de la web, ha asesorado en cuanto a su construcción y en la selección de los temas a abordar, de igual modo, ha colaborado, siempre desde la perspectiva científica y disciplinaria, en la revisión de los contenidos elaborados por los autores y en la revisión final del material elaborado antes de publicarlo en la web.


Roser Castells Baró
Llicenciada en filologia catalana (UB), màster en escriptura per a la televisió i el cinema (UAB), i postgraduada en reportatge de televisió (UPF). Ha treballat com a lingüista especialitzada en llenguatges tècnics i científics al Centre de Terminologia Termcat, i com a assessora lingüística i traductora a la "Revista de la Reial Acadèmia de Medicina de Catalunya", entre altres entitats. Actualment, compagina l'activitat com a lingüista amb la de guionista. Ha col·laborat en la realització de diversos vídeos didàctics per al COIB.

Ferran Sahun Lebaniegos
Licenciado en Traducción e Interpretación (UAB), postgrado en Corrección y Calidad Lingüística (UAB), y en Asesoramiento Lingüístico en los Medios Audiovisuales (UAB). Desde 2007 trabaja como profesor de catalán en el Centre de Normalización Lingüística de l’Hospitalet (CPNL) y desde 2011 colabora como lingüista en la televisión municipal Barcelona Televisión. Trabajó en la edición catalana del diario La Vanguardia.
Colabora en el proyecto Infermera virtual desde enero de 2016.

Patrícia Cruañas i Gutierrez
Enfermera especializada en oncología. Diplomada en enfermería (UdG, 2002). Postgrado en enfermería oncohematológica (UB-ICO, 2004). Diplomada en educación social (UdG, 1996). Enfermera en el Hospital de Día del ICO de Girona des de 2009. Anteriormente, enfermera de ensayo clínico en la misma institución (2003-2008).


Cristina Huguet Remesal
Diplomada en Enfermería (UB-2000). Postgrado en Enfermería ginecológica quirúrgica y oncológica (Universidad Blanquerna – 2001). Postgrado en Enfermería oncológica (UB-2002).
Ha ejercido de Enfermera oncológica en el Hospital de la Vall d’Hebró, servicio de día de Oncología (2002-2004), en el Institut Català d’Oncologia (2000-2007) y actualmente trabaja como enfermera oncológica en el Institut Oncológico Teknon. Hospital de día.
Colabora como docente con alumnos de prácticas de Enfermería en la Unidad de tratamiento de quimioterapia.
Participó en la elaboración de protocolo de catéteres en el Institut Català Oncologia (2004)
Formadora curso 1,5 horas hemato-oncologia en Centro Médico Téknon (2011)
Participa en congresos de oncología presentando posters y comunicaciones. Ha publicado en la revista Enfermería Oncológica vol.10 n°2 otoño 2006 págs. 23-26 "Factores estresantes en enfermería oncológica".

 Guardando valoración...
Guardando valoración...