Consulta los tutoriales
Información práctica
Estructura y función del cuerpo humanopP@)
Los sistemas de la estructura y función del cuerpo humano, más directamente relacionados con esta situación de vida són:
La persona, hombre o mujer, de cualquier edad o condición, es un ser multidimensional integrado, único y singular, de necesidades características, y capaz de actuar deliberadamente para alcanzar las metas que se propone, asumir la responsabilidad de su propia vida y de su propio bienestar, y relacionarse consigo mismo y con su ambiente.
La idea de un ser multidimensional integrado incluye las dimensiones biológica, psicológica, social y espiritual, todas las cuales experimentan procesos de desarrollo, y se influencian mutuamente. Cada una de las dimensiones en que se describe a la persona se encuentra en relación permanente y simultánea con las otras, formando un todo en el cual ninguna de las cuatro se puede reducir o subordinar a otra, ni puede ser contemplada de forma aislada. Por consiguiente, ante cualquier situación, la persona responde como un todo con una afectación variable de sus cuatro dimensiones. Cada dimensión comporta una serie de procesos, algunos de los cuales son automáticos o inconscientes y otros, por el contrario, son controlados o intencionados.
Teniendo en mente este concepto de persona, y sólo con fines didácticos, pueden estudiarse aisladamente las modificaciones o alteraciones de algunos de los procesos de la dimensión biofisiológica (estructura y función del cuerpo humano) en diversas situaciones.
Factores desencadenantespP@)
El parto es un proceso vital que, normalmente, tiene lugar entre la semana 37 y 42 del embarazo y que culmina con el nacimiento del feto o de los fetos y la expulsión de la placenta y de las membranas ovulares.
Hoy en día, todavía se desconocen los mecanismos que provocan el trabajo de parto, pero se sabe que intervienen de manera conjunta factores maternos y factores fetales.
- Factores maternos:
- Cambios en el miometrio (músculo uterino). Son factores bioquímicos que provocan el aumento de los receptores de oxitocina (hormona fundamental en el establecimiento del trabajo de parto) del miometrio y de las prostaglandinas (sustancias que intervienen, entre otras cosas, en la contracción de la musculatura lisa).
- Cambios cervicales. El cérvix uterino se ablanda, se acorta y se vuelve más flexible, lo que favorece el inicio de la dilatación del útero.
- Cambios hormonales. Los estrógenos y la progesterona actúan sobre la contractilidad uterina. Otras sustancias que intervienen son la oxitocina y las prostaglandinas.
- Cambios en las membranas ovulares. Se cree que las membranas que forman la bolsa de las aguas tienen un papel fundamental en el inicio del parto, tanto por la secreción de moléculas como las prostaglandinas, como por los cambios mecánicos que sufren.
- Factores fetales: Se dice que el feto emite una señal bioquímica cuando ya está maduro, pero esto no está comprobado. Lo que sí se ha demostrado es que, durante el embarazo y el parto, aumenta la oxitocina fetal y otras sustancias que el feto libera en el líquido amniótico y que se piensa que juegan un papel importante en el desencadenamiento del trabajo de parto.
Fases del partopP@)
El parto tiene diferentes fases:
- Pródromos de parto
- Dilatación del cuello uterino
- Expulsión, descenso y salida del bebé
- Alumbramiento, expulsión de la placenta y de las membranas
- Atención al recién nacido
1. Pródromos de parto
Este periodo puede iniciarse unas horas o incluso unos días antes del momento del parto; tanto la duración como la intensidad de esta fase pueden variar mucho de un parto a otro.
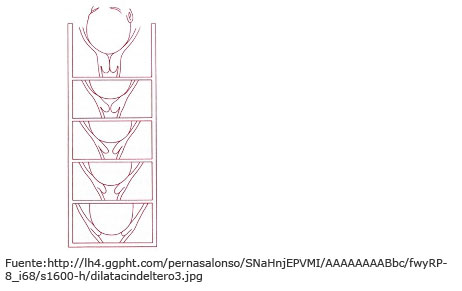
El cuello uterino tiene una longitud aproximada de unos 3 cm, es cerrado y presenta una consistencia similar a la del cartílago de la nariz. Por el efecto de las contracciones uterinas, el cuello o cérvix se ablanda, se acorta y se abre (se dilata). Este proceso se conoce como fase de borramiento y la dilatación del cuello llega, en este momento, hasta los 2 cm de diámetro.
1.1 Signos y síntomas
Los signos y síntomas que pueden aparecer son:
- Dolor de tipo menstrual.
- Contracciones irregulares que la mujer puede sentir durante algunas horas del día o de la noche y que se van intercalando con horas de reposo. Normalmente, son de poca intensidad y de poca duración.
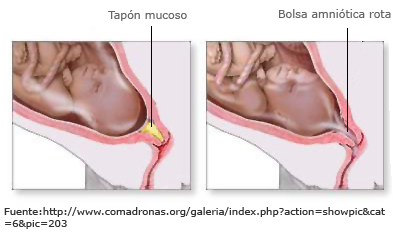
- Desprendimiento del tapón mucoso. El tapón mucoso es una mucosidad que cierra el cuello uterino durante todo el embarazo y que se desprende cuando llega el momento del parto. Es similar al flujo vaginal, pero más pegajoso, espeso y oscuro. Tiene una coloración entre marrón y rosada, y a veces presenta hilillos de sangre. Puede ser un síntoma independiente y, por lo tanto, no indicar el inicio del parto si no va acompañado de contracciones.
- Sensación de indigestión, náuseas y vómitos.
- Diarrea.
- Rotura de membranas (rotura de la bolsa de las aguas). La bolsa de las aguas se puede romper espontáneamente antes del inicio de las contracciones o durante el trabajo de parto. Generalmente, el parto se desencadena en las 24 horas posteriores a la rotura de la bolsa.
- En el aspecto emocional, hay mujeres que, en las últimas semanas del embarazo, experimentan cambios sutiles como intranquilidad, euforia y aumento de la actividad, a menudo relacionada con las tareas domésticas. Es lo que se denomina el síndrome del nido.
Hay que tener en cuenta que, clínicamente, se considera que una mujer ha iniciado el trabajo de parto cuando presenta contracciones rítmicas de intensidad mediana cada cinco minutos, el cuello uterino está borrado al menos en un 50 % y la dilatación es, como mínimo, de 2 cm.
- Sistema reproductor femenino: órganos genitales internos
1.2 Cómo reconocer el trabajo de parto
Durante la fase de pródromos, la mujer ya puede pensar que el parto se acerca. A partir de ahí, habrá que actuar de una forma o de otra en función de si es el primer parto o no, de los signos y síntomas que presente la gestante y de dónde y cómo quiera dar a luz.
La mujer que inicia el parto con contracciones puede notar que cada vez se hacen más intensas y duraderas. La recomendación general es que, si es el primer parto y se tiene que trasladar a la gestante a un centro hospitalario o a una clínica, hay que esperar que las contracciones se den, como mínimo, cada cinco minutos, que duren un mínimo de un minuto y que se mantengan durante dos horas. También es preciso que la mujer note que las contracciones no le permiten distraerse, sino que debe concentrarse en ellas mientras duran. Si el parto está planificado en el domicilio, ése es un buen momento para llamar a la comadrona. Si no es el primer parto, hay que asegurarse de que las contracciones se mantengan durante una hora y que se den, como mínimo, cada 10 minutos.
En caso de romper la bolsa de las aguas en ausencia de contracciones, hay que recordar la hora de la rotura y observar el aspecto del líquido amniótico: si es claro (como el agua con una gota de leche), se puede valorar la posibilidad de quedarse a casa unas horas –y seguir descansando si es de noche– y esperar que empiecen las contracciones o ir directamente al hospital. En general, el parto empieza espontáneamente a las 24 horas de la rotura de la bolsa de las aguas.
Si, por el contrario, el color del líquido amniótico es verdoso, espeso, amarillo dorado o muy rojo, es preciso acudir inmediatamente al centro hospitalario o, si el parto está planificado en el domicilio, avisar a la comadrona. Hay que tener en cuenta que la rotura de la bolsa de las aguas no siempre es evidente. La bolsa de las aguas puede romperse por la parte anterior o posterior de la presentación fetal. Si la rotura es anterior, la cantidad de líquido amniótico es considerable y la mujer no tiene dudas de la rotura; en cambio, si es una rotura posterior, se da un goteo que se puede confundir con orina o flujo vaginal; en caso de duda, se recomienda lavarse los genitales con agua para retirar el flujo, vaciar la vejiga para no confundir el líquido amniótico con la orina y ponerse una compresa para comprobar si se moja o no.
Resumiendo, el parto se puede reconocer por:
- La presencia de contracciones regulares que no ceden con el reposo:
- cada 5 minutos durante 1 ó 2 horas si es el primer parto;
- cada 10 minutos durante 1 ó 2 horas a partir del segundo parto
- La rotura de la bolsa de las aguas:
- Hay que examinar el color del líquido amniótico y recordar la hora de la rotura.
- Si las aguas son transparentes, hay que avisar a la comadrona y esperar el inicio de las contracciones si el parto va a producirse en casa, o ir al hospital en las horas siguientes. Las guías internacionales recomiendan ir al hospital a partir de las 24 horas posteriores a la rotura de la bolsa de las aguas si el parto no ha empezado, para inducirlo. Es aconsejable que la mujer conozca el protocolo de rotura prematura de membranas del hospital donde va a dar a luz, ya que puede ser muy variable de un centro a otro.
- Si las aguas salen teñidas o sucias, es necesario avisar a la comadrona o desplazarse al hospital inmediatamente.
2.Dilatación del cuello uterino
En este periodo, el cuello uterino se abre hasta alcanzar la dilatación completa, que tiene lugar cuando llega a los 10 cm de diámetro. El ritmo con el que se produce esta apertura es variable. En la dilatación se distinguen tres etapas: una fase activa con un periodo de aceleración (hasta 3 ó 4 cm) durante la cual las contracciones son más intensas; un periodo de máxima aceleración (de 5 a 9 cm) en que las contracciones son todavía más intensas y largas y un periodo de desaceleración (de 9 a 10 cm). Cada periodo puede ir precedido de fases de transición en las que las contracciones se vayan distanciando o, incluso, lleguen a desaparecer durante un tiempo variable.
La evolución del trabajo de parto se mide mediante:
- la observación directa de la mujer: actitud, frecuencia e intensidad de las contracciones, respuesta física y emocional;
- tactos vaginales, que ayudan a averiguar las características del cuello, como el ablandamiento y la dilatación, y la posición del bebé en relación con la pelvis de la madre.
Si la bolsa de las aguas no se había roto en el periodo de pródromos, lo puede hacer en cualquier momento de la dilatación.
2.1 Posiciones durante la fase de dilatación
Durante la fase de dilatación, la mujer puede adoptar diferentes posiciones:
- Tumbada sobre la espalda o en decúbito supino. Es una posición poco aconsejable por diferentes motivos:
- limita mucho la movilidad de la pelvis materna;
- impide la intervención de la fuerza de la gravedad;
- aumenta el riesgo de pérdida de bienestar materno (hipotensión) y fetal (disminución de la oxigenación), puesto que el peso fetal puede comprimir los grandes vasos abdominales.
- Tumbada de lado o en decúbito lateral. Es la mejor posición para descansar.
- Posiciones verticales.
- De pie.
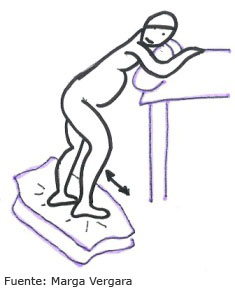
- Sentada.
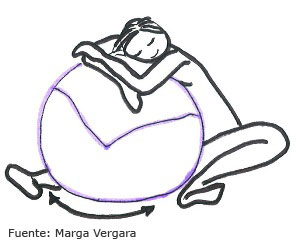
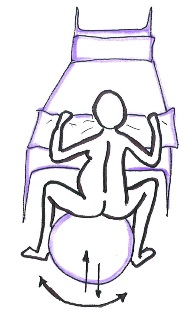
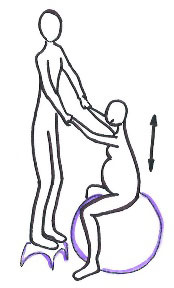
- Sentada sobre una pelota grande.

Fuente: Marga Vergara
Fuente: Marga Vergara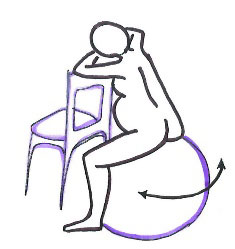
- De rodillas sin apoyo.
- A gatas: con las rodillas en el suelo y los brazos apoyados sobre las manos, en una almohada, en el acompañante, en una pelota grande o en la cama.
- En cuclillas, aunque para algunas mujeres es difícil mantener esta postura durante mucho rato, debido a la falta de flexibilidad y a su poco uso.

Las posiciones que ofrecen una mayor movilidad de la pelvis son: de pie, sentada sobre una pelota grande y a gatas o genupectoral.
Las posiciones verticales tienen más ventajas, tanto para la fase dilatación como para la fase de expulsión:
- De pie.
- Reducen la duración de la dilatación y de la expulsión.
- Permiten que la mujer se pueda sujetar en una cuerda o en un pañuelo; esta práctica ayuda a descansar y disminuye el dolor.
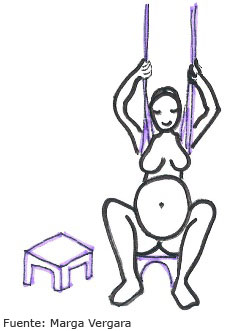

- Mejoran la efectividad de las contracciones uterinas: la presión de la cabeza fetal sobre el cérvix estimula la secreción de oxitocina (reflejo de Ferguson), de manera que las contracciones aumentan en intensidad y en frecuencia.
- Favorecen el efecto de la fuerza de la gravedad.
- Facilitan la adaptación de la cabeza fetal a la pelvis materna y disminuyen el riesgo de una mala posición; favorecen la apertura de la pelvis y la rotación y el descenso del feto.
- Disminuyen la probabilidad de partos instrumentales y de cesáreas.
- Mejoran la oxigenación fetal, puesto que el riesgo de compresión de los grandes vasos abdominales y pélvicos (arteria aorta, vena cava, etc.) disminuye.
- Reducen las probabilidades de episiotomía.
3. Expulsión, descenso y salida del bebé
Una vez la dilatación se ha completado, la cabeza fetal baja por la pelvis materna, pasivamente en una primera fase, y después inicia una serie de movimientos y rotaciones para adaptarse al canal del parto, es decir, a la pelvis y a la vagina. En el parto normal, estos movimientos son: descenso, flexión, rotación interna, extensión, rotación externa, salida del hombro anterior, salida del hombro posterior y salida del resto del neonato.
3.1 Posiciones durante la fase de expulsivo
Durante el periodo expulsivo, la mujer puede adoptar diferentes posiciones:
- Posición de litotomía o posición ginecológica. Tumbada sobre la espalda y con las piernas flexionadas y elevadas por encima del abdomen. Es una posición adecuada para los partos instrumentales y para la comodidad del profesional. Limita la movilidad de la pelvis y no permite aprovechar la fuerza de la gravedad. Es la postura clásica que se utiliza en la mayoría de las salas de parto hospitalarias.
- Semisentada. Posición ginecológica con la espalda ligeramente incorporada, a unos 45º. La gravedad interviene parcialmente.
- Decúbito lateral o posición de Sims. Es una posición cómoda y fácil de mantener. Además, permite un buen acceso a la región genital y disminuye el riesgo de compresión de los grandes vasos abdominales maternos y, por lo tanto, de pérdida de bienestar materno y fetal. Permite, también, una gran movilidad pelviana, pero no es útil para la instrumentación obstétrica (fórceps, espátulas, ventosa obstétrica o vacuoextractor) ni para la episiotomía o la reparación de desgarros. En esta posición, la pérdida hemática también es menor y aumenta la probabilidad de mantener el periné intacto. No interviene la fuerza de la gravedad.
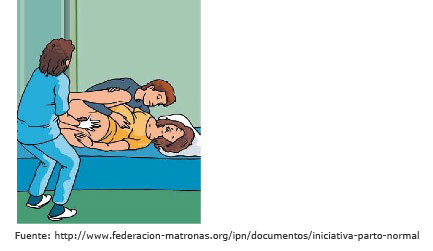
- Posiciones verticales.
- De pie.
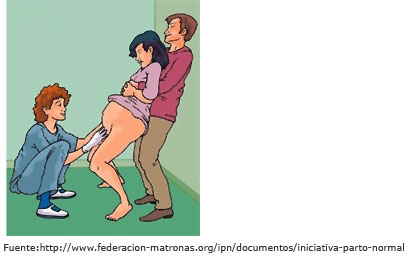
- De rodillas.
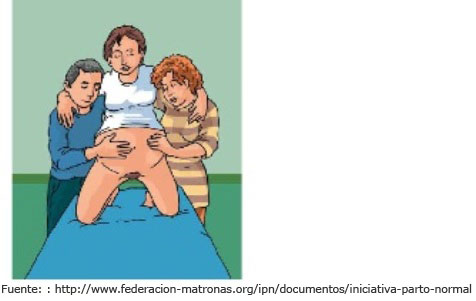
- Sentada en una cama obstétrica.
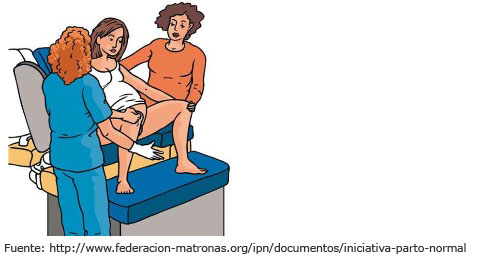
- Sentada en una silla de partos. Se trata de una silla baja, con la superficie del asiento en forma de U, de manera que la mujer cuando se sienta en ella simula la posición en cuclillas. Es recomendable levantarse cada 15 minutos para evitar la congestión venosa perineal y el edema, que pueden aumentar el riesgo de lesiones perineales.
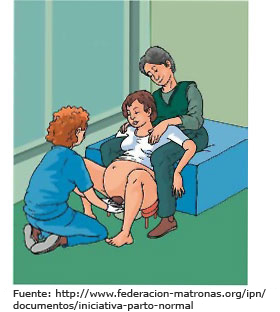
- En cuclillas. Hay mujeres que pueden tener dificultades para mantener esta posición por la falta de flexibilidad. Las mujeres que no han parido nunca tienen más riesgo de sufrir desgarros de tercer grado.

- A gatas. Esta posición favorece el movimiento de rotación fetal y el nacimiento de fetos grandes o de los que presentan distocia de hombros, puesto que facilita la maniobra de Gaskin.

- De pie.
Las posiciones verticales permiten una gran mobilidad de la pelvis si se tienen las rodillas ligeramente flexionadas. Son incompatibles con la instrumentación y la anestesia peridural clásica. La anestesia peridural de baja dosis y la peridural walking sí permiten estas posiciones. Las posiciones verticales pueden tener inconvenientes como la sobreestimación de la pérdida hemática del parto y un mayor riesgo de desgarros perineales.
Cuando la cabeza del feto está cerca de la zona vulvar (aproximadamente, por debajo de las espinas isquiáticas pelvianas), el descenso pasivo se convierte en activo y aparecen los pujos. Los pujos son un acto reflejo, una respuesta involuntaria que origina la contracción de la musculatura abdominal materna para colaborar activamente en la salida del feto. La mujer los percibe como una necesidad imperiosa o un deseo incontrolable de empujar que se puede confundir o comparar con el de defecar, aunque son reflejos diferentes.
En función de la respiración, se diferencian dos tipos de pujos:
- Pujos fisiológicos o en espiración. Consisten en empujar soltando el aire con gemidos o gritos (con la glotis abierta). Sólo participa la fuerza de las contracciones uterinas y la contracción de la zona más baja y profunda de los abdominales maternos. Si la mujer está en posición vertical, también interviene la fuerza de la gravedad.
- Ventajas:
- La compresión de la musculatura del suelo pelviano es mucho más lenta y progresiva y permite, así, la máxima distensión perineal.
- Orienta de forma más precisa la fuerza hacia la vagina y la parte anterior del periné.
- Produce menos lesiones y traumatismos perineales.
- Mejora la oxigenación materna y fetal.
- Inconvenientes:
- La salida fetal es más lenta.
- Ventajas:
-
Pujos dirigidos o con inspiración bloqueada. Consisten en coger aire, retenerlo en los pulmones y empujar varias veces mientras dura la contracción sin emitir ningún sonido (con la glotis cerrada). En estos pujos intervienen simultáneamente la fuerza de las contracciones uterinas, el diafragma (que se contrae con la inspiración y empuja el contenido del abdomen) y la musculatura abdominal materna. Si la mujer está en una posición vertical, la fuerza de la gravedad también colabora.
- Ventajas:
- Es una manera fuerte de empujar.
- La salida fetal es más rápida y puede ser útil si el feto sufre.
- Inconvenientes:
- Es más traumático para la musculatura del suelo pelviano: provoca más deterioro funcional y desgarros.
- La musculatura del suelo pelviano, como reacción refleja al fuerte estiramiento al que se somete, puede contraerse y dificultar, así, la distensión y la salida fetal.
- Puede producir alteraciones metabólicas que afectan al bienestar fetal: disminuye la oxigenación materna y fetal y la llegada de sangre a la placenta.
- Ventajas:
4. Alumbramiento, expulsión de la placenta y de las membranas
El parto no acaba hasta que no se desprenden la placenta y las membranas. Después de la salida del bebé, el útero continúa contrayéndose: son las contracciones de involución uterina, que reducen la medida del útero, lo que favorece el desprendimiento de la placenta. Una vez la placenta está totalmente desprendida de la pared uterina, la mujer puede volver a percibir contracciones y ganas de empujar para que se produzca lo que se denomina alumbramiento o parto de la placenta y de las membranas. Esta fase puede darse espontáneamente y, en posiciones verticales, verse favorecida por el efecto de la gravedad o bien ser provocada por el asistente al parto mediante maniobras específicas y el uso de fármacos.
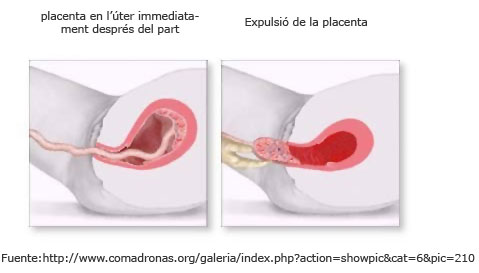
Después del alumbramiento, se forma el globo de seguridad: el útero se contrae fuertemente (la sensación es como tener una pelota dura en el abdomen) y se mantiene así durante las horas inmediatas al parto.
Este hecho es fundamental para que las pérdidas hemáticas del postparto se consideren fisiológicas.
5. Atención al recién nacido
El neonato nacido a término y que no presenta ninguna complicación durante el parto es colocado sobre el abdomen materno, en contacto piel con piel, con el cordón umbilical intacto y, si nace en una institución sanitaria, identificado con una pulsera en el tobillo o la muñeca. Sobre la madre, es secado y tapado con una toalla o manta caliente y se le pone un sombrero para que no pierda calor. Este contacto precoz, en las dos primeras horas de vida, ofrece ventajas importantes para el bebé y para la madre:
- garantiza que el bebé no pierda calor;
- favorece el inicio del amamantamiento materno: el bebé, de manera instintiva, busca el pecho y es capaz de iniciar la toma sin ayuda;
- la succión del pecho estimula la producción de oxitocina materna, que favorece la contracción uterina y reduce la pérdida de sangre postparto;
- reduce el riesgo de hipoglucemia neonatal;
- favorece la eliminación del meconio y reduce la ictericia fisiológica del bebé del bebé;
- favorece la colonización del bebé con la flora bacteriana de la piel de la madre;
- favorece el vínculo emocional entre la madre y el bebé.
El pinzamiento tardío del cordón umbilical (al cabo de 2 ó 3 minutos) aumenta los depósitos de hierro del recién nacido y facilita la adaptación del bebé a la vida extrauterina.
Durante los primeros minutos en que el bebé permanece con la madre, la comadrona hace el test de Apgar, que sirve para evaluar su adaptación a la vida extrauterina mediante la observación del color, el tono muscular, la auscultación de la frecuencia cardíaca, el ritmo respiratorio y su respuesta a los primeros estímulos. El cordón umbilical puede pinzarse y cortar dos o tres minutos después del nacimiento o cuando deje de latir.
En los últimos años se ha sometido al recién nacido a numerosas prácticas que se creían beneficiosas y necesarias como cortarle precozmente el cordón umbilical y separarlo de la madre para practicarle los primeros cuidados, aspirar sistemáticamente sus secreciones de las vías respiratorias mediante una sonda, comprobar su permeabilidad anal mediante una sonda, etc. Numerosos estudios hechos en la última década han demostrado que estas prácticas no sólo no son útiles en bebés nacidos sin complicaciones, sino que son perjudiciales. El solo hecho de separar al neonato de su madre interfiere directamente en el establecimiento del vínculo y del amamantamiento maternos; además, el bebé es capaz, durante las primeras horas de vida, de eliminar por sí mismo las secreciones pulmonares, y la observación directa y atenta por parte de los padres y de un profesional entrenado bastan para detectar posibles complicaciones en esta etapa.
Otros cuidados que suelen practicarse en las primeras horas posteriores al nacimiento son:
- La administración de vitamina K para reducir el riesgo de enfermedad hemorrágica del recién nacido. Es una práctica que se ha demostrado eficaz y que puede emprenderse dos horas después del nacimiento.
- La administración de colirio o de pomada antibiótica para evitar la conjuntivitis neonatal. Esta medida también se ha demostrado adecuada y, al igual que el anterior, se puede aplicar al bebé dos horas después de nacer.
- El cuidado del cordón umbilical con soluciones antisépticas. Se ha demostrado que mantener el cordón umbilical limpio, seco y al aire es más eficaz para favorecer su caída que el cuidado con soluciones antisépticas. En caso de tener que utilizar alguna, es recomendable la clorhexidina al 4 %.
- Favorecer el contacto piel con piel del bebé con el padre, en caso de que nazca por cesárea y no sea posible colocarlo sobre el tórax materno. En muchos hospitales se está potenciando la presencia del padre o de otro acompañante durante la cesárea.
Mecanismo del partopP@)
Se denomina mecanismo de parto al conjunto de movimientos que lleva a cabo el feto para atravesar el canal del parto bajo el impulso de las fuerzas del parto, es decir, las contracciones uterinas y la musculatura abdominal materna. A su vez, el canal del parto también sufre una serie de adaptaciones al feto que facilitan el nacimiento. Así pues, los elementos que intervienen en la expulsión del feto son: El canal del parto, El objeto del parto: el feto, El motor del parto.
- El canal del parto. Es el camino que sigue el feto para nacer. Está formado por una parte ósea (canal óseo) y una parte muscular y mucosa (canal blando). La parte ósea es la pelvis materna, que irá modificándose en función del momento del parto y del paso del feto. Hay que tener en cuenta que la pelvis no es una estructura ósea fija, sino que se mueve convenientemente para dejar paso al feto; por lo tanto, a priori, no puede saberse hasta el momento del parto si las modificaciones que sufrirá la pelvis de una mujer serán suficientes para permitir el paso del bebé. El descenso fetal se mide en relación con este paso por el canal óseo materno. La parte blanda del canal del parto está formada por la musculatura perineal y pelviana, la vagina y la vulva. Al final del embarazo aumentan la vascularización de la vulva y de la vagina, las fibras elásticas de las mucosas vulvares y vaginales y las secreciones (el flujo), lo que permite la ampliación del canal blando y facilita el paso fetal.
- El objeto del parto: el feto. Durante el proceso del parto, el feto realiza una serie de maniobras –que, de hecho, se inician ya al final del embarazo– para adaptarse al canal del parto. Estos movimientos pueden observarse mediante la palpación abdominal y el tacto vaginal.
El feto mantiene una frecuencia cardíaca de 120 a 160 pulsaciones por minuto durante todo el embarazo y el parto (con ascensos y descensos transitorios) que en la fase de expulsión puede bajar y situarse entre 110 y 120. En ese momento, mientras duran las contracciones, la compresión de la cabeza fetal puede inducir una bajada de la frecuencia cardíaca fetal (FCF), que se considera normal. La FCF es un indicador de bienestar fetal y, durante el parto, se controla mediante auscultación intermitente (con un estetoscopio de Pinard o utilizando ultrasonidos) o de manera continua (con un registro cardiotocográfico interno o externo).
- El motor del parto. Son las fuerzas que intervienen en el nacimiento del bebé, es decir, las contracciones y la musculatura abdominal. La musculatura abdominal actúa de manera refleja y de manera voluntaria, por la distensión del periné y la sensación de presión sobre el recto.
Aspectos emocionales del partopP@)
Los factores psicoemocionales influyen en todas las fases del parto. Cuando la mujer se siente segura, respetada y cuidada, cuando puede moverse y la acompaña activamente y la ayuda, también en el dolor, la persona que quiere, el parto progresa. En cambio, otras emociones, como las que se dan cuando la mujer se siente avergonzada, insegura, observada, inmovilizada, ignorada, o cuando siente que se infravaloran sus sentimientos, pueden interferir en todas las fases del parto.
La mujer necesita la confianza y el apoyo de las personas que la acompañan durante el parto. La desconfianza y la ausencia de este apoyo es uno de los motivos de insatisfacción que refieren las mujeres después del parto y uno de los factores que se asocian a la aparición de estrés postraumático.
Distocia emocional
Se denomina distocia al parto laborioso o difícil. Se considera distocia emocional el estrés materno, el miedo, el cansancio y el dolor excesivo durante el parto.
Hay una serie de factores que pueden predisponer a la gestante a la distocia emocional:
- partos difíciles anteriores;
- experiencias traumáticas previas o actuales (por ejemplo, abusos físicos o sexuales);
- múltiples hospitalizaciones anteriores;
- desestructuración familiar;
- consumo de sustancias psicoactivas;
- factores culturales: vergüenza extrema por la desnudez, por estar en presencia de un hombre o por otros comportamientos contrarios a las expectativas culturales de la mujer;
- barreras idiomáticas o imposibilidad para entender qué pasa a su alrededor;
- muerte de la madre de la mujer (sobre todo, si ha tenido lugar durante la niñez);
- creencias personales sobre el parto: lesiones durante el nacimiento de alguien cercano, historia traumática en relación con el propio nacimiento, etc.
La ansiedad de la mujer se traduce en un aumento de las hormonas del estrés, que influyen directamente sobre la contractilidad uterina disminuyendo las contracciones y aumentando las hormonas del estrés fetal, de forma que se reduce la aportación de oxígeno a través de la placenta y, por lo tanto, incrementa el riesgo de deceleraciones fetales, que, a su vez, contribuyen a intensificar el estrés materno, el desánimo y la necesidad de apoyo. Esta serie de acontecimientos implica una fase prodrómica larga, lenta y dolorosa.
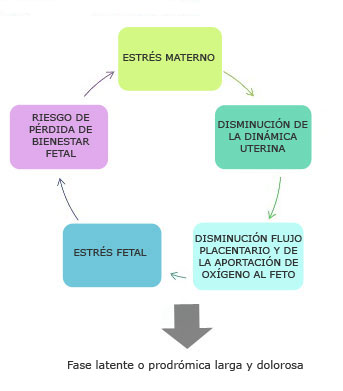
Por otro lado, el aumento fisiológico de las hormonas del estrés (catecolaminas), cuando la mujer se encuentra cerca del final del parto, provoca el reflejo de eyección fetal, que acelera el nacimiento. En estos momentos, la mujer puede sentir, por unos instantes, pánico, angustia o euforia, emociones que son la respuesta normal al aumento de las catecolaminas y a la proximidad del nacimiento.
Para evitar el estrés materno, hay que alentar la mujer a:
- explorar, durante el embarazo, los posibles miedos, emociones y sentimientos en relación con el nacimiento;
- aprender técnicas de relajación;
- conocer, durante el embarazo, al equipo y el lugar donde va a ocurrir el nacimiento;
- elaborar un plan de parto y tener la oportunidad de trabajarlo con la persona o el equipo que la acompañará durante el proceso;
- expresar las emociones durante el parto.
La contracciónpP@)
El útero es un órgano muscular y, por eso, tiene la capacidad de contraerse y de relajarse. Las contracciones uterinas son el resultado del acortamiento de las fibras musculares del útero y tienen como función la dilatación del cuello uterino y el descenso del feto.
La mujer, cuando tiene una contracción, percibe un endurecimiento momentáneo del abdomen. Esto puede empezar a notarse a partir de la semana 24 de gestación. Estas contracciones, que se denominan contracciones de Braxton Hicks, se caracterizan principalmente por ser irregulares (aparecen en algunos momentos, a menudo hacia el final del día, y no siguen ningún patrón) e indoloras. En las últimas semanas del embarazo, van aumentando en frecuencia y en intensidad, y participan en el ablandamiento y en el acortamiento del cuello uterino.
Las contracciones del parto son más frecuentes e intensas que las de Braxton Hicks, y se distinguen por su regularidad: van repitiéndose a intervalos fijos de tiempo (por ejemplo, una cada 20 minutos) y, a medida que avanza el parto, el tiempo entre una y otra se va reduciendo (una cada 10 minutos, cada 5 minutos, cada 3 minutos). Durante todo el proceso del parto, siempre se producen de manera intermitente, es decir que, después de una contracción, siempre viene un periodo de relajación.
En el momento del parto, la mayoría de las mujeres sienten dolor cuando se les endurece el abdomen durante las contracciones, lo que indica que el cuello uterino se dilata. Gracias al poderoso efecto de las contracciones, el bebé puede nacer. Por muy intensas o dolorosas que sean, son absolutamente necesarias: son el motor del parto y su objetivo es el nacimiento. La mujer puede escoger convertirlas en aliadas o luchar en su contra; de esa respuesta dependerá, en parte, la vivencia del parto.
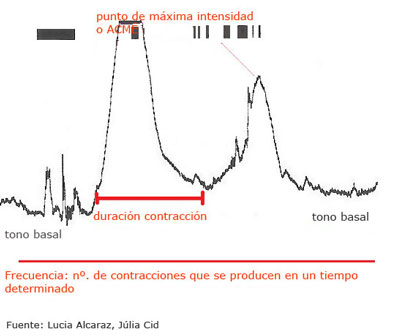
De las contracciones del parto, hay que valorar:
- La frecuencia. Es el número de contracciones que se producen en un periodo. Al principio son más distanciadas (puede darse una cada 15 ó 20 minutos) y, a medida que avanza el parto, el tiempo entre cada una se va reduciendo: una cada 10 minutos, cada 5 minutos, cada 3 minutos...
- La duración. Es el tiempo que transcurre desde que empieza hasta que acaba una contracción. La duración de las contracciones va de los 30 a los 40 segundos al inicio del parto hasta los 60 o 90 según al final.
- La intensidad. Es la fuerza de la contracción uterina. El trabajo de parto es progresivo, es decir que las contracciones se van volviendo cada vez más fuertes e intensas desde que la mujer percibe la primera hasta el final del parto. Esta progresión hace que la gestante tenga tiempo de adaptarse, poco a poco, a las sensaciones cada vez más agudas que le producen las contracciones.
- El tono basal. Es la consistencia del útero cuando no hay contracción.
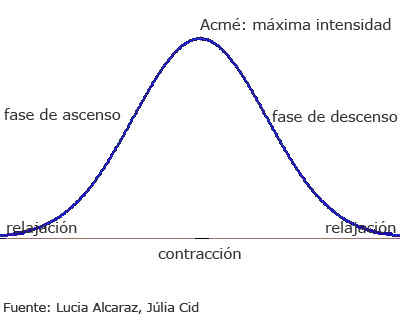
En una contracción se pueden diferenciar tres fases:
- una fase de ascenso, en la que la sensación de endurecimiento del abdomen empieza y aumenta hasta la fase siguiente;
- una fase de acmé, que representa el punto de máxima intensidad de la contracción;
- una fase de descenso, en la que empieza a percibirse la disminución de la intensidad de la contracción hasta la relajación del útero, que se mantendrá en reposo hasta la contracción siguiente.
La valoración de las contracciones se hace intermediando diferentes métodos: manualmente o con registro cardiotocográfico.
Los factores ambientales, las emociones maternas y las diferentes posiciones que puede adoptar la mujer en el momento del parto pueden influir positiva o negativamente en el desarrollo de las contracciones. Un ambiente tranquilo y íntimo, la sensación de seguridad y el respecto a la actitud postural (las posiciones que la mujer adopta espontáneamente), así como la verticalidad (la gravedad favorece la presión de la cabeza fetal sobre el cuello uterino estimulando las contracciones), son factores que favorecen el progreso del trabajo de parto.
El dolorpP@)
Para la gran mayoría de las mujeres, el parto es doloroso. Esta experiencia es totalmente subjetiva y está influenciada por múltiples factores personales, ambientales, culturales, etc.
Las contracciones son, generalmente, percibidas por la mujer como una sensación dolorosa que se inicia en la zona suprapúbica y que va aumentando gradualmente para extenderse a todo el abdomen (que se percibe tenso y duro) y/o a la zona lumbosacra (espalda y riñones), y llegar a su máxima intensidad. En este momento aparece un punto de inflexión y el dolor empieza a ceder también gradualmente hasta que la mujer recupera la sensación de reposo inicial.
1. Fisiología del dolor en el parto, 2. El sentido del dolor, 3. Hormonas que intervienen en la vivencia y en la percepción del dolor, 4. Control y tratamiento del dolor.
1. Fisiología del dolor en el parto
Las causas físicas del dolor son:
- la falta de oxigenación de las fibras del miometrio (capa muscular del útero) durante las contracciones cuando son seguidas y fuertes;
- la elongación o estiramiento que experimentan las fibras del cuello uterino durante la dilatación;
- el estiramiento de las articulaciones y ligamentos pelvianos como consecuencia de las modificaciones pelvianas y del descenso del bebé.
Al principio del trabajo de parto, el dolor suele localizarse en la parte baja del abdomen, las ingles y la región lumbosacra (espalda y riñones). Durante el periodo expulsivo, el dolor se concentra en el periné, la vagina y la vulva.
Emocionalmente, intervienen en el parto factores subjetivos como el miedo: el miedo a lo desconocido y, sobre todo, el miedo al dolor. Este miedo es, a menudo, el responsable del aumento de la sensación dolorosa, puesto que crece la tensión muscular general y esta tensión representa, a su vez, un factor de dolor añadido. Sentir miedo antes del parto es normal; lo que es perjudicial es dejarse llevar por él en el momento del parto.
2. El sentido del dolor
El dolor que pueden producir las contracciones es funcional, es decir que es el único que indica que todo funciona correctamente. EI dolor ayuda a la mujer a introducirse de manera instintiva en el proceso del nacimiento. Si la mujer lo percibe como útil, puede contribuir a desconectarla del ambiente exterior para contactar con su instinto más primitivo que va marcando lo que su cuerpo y ella misma necesitan.
Desde un punto de vista antropológico, el dolor en el momento del parto lleva implícito un factor de seguridad: avisa que el proceso ha empezado, que el nacimiento se aproxima y que hay que buscar un lugar seguro para recibir al bebé. Este lugar seguro es crucial tanto para el bienestar de la madre y del hijo o la hija como para el desarrollo del proceso del parto y el nacimiento.
3. Hormonas que intervienen en la vivencia y en la percepción del dolor
El proceso del parto está controlado por varias hormonas. Las hormonas son mensajes bioquímicos que regulan y coordinan las funciones corporales. Durante el parto, las hormonas responsables de las contracciones y de las sensaciones que experimenta la mujer son, básicamente, tres: la oxitocina, las endorfinas y la adrenalina.
Oxitocina.Es la hormona central de la función reproductiva. Se secreta, entre otras situaciones, durante el parto, el amamantamiento y las relaciones sexuales, por lo que se conoce también como hormona del amor. Produce sensaciones de placer y confort y refuerza las relaciones afectivas. Las contracciones están reguladas por la producción de oxitocina. Los factores que provocan la producción de esta hormona durante el parto son:
- la presión de la cabeza fetal sobre el cérvix o cuello uterino;
- la distensión de la vagina;
- la distensión de los músculos del suelo pelviano;
- la estimulación de los pezones.
Los factores que inhiben la producción de oxitocina son aquellos que predisponen a la mujer a estar alerta. Se pueden clasificar en externos o internos. Los factores externos pueden ser ruidos fuertes, frío, luces intensas, distracciones o traslados de un lugar a otro (por ejemplo, para la fase de expulsión); los factores internos pueden ser emociones como el miedo, la ansiedad, la preocupación, el enfado o la vergüenza, o derivar de experiencias traumáticas relacionadas con partos o abusos sexuales previos, o del hecho de sentirse observada o expuesta (por ejemplo, en la posición ginecológica, que deja a la mujer con los genitales totalmente descubiertos y sin opción de movimiento, lo que la puede hacer sentir muy vulnerable).
Endorfinas. Actúan para aliviar el dolor de manera fisiológica. En situaciones de estrés físico agudo, el cuerpo tiene la capacidad de producir esta hormona, muy conocida por los atletas puesto que, al liberar-la, sienten que aumenta su resistencia, como si les hubieran inyectado energía.
En el parto, la presencia del dolor biológico está compensada por la producción de estas sustancias. Las endorfinas son opiáceos naturales producidos como respuesta a las contracciones y al duro trabajo de parto. Tienen un efecto analgésico, porque su acción reduce la percepción del dolor: crean una sensación de bienestar, promueven conductas de evasión, útiles para concentrarse en el propio proceso, alteran la percepción del tiempo y del espacio y tienen, entre otros, un efecto amnésico que permite a la mujer olvidarse rápidamente de los momentos más duros del parto.
Adrenalina. Esta hormona es secretada por las glándulas suprarrenales en situaciones de alerta o de peligro mental o físico. Es una hormona de acción, es decir que prepara el cuerpo para huir o atacar. La adrenalina tiene con la oxitocina una relación muy estrechada que es vital para el parto: una inhibe la secreción de la otra –son antagonistas. Los factores que favorecen la síntesis de adrenalina son los mismos que favorecen la inhibición de la oxitocina. Por lo tanto, para que el parto se desarrolle correctamente, es preciso que el nivel de adrenalina se mantenga lo más bajo posible. La adrenalina actúa en la fase final del parto para favorecer el reflejo de expulsión fetal.
4. Control y tratamiento del dolor
Para aliviar el dolor del parto, la mujer puede recurrir a diferentes métodos farmacológicos y no farmacológicos.
4.1. Alivio del dolor con métodos no farmacológicos
Se pueden tomar estas medidas:
- Promover un ambiente tranquilo, seguro e íntimo; reducir los estímulos externos. Un ambiente cálido, tranquilo y agradable, con luces tenues y poco ruido contribuye al relajamiento de la mujer de parto, facilita la acción de las endorfinas y mejora la sensación de bienestar. Escoger una música y un aroma que favorezcan la relajación también puede hacer más sencillo el trabajo de parto.
- Procurar la libertad de movimientos. Que la mujer se pueda mover libremente durante todo el proceso del parto ayuda a afrontar la sensación dolorosa de las contracciones.
- Asegurar un apoyo emocional continuado durante el parto. El apoyo y el acompañamiento continuo hacen el parto más breve y reducen la necesidad de analgesia farmacológica. Por lo tanto, es importante que la mujer escoja acompañantes de toda confianza.
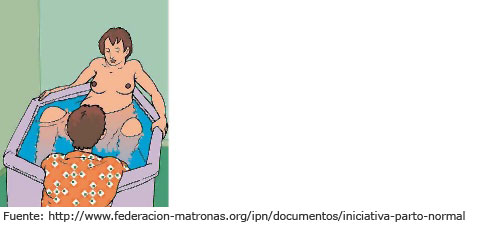
- Usar agua caliente. El agua caliente actúa como analgésico y relajante muscular; disminuye la sensación de dolor y acorta significativamente la fase de dilatación. La mujer debería tener la opción de usar el agua para aliviar el dolor tomando una ducha o un baño en diferentes momentos del parto según sus necesidades.
Algunas mujeres optan por el agua no sólo como un método para aliviar el dolor, sino como el elemento en el que nacerá el bebé: es lo que se conoce como parto en el agua. El parto en el agua está indicado para mujeres sin factores de riesgo que lo contraindiquen y para llevarlo a cabo se precisa una bañera lo bastante grande y profunda como para que la mujer pueda sumergirse cómodamente hasta los hombros.
Para el parto en el agua, hay que tener en cuenta estas consideraciones:- El agua no requiere ningún tratamiento especial: basta con la cloración y un colador para mantenerla limpia.
- Durante el trabajo de parto, la temperatura del agua tiene que oscilar entre los 32 ºC y los 36 ºC, según las preferencias de la mujer. En el momento del nacimiento, hay que mantener la temperatura entre 36 ºC y 37 ºC.
- El momento ideal para meterse en el agua es a partir de los 5 o 6 cm de dilatación.
- El alivio del dolor es inmediato y favorece el trabajo de parto gracias a la relajación muscular y a los cambios hormonales que provoca sumergirse en agua caliente (aumenta la secreción de endorfinas y de oxitocina y disminuye la de adrenalina).
- La descarga de oxitocina que se produce cuando la mujer entra en el agua se mantiene durante unas dos horas. Si el trabajo de parto se prolonga más allá de este periodo, el nacimiento puede retrasarse, por lo que es recomendable ir entrando y saliendo del agua.
- El flotar hace que los cambios espontáneos de posición y los movimientos corporales se adopten con más facilidad y comodidad que en el suelo.
- El calor y la humedad aceleran la pérdida de líquidos, por lo que es recomendable ir bebiendo agua u otros líquidos para evitar la deshidratación.
- El control del bienestar fetal se hace de manera intermitente mediante un estetoscopio de Pinard o un monitor fetal Doppler manual (Sonicaid).
- El nacimiento en el agua no debería ser el objetivo, sino el medio que lo puede facilitar. En el periodo expulsivo algunas mujeres quieren salir del agua.
- Cuando el nacimiento se produce en el agua, el bebé pasa de un medio acuático caliente a otro de condiciones similares, por lo que su adaptación a la vida extrauterina se inicia de modo más suave.
- Los bebés tienen un reflejo de inmersión que evita la entrada de agua en las vías respiratorias.
- El colapso espontáneo del cordón umbilical puede retrasarse debido al calor, por lo que se recomienda pinzarlo 4 ó 5 minutos después del nacimiento y que la mujer efectúe el alumbramiento (parto de la placenta) fuera del agua. Si la placenta se expulsa al agua, es recomendable salir de la bañera en los minutos siguientes para poder valorar la pérdida hemática.
- Hay que evitar la inmersión prolongada del bebé después del nacimiento. Uno de los estímulos externos que favorecen la respiración pulmonar del recién nacido es el cambio de temperatura que experimenta al sacar la cabeza del agua. Por otro lado, el bebé tiene que establecer el primer contacto con la madre, lo que ocurre cuando ella lo coge, lo mira y lo abraza.
- Aplicar calor local. La aplicación de calor (seco o húmedo) en las zonas de dolor mediante compresas calientes, una almohadilla, una bolsa de agua, etc. también resulta eficaz para reducir la sensación dolorosa.
- Dar masajes. El poder del tacto también ayuda en el momento del parto: reduce la tensión y favorece la relajación. A algunas mujeres les va bien que les presionen la zona lumbosacra durante la contracción uterina.
- Administrar inyecciones de agua estéril. Consiste en la introducción de 0,5 ml a 1 ml de agua estéril o de suero fisiológico bajo la piel en unos puntos concretos de la zona lumbar, donde se formarán dos pápulas subcutáneas que tienen la propiedad de interrumpir los estímulos dolorosos a través de los nervios espinales de la zona lumbosacra de la columna vertebral. El efecto analgésico de esta técnica es exclusivo para el dolor lumbar: no tiene ningún impacto sobre el dolor abdominal o perineal y es recomendable usarla durante la primera fase de la dilatación. Tiene una acción que se nota inmediatamente, pero que llega a una eficacia máxima a los 30 ó 40 minutos y dura aproximadamente 90 minutos.

- Intervenir con estimulación eléctrica transcutánea (TENS). Consiste en la emisión de una corriente eléctrica muy suave a través de unos electrodos que se enganchan sobre la piel, en la zona donde se percibe el dolor. Su eficacia es debida a que los estímulos que emite el aparato viajan más rápido hacia el cerebro que los estímulos dolorosos, de modo que consiguen bloquear su efecto y aumentar, también, la producción de endorfinas. La misma mujer controla con un pulsador la emisión y la intensidad de los impulsos eléctricos durante las contracciones. Es una medida que se recomienda exclusivamente durante la dilatación, y preferentemente en la primera fase.
Font: Lucia Alcaraz i Julia Cid - Usar terapias complementarias (acupuntura, técnicas de relajación, hipnosis, aromaterapia, homeopatía, flores de Bach, shiatsu...). Cualquiera de estas terapias puede ser utilizada durante el parto si la mujer lo desea, tanto en casa como en cualquier centro. Generalmente, los centros hospitalarios y las clínicas no tienen especialistas en terapias complementarias; así pues, si la mujer quiere recurrir a ellas, tendrá que comunicar al centro, antes del parto, el deseo de ser asistida por su terapeuta.
4.2. Alivio del dolor con métodos farmacológicos
4.2.1. Analgésicos
Son fármacos que se utilizan para inhibir la sensación dolorosa.
- Meperidina. Es un analgésico narcótico que actúa como depresor del sistema nervioso central aliviando el dolor de mediana o alta intensidad. En el parto, se suele administrar por vía intramuscular o intravenosa, combinado con otros medicamentos para atenuar el mareo, puesto que su efecto secundario habitual es la náusea y el vómito. El efecto de la meperidina se inicia entre los 2 y los15 minutos después de ser administrada, y dura entre 2 y 4 horas. Su uso se reserva para las fases de pródromos e inicio de la de dilatación, puesto que si el parto se produce bajo sus efectos el bebé puede sufrir una depresión respiratoria al nacer.
- Óxido nitroso y oxígeno. Es una mezcla a partes iguales de estos dos gases: 50 % de óxido nitroso, conocido como gas de la risa, y 50 % de oxígeno. Se administra por vía inhalatoria, mediante una mascarilla que se ajusta a la boca y a la nariz o bien con una pajilla por la que la mujer aspira el gas como si sorbiera una bebida. La inhalación se inicia con la contracción y la mascarilla se saca cuando ésta acaba. La mujer va autoadministrándose el gas según sus necesidades. El efecto analgésico puede ir acompañado de una sensación de mareo, pero no interfiere en la dinámica uterina ni afecta al bebé antes ni después de nacer.
Consejos de salud: Analgésicos
4.2.2. Anestésicos
Son fármacos que se utilizan con el fin de bloquear la sensibilidad táctil y dolorosa, ya sea en todo el cuerpo (anestesia general) o en una parte (anestesia local y regional).
Hay diferentes técnicas para administrar este fármacos:
Anestesia local. Se utiliza exclusivamente para insensibilizar la zona de la vagina y del periné cuando se ha practicado la episiotomía o se ha producido un desgarro. La anestesia local puede ser profunda, si el anestésico se administra por punción y sirve para reparar episiotomías y desgarros, o superficial, si el anestésico se administra por pulverización y sólo sirve para reparar desgarros superficiales.
Anestesia regional. La anestesia regional actúa insensibilizando únicamente la parte del cuerpo que inerva un nervio o un grupo de nervios, y bloquea el dolor sin causar la pérdida de la conciencia. En función del lugar donde se administran los fármacos anestésicos, se pueden distinguir dos tipos de anestesia regional: bloqueos neuroaxiales, en los que los fármacos se administran en áreas alrededor de la columna vertebral, y bloqueos periféricos o tronculares, en los que el anestésico se administra alrededor de los nervios que inervan la zona que se quiere anestesiar.
- Bloqueos neuroaxiales. Esta técnica anestésica es la más utilizada en obstetricia desde hace 20 años. Actúa bloqueando el impulso doloroso en nivel de la medula espinal. En función del espacio de la columna vertebral en el que se administran, se diferencian dos variedades de anestésicos: anestesia epidural (o peridural) y anestesia intradural (o raquídea). En la anestesia epidural, el anestésico se administra alrededor de la membrana llamada duramadre, que rodea la médula espinal. En la anestesia intradural, el anestésico atraviesa las membranas que rodean la médula espinal.
Un tatuaje en la zona lumbar puede ser un inconveniente para la administración de estos tipos de anestesia. El riesgo de infección por introducción de partículas de tinta en estos espacios es bajo, pero no nulo. El anestesista valorará cada caso individualmente. En el caso de grandes tatuajes en esta zona, puede estar indicado administrar la anestesia mediante un pequeño corte en lugar de utilizar la técnica de punción.-
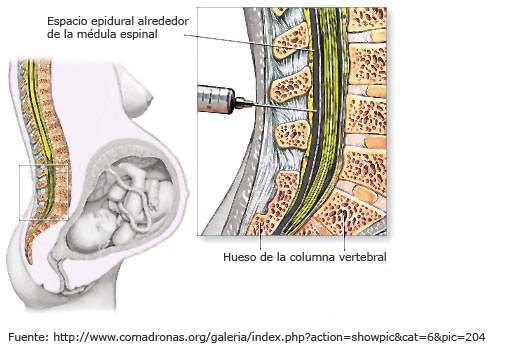
Anestesia epidural o peridural (AE). Es la técnica que se utiliza más en obstetricia. Consiste en la introducción de anestésicos locales en la cavidad o espacio que hay entre la duramadre y la pared interna del canal espinal, formado por el ligamento amarillo y el ligamento longitudinal posterior, en los espacios intervertebrales de las últimas vértebras lumbares. Su objetivo es bloquear el dolor de las contracciones sin impedir el movimiento, la sensación de presión y el pujo. Los términos epidural, extradural y peridural son sinónimos que se utilizan para referirse a este espacio. La AE puede ser utilizada por deseo de la mujer o por indicación médica (necesidad de uso de fórceps o espátulas, cesárea, patología materna o fetal, etc.).
- Indicaciones en obstetricia:
- uso de instrumentación (fórceps, espátulas);
- cesárea;
- embarazo de alto riesgo (por ejemplo, por una preeclampsia: hipertensión arterial que se diagnostica durante el embarazo en mujeres con tensión arterial previa normal);
- parto inducido (aquél que se inicia o estimula por la acción de fármacos).
- Contraindicaciones:
- Rechazo de la mujer o falta de cooperación. Para que la técnica se pueda hacer con seguridad, la mujer debe mantener una postura de flexión sobre sí misma que ayude a localizar el espacio intervertebral en el que se quiere practicar la punción. A menudo, esta posición resulta muy incómoda, por lo que hay que informar y concienciar a la mujer que es peligroso que se mueva aunque necesite hacerlo cuando tenga contracciones.
- Emergencia obstétrica con compromiso materno y/o fetal grave, es decir, existencia de algún factor que ponga en peligro la vida de la madre o del feto (hemorragia materna, sufrimiento fetal, etc.). Este tipo de anestesia requiere un cierto tiempo y destreza. En caso de emergencia, puede ser necesaria una anestesia general, de administración rápida y efecto inmediato.
- Dificultades para acceder a la zona de punción: infección, malformaciones de columna, etc.
- Problemas de salud maternos graves: cardiopatía severa, infección grave y generalizada, etc.
- Alteración del estado de coagulación de la mujer: los problemas de coagulación contraindican la técnica por el alto riesgo de que se produzca un hematoma en la zona de punción.
- Técnica de aplicación:
La anestesia se administra con la mujer sentada o en posición de decúbito lateral. La punción se practica en la zona lumbar, habitualmente entre las vértebras L3 y L4. Una vez localizado el espacio intervertebral, se inserta una aguja para localizar el espacio epidural y se introduce un catéter por donde se irá administrando el anestésico. Este catéter queda fijado a la piel de la espalda con esparadrapo y permite la administración de nuevas dosis a lo largo del trabajo de parto.
Se recomienda administrar la anestesia epidural cuando el parto está muy instaurado, es decir, cuando la dilatación del cuello uterino es de unos 4 ó 5 cm y las contracciones son regulares e intensas. Ésa es la recomendación general, pero hay que adecuarla a cada caso. El efecto máximo de la anestesia llega a los 15 ó 20 minutos de ser administrada. - Complicaciones:
Las complicaciones leves más frecuentes son: prurito, temblores, hipotensión en la madre (bajada de tensión arterial), molestias locales en el lugar de punción, reparto desigual del anestésico (el efecto analgésico afecta algunas zonas del abdomen y de la pelvis, pero en otras, llamadas lagunas, se mantiene el dolor de la contracción) o fiebre. Una de las complicaciones leves más incómodas para la mujer es la cefalea postpunción (dolores de cabeza persistentes después del parto), que dificultan el postparto por la necesidad aumentada de analgesia y la imposibilidad de deambulación (la cefalea aumenta a medida que se va elevando la cabeza). Habitualmente, se soluciona con analgésicos y reposo.
Otras complicaciones poco frecuentes pero más graves son la anestesia total de la columna vertebral (la anestesia no sólo afecta la mitad inferior del cuerpo, sino que puede llegar a afectar la mitad superior) y las convulsiones. También se describen complicaciones, aunque son muy raras (afectan a 1 de cada 50.000 ó 60.000 procedimientos), como meningitis, absceso epidural (colección de pus en el espacio epidural), hematoma epidural (cúmulo de sangre en el espacio epidural), lesión nerviosa y paro cardíaco. - Ventajas de la anestesia epidural:
- Elimina el dolor de las contracciones durante la fase de dilatación y expulsión.
- La mujer está consciente durante todo el proceso y puede participar activamente.
- No interfiere en la adaptación del recién nacido a la vida extrauterina.
- Permite mantener la analgesia todo el tiempo necesario gracias al catéter.
- Inconvenientes de la anestesia epidural:
- Puede disminuir o parar la dinámica uterina, es decir, hacer que disminuyan las contracciones tanto en frecuencia como en intensidad e, incluso, que desaparezcan totalmente. Si esto pasa, hay que usar oxitocina sintética para restablecer el trabajo de parto.
- Puede abolir los pujos, es decir, el reflejo o las ganas de empujar el feto, por lo que aumenta la posibilidad del uso de ventosa, fórceps y espátulas en el periodo expulsivo.
- Puede producir una disminución del reflejo de micción y de retención de orina, por lo que hay que vaciar la vejiga mediante sonda vesical no permanente durante el trabajo de parto.
- Indicaciones en obstetricia:
- Anestesia raquídea o espinal. Consiste en la introducción de anestésicos locales en el espacio subaracnoidal, también llamado intradural. Este espacio está lleno de líquido cefalorraquídeo. La técnica de punción es muy parecida a la de la anestesia epidural en cuanto a la posición de la mujer y al lugar de punción en la espalda; sólo varía el espacio donde se administra el anestésico y el material que se utiliza. Con la mujer sentada o en decúbito lateral (de lado), se busca, en la zona lumbar, el espacio entre dos vértebras y se punciona con una aguja fina y larga que se introduce hasta atravesar la duramadre, lo que se confirma por la salida de líquido cefalorraquídeo. En este espacio se introduce el fármaco. Su efecto es más rápido que el de la epidural, pero tiene el inconveniente de provocar un fuerte bloqueo motor (la mujer no puede mover las piernas y está insensibilizada de cintura para abajo). La anestesia intradural acostumbra a utilizarse en la intervención de cesárea electiva (aquélla que está programada por alguna indicación médica) o urgente, puesto que en estos casos se quiere conseguir un efecto anestésico rápido y un bloqueo motor.
- Ventajas:
- Acción rápida. Por eso se puede utilizar en urgencias obstétricas (cesárea).
- La mujer está consciente durante todo el proceso y puede participar activamente.
- No interfiere en la adaptación del recién nacido a la vida extrauterina.
- Inconvenientes:
- Provoca un gran bloqueo motor: la mujer no puede moverse hasta que no pasa el efecto anestésico.
- Sólo elimina el dolor mientras dura el efecto de los anestésicos, salvo que se haya introducido un catéter en el espacio intradural para administrar nuevas dosis.
- Ventajas:
-
Recientemente se están introduciendo nuevas técnicas en la anestesia regional como:
- Analgesia epidural de baja dosis, también llamada walking o epidural ambulatoria. El objetivo de esta técnica es eliminar el dolor sin bloquear la actividad motora. La mujer puede andar libremente y adoptar diferentes posiciones con las ventajas que ello conlleva para el progreso óptimo del parto.
- Combinada (anestesia raquídea y anestesia epidural). Esta técnica combina las ventajas de las anestesias espinal (de acción rápida) y epidural (la analgesia se mantiene durante todo el proceso), de modo que se reducen los efectos no deseados de cada una.
- Analgesia epidural controlada por la mujer, conocida también por PCA, que son sus siglas en inglés. Este método permite a la mujer administrarse el anestésico en cantidades e intervalos de tiempos seguros y según sus necesidades.
- Bloqueos periféricos o tronculares. Son técnicas poco utilizadas hoy en día. Incluyen el bloqueo de los nervios pudendos para conseguir la analgesia del periné y el bloqueo paracervical; su objetivo es la analgesia del cuello uterino durante la dilatación, a partir de los 4 ó 6 cm.
A pesar de que son técnicas simples, que conllevan pocas complicaciones, y de administración fácil (no necesitan anestesiólogo, el asistente administra el analgésico por punción a través de la vagina), se utilizan poco, puesto que han sido desplazadas por el uso de la anestesia epidural, ya que para obtener una cobertura de analgesia similar se necesitan como mínimo dos punciones. El bloqueo paracervical sólo es útil en la fase activa de la dilatación del cuello uterino, y el bloqueo de pudendos, en la fase de expulsión.
Anestesia general. La anestesia general es una técnica que se usa de manera muy restringida en obstetricia. Se utiliza, principalmente, en cesáreas de emergencia o en urgencias obstétricas que requieren una intervención inmediata. Consiste en la administración de fármacos por vía endovenosa que producen efectos analgésicos en la paciente, amnésicos y la pérdida total de la conciencia. Generalmente, se requiere la intubación orotraqueal (la colocación de un tubo desde la boca hasta la tráquea, conectado a un respirador para mantener una correcta oxigenación), puesto que el bloqueo motor también se produce sobre la musculatura respiratoria.
- Indicaciones:
- Emergencia obstétrica con compromiso materno y/o fetal grave.
- Dificultades para acceder a la zona de punción, por infección o malformaciones de la columna.
- Problemas maternos graves: cardiopatía severa, infección grave y generalizada, etc.
- Alteración de las pruebas de coagulación.
- Fallo de la anestesia regional o imposibilidad de suministrar anestesia regional.
- Ventajas:
- Anestesia de administración rápida y efecto inmediato.
- Inconvenientes:
- Es probable que el neonato sufra depresión respiratoria debido al paso de los fármacos anestésicos a la sangre fetal.
- Si hay intubación, puede producirse el llamado síndrome de Mendelson. Este síndrome se da cuando, debido a la intubación y al efecto de la anestesia sobre el sistema digestivo, se vomita de manera refleja y el contenido gástrico pasa a las vías respiratorias. A las mujeres que deben someterse a cesáreas programadas, se les recomienda un ayuno de 6 a 8 horas antes de la intervención.
- Retarda el inicio de la lactancia materna porque retrasa el contacto de la madre con el bebé.
Control de la situación de saludpP@)
El seguimiento de la evolución del trabajo de parto ayuda a prevenir y a detectar posibles complicaciones. El parto tiene diferentes fases: fases más activas, en las que progresa más rápidamente, y fases de latencia, en las que las contracciones se distancian. El seguimiento de las características y de la duración de las diferentes etapas, la observación, el acompañamiento de la mujer y el control del bienestar fetal favorecen el diagnóstico precoz de complicaciones que pueden requerir las intervenciones obstétricas. Para realizar este seguimiento se usan diferentes herramientas: 1. Partograma, 2. Control del bienestar fetal y de la dinámica, 3. Microextracción de sangre fetal (pH fetal), 4. Control del bienestar materno, 5. Tactos vaginales.
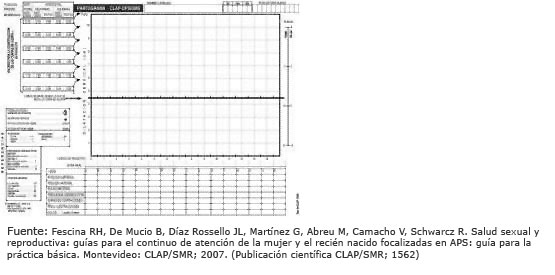
1. Partograma
Es una herramienta que sirve para evaluar la progresión del parto mediante la representación gráfica de los factores que intervienen en él: las constantes maternas (tensión arterial, pulso y temperatura), la frecuencia cardíaca fetal, la posición fetal en relación con la pelvis materna, las características de las aguas (cantidad, color y olor), la evolución de la dilatación y la dinámica uterina (frecuencia e intensidad de las contracciones).
2. Control del bienestar fetal y de la dinámica uterina
Un signo indirecto que permite conocer el estado de oxigenación y la vitalidad fetal durante el parto es la monitorización de la frecuencia cardíaca fetal (FCF), a través de la cual se observa la afectación de las contracciones a la FCF.
Métodos para controlar la FCF y la dinámica uterina:
- Estetoscopio de Pinard. Es un aparato parecido a un cono, cuya parte más ancha se coloca directamente sobre el abdomen de la madre y, con la oreja en el otro extremo, puede escucharse directamente el latido fetal.
Fuente: Lucia Alcaraz i Julia Cid - Control manual de la dinámica uterina. Se coloca la mano sobre el abdomen de la mujer para percibir la duración, la frecuencia y la intensidad de las contracciones.
- Monitor fetal Doppler manual. Gracias a los ultrasonidos puede escucharse el latido fetal mediante una sonda sobre el abdomen untado con gel conductor. Este monitor tiene la ventaja de que la madre también puede escuchar el latido.
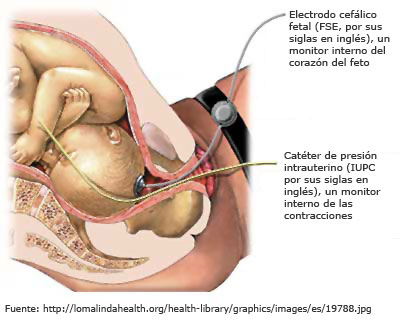
Fuente: Lucia Alcaraz i Julia Cid - Registro cardiotocográfico (RCTG) o cardiotocografía. Es un aparato de ultrasonidos que permite monitorizar la FCF y la dinámica uterina (la intensidad y la frecuencia de las contracciones) de forma continua y grabar ambos datos en un gráfico. El registro cardiotocográfico puede ser:
- Externo. Deben colocarse dos electrodos sobre el abdomen materno, uno con gel conductor para registrar la FCF y otro para registrar la presencia y la duración de las contracciones. Estos electrodos se sujetan al abdomen con unas cintas elásticas y se conectan a un monitor mediante dos cables o una conexión inalámbrica.

- Interno. Se coloca un electrodo, que sirve para indicar la FCF, en la cabeza fetal a través de la vagina y un sensor de presión dentro del útero para captar las contracciones uterinas. Ambos sensores están conectados al monitor. El registro cardiotocográfico interno sólo debería usarse cuando no es posible la cardiotocografía externa o cuando la información que ofrece es dudosa; se emplea en mujeres con cirugía uterina previa, con obesidad mórbida o cuando se usa oxitocina.
La FCF y la dinámica uterina pueden monitorizarse de manera intermitente o continua.
- Externo. Deben colocarse dos electrodos sobre el abdomen materno, uno con gel conductor para registrar la FCF y otro para registrar la presencia y la duración de las contracciones. Estos electrodos se sujetan al abdomen con unas cintas elásticas y se conectan a un monitor mediante dos cables o una conexión inalámbrica.
- Auscultación fetal intermitente. Se recomienda en mujeres sin factores de riesgo. La auscultación intermitente puede hacerse con distintas frecuencias, por ejemplo:
- un mínimo de un minuto entero después de una contracción, cada 15 minutos durante la fase de dilatación y cada 5 minutos durante la de expulsión;
- monitorización fetal intermitente con una duración de 20 minutos cada hora durante la fase de dilatación;
- 20 minutos cada hora durante la fase de dilatación y después de cada contracción en el periodo expulsivo.
El control intermitente de las contracciones puede llevarse a cabo de forma manual o con el registro cardiotocográfico externo.
La auscultación intermitente deberá sustituirse por una auscultación continua si se detectan alteraciones en la FCF o en el desarrollo del parto.
- Monitorización continua. Con este sistema se controla el latido fetal y la dinámica uterina en todo momento, sin interrupción. Está indicada en mujeres y fetos con alguno de los siguientes factores de riesgo:
- factores maternos: patología, cirugía uterina previa, etc.;
- factores fetales: aguas con meconio, retraso del crecimiento, etc.;
- anestesia peridural;
- uso de oxitocina;
- alteraciones de la FCF detectadas con la auscultación intermitente.
La monitorización continua se puede hacer a través de un registro cardiotocográfico externo o interno.
Hay que tener en cuenta que la monitorización continua dificulta la deambulación y la libertad de movimientos de la mujer durante el trabajo de parto y puede interferir en el proceso. Para mejorar este aspecto, en algunos hospitales se puede recurrir a una monitorización externa inalámbrica (la señal llega al monitor por radiofrecuencia).
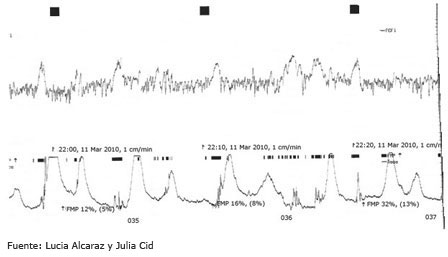
3. Microextracción de sangre fetal (pH fetal)
Es una técnica que se lleva a cabo cuando el registro cardiotocográfico indica una pérdida de bienestar fetal. Sirve para verificar objetivamente la oxigenación del feto a partir de un análisis de su sangre. La muestra se toma a través de la vagina con una pequeña incisión en el cuero cabelludo fetal.
4. Control del bienestar materno
Los signos vitales maternos se evalúan periódicamente para conocer el estado físico y emocional de la mujer. Se recomienda medir la frecuencia cardíaca cada hora y la tensión arterial y la temperatura corporal cada cuatro. Si la mujer se encuentra bajo los efectos de la anestesia epidural, también debe vigilarse que la vejiga de la orina no esté llena, y recomendarle que orine si tiene ganas o vaciar su vejiga regularmente a través de una sonda vesical no permanente.
Para favorecer un óptimo bienestar materno hay que asegurar una ingesta y una hidratación correctas, un entorno físico agradable, con una temperatura adecuada, y un ambiente de intimidad y privacidad en el que la mujer pueda sentirse segura y acompañada por las personas que desee.
La observación y el seguimiento de la mujer son herramientas importantes para valorar el progreso del parto: los cambios de postura, la capacidad para concentrarse en sí misma o los sonidos que emite son señales indirectos de la progresión del parto.
5. Tactos vaginales
El método más utilizado para evaluar la progresión del trabajo de parto es el tacto vaginal. Es una exploración que consiste en introducir, enguantados, los dedos índice y corazón en la vagina hasta el cuello del útero, con el fin de valorar las características de la cabeza fetal (posición en relación con la pelvis materna, grado de descenso y de rotación) y del cuello uterino (posición, consistencia, longitud y dilatación).
Se recomienda limitar al máximo el número de tactos, puesto que son dolorosos y conllevan un riesgo de infección, sobre todo en mujeres que han roto la bolsa de las aguas antes de empezar las contracciones.
Problemas de salud relacionadospP@)
Durante el parto, la descoordinación entre los tres elementos implicados, el feto, el canal y el motor del parto, puede dar lugar a las distocias; es decir que si el feto no encaja en la pelvis, si la pelvis no se abre lo suficiente para el paso del feto o si las contracciones no son efectivas, el parto no evoluciona. Alrededor del 80 % de los partos transcurren sin ninguna complicación, pero pueden aparecer en cualquiera de las fases.
1. Complicaciones justo antes del parto y en la fase de pródromos, 2. Complicaciones durante la dilatación, 3. Complicaciones durante la fase de expulsión, 4. Complicaciones durante la fase de alumbramiento (parto de la placenta) y el puerperio inmediato (las 24 horas posteriores al parto), 5. Complicaciones durante el puerperio precoz (hasta 10 días después del parto) y el puerperio tardío (hasta 45 días después del parto).
1. Complicaciones justo antes del parto y en la fase de pródromos:
- Metrorragia. Es el sangrado por la vagina. El cuello uterino puede sangrar levemente durante la dilatación por la rotura de vasos pequeños, pero una pérdida continua con sangre roja y similar a la de una menstruación puede ser una señal de desprendimiento de placenta (si va acompañada de dolor) o de placenta previa (si no va acompañada de dolor).
- Dolor abdominal severo. Habitualmente se trata de una contracción en que el útero no se relaja; la contracción persiste y no cede si no se aplican métodos farmacológicos. Puede estar causada por un desprendimiento de placenta o por una ruptura uterina, entre otros motivos.
- Ausencia de movimientos fetales durante un día entero.
- Cefalea intensa. Puede estar relacionada con una subida de la tensión arterial.
- Alteraciones visuales. Consisten en visión borrosa, visión doble o intolerancia a la luz; también están relacionadas con una subida de la tensión arterial.
- Gestación cronológicamente prolongada (GCP). El parto se produce entre la semana 37 y la 42 del embarazo. Más allá de la semana 42 puede haber complicaciones relacionadas con la competencia de la placenta y se aconseja provocarlo.
- Rotura prematura de membranas. Romper la bolsa de las aguas es una de las maneras de iniciar el parto. Generalmente, el parto tiene lugar a las 24 horas de la rotura de la bolsa; en caso contrario, debe provocarse, puesto que aumenta el riesgo de infección materna y fetal. Hay que evitar los tactos vaginales en mujeres que rompen la bolsa de las aguas y no tienen contracciones, ya que esta exploración multiplica el riesgo de infección.
- Presentación o prolapso del cordón. Cuando se rompe la bolsa de las aguas y el feto todavía no está encajado en la pelvis, puede producirse un prolapso del cordón; es decir que el cordón umbilical sale antes que el feto y, cuando éste se encaja, el cordón queda estrangulado y se interrumpe la circulación sanguínea entre el feto y la placenta. Si no se realiza una cesárea urgente, el feto puede morir o sufrir secuelas graves.
2. Complicaciones durante la dilatación
- Parto estacionado. Se da cuando el parto no evoluciona, aunque haya contracciones.
- Pérdida del bienestar fetal (PBF). Se da cuando el feto no recibe suficiente oxígeno durante las contracciones. Generalmente, la PBF se diagnostica al detectarse, a través de la auscultación del feto, una bajada de la frecuencia cardíaca fetal (bradicardia fetal). Aun así, la bradicardia fetal es sólo un signo indirecto de la PBF, de modo que hay que confirmarla con otros métodos.
- Metrorragia.
- Dolor abdominal severo.
3. Complicaciones durante la fase de expulsión
- Pérdida de bienestar fetal. En la fase de expulsión, la cabeza sufre una presión que, durante la contracción, puede provocar una bajada de la frecuencia cardíaca del feto, pero que vuelve a la normalidad cuando la contracción se acaba. Esta situación no se considera un signo patológico, pero si la bradicardia fetal se mantiene, puede haber pérdida de bienestar fetal, y en tal caso hay que finalizar el parto lo más pronto posible.
- Parto estacionado. En esta fase del parto ya se ha completado la dilatación y el feto va encajándose en la pelvis materna. Si no lo hace, puede ser debido a una desproporción pelvifetal (DPF): el feto es demasiado grande para la pelvis y no puede pasar. Pueden darse otras situaciones, como que el feto encaje en la pelvis de manera que le sea difícil realizar las maniobras de adaptación propias de esta fase (rotación y descenso); en tal caso, en función del lugar de la pelvis en el que se sitúe la cabeza, o bien habrá que finalizar el parto mediante una cesárea o será necesario utilizar instrumental. Para diagnosticar un parto estacionado en esta fase, hay que esperar un tiempo determinado por las circunstancias individuales de cada mujer y de cada parto. Así, se considera normal que la fase de expulsión sea más larga si se trata del primer parto o si se utiliza anestesia peridural; en cambio, si existe una pérdida de bienestar fetal, habrá que intervenir para acelerar este periodo.
- Distocia de hombros. Se refiere a un tipo de desproporción entre el feto y la pelvis materna que se diagnostica una vez ha salido la cabeza. En el parto normal, el feto encaja la cabeza en la pelvis y ejerce una rotación hasta que se sitúa mirando hacia la espalda de la madre y sale; cuando la cabeza ha salido, vuelve a rotar con los hombros, que se colocan dentro de la pelvis. En la distocia de hombros, la cabeza no rota o lo hace con dificultad, de modo que queda empotrada en el periné, ya que los hombros son demasiados grandes para la pelvis y no encajan espontáneamente. Para resolver este problema, puede recurrirse a varias maniobras, como por ejemplo que la madre se ponga en cuclillas (con las piernas encogidas hasta que las nalgas toquen los talones) o a gatas.
- Desgarros. Durante la fase de expulsión, la vagina, la vulva y el periné sufren una elongación en todas las fibras (piel, mucosa y músculo) que puede provocar desgarros. Los desgarros de primer y segundo grado, que afectan piel y mucosa, se corrigen fácilmente con una sutura simple, pero los de tercer y cuarto grado, que afectan piel, mucosa, músculo, esfínter anal y mucosa rectal, suelen presentar complicaciones en el puerperio precoz, como, por ejemplo, dolor agudo y estreñimiento y, a largo plazo, incontinencia urinaria y fecal y dolor coital.
También pueden producirse desgarros en el cuello uterino (cérvix) causados, generalmente, por un parto muy rápido o por la manipulación del cuello uterino durante el trabajo de parto (dilatación manual). Estos desgarros también deben ser revisados y suturados.
4. Complicaciones durante la fase de alumbramiento (parto de la placenta) y el puerperio inmediato (las 24 horas posteriores al parto)
- Retención de placenta o de restos placentarios. La placenta se desprende del útero después de la salida del bebé. Generalmente, el alumbramiento se produce durante la hora siguiente al nacimiento; de lo contrario, habrá que realizar maniobras para favorecer su desprendimiento, como por ejemplo ejercer una tracción sobre el cordón umbilical mientras se presiona el abdomen materno, o inyectar oxitocina en la vena umbilical. Si ninguna de estas maniobras es efectiva, deberá extraerse la placenta manualmente, introduciendo la mano en el útero y limpiándolo con una gasa; para llevar a cabo esta operación, deberá anestesiarse a la mujer y administrarle antibióticos.
- Atonía uterina. Después del alumbramiento, el útero se contrae fuertemente y se forma el llamado globo de seguridad; gracias a este mecanismo fisiológico, el útero deja de sangrar. Cuando no se forma el globo de seguridad, se produce la atonía uterina y la mujer sufre una hemorragia; en tales casos, hay que vaciar la vejiga de la orina con una sonda vesical, practicar un masaje uterino sobre el abdomen materno o bien administrar fármacos para favorecer la contracción del útero. Si la hemorragia no se corta y el útero no se contrae, deberán tomarse medidas quirúrgicas, como por ejemplo colocar un balón intrauterino para ejercer compresión sobre el lecho placentario, ligar algunos de los vasos que irrigan el útero o, en última instancia, practicar una histerectomía (extirpación del útero).
- Hemorragia postparto. Puede estar provocada por una atonía uterina o por el sangrado de los vasos del cuello uterino o de la vagina debido al traumatismo del parto.
- Inversión uterina. Se trata de una complicación poco frecuente y, generalmente, provocada por una tracción del cordón umbilical antes de que se desprenda la placenta que provoca una invaginación del fondo del úter. Hay que devolver el útero a su lugar lo antes posible, siempre bajo anestesia, y, de no ser posible esta operación, deberá practicarse una histerectomía (extirpación del útero).
- Hematoma perineal. Los traumatismos perineales como los desgarros o la episiotomía (corte en el periné para acelerar la salida del bebé) pueden complicarse por el sangrado de los vasos internos, que generan un hematoma una vez saturado el desgarro o la episiotomía.
5. Complicaciones durante el puerperio precoz (hasta 10 días después del parto) y el puerperio tardío (hasta 45 días después del parto)
- Hemorragia. Puede estar provocada por una atonía uterina o por el sangrado de los vasos del cuello uterino, de la vagina o de la vulva.
- Infección de orina. Los cambios fisiológicos del embarazo y las sondas vesicales (vaciado de la vejiga de la orina mediante una sonda) de repetición durante el parto, sobre todo en mujeres que han tenido un alumbramiento largo y con anestesia peridural, pueden favorecer las infecciones de orina durante el postparto. El dolor al orinar, el aumento de la frecuencia de las micciones y la sensación de no vaciado de la vejiga son síntomas indirectos de una infección de orina; será necesario un cultivo para confirmar el diagnóstico e indicar un tratamiento antibiótico.
- Tromboembolismo. Durante el embarazo y el puerperio hay cambios fisiológicos que pueden favorecer la aparición de trombosis, sobre todo en mujeres obesas o a las que se ha practicado una cesárea. El dolor, el enrojecimiento y la tumefacción de un vaso en las piernas o el aumento de la temperatura corporal pueden ser un signo de la aparición de trombos. Para prevenir este problema la mujer debe moverse y deambular y debe evitar la compresión de las piernas durante el parto.
- Infección puerperal. El aumento de la temperatura corporal por encima de 38 ºC durante 48 horas a lo largo de los primeros 15 días del puerperio puede ser un síntoma de una infección puerperal. Generalmente, la infección, causada por un microorganismo, se sitúa en el trato genital y puede extenderse a otros sistemas como el aparato urinario, las mamas o el aparato respiratorio. La fiebre va acompañada de un aumento de la frecuencia cardíaca, de malestar, de cansancio, de útero blando y doloroso y de loquios fétidos (pérdidas vaginales con mal olor).
- Loquios fétidos. Las pérdidas hemáticas que se inician después del alumbramiento se denominan loquios y van cambiando de aspecto a medida que avanza el puerperio: primero son abundosas y rojas y, después, escasas y claras. Los loquios fétidos pueden indicar o bien una infección puerperal o bien la presencia de material dentro de la vagina, como, por ejemplo, gasas utilizadas durante el parto.
- Mastitis. Es la inflamación del tejido mamario. Acostumbra a darse en un solo pecho y puede estar causada por la aparición de grietas en el pezón, que son la puerta de entrada a los microorganismos (mastitis infecciosa) o que provocan la estasis de leche (mastitis no infecciosa). Generalmente, el dolor, el enrojecimiento y la induración de todo el pecho o de una zona se presentan con fiebre, que puede llegar a 40 ºC. Para tratar la mastitis, el bebé debe vaciar el pecho de la madre; hay que observarlo cuando se agarra al pecho para ver si lo vacía bastante. De no ser así, deberá realizarse un vaciado manual o con un sacaleches. En función del tipo de mastitis, deberá llevarse a cabo un tratamiento antibiótico. La forma más extrema de mastitis es el absceso mamario, que es muy doloroso y requiere tratamiento quirúrgico.
- Depresión postparto. El parto conlleva un reajuste físico y emocional que se vive durante el puerperio. Generalmente, durante los primeros días se tiende a la tristeza, que se supera a medida que la mujer adquiere habilidades de cuidado del bebé y lo va conociendo. La tristeza postparto puede convertirse en una depresión si la madre no es capaz de adaptarse a la nueva situación. Los trastornos del sueño, la pérdida del hambre y de ilusión, la sensación de pérdida de control y la incapacidad para concentrarse son algunos de los síntomas de la depresión postparto. En cualquier caso, es necesario que la puérpera cuente con el apoyo emocional de la pareja, de la familia, de los amigos y de los profesionales.
- Síndrome de estrés postraumático después del parto. Es un trastorno de ansiedad que aparece en mujeres que se han sentido indefensas o han sufrido miedo u horror por su integridad física y la de su bebé durante el parto o postparto. El parto es un momento de gran vulnerabilidad para la mujer: las experiencias que se relacionan con él y las primeras horas del postparto quedan grabadas en la memoria consciente, tanto si son buenas como si son traumáticas. Algunos de los factores que desencadenan este síndrome son el alto grado de intervencionismo obstétrico (intervenciones para acelerar y precipitar el parto) y la percepción de cuidados inadecuados. Intervenciones como una cesárea urgente o el parto vaginal instrumental aumentan el riesgo de sufrir estrés postraumático.
Intervenciones obstétricaspP@)
Las intervenciones obstétricas son aquéllas que se utilizan para abreviar o iniciar el trabajo de parto, para controlar el bienestar materno y fetal, etc., como el uso de fármacos como la oxitocina, la monitorización fetal o el uso de instrumental para acortar la fase de expulsión.
1. Inducción farmacológica, 2. Estimulación oxitócica, 3. Inducción y estimulación no farmacológica, 4. Amnioscopia, 5. Amniorrexis artificial o amniotomía, 6. Maniobra de Kristeller, 7. Episiotomía, 8. Instrumentación obstétrica, 9. La cesárea, 10. Otras intervenciones.
1. Inducción farmacológica
La inducción del parto es la administración de fármacos y el uso de maniobras obstétricas para iniciar el trabajo de parto.
La inducción está indicada en caso de:
- patología materna: problemas de salud maternos, como, por ejemplo, una cardiopatía;
- patología fetal: problemas de salud fetal, como retraso en el crecimiento;
- no inicio del parto 24 horas después de la rotura de membranas (romper aguas);
- gestación cronológicamente prolongada: gestación de más de 42 semanas.
Los fármacos que se usan en una inducción dependen de las condiciones del cérvix de la mujer (grado de ablandamiento, acortamiento y dilatación) y del grado de encaje de la cabeza fetal. La inducción acostumbra a iniciarse con prostaglandinas en forma de gel, de comprimidos o de tiras impregnadas y se suele finalizar con oxitocina (la hormona más importante de la función reproductiva).
Para inducir el parto también se emplean otras maniobras obstétricas:
- Amniorrexis artificial. Es la rotura de membranas o bolsa de las aguas para estimular las contracciones.
- Maniobra de Hamilton. Mediante un tacto vaginal, se colocan los dedos entre la bolsa de las aguas y el cuello uterino para provocar contracciones. Esta maniobra es dolorosa, ineficaz y puede provocar la rotura prematura de la bolsa de las aguas. Esta maniobra debe reservarse para aquellas mujeres que necesiten finalizar la gestación a partir de las 41 semanas como alternativa o coadyuvante a los métodos farmacológicos de inducción. Nunca debería hacerse de forma rutinaria. Debe saberse que la maniobra de Hamilton puede ser dolorosa y puede provocar un sangrado del cérvix i que no es efectiva con el cérvix poco favorable.
- Dilatación manual. Consiste en forzar la apertura del cuello uterino mediante un tacto vaginal. Esta maniobra tiene los mismos inconvenientes que la de Hamilton y, además, provoca un edema (inflamación) del cuello uterino, que favorece los desgarros cervicales.
2. Estimulación oxitócica
La estimulación del parto consiste en administrar oxitocina a la gestante, generalmente por vía endovenosa, con el objetivo de provocar contracciones o de aumentar su intensidad y su frecuencia para acelerar el trabajo de parto, en caso de que se encuentre en una fase latente.
3. Inducción y estimulación no farmacológica
Tradicionalmente se han usado métodos de inducción no farmacológicos.
- Las relaciones sexuales. Hacen que la mujer segregue oxitocina y el hombre, prostaglandinas seminales, que pueden ayudar a ablandar el cérvix uterino y a iniciar el parto.
- El chocolate caliente. Tiene un efecto ligeramente laxante, como el aceite de ricino, pero más intenso. Ambos se han utilizado, tradicionalmente, para favorecer el inicio del trabajo de parto.
- Las terapias complementarias. Ofrecen alternativas para ayudar a iniciar el parto, como, por ejemplo, la estimulación de los pezones, que provoca la secreción de oxitocina, la acupuntura, el shiatsu, etc.
4. Amnioscopia
Es una técnica que se utiliza para ver el color de las aguas, cuando todavía no se han roto las membranas, a través de un aparato llamado amnioscopio y una lámpara. Es un procedimiento obsoleto.
5. Amniorrexis artificial o amniotomía
Es la ruptura de la bolsa amniótica mediante un objeto parecido a una aguja de gancho llamado amniótomo. La amniorrexis artificial suele practicarse de forma rutinaria para acelerar el trabajo de parto, que se abrevia de 60 a 120 minutos en un parto de 6 a 12 horas. La OMS desaconseja el uso rutinario de la amniotomía, puesto que puede conllevar complicaciones, como el prolapso de cordón, y efectos en el feto, como la pérdida de bienestar fetal. La amniotomía está indicada en la inducción del parto, en el parto estacionado y cuando se sospecha que hay pérdida de bienestar fetal después de valorar el color y la cantidad de las aguas.
6. Maniobra de Kristeller
Consiste en presionar el abdomen materno durante una contracción para acelerar la salida del feto. Es una maniobra desaconsejada por el riesgo de complicaciones como desprendimiento de placenta, desgarros del cérvix uterino, desgarros perineales, etc.
7. Episiotomía
Es una incisión que se practica en la vagina para ampliar su espacio y, de este modo, acelerar la salida fetal. Afecta la piel, el músculo y la mucosa vaginal y requiere sutura después de la salida del feto y de la placenta.
La episiotomía se lleva a cabo con unas tijeras durante la fase de expulsión, en el momento en que se da la presentación cefálica de corona, es decir, cuando la cabeza fetal sale y presiona el periné. Generalmente, se realiza bajo anestesia regional o local. La OMS cuestiona su uso indiscriminado y aconseja una práctica restringida, teniendo en cuenta cada caso individualmente.
La episiotomía está indicada en los siguientes casos:
- Distancia pequeña entre vagina y ano. Entre el ano y la vagina hay una distancia mediana de 3,9 cm; si la distancia es menor de 2,5 cm, el riesgo de lesión perineal aumenta 10 veces.
- Musculatura perineal rígida. Se trata de la carencia de elasticidad del periné.
- Cicatrices de mutilación de genitales femeninos o desgarros de tercer y cuarto grado en partos anteriores. Dificultan la distensión de la musculatura.
- Pérdida del bienestar fetal. Requiere abreviar el periodo expulsivo para que el feto nazca lo antes posible.
- Parto complicado. Requiere el uso de instrumentos como fórceps o espátulas.
El masaje perineal prenatal durante las últimas semanas de gestación es efectivo para prevenir el trauma perineal y las episiotomías, sobre todo en mujeres que esperan el primer hijo o a las que se ha practicado una episiotomía en un parto anterior.
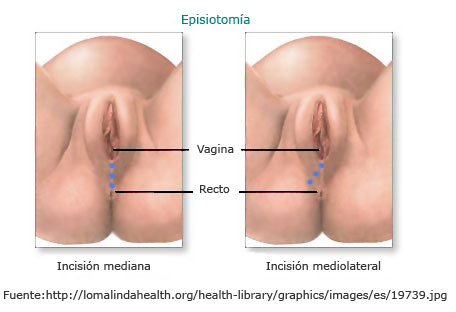
8. Instrumentación obstétrica
Se trata del uso del fórceps, de las espátulas de Thierry o del vacuoextractor o ventosa obstétrica para acortar el trabajo de parto y acelerar el nacimiento. La instrumentación puede ser necesaria en las situaciones siguientes:
Indicaciones maternas
- Agotamiento materno. Los partos largos pueden llegar a agotar a la madre hasta el punto de dificultar la fase de expulsión, en la que la gestante debe empujar firme y sostenidamente para ayudar a nacer al bebé. En esta situación también puede agotarse el músculo uterino, lo que, en partos muy largos, disminuye la efectividad de las contracciones.
- Analgesia excesiva. Si la anestesia peridural se ha administrado en dosis excesivas o la mujer es muy sensible a este tipo de fármacos, la gestante puede llegar a la fase de expulsión sin ninguna sensación. Si la mujer no siente la presión de la contracción y de la cabeza fetal, ni el pujo, difícilmente podrá parir sin ayuda.
- Expulsión prolongada. Se da en los casos en los que se para la evolución de la salida fetal. La duración del periodo expulsivo depende de si se usa anestesia peridural o de si se trata el primer parto. Generalmente, los partos con anestesia peridural de un primer hijo suelen tener una fase de expulsión que puede llegar a las cuatro horas; en cambio, con el segundo hijo y sin anestesia peridural, el tiempo considerado normal, desde la dilatación completa hasta la salida del feto, es de una hora.
- Enfermedad materna. Algunas enfermedades, como, por ejemplo, una cardiopatía, una infección materna, etc., precisan abreviar el periodo expulsivo.
Indicaciones fetales
- Pérdida de bienestar fetal. Insta acelerar el nacimiento.
- Distocia de rotación. El feto no se coloca de forma adecuada en la pelvis materna.
La instrumentación obstétrica puede llevarse a cabo con los instrumentos que se describen a continuación:
- Fórceps
El fórceps son unas tenazas metálicas, fenestradas, formadas por dos ramas que se articulan entre sí. Estas ramas se introducen separadas en la vagina y se colocan una a cada lado de la cabeza del feto; después, se articulan y se hace rotar la cabeza fetal, sobre la que se ejerce una tracción hasta que sale. Es un instrumento contraindicado en prematuros, por la presión que se ejerce sobre la cabeza. Para practicar esta técnica, hay que aplicar anestesia, la bolsa de las aguas debe estar rota, la dilatación tiene que ser total y la cabeza debe estar colocada en el estrecho inferior de la pelvis.
Complicaciones:- lesiones en los tejidos maternos: cérvix, vagina y músculo;
- marcas o pequeñas heridas temporales en la cabeza fetal;
- lesiones o fracturas craneofaciales en el feto.
Font: Lucia Alcaraz i Julia Cid
- Espátulas de Thierry
Las espátulas de Thierry o espátulas son dos cucharas metálicas que actúan como calzador o tobogán para la cabeza fetal. A diferencia del fórceps, estas cucharas no se articulan ni presionan, sino que amplían el espacio vaginal para ayudar al feto a descender y a salir. Los criterios de aplicación y las complicaciones son similares a las del uso del fórceps, a pesar de que se les atribuyen más riesgos de lesiones en los tejidos maternos.
Font: Lucia Alcaraz i Julia Cid
- Vacuoextractor o ventosa
Se trata de un pequeño cuenco o campana que se coloca encima de la cabeza fetal, a la que se aplica una presión negativa hasta que se consigue el vacío. El vacío hace que la campana quede adherida a la cabeza del feto y que se pueda ejercer una tracción, de manera intermitente y sincronizada con la contracción uterina. Para conseguir el vacío progresivo, se necesitan unos 10 ó 20 minutos, por lo que este instrumento no se emplea en caso de sufrimiento fetal agudo, en el es necesaria una extracción rápida. La ventosa puede aplicarse sin anestesia.
El vacuoextractor está indicado en situaciones similares a las que se aplica el fórceps y las espátulas, pero con la limitación del tiempo; por lo tanto, no se recomienda en situaciones de urgencia. Tampoco puede utilizarse en prematuros, por la presión negativa que ejerce sobre la cabeza, puesto que aumenta el riesgo de hemorragia intracraneal en el bebé.
La ventosa conlleva menos complicaciones maternas que el fórceps o las espátulas. Las complicaciones fetales pueden ser: lesiones en la zona en la que se ha adherido el cuenco, cefalohematoma (acumulación de sangre bajo el cuero cabelludo que se reabsorbe espontáneamente en unos días) y hemorragia intracraneal.
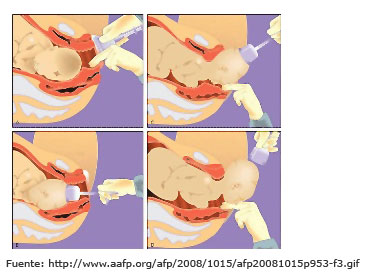
9. La cesárea
La cesárea es una intervención quirúrgica cuyo objetivo es el nacimiento del feto y la extracción de las membranas y la placenta por vía abdominal. El abordaje del feto se lleva a cabo a través de una incisión transversa suprapúbica, llamada incisión de Pfannenstiel, que suele dar un buen resultado estético. La piel se puede suturar con grapas o con hilo de nilón, que deben retirarse entre los siete y diez días postintervención; las suturas internas se reabsorben con el tiempo.
La intervención dura, aproximadamente, entre 30 y 60 minutos y habitualmente se lleva a cabo con anestesia regional (epidural o raquídea), con la ventaja de que la madre está completamente consciente y puede ver al recién nacido inmediatamente. Raramente se requiere la anestesia general.
Hay diferentes tipos de cesárea.
- Cesárea electiva o programada. A veces, por factores maternos o fetales, el parto vaginal no está indicado y, por lo tanto, se cita a la mujer para practicarle una cesárea, por ejemplo, en casos de placenta previa oclusiva, dos o más cirugías uterinas anteriores, presentación transversa (el feto se coloca transverso al útero materno, lo que imposibilita el parto vaginal), etc. Una cesárea programada puede convertirse en urgente si el trabajo de parto se inicia antes de la fecha programada para la intervención.
- Cesárea no urgente de realización inmediata. Se practica cuando surgen riesgos maternos o fetales que, si persisten, pueden poner en peligro la vida de la madre o del bebé. La cesárea deberá realizarse en un plazo razonablemente breve. Está indicada en casos de parto estacionado (cuando los trabajos de parto no progresan), cuando es imposible finalizar el parto por vía vaginal o cuando se agrava una patología materna previa.
- Cesárea urgente. Se practica cuando aparece un problema de salud grave para el feto o para la madre; un ejemplo clásico es el prolapso de cordón. También está indicada en casos de desprendimiento de la placenta durante el embarazo o durante el trabajo de parto, hemorragia, ruptura uterina o dehiscencia de una cicatriz uterina anterior, sufrimiento fetal, etc.
Complicaciones
Los adelantos médicos han hecho las cesáreas cada vez más seguras, pero los índices de morbimortalidad maternofetal por cesárea todavía son importantes si se comparan con los del parto vaginal, por lo que sólo deberían practicarse las cesáreas estrictamente necesarias y siempre que los beneficios superen los riesgos.- Complicaciones maternas
- Hemorragias durante la intervención o en el postparto.
- Complicaciones relacionadas con la anestesia.
- Formación de trombos en las extremidades inferiores, debido a la inmovilización prolongada y a los cambios fisiológicos del parto y postparto.
- Embolismo pulmonar: obstrucción repentina de una arteria pulmonar por un émbolo (coágulo, líquido amniótico, etc.) que puede comprometer la función respiratoria.
- Parálisis intestinal: alteración transitoria de la propulsión intestinal, que cede espontáneamente entre las 24 y 72 horas.
- Infecciones.
- Dehiscencia de la cicatriz: separación de los bordes de la cicatriz.
- Emociones negativas, depresión postparto o síndrome de estrés postraumático (más frecuente en las cesáreas no programadas).
- Complicaciones fetales
- Problemas respiratorios. Los bebés nacidos por cesárea tienen más riesgo de sufrir problemas respiratorios durante el postparto inmediato, puesto que pasar por el canal del parto ayuda a expulsar el líquido pulmonar.
- Hipertensión pulmonar persistente. Los bebés nacidos por cesárea electiva tienen más riesgo de sufrir una hipertensión pulmonar persistente (cianosis, angustia respiratoria, soplo cardíaco), causada por la persistencia de la circulación fetal, que debería cambiar, después del nacimiento, para adaptarse se a la vida extrauterina.
- Complicaciones derivadas de la separación madre-hijo. Los bebés nacidos por cesárea tienen más probabilidades de desarrollar problemas con la lactancia, más dificultades para elaborar el vínculo con la madre, etc.
- Complicaciones maternas
10. Otras intervenciones
Además de las obstétricas, existen una serie de intervenciones generales que se llevan a cabo en las salas de partos.
- Colocación de una vía endovenosa. En la mayoría de centros hospitalarios se coloca una vía endovenosa a la mujer, a pesar de que la mayoría de guías de parto normal desaconsejan su uso sistemático.
- Sonda vesical. Se recomienda la sonda ocasional no permanente de la vejiga de la orina a mujeres sometidas a anestesia peridural, puesto que la vejiga llena puede ser un obstáculo para la salida del bebé. La sonda vesical permanente está indicada para mujeres a las que se debe practicar una cesárea.
- Enema. Tradicionalmente, se administraba un enema a todas las mujeres que ingresaban en una sala de partos con el objetivo de limpiar el recto para reducir el riesgo de infección. Esta práctica es completamente obsoleta, dolorosa e incómoda para la mujer, no garantiza que el recto se encuentre libre de heces en el momento del nacimiento, ni reduce el riesgo de infección perineal. Generalmente, la mujer evacua varias veces durante la fase de pródromos y de dilatación de manera espontánea. La administración del enema debe limitarse a aquellas mujeres que lo soliciten de forma expresa o a las que presenten la ampolla rectal llena y no puedan evacuar espontáneamente.
- Rasurado. El rasurado de la zona púbica y genital también ha sido una práctica generalizada en las salas de partos. El objetivo del rasurado era limpiar de pelo la zona genital para aumentar la asepsia del parto y facilitar el trabajo al asistente que tenía que suturar el desgarro o la episiotomía. Igual que la administración de enemas, es una práctica obsoleta, e incómoda y dolorosa para la mujer. Debería evitarse, por lo tanto, el rasurado y sustituirlo por un corte apurado del pelo, limitado a la zona que deba suturarse. En caso de cesárea, se recomienda rasurar únicamente la parte más alta del pelo púbico y justo antes de la intervención.
- Ayuno. Desde que en el año 1946 se describió el síndrome de Mendelson (que es el paso de contenido gástrico a los pulmones), se recomendó el ayuno antes del parto. A pesar de eso, hay que tener en cuenta que este síndrome sólo se da cuando la persona se encuentra bajo anestesia general o cuando está inconsciente. A partir de 1970, la anestesia regional ha desplazado la general en todos los campos de la cirugía, particularmente, en el campo de la obstetricia; por lo tanto, el riesgo de desarrollar este síndrome ha disminuido.
Así pues, el ayuno durante el parto es una práctica en desuso, que puede conllevar complicaciones:- No garantiza que el estómago esté vacío (las digestiones de las gestantes son más lentas).
- Aumenta la acidez del contenido gástrico puesto que incrementa la producción de ácido clorhídrico; la gravedad del síndrome de Mendelson está relacionada con el volumen del contenido aspirado y con la acidez.
- Puede provocar deshidratación.
- Puede producir hipoglucemia (bajada de glucosa en la sangre) y provocar cetosis (desequilibrio del metabolismo que indica que se están consumiendo las reservas almacenadas en el cuerpo en forma de grasas); estas situaciones conllevan:
- náuseas y vómitos,
- dolor de cabeza,
- sudores, alteraciones visuales y pérdida de conocimiento,
- agotamiento materno;
- retraso del trabajo de parto, por la disminución de la frecuencia y la fuerza de las contracciones, y aumento del riesgo de complicaciones (que pueden comportar un parto instrumental);
- compromiso en la aportación de energía al feto y pérdida de bienestar fetal y neonatal.
La mujer que no presenta factores de riesgo necesita ingerir alimentos durante el trabajo de parto y se la debe animar a comer, tanto si quiere anestesia epidural como si no quiere.
El parto y otras situaciones de vida (parir en un lugar no planeado, de viaje, en casa...)pP@)
1. El parto en un lugar no planeado
El trabajo de parto puede iniciarse de forma sutil y progresiva o precipitarse en pocas horas. El primer parto de una mujer suele comenzar progresivamente, pero, en general, el segundo y los posteriores pueden ser mucho más rápidos, tanto en la forma de empezar (sin fase de pródromos) como en el tiempo de dilatación y nacimiento. Por otro lado, los síntomas de inicio del trabajo de parto son variables y pueden confundirse con molestias digestivas o lumbares propias del embarazo, con lo que la mujer puede que no llegue a tiempo al hospital o al lugar donde tenía planificado dar a luz. Tanto si el parto se produce accidentalmente en casa como si se da en otro lugar, deben tenerse en cuenta algunas recomendaciones generales:
- Si la mujer nota que el nacimiento del bebé es inminente, es mejor que se quede donde esté.
- Si está sola, debe intentar avisar a alguien (la pareja, un vecino o una vecina, un amigo o una amiga, los servicios de emergencias, etc.).
- La gestante debe estar atenta a las necesidades corporales y dejarse llevar por lo que el cuerpo le pida: los movimientos, la respiración, etc.; escuchar el cuerpo y concentrarse en las sensaciones ayuda a combatir el miedo y la tensión del momento.
- Si el nacimiento se ha producido, debe agarrarse al bebé, colocarlo sobre el abdomen materno, piel con piel, y secarlo: esta estimulación y la voz materna suelen ser suficientes para que el recién nacido empiece a respirar. Hay que recordar que hasta que no se inicia la respiración pulmonar, el neonato respira a través del cordón umbilical; el bebé pasará de una respiración a otra suavemente y, poco a poco, el color de la piel pasará de azulado a rosado.
- Debe abrigarse a la madre y al recién nacido.
- No hay que realizar ninguna maniobra con el cordón, ni cortarlo ni tocarlo: debe esperarse la ambulancia. El cordón umbilical se colapsa espontáneamente.
- Si la mujer tiene más ganas de empujar, es posible que salga la placenta. En este caso tampoco debe intervenirse: sólo hay que envolver al bebé y la placenta, sin separarlos, y dejarlos siempre sobre la madre.
- La persona acompañante debe estar atenta a las necesidades de la mujer: tiene que ayudar a acomodarla, avisar a la ambulancia y, sobre todo, mantener la calma.
- Si el parto se produce en un coche o en la ambulancia, la madre y el bebé deben abrigarse bien con ropa limpia. Si esto no es factible, hay que colocar al recién nacido bajo la ropa de la madre y procurar acomodar a la mujer en el lugar más limpio posible.
2. La maternidad en solitario
Cada vez hay más mujeres que afrontan el embarazo y el parto en solitario, ya sea como consecuencia de una elección personal o por circunstancias ajenas a su voluntad. En cualquier caso, es importante contar con el apoyo de algún familiar o amigo durante el parto y el postparto, que ayude a la mujer en estos momentos: el acompañamiento de alguna persona de confianza favorece el trabajo de parto, y esto es especialmente relevante para las mujeres que asumen la maternidad en solitario. Debe tenerse en cuenta también que las emociones de la gestante en el momento del parto juegan un papel importante: pueden favorecerlo o bloquearlo. Tanto en España como en Europa, se observa un número creciente de mujeres que acceden a la maternidad a través de técnicas de reproducción asistida. En general, suelen ser independientes económicamente y con un nivel intelectual alto; han planificado el embarazo y han buscado apoyo y recursos para afrontar el parto y el postparto. Si la maternidad en solitario ha sido una opción escogida por la mujer, el parto se vive positivamente.
Si la mujer no ha elegido la maternidad en solitario, hay emociones que pueden interferir en el trabajo de parto: culpabilidad, abandono (si había pareja), autoestima baja, sensación de aislamiento y de estigmatización, etc. Además, también influyen los recursos económicos, la edad de la gestante (si es adolescente, por ejemplo), aspectos culturales y étnicos, etc. En este caso, por lo tanto, es especialmente relevante que las personas que acompañan a la mujer durante el parto y el postparto estén informadas y sensibilizadas.
3. El duelo perinatal
Se considera muerte perinatal la que se da entre la semana 28 del embarazo y el séptimo día después del parto. Si la muerte fetal se diagnostica durante el embarazo, se recomienda ingresar en el hospital y provocar el parto con métodos farmacológicos, a pesar de que en el 80 % de los casos el parto se produce espontáneamente durante las dos o tres semanas siguientes. En estos casos no se recomienda la cesárea (a no ser que exista algún factor que la requiera), por el riesgo de complicaciones en el postparto y en embarazos posteriores. Si el parto se produce en el hospital, la gestante puede pedir la anestesia peridural.
Parir un feto muerto es una experiencia muy traumática que hay que afrontar con mucha delicadeza. La mujer empieza a vivir el luto durante el parto y pasa por diferentes fases, como la culpabilidad por la muerte de su hijo o su hija nonato. Ante esta circunstancia, debe poder expresar sus emociones libremente (tristeza, angustia, ira, etc.), tanto en la intimidad como acompañada de la persona que desee. Todos estos sentimientos intervendrán en el trabajo de parto, por lo que los profesionales que acompañan a la mujer y a la pareja han de prestarles especial atención.
Existen varios factores que pueden provocar la muerte perinatal: defectos congénitos (cardiopatía fetal), exposición de la gestante a gérmenes o a sustancias teratogénicas, prematuridad, enfermedades maternas, complicaciones neonatales relacionadas con el parto (asfixia, traumatismos o hemorragia cerebral), etc.
Cuando el bebé nace con alguna complicación grave, debe ingresar inmediatamente en la unidad de cuidados intensivos de neonatos y, generalmente, los padres no tienen ningún contacto con la criatura hasta unas horas después. Durante este periodo la madre está muy sensible, y su cansancio y su dolor se mezclan con la angustia, la tristeza y el miedo por la salud del bebé.
Durante las horas y los días siguientes, los padres deben asumir la enfermedad del hijo o de la hija, la hospitalización y, a veces, la muerte: en este momento se inicia el proceso de luto. Para ayudar a elaborar el luto del recién nacido es imprescindible contar con profesionales implicados y con experiencia en este tipo de situaciones, para que informen a los padres con sensibilidad y empatía. Además, deben tenerse en cuenta las siguientes recomendaciones:
- Hay que procurar momentos de intimidad con la pareja, para expresar emociones y comunicarse.
- Es necesario ver y tocar al bebé, para tomar conciencia del nacimiento y de la muerte.
- Es importante poner nombre al recién nacido.
- Deben recogerse y elaborar recuerdos del niño o la niña (fotos, huellas, la pulsera identificativa, etc.).
- Hay que implicar a los otros hijos en el luto.
- Tiene que buscarse ayuda psicológica.
- Es importante prepararse para encontrarse con el resto de la familia y los amigos.
- Deben adaptarse las actividades de la vida diaria a este proceso.
- Es importante tener en cuenta aspectos culturales y religiosos a la hora de vivir el luto.
Tradicionalmente, el luto perinatal no se ha tenido en cuenta en los protocolos hospitalarios y se ha tratado con desconocimiento. A raíz de estas carencias, han surgido iniciativas llevadas a cabo por personas que, después de haber sufrido esta experiencia, han creado grupos de apoyo, bloques y foros, en los que puede encontrarse información y compartir vivencias: Umanita y Petits amb llum son páginas web de apoyo para la muerte perinatal y neonatal.
Enlaces de interés
Fuentes de interés general
- Campaña para favorecer el contacto piel con piel
- Información sobre la episiotomia
- Para la vida
- Plataforma pro-derechos del nacimiento
- Sociedad Española de Ginecología y Obstétricia
Asociaciones / grupos de ayuda mutua"
- Asociación Catalana de Comadronas
- Asociación nacer en casa de España
- Dona llum. Asociación catalana para un parto respetado
- El parto es nuestro
- Federación de Asociaciones de Matronas de España
- Petits amb llum
- Umamanita. Apoyo para la muerte perinatal & neonatal
Bibliografía
Bibliografía consultada
- Amostegui JM, Ferri A, Lillo C y Serra ML. Incontinencia urinaria y otras lesiones del suelo pelviano: etiología y estrategias de prevención [article disponible a Internet].
Rev Med Univ Navar. 2004 [accés 9 de juliol de 2010]; 48 (4): 18-31. Disponible a:www.unav.es/revistamedicina/48_4/suelo%20pelviano.pdf - Bajo Arenas JM, Melchor Marcos JC, Mercé LT, editors. Fundamentos de Obstetricia.
Madrid. Sociedad Española de Ginecología y Obstetricia; 2007 - Balaskas J. Parto y nacimiento en el agua [article disponible a Internet].
Ob stare. 2002 [accés 12 de juliol de 2010]; 4: 13-19. Disponible a:http://www.obstare.com/varios/revistas/Parto%20y%20Nacimiento%20en%20Agua.pdf - Calais-Germain B. El periné femenino y el parto.
Barcelona: La liebre de marzo; 1998. - Calais-Germain B, Vives N. Parir en movimiento. La movilidad de la pelvis en el parto.
Barcelona: La liebre de marzo; 2009. - Caravaca E, Martínez M, Casajoana M, Lorente I. Hidratación y alimentación durante el trabajo de parto "Revisión de la evidencia científica” [Article disponible a Internet].
Matronas prof. 2009 [accés 12 de juliol de 2010]; 10 (1): 10-13. Disponible a: http://www.federacion-matronas.org/rs/582/d112d6ad-54ec-438b-9358-4483f9e98868/c50/rglang/es-ES/filename/vol10n1pag10-13.pdf - Chalmers B, Mangiaterra V, Porter R. WHO principles of perinatal care: the essential antenatal, perinatal, and postpartum care course.
Birth. 2001; 28: 202-207. - Cuidados en el parto normal: una guía práctica.
Ginebra: Organización Mundial de la Salud, Departamento de Investigación y Salud Reproductiva; 1999. - Domínguez P, Gonzalo T, Lainez B, y Eligio M. Guia d’assitència del part a casa [Internet].
Barcelona: Col·legi Oficial d’Infermeria de Barcelona; 2010 [accés 8 de juliol de 2010]. Disponible a:http://www.coib.cat/uploadsBO/Generica/Documents/GUIA%20PART%20CASA_LLARGA.PDF - Dunham C, Myers F, Barnden N, McDougall A, Kelly T, Aria B. Mamatoto: La celebración del nacimiento.
Barcelona: Plural de Ediciones SA; 1992. - Ehrenreich B, English D. Brujas, comadronas y enfermeras: historia de las sanadoras; dolencias y trastornos: política sexual de la enfermedad.
Barcelona: La Sal; 1981. - Federación de Asociaciones de Matronas de España (FAME). Iniciativa parto normal. Documento de consenso [Internet].
Barcelona: Federación de Asociaciones de Matronas de España (FAME); 2007 [accés 9 de juliol de 2010]. Disponible a:http://www.federacion-matronas.org/ipn/documentos/iniciativa-parto-normal - Fernández del Castillo I. La revolución del nacimiento. En busca de un parto más humano y menos traumático.
Madrid: Plus Vitae; 1994. - Generalitat de Catalunya. Departament de Salut. Protocol de assistència al part i al puerperi i d’atenció al nadó [Internet].
Barcelona: Direcció General de Salut Pública; 2003 [accés 8 de juliol de 2010]. Disponible a:https://www.gencat.cat/salut/depsalut/pdf/protpart.pdf - Generalitat de Catalunya, Departament de Salut. Protocol per a l’assistència natural al part normal [Internet].
Barcelona: Direcció General de Salut Pública; 2007 [accés 8 de juliol de 2010]. Disponible a: http://www.gencat.cat/salut/depsalut/pdf/part2007.pdf - Lebrero E. Parto en el agua (el agua en el parto) [Internet].
Holistika [accés 12 de juliol de 2010]. Disponible a: http://www.holistika.net/parto_natural/parto_fisiologico/parto_en_el_agua_el_agua_en_el_parto.asp - López G, Jiménez M. Las casas de parto dentro del sistema hospitalario [article disponible a Internet].
Matronas Prof. 2009 [accés 12 de juliol de 2010]; 10 (2): 12-15. Disponible a:http://www.federacion-matronas.org/revista/matronas-profesion/sumarios/i/10332/173/las-casas-de-parto-dentro-del-sistema-hospitalario - Luque Fernández MA, Oliver Reche MI. Diferencias culturales en la percepción y vivencia del parto. El caso de las mujeres inmigradas.Index Enferm [revista disponible a Internet]. 2005 [accés 12 de juliol de 2010]; 14 (48-49): 9-13. Disponible a:http://scielo.isciii.es/scielo.php?pid=S1132-12962005000100002&script=sci_arttext
- Nacional Institute for Helth and clinical Excellence. Intrapartum care. Care of healthy women and their babies during childbirth. Nice clinical guideline 55 [Internet].
London: National Institute for Health and Clinical Excellence (NICE); 2007 [accés 12 de juliol de 2010]. Disponible a: http://www.nice.org.uk/nicemedia/pdf/IPCNICEGuidance.pdf - Odent M. El bebé es un mamífero.
Madrid: Mandala Ediciones SA; 1990. - Odent M. La cientificación del amor. El amor en la ciencia.
2a ed. Buenos Aires: Editorial Creavida; 2005. - Observatorio de Salud de la Mujer y del Sistema Nacional de Salud, Dirección General Agencia de Calidad del Sistema Nacional de Salud, Ministerio de Sanidad y Consumo, coordinadors. Estrategia de atención al parto normal en el sistema nacional de salud [Internet].
Madrid: Ministerio de Sanidad y Consumo, Centro de Publicaciones; 2008 [accés 12 de juliol de 2010]. Disponible a:http://www.msc.es/organizacion/sns/planCalidadSNS/pdf/equidad/estrategiaPartoEnero2008.pd - Organización Mundial de la Salud. Departamento de Investigación y Salud Reproductiva. Cuidados en el parto normal: una guía práctica [Internet].
Ginebra: Organización Mundial de la Salud. Departamento de Investigación y Salud Reproductiva; 1996 [accés 12 de juliol de 2010]. Disponible a:http://whqlibdoc.who.int/hq/1996/WHO_FRH_MSM_96.24_spa.pdf - Organización Mundial de la Salud. Estadísticas sanitarias mundiales. [disponible a Internet].
Ginebra: Organización Mundial de la Salud; 2009 [accés 12 de juliol de 2010]. Disponible a:http://www.who.int/whosis/whostat/ES_WHS09_Full.pdf - Organización Mundial de la Salud. Mortalidad materna en 2005. Estimaciones elaboradas por la OMS, el UNICEF, el UNFPA y el Banco Mundial [Internet].
Ginebra: Organización Mundial de la Salud; 2008 [accés 12 de juliol de 2008]. Disponible a: http://whqlibdoc.who.int/publications/2008/9789243596211_spa.pdf - Organización Mundial de la Salud. Tecnología apropiada para el parto.
Lancet (Ed Esp). 1985; 2: 436-437. - Regidor E, Gutiérrez-Fisac JL, Alfaro M. Indicadores de salud 2009: evolución de los indicadores del estado de salud en España y su magnitud en el contexto de la Unión Europea [Internet].
Madrid: Ministerio de Sanidad y política social; 2009 [accés 12 de juliol de 2010]. Disponible a: http://www.msssi.gob.es/estadEstudios/estadisticas/inforRecopilaciones/docs/Indicadores2009.pdf - Robertson A. El dolor en el parto [article disponible a Internet].
Ob stare. 2004 [accés 12 de juliol de 2010]; 12: 32-39. Disponible a:http://www.obstare.com/varios/revistas/El%20Dolor%20en%20el%20Parto.pdf - Sanchez Luna M, Pallas Alonso CR, Botet i Mussons F, Echániz Urcelay I, Castro Conde JR, Narbona López E. Recomendaciones para el cuidado y atención del recién nacido sano en el parto y en las primeras horas después del nacimiento.
An Esp Pediatr. 2009; 71(4): 349–361. - Sánchez Montoya J, Palacios Alzaga G. Trastorno de estrés postraumático en el embarazo, parto y posparto [article disponible a Internet].
Matronas Prof; 2007 [accés 12 de juliol de 2010]; 8 (1): 12-19. Disponible a:http://www.federacion-matronas.org/revista/matronas-profesion/sumarios/i/6235/173/trastorno-de-estres-postraumatico-en-el-embarazo-parto-y-posparto - Seguranyes G. Enfermería Maternal.
Barcelona: Masson; 1995. - Simkin P, Ancheta R. The labor progress handbook.
2a ed. Malden: Blackwell Science; 2005. - Torre Palomo MT de la. El nacimiento domiciliario planificado para mujeres embarazadas seleccionas no es desaconsejable.
Evidentia [revista disponible a Internet]. 2006 [accés 12 de juliol de 2010]; 3 (7). Disponible a: http://www.index-f.com/evidentia/n7/190articulo.php - Towler J, Bramall J. Comadronas en la historia y en la sociedad.
Barcelona: Editorial Masson; 1997. - Walker C. Fisioterapia en obstetricia y uroginecología.
Barcelona: Editorial Masson; 2006.
Bibliografía recomanada
- Goer H. Guía de la mujer consciente para un parto mejor.
Tenerife: Editorial Ob stare; 2008. - Kitzinger S. El nuevo gran libro del embarazo y el parto.
Barcelona: Ediciones Medici; 1998. - Odent M. El bebé es un mamífero.
3a ed. Madrid: Ob stare; 2009. - Odent M. La cesarea ¿Problema o solución?.
2a ed. Barcelona: La liebre de marzo; 2009. - Odent M, Mustieles JL. El agua, la vida y la sexualidad.
Barcelona: Ediciones Urano; 1991. - Olza I, Lebrero E. ¿Nacer por cesárea?: evitar cesáreas innecesarias, vivir cesáreas respetuosas.
Barcelona: Editorial Granica; 2005. - Smulders B, Croon M. Embarazo seguro: la guía más completa y actual.
Barcelona: Ediciones Medici; 2001. - Smulders B, Croon M. Parto seguro: una guía completa.
Barcelona: Ediciones Medici; 2002.
Postpart
- Gutmann L. La maternidad y el encuentro con la propia sombra: crisis vital y revolución emocional.
Barcelona: RBA; 2006. - Gutmann L. Puerperios y otras exploraciones del alma femenina.
Buenos Aires: Nuevo extremo; 2004. - Smulders B. Postparto seguro. Y los primeros meses tras el parto.
Barcelona: Medici; 2009.

Carmen Fernández Ferrín
Enfermera. Fué profesora Emérita de la Escuela de Enfermería de la Universidad de Barcelona.
La Carmen falleció en agosto del 2013 pero su aportación y experiencia enfermera continuaran siempre presentes en la Enfermera virtual.
Fué experta en el modelo conceptual de Virginia Henderson, se interesó por el desarrollo disciplinar de la enfermería, especialmente por todo lo relacionado con la construcción teórica del mismo. Conferenciante y ponente en foros de discusión y formación profesional. Autora de Los diagnósticos enfermeros. Revisión crítica y guía práctica (8ª ed., Madrid: Elsevier, 2008) y de De la teoría a la práctica. El pensamiento de Virginia Henderson en el siglo XXI (3ª ed., Barcelona: Masson, 2005), así como de numerosos artículos.
Formó parte de la dirección científica de la Enfermera virtual y, como tal, participó en la definición de los conceptos nucleares que enmarcan la filosofía de la web, asesoró en la construcción de la misma y en el diseño de la estructura de las fichas. Así mismo, participó en la selección de los temas a abordar, en la revisión, desde el punto de vista disciplinar, de los contenidos elaborados por los autores y en la revisión final del material elaborado antes de su publicación en la web.


Gisel Fontanet Cornudella
Máster en educación para la salud (UDL). Postgrado en Enfermería psicosocial y salud mental (UB).
Actualmente es gestora de desarrollo de personas de la Unidad de Gestión del Conocimiento de la Fundación Sanitaria Mollet. Miembro del Consejo Asesor Fundación TICSALUT 2014-2017, del grupo @MWC_nursing, entre otros.
Hasta abril de 2015, ha sido adjunta en la Dirección de Programas del COIB llevando a cargo la dirección y coordinación del proyecto Infermera virtual y hasta diciembre de 2016 la dirección de la elaboración y el mantenimiento de los contenidos de Infermera virtual en lo que a su vertiente estructural y pedagógica se refiere, y como asesora del proyecto. Considera que las tecnologías de la información y la comunicación (TIC) e Internet y, en general, la red 2.0 son un canal de comunicación e interacción con y para los ciudadanos, con un gran potencial para la promoción de la autonomía e independencia de las personas en el control y mejora de su salud, como complemento de la atención presencial y continuidad de los cuidados, puesto que es un medio a través del que la persona poco a poco expresa sus necesidades, deseos o inquietudes. Esta información es primordial para conocer el sujeto de la educación y en el cuidar.
Desde 1998, su actividad profesional se desarrolla en el marco de la promoción y la educación para la salud. Fue coordinadora y enfermera asistencial durante 6 años de la Unidad de educación para la salud en la atención a personas afectadas de un problema de salud crónico del Hospital Vall d’Hebron de Barcelona, donde intercaló de forma pionera la atención presencial y virtual. Ha ido centrando su línea de trabajo en el desarrollo de proyectos en el campo de la tecnología de la información y la comunicación (TIC), en el ámbito de la salud.
Es autora de diversas publicaciones, tanto en el registro escrito como en el audiovisual, y de documentos de opinión referentes a la promoción y educación para la salud. Ha colaborado y ha participado en varias jornadas, espacios de debate y estudios de investigación, entre otros, relacionados con la aplicación de las TIC en el ámbito de la salud. Ha iniciado líneas de trabajo en el marco de la promoción y educación para la salud en la escuela, como contexto de ejercicio de la enfermera. Fué miembro fundador del grupo Innovación y Tecnología del COIB @itcoib.


Mª Teresa Luis Rodrigo
Enfermera. Profesora Emérita de la Escuela de Enfermería de la Universidad de Barcelona. Se ha interesado desde hace años en el desarrollo y la utilización de las terminologías enfermeras (de diagnósticos, intervenciones y resultados), desde una concepción disciplinar de los cuidados. Conferenciante y ponente en foros de discusión y formación profesional. Autora de Los diagnósticos enfermeros. Revisión crítica y guía práctica (8ª ed., Madrid: Elsevier, 2008) y de De la teoría a la práctica. El pensamiento de Virginia Henderson en el siglo XXI (3ª ed., Barcelona: Masson, 2005), así como de numerosos artículos en distintas revistas científicas.
Hasta diciembre de 2016 formó parte de la dirección científica y disciplinaria de la Infermera virtual y, como tal, ha participado en la elaboración de los conceptos nucleares que guían el contenido de la web, ha asesorado en cuanto a su construcción y en la selección de los temas a abordar, de igual modo, ha colaborado, siempre desde la perspectiva científica y disciplinaria, en la revisión de los contenidos elaborados por los autores y en la revisión final del material elaborado antes de publicarlo en la web.


Roser Castells Baró
Llicenciada en filologia catalana (UB), màster en escriptura per a la televisió i el cinema (UAB), i postgraduada en reportatge de televisió (UPF). Ha treballat com a lingüista especialitzada en llenguatges tècnics i científics al Centre de Terminologia Termcat, i com a assessora lingüística i traductora a la "Revista de la Reial Acadèmia de Medicina de Catalunya", entre altres entitats. Actualment, compagina l'activitat com a lingüista amb la de guionista. Ha col·laborat en la realització de diversos vídeos didàctics per al COIB.

Julia Cid Vaquero
Diplomada en enfermería (UB, 1995). Postgrado en atención prehospitalaria urgente (UB, 1996). Enfermera especialista en enfermería obstétrico-ginecológica (comadrona) (Unidad Docente de Cataluña, 1997-1998). Postgrado XXVIII Curso de Medicina Tropical (UB, 1999). Curso Sexualidad y Salud Reproductiva V (Asociación Catalana de Comadronas, 2006). Comadrona asistencial en el PASSIR (Programa de Atención a la Salud Sexual y Reproductiva) en el área de la Izquierda de l’Eixample (Barcelona).


Lucia Alcaraz Vidal
Diplomada Universitaria en Enfermeria por la Universidad de Barcelona en 1990, Posgrado de Enfermería Quirúrgica en la Escuela Universitaria de Enfermería del Hospital de St.Pau (Barcelona) en 1992, Enfermera especialista en Enfermería obstétrico-ginecológica (Comadrona) 2000-2002 en la Unidad Docente de Cataluña.
Enfermera quirúrgica en el Hospital Clínc y Provincial de Barcelona (1990-1992) y en el Hospital de de St.Pau (Barcelona) desde 1992 hasta el año 2000.
Comadrona asitencial desde el 2002 en: Sala de Partos en el Hospital del Mar (Barcelona) durante 6 meses, Sala de Partos del Hospital de St.Pau (Barcelona) hasta la hoy, el PASSIR (Programa d’Atenció Sexual i Reproductiva) en el área de l’Esquerre de l’Eixample (Barcelona) hasta hoy . Colaboradora en la formación pregrado en la Escuela Universitaria de Enfermeria del Hospital de St.Pau (Barcelona) en la asignatura de Materno Infantil.

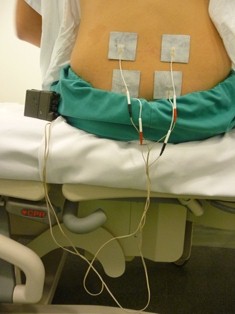

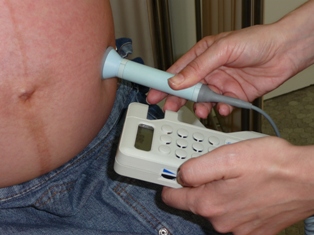
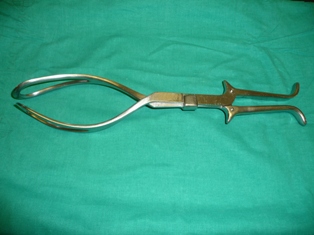
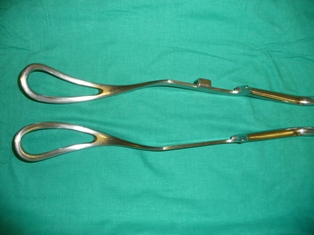
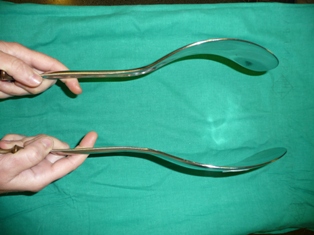

 Guardando valoración...
Guardando valoración...