Contingut patrocinat per:
![]()
Informació pràctica
Estructura i funció del cos humàP@)
En el cas de la psoriasi, els sistemes que estan directament relacionats amb aquesta malaltia són:
La persona, home o dona, de qualsevol edat o condició, és un ésser multidimensional integrat, únic i singular, de necessitats característiques, capaç d’actuar deliberadament per aconseguir les metes que es proposa, assumir la responsabilitat de la seva pròpia vida i del seu propi benestar, i relacionar-se amb ell mateix i amb el seu ambient en la direcció que ha escollit.
La idea d’ésser multidimensional integrat inclou les dimensions biològica, psicològica, social i espiritual. Totes experimenten processos de desenvolupament i s’influencien mútuament. Cada una de les dimensions amb què es descriu la persona està relacionada permanentment i simultàniament amb les altres, i formen un tot en què cap es pot reduir o subordinar a l’altra, ni pot ser tinguda en compte de forma aïllada. Per tant, davant de qualsevol situació, la persona respon com un tot amb una afectació variable de les quatre dimensions. Cada dimensió comporta una sèrie de processos, alguns dels quals són automàtics o inconscients, i d’altres, en canvi, són controlats o intencionats.
Tenint sempre present aquest concepte de persona, i només amb finalitats didàctiques, es poden estudiar aïlladament les modificacions o alteracions d’alguns dels processos de la dimensió biofisiològica (estructura i funció del cos humà) en diverses situacions.
Com es manifestapP@)
La malaltia psoriàsica, tot i tenir un origen comú en el sistema immunitari, pot manifestar-se tant amb 1. Psoriasi cutània, 2. Artritis psoriàsica.
1. Psoriasi cutània
La psoriasi es caracteritza per les lesions que apareixen a la pell, lesions eritematoses, envermellides, engrossides i descamatives, i pot donar lloc a clivelles i fins i tot ferides. Aquestes lesions poden ser en gran nombre i petites, o bé poques però de gran extensió. Apareixen a causa de la inflamació del teixit i l’excés de proliferació de queratinòcits o cèl·lules de la pell, que en condicions normals s’haurien de renovar cada 28-30 dies i en aquesta situació ho fan cada 4 dies. Això provoca que les cèl·lules noves pugin massa ràpid i s'acumulin a la superfície, aquest fenomen dona lloc a l’aparició de les lesions descamatives Pot aparèixer en qualsevol zona del cos, des de genolls, colzes i cuir cabellut, que són les zones més comunes, a parpelles, boca, llavis, zones de plecs, genitals, etc. Qualsevol zona és susceptible de desenvolupar lesions psoriàsiques.
La psoriasi cutània, a part de les lesions, també es manifesta en molts casos amb pruïja o picor, ja sigui en les pròpies lesions, com en la pell sana. La picor o pruïja és la sensació de formigueig o irritació a la pell que provoca un desig de gratar-se, com a resposta del sistema nerviós central a l’agressió que pateix la mateixa cèl·lula de la pell.
- cuir cabellut: és molt comú en persones amb psoriasi, quasi la meitat en presenten. Pot aparèixer en forma de petites plaques fines amb lleu descamació fins a plaques gruixudes que ocupin fins al 100% de la superfície, fins i tot pot extralimitar-se per fora de la línia del cabell, en front, orelles i part posterior del coll. S’ha de diferenciar d’altres trastorns del cuir cabellut que també presenten descamació, com la dermatitis seborreica, on la descamació no és blanca platejada com en la psoriasi, sinó groguenca i greixosa. Quan no està associat a altres lesions del cos, es tracta habitualment de manera tòpica, amb xampús d’urea, d’àcid salicílic, quitrans i corticoides en funció de la gravetat d’aquesta. En el cas d’haver-hi picor poden usar-se xampús que contenen alguns principis actius específics o fins i tot tractar-ho amb medicaments antihistamínics receptats pel metge.
- cara: és força comuna en les persones amb psoriasi presentar alguna lesió en celles, parpelles, zona entre el nas i el llavi superior o la línia del cabell, tot i que rarament hi ha casos en què sí que es presenta en gairebé tota la superfície facial. Pot confondre’s amb l’èczema i seria potser necessari realitzar una biòpsia. Malgrat això, existeix un tipus de tractament sense corticoides, específic per a l’èczema facial, que s’ha observat que té bons resultats per a la psoriasi en la cara. Són els anomenats inhibidors de la calcineurina. La pell de la cara és molt sensible i per aquest motiu s’ha d’anar en compte en utilitzar tractaments amb corticoides, o d’altres amb queratolítics o fins i tot fototeràpia. D’altra banda, s’ha de tenir cura a l’hora d’aplicar els tractaments de no irritar els ulls.
- parpelles: les lesions descamatives es donen sobretot a la part superior de les parpelles superiors, i en poden provocar la inflamació, fins i tot irritació del globus ocular pel frec. Normalment es tracta amb pomades que no continguin corticoides, ja que és una zona amb una pell molt sensible als seus efectes secundaris. Si s’utilitzessin sense control mèdic, podrien provocar a la llarga glaucoma o cataractes. Una bona opció terapèutica poden ser els inhibidors de la calcineurina, tractaments sense corticoides, específics per l’èczema facial. Tant aquest tipus de tractament com els que porten corticoides, requeriran d’un control mèdic. També es pot necessitar l’ús de pomades antibiòtiques i cremes hidratants oculars si hi ha lesió a causa de la inflamació de la parpella.
- orelles: és força comuna i no presenta gravetat més enllà de vigilar que les escates de pell que es desprenen no s’acumulin a l’interior de l’oïda externa; això podria provocar infecció o taps. Aquestes lesions mai apareixen a l’oïda interna. S’hi aplicarà el mateix tractament que a la cara, vigilant de no aplicar-lo a l’interior de l’orella, només al pavelló auditiu.
- voltant de la boca i nas: les lesions que apareixen al voltant dels llavis o del nas, es tractarien amb els inhibidors de la calcineurina o amb corticoides de molt baixa potència, com la hidrocortisona 1%.
- interior de la boca, genives, llavis i llengua: és molt rara l’aparició de lesions en aquestes localitzacions i, en cas de produir-se, donarien molèsties a l’hora de mastegar i deglutir l’aliment. Si es donés el cas, es tractaria amb corticoides tòpics.
- mans i peus: l’aparició de psoriasi en mans i peus pot localitzar-se al dors de les mans i dels peus o al palmell i la planta. En el primer cas, la que afecta el dors de mans i peus, sol ser en plaques o en gotes, que es tractaria amb medicaments tòpics amb corticoides o sense, però la que afecta els palmells i plantes és menys comuna però més resistent a qualsevol tractament. La psoriasi en palmells i plantes sol ser de tipus pustulosa en la majoria del casos; presenta butllofes, clivelles i inflamació de tot el teixit, i provoca ferides i certa incapacitat. Sol tractar-se amb tòpics que ajudin a desprendre les cèl·lules de la pell acumulades, com l’àcid salicílic, amb anàlegs de la vitamina D per disminuir la proliferació cel·lular, i amb corticoides tòpics per disminuir la inflamació, així com amb cremes hidratants. Si persisteix es pot aplicar fototeràpia i fins i tot medicaments sistèmics clàssics, com retinoides i metotrexat, o medicaments sistèmics biològics.
- ungles: les lesions més o menys importants en ungles són força comunes amb persones amb psoriasi, en un 50% dels casos, i més comuna en persones amb artritis psoriàsica, en un 80%. Normalment hi apareixen petits senyals amb canvis de coloració groc-marronós, relleu o fins i tot que s’engrosseixin i que se separin de la pell. El tractament és complicat, ja que les substàncies tòpiques no aconsegueixen penetrar l’ungla. S’han utilitzat esmalts, injeccions per aplicar corticoides sota l’ungla, sense resultats gaire clars, i també fototeràpia. En casos molt greus es realitza cirurgia per extreure l’ungla afectada i se substitueix per ungles de porcellana. Si s’hi observa onicomicosis associada, infecció per fongs de l’ungla, s’hi aplicaran antifúngics.
- genitals: no és un tipus de psoriasi gaire habitual, a vegades apareix com a psoriasi en plaques blanquinoses i descamatives, o com a tipus inversa, on les lesions es presenten amb la pell envermellida, fina i humida, fins i tot pot presentar clivelles. Produeixen picors i engrossiment de la pell. Normalment afecta la part més externa, no sol afectar les mucoses. Es pot donar en el pubis, tant en la vulva com en el penis i escrot, part alta dels malucs, natges, plecs dels engonals i en la zona perineal. Pot anar associada a infecció per fongs. És una zona que respon força bé al tractament, però s’ha de fer amb molta cura, ja que la pell és molt sensible als efectes secundaris. Se sol tractar amb substàncies tòpiques, sobretot corticoesteroides, i amb fototeràpia, a part d’olis i cremes hidratants específiques per a aquesta zona.
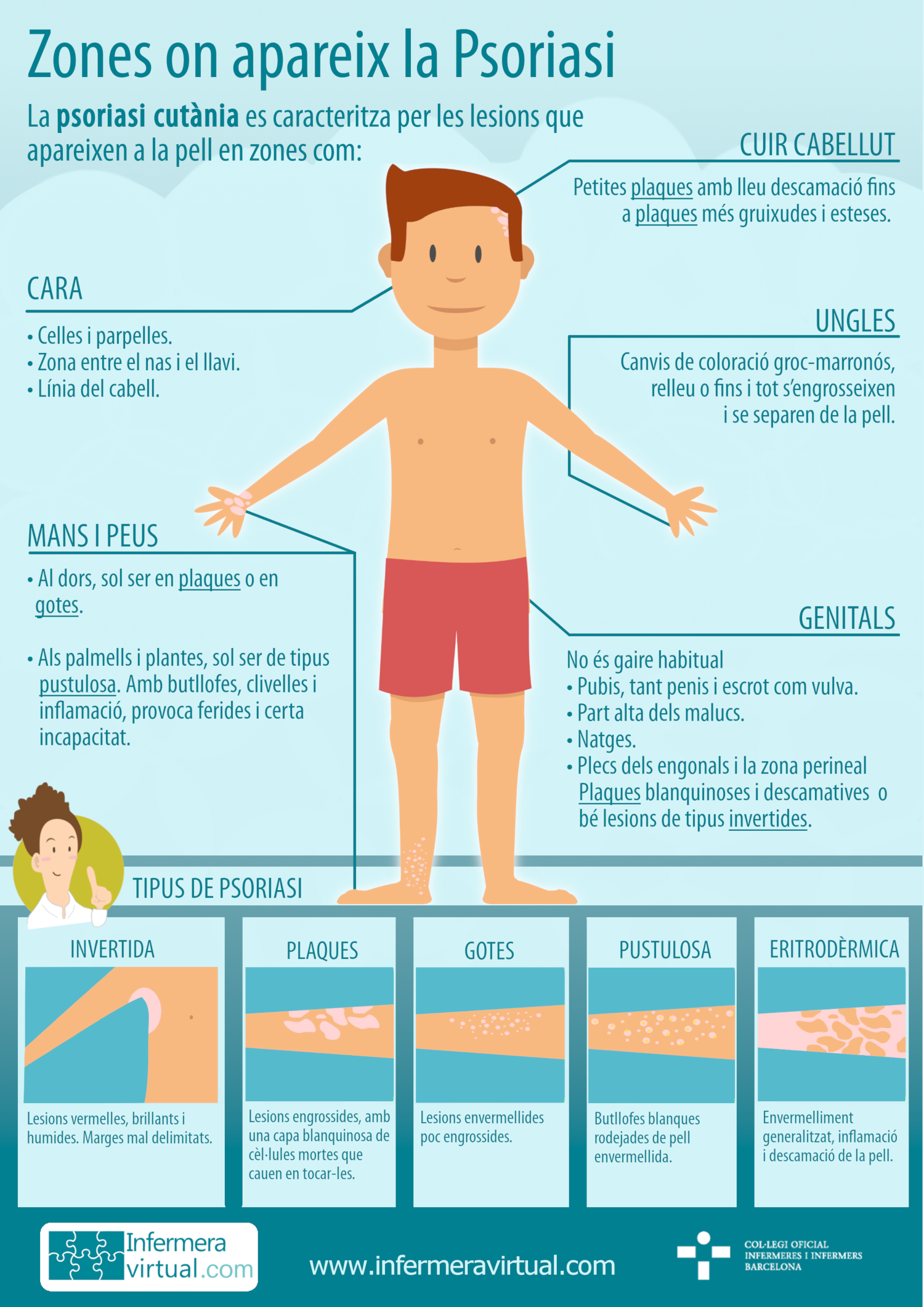
Pots descarregar-te la infografia aquí.
2. Artritis psoriàsica
L’artritis psoriàsica es manifesta amb la inflamació, envermelliment, dolor i entumiment de les articulacions, a causa de la inflamació del teixit articular, fet que en provoca la degeneració permanent. Aquest fet acabarà provocant amb el temps una deformació de l’articulació i una pèrdua de mobilitat i funcionalitat. També apareixen altres símptomes com fatiga generalitzada, rigidesa articular matutina o de repòs, canvis de coloració i forma de les ungles, i envermelliment d’un o ambdós ulls, semblant al que produeix una conjuntivitis.
Segons la localització de l’afectació donarà lloc a:
- Espondilitis: afectació de les articulacions intervertebrals. Sol donar rigidesa de les vèrtebres cervicals i lumbars, i també de l’articulació sacroilíaca entre la columna vertebral i els malucs.
- Entesitis: és la inflamació de la zona de l’os on s’insereixen els tendons, músculs o lligaments, i sol donar molèsties en la planta del peus, el tendó d’Aquil·les, costelles, vertebres i la pelvis. Això es un fet diferencial de l’artritis psoriàsica. Aquesta pot portar a la fibrosi o calcificació del teixits de la zona afectada.
- Sinovitis: inflamació de les membranes sinovials que envolten les articulacions. Aquestes membranes en condicions normals produeixen el líquid sinovial que reduirà la fricció entre els cartílags i altres teixits articulars. En el cas de l’artritis psoriàsica estaran inflamades i hi haurà un augment de líquid sinovial. Els símptomes més freqüents són la inflor de l'articulació i l'increment de la temperatura articular.
- Tenosinovitis: inflamació del revestiment de la beina, les membranes que envolten un tendó.
- Tendinopaties: afectació de les estructures fibroses que uneixen el múscul amb l’os.
- Periostitis: inflamació de la capa més externa de l’os.
- Osteïtis: inflamació dels ossos.
- Sacroiliïtis: inflamació de l’articulació on s’uneixen la columna vertebral i la pelvis.
- Dactilitis o “dits de salsitxa”: inflamació parcial o total d’un dit, normalment del peu. Això passa de manera asimètrica i és també un fet diferencial de l’artritis psoriàsica.
Tots aquests símptomes es tractaran amb antiinflamatoris específics i amb medicaments sistèmics clàssics i sistèmics biològics per evitar la inflamació i, a la llarga, la pèrdua de funcionalitat de l’articulació afectada.
Com es diagnosticaP@)
La psoriasi cutània sol ser diagnosticada a partir de la presentació clínica de les lesions, ja sigui per part d’un dermatòleg preferiblement o d’un metge de capçalera. Aquest diagnòstic es faria a partir de l’exploració de les lesions, l’aspecte, la mida, el color i grossor; la presència o no de picor i calor, i si existeixen familiars amb diagnòstic de psoriasi o, si més no, amb lesions que poguessin ser-ho. Per exemple, per fer un diagnòstic diferencial amb l’èczema es tindria en compte que en les lesions causades per la psoriasi hi hagués inflamació i engrossiment mentre que en l’èczema, no.
Alguns dels mètodes que s'utilitzen per mesurar el grau de severitat de l'afectació de la malaltia psoriàsica a la pell són el BSA o Body Surfase Area, PASI o "Psoriasis Area Severity Index" i DLQI o "Dermatology Life Quality Index".
Per corroborar aquest diagnòstic es podria realitzar una biòpsia de la lesió.
Pel que fa a l’artritis psoriàsica, quan una persona amb psoriasi o sense presenta dolor, envermelliment i entumiment d’alguna o diverses articulacions, el metge i, més concretament el reumatòleg, pot fer un diagnòstic d’artritis psoriàsica a partir de la valoració física, la història clínica i familiar per determinar possibles antecedents de psoriasi i descartar altres malalties reumatològiques. També s’utilitzaran proves diagnòstiques com analítica de sang, ressonància magnètica i radiografies. És important fer un diagnòstic diferencial amb altres malalties reumatològiques com l’artritis reumatoide i la gota.
La detecció precoç jugarà un paper molt important en l’evolució de l’artritis psoriàsica; hi ha estudis que demostren que el fet de retardar més de 6 mesos un tractament adequat, pot arribar a provocar danys permanents en les articulacions i disminuir de manera important la qualitat de vida de la persona afectada.
Alguns dels estudis diagnòstics més habituals són:
- Anàlisi de sang, en què es determinaran els diferents marcadors sanguinis que indicaran la presència d’un procés inflamatori.
- Biòpsia, a partir de l’extracció d’un mica de teixit cutani que serà observat al microscopi i es podrà determinar si es tracta d’una lesió psoriàsica.
- Ecografia; cada cop més s’està utilitzant l’ecografia cutània per detectar diferències en el teixit i poder així determinar si existeix inflamació a causa de la psoriasi.
Quan una persona presenta qualsevol de les formes de la malaltia psoriàsica, és important que tant el metge de capçalera com el dermatòleg i el reumatòleg, així com la infermera i d’altres professionals de la salut que es requereixin, treballin junts per optimitzar els tractaments i millorar la qualitat de vida de la persona que les pateix.
TractamentpP@)
La malaltia psoriàsica és un trastorn de salut d'afectació sistèmica, afecta diferents parts del cos, la pell, articulacions, ungles, i predisposa a altres trastorns de salut com l'obesitat, hipertensió, dislipèmia, diabetis, malaltia cardiovascular i malaltia inflamatòria intestinal, a més de tenir un gran impacte en la salut mental i la qualitat de vida de la persona, augmentant el risc de patir ansietat o depressió.
Quan una persona presenta qualsevol d'aquestes formes de la malaltia psoriàsica, és important que tots els professionals de la salut: el metge de capçalera, dermatòleg i reumatòleg, així com la infermera i d'altres professionals que es requereixin, treballin junts per optimitzar els tractaments i millorar la seva qualitat de vida.
El diagnòstic precoç i el tractament o teràpia individualitzada i adequada evitarà o frenarà l'evolució del trastorn cap a estadis de disfuncionalitat o discapacitat, i reduirà l'estigma d'aquests i l'impacte en l'autoestima.
La malaltia psoriàsica és un trastorn de salut crònic, la qual cosa vol dir que no té cura però amb un ventall de tractaments, que poden ser pautats per separat o en combinació, pot controlar-se i, fins i tot, arribar a blanquejar-se. Dit d’una altra manera, arribar a fer desaparèixer les lesions en el cas de la psoriasi cutània i les molèsties articulars en el cas de l’artritis psoriàsica durant llargs períodes de temps.
El tractament de la psoriasi cutània dependrà de la gravetat i l’extensió de les lesions, i també la repercussió d’aquestes en la vida de la persona. Si les lesions són limitades i no afecten de manera important la qualitat de vida de la persona, possiblement s’utilitzarà un tractament tòpic. Si l’extensió de les lesions és gran o n’hi ha a diverses zones del cos, es podria realitzar fototeràpia. Si existeix una limitació o afectació en la vida de la persona, es poden utilitzar tractaments sistèmics clàssics, tractaments sistèmics biològics o biosimilars.
En el cas de l’artritis psoriàsica, inicialment, s’utilitzaran antiinflamatoris fins a determinar la gravetat del trastorn, i posteriorment, però sense retardar-ne gaire l’inici, s’hauria de prescriure un tractament específic per evitar la degeneració i dany permanent de l’articulació.
1. Tractaments tòpics; 2. Fototeràpia; 3. Tractaments Sistèmics (Clàssics, Biològics, Biosimilars)
1. Tractaments tòpics
Què són? Són medicaments que s’utilitzen per via tòpica, aplicant-los directament sobre la pell. Generalment solen ser el primer recurs terapèutic un cop diagnosticada la psoriasi cutània, sempre que aquesta no sigui severa on podran utilitzar-se en combinació amb altres medicaments. Aquests tenen diferents objectius en el tractament, com hidratar, evitar la proliferació cel·lular i la inflamació. Per aquest motiu els principis actius variaran entre uns i altres, diferenciant-se sobretot per si contenen corticoides o no.
Quan estan recomanats? És el tractament prescrit inicialment a les persones amb psoriasi lleu o moderada, i de petita extensió, en combinació amb altres tractaments per psoriasi moderada o greu.
Com s’administren? S’utilitzen per via tòpica. Això vol dir, aplicant-los directament sobre la pell, ja sigui en forma de pomada, ungüent, locions, olis, escumes, xampús, gels, laques, etc. Alguns necessiten control mèdic i, per tant, es dispensen amb recepta. Altres, en canvi, són de venda lliure en farmàcies però requeriran seguir les recomanacions d’aplicació del fabricant i comentar-ne l’aplicació amb el dermatòleg. Els temps de tractament variaran segons cadascun. Hi ha moltes persones amb psoriasis lleus que alternen aquests tipus de tractament sense necessitar mai fer-ne ús d’altres.
Quins són?
Sense corticoides
- Àcid salicílic: se sol vendre en farmàcies sense necessitat de recepta mèdica. És un queratolític, per tant, actua fent un efecte “píling” sobre les plaques, ajuda a desprendre les cèl·lules més superficials de les plaques, disminuint-ne així el grossor.
Possibles efectes secundaris:- Irritació de la pell si s’aplica en grans extensions.
- Debilitat del cabell si s’aplica al cuir cabellut.
- Quitrà d’Hulla: se sol vendre en farmàcies sense necessitat de recepta mèdica És un derivat del carbó de la fusta del ginebre, del pi, etc. És un remei molt comunament utilitzat per a la psoriasi des de fa molt de temps. Frena ràpidament la proliferació de les cèl·lules i disminueix paulatinament la inflamació, la picor i la descamació.
Desaconsellat per a persones amb: Història clínica i familiar de melanoma o càncer de pell.
Possibles efectes secundaris:
- Irritació i envermelliment de la pell. En aquest cas s’hauria d’aplicar primer una crema hidratant.
- Fotosensibilitat de la pell. Això es produeix quan la pell es torna més sensible als rajos del sol, fins i tot a la mínima exposició.
- Si bé en concentracions molt elevades, alguns derivats dels quitrans poden provocar càncer de pell, la FDA (Food and Drugs Administration, que és l’organisme de control d’aliments i medicaments dels EUA) sosté que els productes que en contenen entre el 0,5 i el 5% són segurs i no hi ha evidència del risc de càncer de pell. Tot i això, a partir de concentracions d’un 0,5% l’advertència ha de ser en l’envàs.
Inconvenients
- Olor i color desagradables.
- Pot tacar la roba i els cabells que hi estiguin en contacte.
Recomanacions:
- És important aplicar protecció solar fins a 24 hores després de fer-ne ús si hi haurà exposició encara que sigui mínima.
- Anàlegs de la vitamina D3: Són derivats sintètics o naturals de la vitamina D3, que actuen frenant la proliferació cel·lular i l’envermelliment, i tenen un efecte antiinflamatori. S’utilitza en les persones amb psoriasi en plaques o en gotes lleu o moderada, però no s’aconsella si hi ha una gran extensió del cos afectat. Es ven amb recepta mèdica i es pot trobar en forma de pomada de solució, en aquests cas per a cuir cabellut. Es millora l’eficàcia del tractament si aquests són combinats amb corticoides tòpics.
Quins son?- Calcitriol (Silkis®)
- Tacalcitriol (Bonalfa®)
- Calcipotriol (Daivonex®)
Desaconsellat per a persones amb:
- Hipersensibilitat a aquesta substància.
Possibles efectes secundaris:
- Irritació de la pell, picor i cremor.
- Fotosensibilitat de la pell. La pell es torna més sensible als rajos del sol, fins i tot a la mínima exposició.
- Canvis en el metabolisme del calci, en dosis molt elevades i casos molt aïllats.
- Descamació, erupció, dermatitis i empitjorament de la psoriasi en casos aïllats.
- Tazarotè (Zorac®): : és un retinoide, és, per tant, un derivat de la vitamina A i actua frenant el creixement cel·lular i té efecte antiinflamatori. Sol utilitzar-se en persones amb psoriasi lleu en plaques i dona bon resultat en combinació amb altres tractaments tòpics, com els corticoides, i anàlegs de la vitamina D.
Possibles efectes secundaris:
- Irritació i envermelliment intens de la pell.
- Fotosensibilitat de la pell. Es produeix quan la pell es torna més sensible als rajos del sol, fins i tot a la mínima exposició.
Recomanacions:
- Cal utilitzar una crema amb factor de protecció solar mínim 50 després de fer-ne ús.
- Antralina: És un derivat sintètic d’una substància que s’extreu de l’arbre araroba d’origen sud-americà. Té un efecte antiinflamatori i actua frenant el creixement de les cèl·lules. S’utilitza en les persones amb psoriasi lleu i moderada. És un dels tractaments més antics per a la psoriasi. No s´han observat efectes secundaris a llarg termini. Té bons resultats en combinació amb la fototeràpia.
Possibles efectes secundaris:
- Irritació de la pell.
Inconvenients:
- Pot tacar els cabells i la roba que hi està en contacte.
- No es pot utilitzar en la cara ni en els genitals.
- Tacrólimus (Protopic ®) i Pimecrólimus (Elidel® i Rizan®): són medicaments inhibidors de la calcineurina, una proteïna activadora d'un tipus de cèl·lules del sistema immunitari, que intervindran en la resposta inflamatòria en la pell produint un efecte antiinflamatori. S'utilitzen en persones amb psoriasi a la cara i zones de pell sensible.
Possibles efectes secundaris:
- Irritació i envermelliment de la pell.
- Picor.
- Altres substàncies que poden ser beneficioses per a les persones amb psoriasi cutània són:
- Queratinolítics. Són substàncies que ajuden a desprendre les cèl·lules de pell acumulada. Eviten la formació de clivelles i afavoreixen la penetració d’altres principis actius: urea i altres àcids orgànics com l’àcid làctic i els hidroxiàcid.
- Suavitzants de la pell: cremes a base d’àloe vera, jojoba, piritiona de zinc, capsaïcina, vinagre de poma.
- Hidratants de la pell: olis vegetals d’ametlles, argània i mantega de karité.
- Antipruriginosos (calmen la picor): calamina, canfor, clorhidrat de difenhidramina, benzocaïna, mentol, farina de civada, sals d’Epson i sals del mar Mort.
Amb corticoides:
Són derivats sintètics de les hormones segregades per les glàndules suprarenals que, entre les seves funcions, hi ha la de regular la resposta inflamatòria disminuint l’activitat del sistema immunitari a la pell. També frenen la proliferació cel·lular i disminueixen l’envermelliment de la zona. N'hi ha de diverses marques comercials. Aquests són classificats segons la seva potència d’acció, i es prescriuran uns o altres en funció de la gravetat i la resistència de les plaques. Es venen amb recepta mèdica i els podem trobar en una multitud de formes de presentació: gel, crema, pomada, etc.
Tipus de corticoides de menys a més potència:
- Baixa potència: Hidrocortisona (Lactisona 1%®, Calmiox 0,5%®), Hidrocortisona acetat (Dermosa-Hidrocortisona 1%®, Hidrocisdin 0,5%®) i Prednisolona.
- Potència moderada: Clobetasona butirat (Emovate®), Fluorometolona, triamcinolona acetònid i hidrocortisona buteprat (Nutrasona®).
- Potència alta: Beclometasona dipropionat (Menaderm Simple®), Betametasona dipropionat (Diproderm®) i valerat (Betnovate®, Celecrem®, Cortitape®), Diflorasona diacetat (Murode®), Diflucortolona valerat (Claral®), Flucinolona acetònid (Fluocid Forte®, Gelidina®, Synalar®, Synalar Gamma®), Fluocinónida (Novoter®), Fluocortolona (Ultralan M®), Fluticasona propionato (Cutivate®, Flunutrac®, Fluticrem®), Hidrocortisona aceponato (Suniderma®), Metilprednisolona aceponato (Adventan®, Lexxema®), Mometasona furoato (Elocom®, Konex®EFG, Mometasona Abamed®, Mometasona Kern Pharma®, Mometasona Korhispana®, Mometasona Mede®, Mometasona Tarbis®, Monovo®), Prednicarbato (Peitel®, Batmen®) .
- Potència molt alta: Clobetasol propionat (Clarelux®, Clobex®, Clobisdin®, Clovate®, Decloban®)
Existeixen alguns productes tòpics que combinen medicament amb diferentes accions terapeutiques amb corticoides, per exemple:
- Amb corticoides de potencia alta:
- Beclometasona dipropionato + clioquinol (Menaderm Clio®): combinat amb un antiseptic
- Beclometasona dipropionato + neomicina (Menaderm Neomicina®): combinat amb un antibiòtic
- Betametasona dipropionato + calcipotriol (Daivobet® pomada, Daivobet® gel, Enstilar® espuma): combinat amb un derivat sintètic de la vitamina D
- Betametasona dipropionato + clotrimazol (Beta Micoter®): combinat amb un antifúngic.
- Betametasona dipropionato + gentamicina (Diprogenta®): combinat amb un antibiòtic.
- Betametasona dipropionato + ácido salicílico (Diprosalic® solució cutania, Diprosalic® pomada).
- Betametasona valerato + fluocinolona acetónido (Alergical® Crema®): combinat amb un antibiòtic.
- Betametasona valerato + gentamicina sulfato (Celestoderm®): combinat amb un antibiòtic i un antifúngic
- Betametasona valerato + gentamicina sulfato + clioquinol + tolnaftato (Cuatrocrem®)
- Betametasona valerato + ácido fusídico (Fucibet®): combinat amb un antibiòtic.
- Mometasona + salicílico (Elocom Plus®): combinat amb un producte queratolític (elimina les cèl·lules de la descamació)
- Amb corticoides de potencia moderada:
- Fluorometolona + urea + bronopol (Solubalm®): combinat a un producte hidratant i a un antimicrobià
- Triamcinolona acetónido + framicetina (Aldoderma®): combinat amb un antibiòtic.
- Triamcinolona acetónido + centella (Cemalyt®): combinat a un producte cicatritzant.
- Triamcinolona acetónido + gentamicina sulfato, nistatina (Interderm® Crema): combinat amb un antibiòtic i un antifúngic
- Triamcinolona acetónido + neomicina sulfato + nistatina (Positon®): combinat amb un antibiòtic i un antifúngic.
- Amb Corticoides de baixa potencia:
- Hidrocortisona + miconazol (Brentan®): combinat amb un antifúngic.
- Hidrocortisona + cloranfenicol (Cortison Chemicetina®): combinat amb un antibiòtic.
- Hidrocortisona + neomicina + bacitracina (Dermo Hubber® Pomada): combinat amb dos antibiòtics.
- Hidrocortisona + propanocaína (Detramax®): combinat a un anestèsic local.
- Hidrocortisona + fusídico (Fucidine H®): combinat amb un antibiòtic.
- Hidrocortisona + oxitetraciclina (Terracortril® Pomada): combinat amb un antibiòtic.
- Hidrocortisona + neomicina (Tisuderma®): combinat amb un antibiòtic.
- Hidrocortisona + aciclovir (Zoviduo®): associat a un antiviral.
- Prednisolona + alantoína + aminoacridina + bálsamo del Perú (Antigrietum®): combinat amb tres productes calmants, antisèptics i antiinflamatoris.
Desaconsellat a persones amb hipersensibilitat a aquesta substància.
- Amb corticoides de potencia alta:
Possibles efectes secundaris:
- Aprimament, envermelliment i dany de la pell.
- Canvis de pigmentació.
- Fragilitat capil·lar: facilitat de produir-se blaus i visió de vasos sanguinis superficials dilatats.
- Estries.
- Si s’aplica en gran quantitat en grans extensions de la pell durant molt de temps, o amb la tècnica d’oclusió, o sigui, cobert per un apòsit oclusiu no transpirable o amb un material impermeable, com el plàstic o paper film, per augmentar-ne l’absorció, podrien ser absorbits en excés i penetrar en la circulació sanguínia, i fins i tot poden arribar a provocar alteracions hormonals greus. Tot i això és un fet poc probable.
- Fotosensibilitat de la pell. Quan la pell es torna més sensible als rajos del sol, fins i tot a la mínima exposició.
- Si s’utilitzen de manera inadequada durant molt de temps podrien arribar a fer aparèixer acne, rosàcia, borrissol i dermatitis de contacte.
- Si s’aplica inadequadament al voltant dels ulls podria arribar a provocar glaucoma i cataractes.
- Si s’abandona el tractament de manera brusca, pot haver-hi un rebrot de la malaltia psoriàsica amb la reaparició de les lesions, fins i tot amb més intensitat i gravetat.
Recomanacions:
- Cal utilitzar una crema amb factor de protecció solar mínim 50 després de fer-ne ús.
- Per evitar el rebrot a l’hora de deixar tractaments de llarga durada, s’haurà de fer de manera paulatina.
- No s’han de fer tractaments ininterrumputs de més d’un mes per evitar perdre’n l’efectivitat. Si es creu que això serà necessari, és preferible fer pauses o descansos.
2. Fototeràpia
Què és? És un tipus de tractament basat en l’exposició de la pell a la llum ultraviolada sota un estricte control mèdic del temps d’exposició i de les radiacions aplicades.
Com actua? La llum ultraviolada, ja sigui del sol o creada a partir d’uns focus especials, penetra a la pell i alenteix el creixement de les cèl·lules. També té un efecte regulador del sistema immunitari, ja que disminueix la producció de substàncies inflamatòries.
Quan està recomanada? És el tractament prescrit normalment a les persones amb psoriasi moderada, extensa o persistent, que no ha millorat amb tractaments tòpics.
Com s’administra? Es programa una quantitat de radiacions a una determinada longitud d’ona, a aplicar en diverses sessions i durant un temps concret que variarà en funció del tipus de psoriasi i sobretot del tipus de pell de la persona. També es tindrà en compte la història clínica de la persona, exposicions anteriors i antecedents clínics i familiars de trastorns dermatològics. Se sol aplicar en hospitals o centres mèdics especialitzats amb càmeres de cos sencer, a les més modernes la persona està en posició vertical, tot i que encara hi ha càmeres en què la persona ha d’estar en posició horitzontal. També s’utilitzen dispositius més petits amb els quals es poden aplicar les radiacions en zones concretes com peus i mans. Pot combinar-se amb altres tractaments, sobretot amb els tòpics i els sistèmics clàssics.
Quins tipus de rajos ultraviolats hi ha?
- UVA i/o PUVA: els rajos ultraviolats A estan presents en la llum solar i en aquest cas seran recreats per càmeres especials. Els rajos UVA penetren fins a capes més profundes de la pell; per això, són efectius en lesions més gruixudes. Aquests per si sols són poc potents i efectius, és per això que sempre s’acompanyen de l’administració de psoralèn, un medicament que es pren per augmentar la fotosensibilitat de la pell; per aquest motiu s’anomena PUVA (Psoralèn + UVA). Aquest es pot prendre per via oral en pastilla o aplicat de forma tòpica a la pell, en gels o cremes si és en zones concretes com palmells o plantes, o si és per tractament de cos sencer, es fa en immersió en banyera normalment uns 20-30 minuts abans de l’exposició. Els PUVA se solen utilitzar en persones amb psoriasi en placa molt persistent, o psoriasi palmoplantar. Es sol administrar entre 20 i 25 sessions per aconseguir l'emblanquiment de la pell, es a dir, la completa eliminació de les lesions cutànies.
- UVB: la llum ultraviolada B forma part de la llum solar, però en aquest cas es creada per uns focus especials. Els rajos UVB penetren només fins a les capes més superficials de la pell; per això, tan sols són efectius en lesions pocs gruixudes. Hi ha dos tipus d’UVB, el de banda ampla i el de banda estreta, segons l’alliberament de la radiació de les bombetes utilitzades. Els UVB de banda estreta són més utilitzats, ja que el seu efecte és més ràpid, i perdura més a llarg termini, i és menys acumulatiu pel que fa a la radiació, també és el que provoca menys cremades solar. S’aplica directament sobre la pell en cabines especialitzades en hospitals. Aquest tractament requereix d’un control estricte de radiacions i temps d’aplicació, en minuts i en sessions, segons la prescripció mèdica i la valoració continuada de la infermera. Pot combinar-se generalment amb els altres tractaments, per exemple, amb l’antralina i els quitrans. Se sol administrar entre 3 i 5 cops a la setmana; amb 20 o 30 sessions se sol aconseguir emblanquir la pell.
- Làser excimer d’UVB de 308mm: és una variant dels UVB de banda estreta, amb la diferencia que s’aplica de manera dirigida selectivament a les lesions mitjançant la tècnica de làser. Això permetrà aplicar més energia en cada aplicació amb dosis inferiors de radiació acumulada, fet que disminuirà el temps de tractament.
- Teràpia fotodinàmica: és una modalitat terapèutica en què s’utilitza una substància fotosensibilitzant, ja sigui en forma tòpica o oral, i una font de llum. És efectiva en persones amb plaques de psoriasi ben delimitades i és ben tolerada i sense efecte secundaris a llarg termini. A curt termini pot provocar molèsties o dolor en l’aplicació de la teràpia depenent de quina substància fotosensibilitzant s’ha utilitzat.
La fototeràpia en general, pel fet d’augmentar la fotosensibilitat està desaconsellat: - En persones amb antecedents personals o familiars de càncer de pell o melanoma.
- En l'embaràs, lactància i nens de menys de 10 anys. Sobretot l'ús del psoralèn pels seus efectes teratogènics (alteracions en el desenvolupament del fetus).
Possibles efectes secundaris:
- Envermelliment i picor, que es resoldrà disminuint el temps d’exposició.
- En el cas de prendre psoralèn, pot provocar nàusees en un 20% dels casos.
- Fotosensibilitat de la pell: la pell es torna més sensible als rajos del sol, fins i tot a la mínima exposició.
Recomanacions:
- Cal precaució en la combinació del psoralèn amb altres tractaments que tinguin efectes fotosensibilitzants. També, en cas de prendre´s qualsevol tipus de medicament, cal comunicar-ho al professional de la salut, ja que n’hi ha que tenen efectes fotosensibilitzants i augmentarien el risc de cremada solar en qualsevol tipus de fototeràpia.
- No s’ha de prendre el sol sense consultar-ho prèviament amb el dermatòleg.
- Cal utilitzar una crema amb factor de protecció solar mínim 50 després de fer-ne ús.
- No s’ha d’utilitzar la fototeràpia un cop blanquejada la pell per evitar l’acumulació innecessària de radiació.
- Pot interaccionar amb nombrosos medicaments, provocant reaccions de fotosensibilitat en major o menor grau. Els que en donen en major freqüència són:
- Antiacneic: Isotretinoïna, àcid retinoic
- Antibiòtics: àcid nalidíxic, àcid pipemídic, demeclociclina, doxiciclina, sulfametoxazol, tetraciclina
- Antihipertensius: inhibidores de l'enzim convertidor de l'angiotensina
- Antiinflamatoris: aceclofenac, piroxicam
- Antineoplàstics; dacarbazina
- Antipsicòtic: clorpromazina, perfenazina, tioridazina
- Antipsoriàsics: metoxaleno, brea d'ulla
- Antiarrítmics: amiodarona
- Colesterolemiants: clofibrat
- Hipoglicemiants: clorpropamida, glimepirida, glipizida
Altres que podrien arribar a donar-ne són:
- Anestèsics: benzocaïna, dibucaïna, hexaclorofeno
- Ansiolítics: Alprazolam, clorazepat dipotàsic, diazepam, fenobarbital, zopiclona, zolpidem
- Antiacneic: peròxid de benzoïl
- Antiarrítmics: disopiramida
- Antibiòtics: azitromicina, clofazimina, dapsona, eritromicina, gentamicina, isoniazida, lincomicina, pirazinamida, trimetoprim
- Antidepressiu: amitriptilina, doxepina, fluoxetina, imipramina, maprotilina, nortriptilina, paroxetina, sertralina, tranilcipromina, trazodona, venlafaxina
- Antiepilèptics: àcid valproic, carbamazepina, felbamat, fenitoïna, gabapeptina, lamotrigina, topiramat, valpronamida
- Antifúngic: griseofulvina
- Antihipertensius: carvedilol, diltiazem, hidralazina, irbesartan, losartan, metildopa, minoxidil, nifedipino
- Antihistamínics: astemizol, cetirizina, ciproheptadina, clemastina, desclorfeniramina, difenhidramina, dimenhidrinato, doxilamina, ebastina, loratadina, mizolastina, prometazina, terfenadina
- Antiinflamatoris: àcid mefenàmic, diclofenac, ibuprofèn, indometacina, meloxicam, nabumetona, naproxèn
- Antiinflamatoris intestinals: mesalazina, sulfasalazina
- Antineoplàsics: bleomicina, fluoruracil, flutamida, metotrexat, procarbazina, verteporfina, vinblastina
- Antiparasitaris: cloroquina, mebendazol, mefloquina, pamoato de pirvinio, quinina, tiabendazol
- Antipsicòtic: clozapina, haloperidol, pimozida, quetiapina, risperidona
- Antipsoriàsics: metotrexat, tazaroteno, sulfasalazina
- Antireflux: cisaprida
- Antisèptic: clorexidina
- Antivírics: Interferó α, ritonavir, ribavirina
- Colesterolemiants: atorvastatina, cerivastatina, genfibrocilo, lovastatina, pravastatina, simvastatina
- Diürètics: acetazolamida, amilorida, clortalidona, furosemida, hidroclorotiazida, indapamida
- Hormones sexuals: algestrona, desogestrel, estradiol, etinilestradiol, etonorgestrel, gestodeno, levonorgestrel
- Laxant: bisacodilo
- Protector gàstric: omeprazol
3. Tractaments Sistèmics
3.1 No biològics (tractaments sistèmics clàssics i Fàrmacs Antireumàtics Modificadors de la Malaltia (FAMEs)
Què són? Medicaments que actuen reduint o inhibint la inflamació de diferents maneres, actuant en el sistema immunològic i, per tant, en tot el cos. En dermatologia s’anomenen “tractaments sistèmics clàssics” i en reumatologia s’anomenen FAMM.
Quan estan recomanats? És el tractament habitualment prescrit a les persones amb psoriasi o artritis moderada o greu i que no han respost als tractaments tòpics o a la fototeràpia.
Com s’administren? Solen administrar-se per via oral en pastilles (acitretina, ciclosporina, metotrexat, apremilast, etc.) o mitjançant una injecció intramuscular o subcutània en les extremitats o l’abdomen (metotrexat).
Quins són els més habituals?
- Acitretina (Neotigasón®, Acitretina IFC®): és una forma sintètica de la vitamina A que s’administra únicament en pastilles i que actua controlant la velocitat a què es multipliquen les cèl·lules. Està indicat només en psoriàsi cutània, sobretot en l’eritrodèrmica, pustulosa, palmoplantar, i en plaques. Se sol prendre fins que les lesions no han desaparegut significativament; si tornen a aparèixer, pot tornar-se a prendre, sempre sota supervisió mèdica. L’inici de la seva acció sol ser lent, cap a les 8 o 16 setmanes es comencen a veure les millores, i pot haver-hi un empitjorament puntual. Pot prendre’s fins a 6 mesos per obtenir el màxim efecte. És el tractament menys efectiu però més segur. En ocasions es combina amb el tractament amb fototeràpia o amb medicaments biològics, o a vegades de manera rotativa alternant-lo amb altres medicaments sistèmics.
Se’n desaconsella l’administració a persones amb: - Hipersensibilitat coneguda al medicament.
- Embaràs i lactància. Pot comportar malformacions en el fetus i és per això que s’ha d’evitar l’embaràs en dones en edat fèrtil, fins i tot 3 anys després de fer el tractament, i s’hauria de valorar la presa d’anticonceptius durant aquest termini. En el cas dels homes, s’hauria de comentar amb el metge el desig de ser pare, ja que s’han trobat petites quantitats del medicament en el semen.
- Malaltia hepàtica o renal.
- Nivells elevats de triglicèrids.
- Al·lèrgia als retinoides o derivats de la vitamina A.
Possibles efectes secundaris:
- Sequedat de pell, llavis i boca.
- Canvis en l’aspecte de les ungles.
- Manca de llàgrimes i per tant sequedat dels ulls, i disminució de la visió nocturna.
- Debilitat i lleugera caiguda del cabell.
- Sagnat de genives i nasal.
- Sensibilitat a la llum del sol.
- Canvis en els nivells de greixos i en els valors hepàtics en sang.
- Cefalees.
- Molèsties articulars.
- Depressió.
- Efectes teratogènics, dit d’una altra manera, malformacions en el fetus.
Recomanacions:
- No es pot donar sang durant el tractament i fins a 3 anys després de finalitzar-lo.
- No es poden prendre suplements en vitamina A ni derivats durant el tractament, ja que en ser una vitamina que no s’elimina fàcilment, es podrien superar les dosis recomanades i provocar efectes tòxics acumulatius.
- És un medicament hepatotòxic, és a dir, que en ús perllongat pot provocar lesions al fetge; perill que augmenta amb la presa d’alcohol si es fa durant el tractament. En el cas de dones en edat fèrtil haurien d’abstenir-se de prendre alcohol fins a 2 mesos després de la retirada del medicament, ja que aquest prolonga els efectes adversos teratogènics en el cas d’embaràs, és a dir, de risc de malformacions fetals.
- Durant el tractament, no s’hauria de combinar amb medicaments com la fenitoïna (indicada pel tractament de l’epilèpsia), ja que pot augmentar els nivells de fenitoïna en sang i poden arribar a superar els límits recomanats; el metotexat, ja que augmenta el risc d’hepatitis i la tetraciclina (antibiòtic) ja que podria augmentar la pressió intracraneal.
- Ciclosporina (Sandimmun Neoral®): és un medicament immunosupressor, dels anomenats “fàrmacs antireumàtics modificadors de la malaltia” que inicialment es recomanava a persones a qui s’havia fet un transplantament perquè no fessin un rebuig de l’òrgan trasplantat. Va ser al 1997 que es va aprovar per al tractament de la psoriasi i artritis psoriàsica. Actua deprimint el sistema immunitari i alentint així el creixement cel·lular. Es pren per via oral en forma de pastilles o en líquid. Les millores poden començar a aparèixer a partir de les dues setmanes, però no és fins als 3 o 4 mesos que no s’assoleix el màxim efecte, i es recomana no prendre’l més d’un any. Té una gran eficàcia en les lesions cutànies o de la pell, però poca en les articulars. Es pot prendre en combinació amb tractaments tòpics, es a dir, d’aplicació i efecte terapèutic en la pell.
Se’n desaconsella l’administració a persones amb: - Hipersensibilitat coneguda al medicament.
- Sistema immunitari deprimit.
- Alteracions renals.
- Hipertensió arterial.
- Càncer o història clínica de càncer.
- Gota.
- Embaràs i lactància.
- Tractament amb radioteràpia.
Possibles efectes secundaris:
- Alteracions de la pressió arterial.
- Disminució de la funció renal.
- Augment del colesterol en sang.
- Augment del creixement de borrissol.
- Sensació de formigueig en braços i cames.
- Sensibilitat cutània.
- Símptomes gripals.
- Molèsties abdominals.
- Cansament.
- Molèsties articulars.
Recomanacions:
- Tendeix a elevar la tensió arterial, per la qual cosa cal controlar-la.
- Pot alterar l’eficàcia de les vacunes si s’administren durant el tractament.
- Interacciona amb diversos medicaments com alguns antibiòtics, antiinflamatoris, antifúngics, anticonvulsius, entre d’altres. També amb algunes plantes en tractaments amb fitoteràpia.
- Metotrexat (Metotrexato Wyeth®, Metotrexato Cipla®, Metoject®, Quinux®, Bertanel®, Nordimet®, Metotrexato Lederle®, Glofer® ): és un medicament, dels anomenats “fàrmacs antireumàtics modificadors de la malaltia” que intervé en el metabolisme alentint la proliferació cel·lular i deprimint el sistema immunitari. Inicialment, en la dècada dels 50, s’utilitzava en el tractament del càncer, i a partir dels 70 es va aprovar el seu ús en la psoriasi i artritis psoriàsica severa i d’altres trastorns autoimmunes. Se sol prendre un cop per setmana, per via oral o amb injeccions. La dosi pot augmentar-se o disminuir-se en funció de com evolucionen les lesions i quan s’han resolt, se’n disminueix la dosi fins a deixar de prendre’l completament. És efectiu tant en les lesions cutànies com en les articulars. En l’artritis psoriàsica s’ha observat que és efectiu en lesions d’articulacios en les extremitats, no ho és en lesions de la columna vertebral, ni l’entesitis ni la dactilitis. El seu efecte màxim s’observa entre les 3 i 6 setmanes i requereix de control mèdic exhaustiu dels possibles efectes secundaris. Pot combinar-se amb tractaments biològics, tòpics o fototeràpia.
Se’n desaconsella l’administració a persones amb: - Hipersensibilitat coneguda al medicament.
- Problemes hepàtics.
- Alteracions renals.
- Alcoholisme.
- Sistema immunitari compromès.
- Infecció activa.
- Embaràs i lactància. S’hauria d’evitar l’embaràs fins a 6 mesos després de l’última dosi per a qualsevol dels membres de la parella.
- Úlcera gastrointestinal.
- Trastorns sanguinis, de medul·la òssia, anèmia o disminució de glòbuls vermells o plaquetes.
Possibles efectes secundaris:
- Nàusees i vòmits.
- Cansament.
- Insomni.
- Cefalees.
- Febre.
- Calfreds.
- Diarrees.
- Fotosensibilitat.
- Debilitat en el cabell.
- Cremor en les lesions.
- Alteracions hepàtiques reversibles, tot i que són poc comuns i en tractaments de llarga durada.
- Rarament, i en tractaments de llarga durada, pot donar algun tipus de càncer com limfoma.
- Infeccions de repetició.
Recomanacions:
- És necessari fer regularment anàlisis sanguinis per controlar el nivell de medicament en sang i el recompte de glòbuls vermells i blancs, així com la funció hepàtica i renal.
- S’ha d’evitar l’embaràs fins a 4 mesos després del tractament. En el cas dels homes que vulguin ser pares, haurien d’esperar fins a 3 mesos.
- No es pot prendre alcohol durant el tractament ja que és un medicament hepatotòxic i el seu ús perllongat pot provocar lesions hepàtiques, perill que augmenta amb la presa d’alcohol.
- S’ha de suplementar amb àcid fòlic durant el tractament, ja que hi haurà una disminució del metabolisme.
- Pot interaccionar amb nombrosos medicaments, entre els quals es troben antiinflamatoris no esteroidals, com l’àcid acetil salicílic i l’ibuprofèn; antibiòtics com la penicil·lina i l’amoxicil·lina o protectors gàstrics, com l’omeprazol.
- Apremilast (Otezla®): és un medicament dels anomenats “fàrmacs antireumàtics modificadors de la malaltia amb diana específica” per al tractament de la psoriasi severa en plaques i l’artritis psoriàsica en adults. Actua inhibint un enzim que regula la resposta inflamatòria dins de les cèl·lules del sistema immunitari. S’administra per via oral en pastilles, inicialment en dosis baixes que s’augmenten fins arribar a la dosi recomanada. Se’n pot valorar l’efectivitat al cap de 6 mesos de tractament, i a partir d’aquí es continuarà amb una dosi de manteniment. Té una efectivitat inferior als tractaments biològics i a la ciclosporina, i similar al metotexat. Podria combinar-se amb fototeràpia, fàrmacs tòpics i metotrexat .
Se’n desaconsella l’administració a persones amb: - Hipersensibilitat coneguda al medicament.
- Menors de 18 anys.
- Alteracions renals.
- Embaràs, lactància. No existeixen estudis concloents que demostrin efectes adversos en dones embarassades així com la presència del medicament en la llet materna. Tot i això, no es recomana prendre el medicament durant l’embaràs i lactància.
- En persones diagnòsticades amb depressió major o intents d’autòlisi.
Possibles efectes secundaris:
- Nàusees i vòmits.
- Cefalees.
- Diarrees.
- Infeccions de vies respiratòries superiors; refredats.
- Pèrdua de pes.
Recomanacions:
- No s’ha provat en persones menors de 18 anys, ni tampoc en dones embarassades ni lactants.
- S‘ha de tenir una cura especial en persones amb insuficiència renal en què s’haurà de reduir la dosi.
- Pot disminuir l’eficàcia d’alguns medicaments, com la rifampicina, fenobarbital, carbanacepina i fenitoïna.
- Tofacitinib (Xeljanz®): és un nou medicament dels anomenats "fàrmacs antireumàtics modificadors de la malaltia amb diana específica" que disminueix la inflamació tant en persones amb psoriasi cutània com amb artritis psoriàsica, mitjançant la inhibició de l’acció d’un enzim anomenat cinasa JAK. Actualment només està indicat en artritis psoriàsica i no mostra efectivitat en lesions de columna vertebral. S’administra per via oral en pastilles i es pot combinar amb altres tractaments sistèmics clàssics. Com a efectes adversos, pot provocar cefalees o mal de cap, refredat i transtorns respiratoris lleus, i pot fer reaparèixer o empitjorar l’herpes zòster. Està contraindicat prendre’l durant l’embaràs i s'ha de seguir control mèdic en cas d’insuficiència hepàtica greu.
Altres medicaments sistèmics que es prescriuen per a la psoriasi i l’artritis psoriàsica:
- Antiinflamatoris no esteroidals: són els antiinflamatoris d’ús comú. Ajuden a controlar el dolor, la inflamació i la rigidesa articular en l’artritis psoriàsica, però no evitaran el dolor articular a llarg termini. En l’artritis psoriàsica molt lleu s’utilitza de manera aïllada, però en altres tipus s’hauria d’emprar en combinació amb altres tractaments específics.
Quins són? Els més utilitzats són: sulindac, oxaprozina, piroxicam, indometacina, etodolac, meclofenamat, meloxicam, ibuprofèn, naproxèn, ketoprofèn, nabumetona, tolmetina sòdica, diclofenac, inhibidors dels Cox-2.
Possibles efectes secundaris:
- Alteracions gastrointestinals com úlceres i/o sagnat, excepte els inhibidors dels COX-2. En persones amb transtorns gastrointestinals està recomanat prendre protectors gàstrics.
- Tenen un efecte en la retenció de sodi. Per tant, hi ha d’haver un control per part del professional sanitari en persones amb transtorns cardiovasculars o renals.
Inconvenients:
- Alguns dels medicaments anteriorment anomenats presenten risc de desencadenar un brot de psoriasi cutània, i cal prendre’ls sota control mèdic.
-
Corticoides: són derivats sintètics de les hormones segregades per les glàndules suprarenals i que, entre d’altres funcions, tenen la de regular la resposta inflamatòria. Es classifiquen segons la seva potència d’acció, i es prescriuran uns o altres en funció de la gravetat. Poden administrar-se per via tòpica (a través de la pell o les mucoses, oral o parenteral (injectables). Es poden utilitzar tant pel tractament de la psoriasi cutània com en l’artritis psoriàsica. Els que s’administren per via oral o parenteral poden ser molt eficaços en el brot agut del trastorn, sobretot en l’artritis psoriàsica, però no en el tractament a llarg termini.
Quins són? Prednisona, prednisolona, deflazacort. També la parametasona i la triamcinolona, en el cas d’utilitzar-se en forma d’infiltracions directes en articulacions.
Possibles efectes secundaris:- Brots de psoriasi pustulosa o generalitzada, o empitjorament d’aquesta .
- Altres no específics de la malaltia psoriàsica com: augment de la pressió arterial, retenció de líquids, ateroesclerosi, augment de pes, hiperlipidèmia, alteració del metabolisme dels sucres (elevació de la glucosa en sang), osteoporosi, cataractes, alteració de l’humor, insomni, etc.
- Dimetilfumarat (Skilarence®): medicament que forma part dels anomenats activadors de la NFR2. Es prescriu en psoriasi, així com en altres malalties com la esclerosi múltiple. Disminueix la inflamació. Està indicat per a psoriasi en plaques i no s’ha demostrat que sigui efectiu en artritis psoriàsica. Es pren per via oral i la seva eficàcia és similar a la dels anteriors tractaments sistèmics. Pot provocar efectes adversos gastrointestinals i necessita controls periòdics amb analítica de sang ja que pot abaixar els nivells de limfòcits i leucòcits.
Està contraindicat en persones amb insuficiència renal i hepàtica, transtorns gastrointestinals i en embaràs i lactància. - Leflunomida (Arava®, Lefluartil®, Leflunomida Apotex®, Leflunomida Cinfa®, Leflunomida Medac®, Leflunomida Mylan®, Leflunomida Normon®, Leflunomida Ratiopharm®, Leflunomida Stada®, Leflunomida Tecnigen®): és un medicament dels anomenats “fàrmacs antireumàtics modificadors de la malaltia” amb una acció reguladora del sistema immunitari. Se sol prescriure en persones amb artritis reumatoide i artritis psoriàsica. Es pren en pastilles per via oral. Pot provocar efectes secundaris com pal·lidesa, cansament, dolors abdominals, sagnats inusuals, febre o altres símptomes de infecció, tos o dificultat respiratòria.
- Sulfasalazina (Salazopyrina®): és una combinació d’antibiòtic i antiinflamatori, també inclòs dins del anomenats “fàrmacs antireumàtics modificadors de la malaltia”. Tot i que es menys efectiva que el metotrexat, s’utilitza sobretot en el tractament de l’artritis psoriàsica, ja que els seus efectes secundaris són menors. Hi ha diverses persones al·lèrgiques a les sulfadiazines, per tant, s’ha de tenir en compte.
- Hidroxiurea: medicament que es prescrivia inicialment per al tractament del càncer fins als anys 60 en què se’n va aprovar l’ús per a la psoriasi. És efectiu en persones amb psoriasi en plaques, però a llarg termini presenta efectes secundaris importants, entre els quals, el càncer de pell.
- Isotretionina: és un derivat sintètic de la vitamina A que s’ha utilitzat sobretot en persones amb psoriasi pustular. És similar a l’acetritina i amb els mateixos efectes secundaris.
- Mycophenolatemofetil: és un medicament que s‘ha utilitzat en diversos trastorns autoimmunes, inflamatoris, hepàtics, fins i tot per evitar el rebuig en els trasplantaments. No es considera un medicament gaire eficaç en el tractament de la psoriasi, i no es pot prendre en cas de tenir un sistema immunitari compromès.
- Antimalàrics: són medicaments que s‘utilitzen en la prevenció de la malària, però que han demostrat tenir un efecte beneficiós en l’artritis reumatoide i la psoriàsica.
Possibles efectes secundaris:
- Toxicitat ocular, que normalment desapareix en suspendre la medicació, però que pot arribar a provocar lesions irreversibles a la retina.
- Cefalea o mal de cap.
- Mareig.
- Nàusees i vòmits.
- Brots d’empitjorament de la psoriasi.
- 6-Thioguanina: és un medicament que s’utilitza sobretot en les persones amb psoriasi en plaques. Pot provocar efectes secundaris com mareig, sagnats inusuals, molèsties gàstriques, inflamacions de cara, braços i mans, entre d’altres.
- Azathioprina: és un medicament dels anomenats “fàrmacs antireumàtics modificadors de la malaltia” amb una acció immunosupressora potent, efectiu tant per al tractament de l’artritis psoriàsica com per a la psoriasi cutània, que actua com un antiinflamatori molt potent. Pot provocar efectes secundaris com febre, pèrdua de pes, cansament, molèsties gàstriques, sagnats inusuals, entre d’altres.
3.2 Biològics
Què són? Són medicaments que s’utilitzen per tractar la psoriasi i l’artritis psoriàsica que consisteixen en proteïnes derivades de cèl·lules vives que s’han desenvolupat al laboratori. Van ser desenvolupats per primer cop a mitjan anys 80.
Com actuen? A diferència dels medicaments sistèmics clàssics que actuen sobre tot el sistema immunològic, aquests actuen bloquejant concretament certes proteïnes responsables de la inflamació en la malaltia psoriàsica, les anomenades interleuquines 17A, 12 i 23, i el factor de necrosi tumoral alfa (TNF-alfa). En la malaltia psoriàsica n’hi ha un excés a la pell i a les articulacions. Podrà valorar-se’n l’efectivitat a les 10-16 setmanes d’inici del tractament.
Quan estan recomanats? És el tractament prescrit normalment a les persones amb malaltia psoriàsica moderada o greu en les que no estan indicats o no han respost a altres tractaments. També estaran indicats en el tractament de la psoriasi inestable com del tipus pustular o eritrodèrmica, en l’artritis psoriàsica moderada o greu, i en casos de psoriasi en zones d’elevat impacte psicològic com cara i mans. Es poden utilitzar juntament amb altres tractaments com la fototeràpia, productes tòpics, i en algun cas amb el metotrexat. L’objectiu d’aquests tractaments és millorar fins aconseguir un blanquejament, o sigui, la desaparició total de les lesions en el cas de la psoriasi en pell i la desaparició de la inflamació articular en artritis psoriàsica.
Com s’administren? Sempre s’administren per via parenteral, tot i que cada tractament s’administra d’una manera concreta. Pot ser mitjançant una injecció subcutània a l’abdomen o intramuscular en les extremitats, fet que després de la formació adient, es podrà fer a casa si la persona ho desitja. D’altra banda, algun dels tractaments s’haurà d’administrar a l’hospital en infusió per via endovenosa.
Precaucions abans d’iniciar el tractament: abans d’iniciar-lo han de dur-se a terme algunes proves complementaries per assegurar-se que no hi ha situacions que contraindiquin el medicament. Es realitzaran les diferents proves diagnòstiques:
- Radiografia de tòrax i la prova de la tuberculina o Mantoux per descartar que hi ha hagi una tuberculosi activa. En el cas de donar positiu, el tractament biològic estaria contraindicat fins a realitzar el tractament antituberculós de referència. Serà de gran importància realitzar una prevenció eficaç contra la tuberculosi ja que s’hi ha observat certa predisposició, evitant el contacte amb persones que la presenten de manera activa.
- Analítica de sang i d’orina per valorar el nivell d’inflamació i per descartar la presència d’altres infeccions i d’embaràs; fets que podrien descartar el tractament segons la valoració del metge especialista. També serveix per detectar la presència d’antígens de malalties com l’hepatitis B i C, i la presència del virus de la immunodeficiència humana. Si l’especialista ho veu oportú, es proposarà la vacunació contra el virus de l’hepatitis B, pneumococ i grip, i s’actualitzarà el calendari vacunal.
- Electrocardiograma per descartar una insuficiència cardíaca congestiva.
Se’n desaconsella l’administració a persones amb:
- Hipersensibilitat coneguda al medicament.
- Sistema immunitari compromès.
- Infeccions actives, ja siguin agudes o cròniques, generalitzades o localitzades.
- Hepatitis B crònica.
- Malalties desmielinitzants, com l’esclerosi múltiple, excepte en el cas de l’ustekinumab en què el metge valorarà si és una contraindicació o no.
- Lupus eritematós.
- Insuficiència cardíaca congestiva: excepte en el cas de l’Ustekinumab en què el metge valorarà si és una contraindicació o no.
- Neoplàsies malignes o premalignes.
- Embaràs, lactància. No existeixen estudis concloents que demostrin efectes adversos en dones embarassades així com la presència del medicament en la llet materna.
- Tot i això, no es recomana la presa del medicament durant l’embaràs i lactància.
Efectes adversos generals:
- Risc d’infecció, sobretot respiratòria.
- Reaccions locals en la zona d’administració.
- Rarament poden aparèixer trastorns del sistema nerviós, com convulsions, esclerosi múltiple, inflamació del nervi ocular, trastorns sanguinis i certs tipus de càncer.
- Els estudis realitzats no són concloents respecte al risc d’efectes adversos en el desenvolupament del fetus, ni en lactants.
Inconvenients
- Durant el tractament la persona no pot vacunar-se amb vacunes de virus vius. Les de virus inactivats es recomana fer-les dues setmanes abans d’iniciar el tractament per assegurar una bona resposta immunitària.
- Alt cost. Això es deu al fet que són proteïnes derivades de cèl·lules vives. Al laboratori es modifiquen genèticament algunes cèl·lules perquè fabriquin certes proteïnes que tindran una acció determinada afí al sistema immunològic, posteriorment aquestes es purifiquen i es preparen per poder ser administrades. Tot aquest procés requereix infinitat de processos i de controls sanitaris que eleven el cost del medicament.
Recomanacions:
- No s’ha descrit un risc de malformacions en el fetus, però tot i així, es recomana l’ús d’anticonceptius durant el tractament i 6 mesos després.
- Cal mantenir el medicament en el seu envàs original dins la nevera, però no s’ha de permetre que es congeli.
- S’ha de comunicar al metge si la persona pretén prendre o ja està prenent qualsevol altre medicament amb recepta o sense, suplement nutricional o producte fitoterapèutic (herbals), així com si es pretén realitzar una cirurgia o aplicar una vacuna.
- Cal avisar de manera urgent al metge si apareixen efecte secundaris greus com febre, pèrdua de pes injustificada, diarrea i còlics estomacals, convulsions, mareig o desmais, pal·lidesa, pressió al pit o ronquera, dificultat per respirar o manca d’aire, sagnat, urticària, granellada, blaus, nafres en la pell o en la boca o gola, inflamació d’ulls, cara, llavis, llengua o gola, visió borrosa, debilitat i entumiment en braços o cames.
Quins són els més habituals?
- Etanercept (Embrel®): és una proteïna humana amb la capacitat de bloquejar alguna de les substàncies anomenades citocines (TNF-alfa), que intervenen en els processos inflamatoris. S’utilitza des del 2004 per al tractament de la psoriasi moderada i greu. Està aprovat també per a l’ús amb nens majors de 6 anys. Sol observar-se millora clínica en un període comprès entre 12 i 24 setmanes, i pot combinar-se amb fototeràpia o amb altres medicaments sistèmics. És el tractament que compta amb més anys d’experiència en el tractament de la malaltia psoriàsica.
Com s’administra? Per via subcutània normalment amb dues injeccions setmanals inicialment i durant 12 setmanes, que es pot allargar indefinidament com a tractament de manteniment. Tipus de presentació: - Autoinjector: és un aparell en què s’administrarà el medicament sense ni tan sols veure l’agulla.
- Xeringues precarregades, preparades per administrar-les.
- Vials amb el medicament en pols on s’haurà de preparar el medicament abans d’injectar-lo.
Possibles efectes secundaris: sempre s’haurà de consultar amb el metge si apareixen.
- Reaccions en la zona d’injecció.
- Reaccions al·lèrgiques.
- Cefalees.
- Nàusees, vòmits, acidesa i dolor d’estómac.
- Debilitat.
- Tos.
- Infeccions de vies respiratòries superiors, tipus refredats, sinusitis, etc.
- Adalimumab (Humira®): és un anticòs humà amb la capacitat de bloquejar alguna de les substàncies anomenades citocines (TNF-alfa), que intervenen en els processos inflamatoris S’utilitza des del 2004 per al tractaments de la psoriasi moderada i greu, i des del 2008 per a l’artritis psoriàsica. Sol observar-se millora clínica en les 12 primeres setmanes, i pot millorar la seva eficàcia en combinar-se amb metrotexat. Pot administrar-se en nens a partir de 4 anys.
Com s’administra? Per via subcutània normalment cada 14 dies. Tipus de presentació: - Autoinjector o ploma: és un aparell en el qual s’administrarà el medicament sense ni tan sols veure l’agulla.
- Xeringues precarregades, preparades per ser administrades.
- Vials amb el medicament en pols en què s’haurà de preparar el medicament abans d’injectar-lo.
Possibles efectes secundaris: sempre s’haurà de consultar amb el metge si apareixen.
- Reaccions lleus però comunes en la zona d’injecció.
- Cefalees o mal de cap.
- Nàusees.
- Mal d’esquena en qualsevol zona.
- Infeccions de qualsevol tipus, tot i que són mes comunes de tipus respiratori.
- Lupus induït per al tractament, que desapareixerà en retirar el tractament.
- Infliximab (Remicade®): és un anticòs parcialment humà amb la capacitat d’interferir amb algunes de les substàncies anomenades citocines (TNF-alfa), que intervenen en els processos inflamatoris. S’utilitza des del 2006 per al tractament de la psoriasi moderada i greu. En donar una resposta ràpida, és eficaç en persones amb psoriasis greus de tipus eritrodèrmica o pustulosa. Pot combinar-se amb altres medicaments sistèmics, com per exemple, el metotexat. És el tractament amb resposta clínica més ràpida.
Com s’administra? A l’hospital de dia de referència, per via endovenosa i durant 2 hores. Habitualment s’iniciarà el tractament administrant-lo en les setmanes 0, 2, 6, i 14 i, posteriorment, s’administra una dosi de manteniment cada 8 setmanes.
Possibles efectes secundaris: sempre s’haurà de consultar amb el metge si apareixen: - Reaccions secundàries a la infusió durant el tractament i fins a 12 dies després: febre, calfreds, hipotensió, pruïja o sensació intensa de picor, urticària i dificultat respiratòria.
- Cefalees o mal de cap.
- Nàusees, acidesa o dolor d’estómac.
- Mal d'esquena.
- Secreció nasal.
- Cremor, picor o molèsties en zona vaginal, o altres signes de candidiasi vaginal (infeccions de fongs vaginals).
- Infeccions normalment respiratòries, però també cutànies, ginecològiques i urinàries.
- Tuberculosi, fins als 6 mesos d’haver iniciat el tractament.
- Alteracions cardíaques.
- Ustekinumab (Stelara®): és un anticòs humà amb la capacitat d’unir-se a dues interleuquines (IL12 i IL23), un tipus de les substàncies anomenades citocines (TNF-alfa), i modular així la resposta inflamatòria de les cèl·lules. S’utilitza des del 2009 per al tractaments de la psoriasi moderada i greu. L’eficàcia màxima s’observarà a partir de les setmanes 20-24.
Com s’administra? Per via subcutània inicialment en les setmanes 0 i 4 i posteriorment cada 12 setmanes. Tipus de presentació: - Xeringues precarregades, preparades per ser administrades. L’administrarà inicialment la infermera i posteriorment es valorarà si ho pot fer la mateixa persona a un cuidador.
Possibles efectes secundaris: sempre s’haurà de consultar amb el metge si apareixen:
- Reaccions lleus però comunes en la zona d’injecció.
- Cefalees o mal de cap.
- Mareig.
- Mal d’esquena.
- Infeccions de qualsevol tipus, tot i que són més comunes de tipus respiratori.
- Golimumab (Simponi®): és un anticòs humà amb la capacitat d’unir-se a unes substàncies anomenades citocines (TNF-alfa), i inhibeixen així la formació d’altres substàncies que intervenen en els processos inflamatoris. S’utilitza des del 2009 per al tractament de l’artritis psoriàsica. Pot combinar-se amb altres medicaments sistèmics com per exemple, el metotexat.
Com s’administra? Per via subcutània normalment amb una injecció mensual i a l’espera d’observar els beneficis a les 12-14 setmanes, si no fos així, s’hauria de valorar un canvi de tractament. Tipus de presentació: - Autoinjector: és un aparell on s’administrarà el medicament sense ni tan sols veure l’agulla.
Possibles efectes secundaris: sempre s’haurà de consultar amb el metge si apareixen:
- Reaccions en la zona d’injecció.
- Reaccions al·lèrgiques.
- Infeccions de vies respiratòries superiors, tipus refredats, faringitis o inflamació de la faringea, laringitis, rinitis, etc.
- Anèmia.
- Cefalees o mal de cap.
- Mareig, parestèsia (sensació de formigueig).
- Hipertensió arterial.
- Depressió.
- Insomni.
- Nàusees, vòmits, acidesa i dolor d’estómac.
- Pruïja o picor, alopècia o pèrdua de cabell i dermatitis o inflamació de la pell.
- Certolizumab Pegol (Cimzia®): és un anticòs parcialment humà amb la capacitat de bloquejar algunes de les substàncies anomenades citocines (TNF-alfa) que intervenen en els processos inflamatoris. S’utilitza des del 2013 per al tractament de l’artritis psoriàsica. Pot combinar-se amb altres medicaments sistèmics com per exemple, el metotexat.
Com s’administra? Per via subcutània inicialment amb dues injeccions les setmanes 0, 2 i 4, i com a dosi de manteniment una injecció cada dues setmanes, o fins i tot dues injeccions cada quatre setmanes. Tipus de presentació:- Xeringues precarregades, preparades per ser administrades.
Possibles efectes secundaris: sempre s’haurà de consultar amb el metge si apareixen:
- Reaccions en la zona d’injecció.
- Reaccions al·lèrgiques.
- Infeccions bacterianes (abscessos) o víriques (herpes, refredat comú).
- Cefalees, migranyes.
- Exantema (erupció de la pell acompanyada de febre).
- Dolor d’esquena.
- Secukinumab (Consentyx®): és un anticòs humà amb la capacitat d’unir-se una interleuquina (IL17A), un tipus de les substàncies anomenades citocines (TNF-alfa), i de modular així la resposta inflamatòria de les cèl·lules. S’ha observat que té una eficàcia major a la resta de tractaments biològics, i per aquest motiu l’Agència Europea del Medicament (EMA) l’ha aprovat com a tractament de primera línia per al tractament de la psoriasi moderada i greu, i per a l’artritis psoriàsica.
Com s’administra? Per via subcutània, inicialment dues dosis el mateix dia i un cop per setmana fins a la setmana 5, a partir de la qual es continuarà amb dues dosis el mateix dia i un cop al mes normalment cada 14 dies. Tipus de presentació:- Autoinjector o ploma: és un aparell on s’administrarà el medicament sense ni tan sols veure l’agulla.
- Xeringues precarregades, preparades per ser administrades.
Possibles efectes secundaris: sempre s’haurà de consultar amb el metge si apareixen:
- Reaccions lleus però comunes en la zona d’injecció.
- Congestió o secreció nasal i esternuts.
- Mal de gola.
- Picor.
- Infeccions de qualsevol tipus, en què són les més comunes les de tipus respiratori, com refredats i sinusitis, i també varicel·la, febre tifoide o còlera.
- Ixekizumab (Taltz®): és un anticòs parcialment humà amb la capacitat d’unir-se a una interleuquina (IL17A), un tipus de les substàncies anomenades citocines (TNF-alfa), i de modular així la resposta inflamatòria de les cèl·lules. S’ha observat que té una eficàcia major que l’etanercept. S’utilitza des del 2016 en el tractament de la psoriasi en plaques moderada o greu en adults.
Com s’administra? Per via subcutània, inicialment dues dosis el mateix dia i es seguirà amb una dosi cada dues setmanes fins a la setmana 12, a partir de la qual es continuarà amb una dosi cada 4 setmanes. Si entre les setmanes 16 i 20 no es presenten canvis positius en la malaltia, s’ha de valorar interrompre el tractament, però si es presenta una millora parcial, pot esperar-se fins a les 20 setmanes de tractament. Tipus de presentació:- Autoinjector o ploma: és un aparell on s’administrarà el medicament sense ni tan sols veure l’agulla.
- Xeringues precarregades, preparades per administrar-les.
Possibles efectes secundaris: sempre s’haurà de consultar amb el metge si apareixen:
- Reaccions lleus, però comunes en la zona d’injecció.
- Nàusees.
- Infecció oïda.
- Congestió o secreció nasal, esternuts o mal de gola.
- Poden produir-se infeccions fúngiques com la candidiasi per candida albicans en els primers mesos de tractament.
- No està recomanat a persones amb malaltia de Crohn activa, ja que es podria donar un empitjorament.
-
Brodalumab (Kyntheum®): és un anticòs monoclonal totalment humà del tipus IG2 amb la capacitat d’unir-se amb gran afinitat a una interleucina (IL17A), un tipus de les substàncies anomenades citocines (TNF-alfa), i bloquejar així la resposta inflamatòria de les citocines proinflamatòries. N’està aprovat l’ús a Espanya des de juliol de 2018 per al tractament de la psoriasi cutània moderada o greu en adults.
Com s’administra? Per via subcutània s’inicia amb una dosi en les setmanes 0, 1 i 2, i posteriorment cada dues setmanes. Si entre les setmanes 12 i 16 no es presenten canvis positius en la malaltia, s’ha de valorar interrompre el tractament, però si es produeix una millora parcial, s’hauria de continuar el tractament fins la setmana 24 en què se’n veurà la màxima resposta. Tipus de presentació:- Xeringues precarregades, preparades per ser administrades.
Possibles efectes secundaris: sempre s’haurà de consultar amb el metge si apareixen:
- Reaccions lleus, però comunes en la zona d’injecció.
- Infeccions lleus del tracte respiratori alt, faringitis o inflamació de la gola, amigdalitis o inflamació de les amigdales, etc.
- Disminució temporal i reversible dels neutrofils o globuls blancs.
- Poden produir-se infeccions fúngiques com la candidiasi per candida albicans en els primers mesos de tractament.
- No està recomanat per a persones amb malaltia de Crohn activa, ja que es podria empitjorar.
- Guselkumab (Tremfya®): és un anticòs monoclonal totalment humà del tipus (IgG1λ) amb la capacitat d’unir-se amb gran afinitat a una interleucina (IL23), un tipus de citocina (TNF-alfa), i de bloquejar així la resposta inflamatòria de les citocines proinflamatòries. N’està aprovat l’ús a Espanya des de novembre de 2017 per al tractament de la psoriasi cutània moderada o greu en adults.
Com s’administra? Per via subcutània, s’inicia amb una dosi en les setmanes 0 i 4, i posteriorment cada 8 setmanes. S’hauria d’observar una millora a partir de la setmana 2. Si després de la setmana 16, no es presenten canvis positius en la malaltia, s’ha de valorar interrompre el tractament. La màxima eficàcia s’observarà al cap de vint setmanes i l’efecte beneficiós sol perdurar a llarg termini. Tipus de presentació:- Xeringues precarregades, preparades per ser administrades.
Possibles efectes secundaris: sempre s’haurà de consultar amb el metge si apareixen:
- Infeccions de qualsevol mena, tot i que són més comunes de tipus respiratori.
- Cefalees
- Diarrees o altres molèsties gastrointestinals
- Urticària o altres erupcions de la pell
- Molèsties articulars
- Reaccions lleus però comunes en la zona d’injecció
- Reacció d’hipersensibilitat al medicament.
- Abatacept (Orencia®): és un medicament format per una proteïna de fusió, formada per una immunoglobulina, unida al domini extracel·lular dels limfòcits T, i inhibirà l’activació d'aquests mitjançant un bloqueig de la coestimulació. Està aprovat el seu ús en el tractament de l’artritis psoriàsica moderada o greu des d'inicis de 2019. És un medicament molt segur, però amb una eficàcia inferior als medicaments biològics anti-TNF, és a dir, similars als FAMM. És poc eficaç per a les lesions cutànies.
Com s’administra? Se sol combinar amb el metotexat, tot i que en persones que hi tenen alguna contraindicació pot subministrar-se en monoteràpia o de manera única. S’administra per via subcutània o endovenosa. Per via endovenosa es farà a l’hospital de dia de referència habitualment en les setmanes 0 i 2, posteriorment cada 4 setmanes. Per via subcutània i en dosis inferiors a la via endovenosa, s’administrarà cada setmana. Tipus de presentació:- Autoinjector: és un aparell en què s’administrarà el medicament sense ni tan sols veure l’agulla.
- Xeringues precarregades, preparades per ser administrardes.
Possibles efectes secundaris: sempre s’haurà de consultar amb el metge si apareixen:
- Reaccions secundàries a la infusió durant el tractament i fins a 12 dies després: febre, calfreds, hipotensió, pruïja o picor, urticària i dificultat respiratòria.
- Cefalees o mal de cap.
- Infeccions normalment respiratòries de vies altes i lleus.
- Risankizumab (Skyrizi®): és un anticòs monoclonal parcialment humà del tipus G1 (IgG1) amb la capacitat d’unir-se a una interleucina (IL23), un tipus de citocina (TNF-alfa), i de bloquejar així la resposta inflamatòria de les citocines proinflamatòries. N’està aprovat l’ús a Espanya des de maig de 2019 per al tractament de la psoriasi cutània moderada o greu en adults.
Com s’administra?Per via subcutània, s’inicia amb unes dosis corresponents a 2 injeccions alhora en les setmanes 0 i 4, i posteriorment cada 12 setmanes. S’hauria d’observar una millora a partir de la setmana 2. Si després de la setmana 16, no es presenten canvis positius en la malaltia, s’ha de valorar interrompre el tractament, tot i que hi ha algunes persones que milloren passades aquestes setmanes. Tipus de presentació:- Xeringues precarregades, preparades per ser administrades.
Possibles efectes secundaris: sempre s’haurà de consultar amb el metge si apareixen:
- Infeccions de qualsevol mena, tot i que són més comunes de tipus respiratori.
- Cefalees o mal de cap
- Pruïja o picor
- Fatiga i astènia
- Reaccions lleus però comunes en la zona d’injecció
- Reacció d’hipersensibilitat al medicament
- Tildrakizumab (Ilumetri®): és un anticòs monoclonal humanitzat d’alta afinitat per unir-se a una interleuquina (IL23), un tipus de les substàncies anomenades citocines (TNF-alfa), i bloquejar així la resposta inflamatòria de les citocines proinflamatòries. Està aprovat el seu ús a Espanya des del novembre del 2019 pel tractament de la psoriasi cutània moderada o greu en adults.
Com s’administra? Per via subcutània, s’inicia amb unes dosis corresponents a 1 injecció en la setmana 0 i 4, i posteriorment cada 12 setmanes. En persones amb pes superior a 90 Kg o segons criteri mèdic, es podria valorar l’administració de 2 injeccions alhora. S’hauria d’observar una millora total o parcial a partir de la setmana 28, si no s’hauria d’interrompre el tractament; tot i això, encara es poden observar millores passades aquestes setmanes. Tipus de presentació:- Xeringues precarregades, preparades per ser administrades.
Possibles efectes secundaris: sempre s’haurà de consultar amb el metge si apareixen: - Reaccions lleus però comunes en la zona d’injecció
- Reacció d'hipersensibilitat al medicament
- Infeccions de tracte respiratori alt (laringe, faringe o cavitat nasal)
- Cefalees o mal de cap
- Gastroenteritis
- Diarrea
- Nàusees
- Mal d’esquena
- Xeringues precarregades, preparades per ser administrades.
3.3 Tractaments biosimilars
La indústria farmacèutica investiga nous tractaments biològics anomenats medicaments biosimilars, que són fàrmacs biotecnològics comparables als medicaments biològics de referència. Si bé, no són idèntics a aquests, sí que tenen indicacions similars, i és clar, també efectes secundaris similars. Seria un error anomenar-los biogenèrics, ja que en cap cas el principi actiu és el mateix.
Aquests medicaments per poder ser aprovats pel seu ús, hauran de passar per uns controls específics de similitud. Aquest controls, tot i ser més estrictes que els que pugui passar un medicament genèric convencional, sempre requeriran un procés d’aprovació més curt que el seu biològic de referència pel fet de no ser un medicament nou. Per aquest motiu, juntament amb el fet de no ser medicaments lligats a patents, fa abaratir-ne el cost final al voltant d’un 30%.
L’Agència Europea del Medicament (EMA) estableix la possibilitat d’extrapolar les indicacions dels medicaments biològics als biosimilars i ha elaborat certes directrius per substituir-los correctament, però deixa en mans de les autoritats de cada país la possibilitat d’intercanviar-los. Tot i així, molts autors asseguren que es tractaria d’un canvi real de tractament, amb possibles variacions d’efectes.
Actualment ja es comercialitzen els següents biosimilars :
- de l’Infliximab, són l’Inflectra®, el Remsima®, el Flixabi® (nom comercial) i el Zessly®.
- de l’Etanercept, són el Benepali® i el Erelzi®.
- De l’Adalimumab són l’Amgevita®, l’Hyrimoz®, l’Hulio®, l’Idacio®, el Yuflyma® i l’Imraldi®.
Control de la situació de salutpP@)
Perquè la persona amb malaltia psoriàsica pugui portar una vida amb normalitat i tingui un nivell òptim d’autonomia en la seva autocura, és imprescindible que assumeixi la responsabilitat de la seva situació de salut i s’impliqui activament en el seu control.
1. Fonts d’informació; 2. Control i gestió de la pruïja o picor; 3. Control i gestió del dolor; 4. Higiene de la pell; 5. Hidratació de la pell; 6. Alimentació; 7. Activitat física, exercici físic i esport; 8. Aplicació dels tractaments; 9. Exposició solar; 10. Teràpies complementàries; 11. Autoestima i acceptació; 12. Relacions amb altres persones; 13. Gestió i control de l’estrès; 14. Malaltia psoriàsica i Covid-19.
1. Fonts d’informació
Vivim en una època en què disposem d’informació abundant. La informació sobre la malaltia psoriàsica pot ser complexa i confusa. La manera de trobar informació precisa i actualitzada es realitza fent servir fonts fiables i prestigioses, com ara les revistes especialitzades, els centres i les organitzacions especialitzades en malaltia psoriàsica i les pàgines web respectives, les organitzacions de professionals de la salut, així com les agències governamentals. Té una importància especial que les fonts d’informació d’internet que s’utilitzen siguin segures i de qualitat, i en aquest sentit existeixen per a tots els públics instruments de suport fàcils d’utilitzar com el qüestionari per avaluar pàgines Webs sanitàries segons criteris europeus, que ajuden a discriminar si una font és fiable o no.
2. Control i gestió de la pruïja o picor
La paraula “psoriasi” etimològicament prové de la paraula “psor” que vol dir “picor”.
La picor o pruïja, es defineix com un formigueig o irritació a la pell que provoca un desig de gratar-se, el origen del qual està en la resposta que dona el sistema nerviós central a agressions tant de l’exterior com a reaccions de les pròpies cèl·lules de la pell. En molts casos la picor o pruïja en la psoriasi cutània pot arribar a ser un símptoma amb un major impacte en la qualitat de vida que la mateixa aparença de les plaques. Hi ha entre un 70 i un 90 % de les persones amb psoriasi que tenen picor. Aquesta picor és molt diferent a la que es pot sentir en altres malalties dèrmiques; no està associada a la gravetat de la malaltia, pot arribar a sentir-se tant en les lesions com en zones de pell aparentment sana, i en molts casos està associada a l’estrès que genera la mateixa malaltia. És capaç d’alterar el son, l’estat anímic, la capacitat de concentració, fins i tot la gana, fet que pot arribar a provocar patiment.
En la malaltia psoriàsica, en molts casos, l’inevitable rascat induït per la picor que es pateix pot provocar noves lesions per l’anomenat efecte Koebner.
Desencadenants de la picor:
- Pell seca o deshidratada
- Irritació degut a productes químics de neteja, cosmètica, etc.
- Excés o manca d’higiene
- Contacte amb plantes urticants o picades de mosquits o d’altres insectes
- Calor excessiva
- Sudoració excessiva
- Ús de roba sintètica
- Ús de roba massa arrapada
- Al·lèrgia a algun aliment o medicament
- Estrès
Recomanacions:
- Manteniu una bona hidratació de la pell, ja que millora la salut de la pell i disminueix l’envermelliment i inflamació.
- Eviteu l’acumulació d’escames amb productes queratolítics.
- Apliqueu fred local, com compreses fredes, guardades al congelador o, fins i tot, mantenir les cremes i olis hidratants a la nevera i aplicar-los freds. No s’han aplicar glaçons directament sobre la pell.
- Eviteu els banys amb aigua molt calenta, per sobre de 38ºC, i no supereu els 20 minuts.
- Utilitzeu gel de bany amb pH lleugerament àcid, entre 4 i 4,5.
- Utilitzeu roba folgada i eviteu teixits sintètics.
- Apliqueu argila verda, compreses mullades amb camamilla, o gel d’àloe vera (si aquesta es tolera bé).
- Consulteu amb l’especialista la possibilitat d’utilitzar fàrmacs amb funció antihistamínica o fins i tot anestèsica tòpica.
- Realitzeu tècniques de control i gestió de l’estrès, com tècniques de relaxació, ioga, meditació, etc.
- Promoveu el temps d’oci i activitats per distreure l’atenció com dansa, teatre, pintura, etc.
- Eviteu consumir aliments excitants com el cafè i begudes de cola.
3. Control i gestió del dolor
En la malaltia psoriàsica el dolor pot presentar-se de dues maneres diferenciades: el que acompanya les lesions de la pell i el que està relacionat amb la inflamació articular.
El dolor relacionat amb les lesions de la pell, sobretot quan es localitzen en mans i peus en persones amb psoriasi palmoplantar, sol ser un dolor agut relacionat amb la pèrdua d’integritat de la pell, i pot empitjorar amb el contacte directe amb la lesió i pot millorar un cop cicatritza. Les persones que ho pateixen tindran dificultats tant per caminar com per manipular objectes amb les mans.
El dolor relacionat amb la inflamació articular, en el cas de l’artritis psoriàsica, sol ser de llarga durada, empitjora a mesura que avança el dia i millora només quan es tracta i resol la inflamació. Aquest dolor està acompanyat d’edema, entumiment i pèrdua de mobilitat de les articulacions afectades, i pot, en els casos mes greus, dificultar que la persona porti a terme les seves activitats de la vida diària.
El dolor és el símptoma que més afecta a la qualitat de vida de les persones que conviuen amb malaltia psoriàsica.
El dolor influeix en l’estat d’ànim de les persones i pot arribar a provocar estats de decaïment i ansietat i, alhora, es veurà afectat per l’estrès de la mateixa malaltia, fet que donarà lloc a un cercle viciós en què el dolor genera ansietat i l’ansietat augmenta el dolor. Per tal de poder sortir d’aquest cercle viciós és important comunicar-ho a la infermera i al metge especialista per poder dur a terme un tractament adequat per tal d’eliminar-lo o pal·liar-lo, i compartir amb les persones properes aquesta sensació de dolor.
4. Higiene de la pell
És molt important que les persones amb malaltia psoriàsica, concretament les que pateixen lesions cutànies, tinguin uns bons hàbits d’higiene, tant per evitar la infecció de les lesions com per mantenir la pell hidratada i evitar així la sequedat i l’acumulació d’escames.
Consells per a la higiene personal quan hi hagi lesions psoriàsiques o no:
- No és necessari dutxar-se diàriament amb sabons i productes d’higiene, excepte en casos excepcionals de sudoració, per exemple, després de l’esport o en èpoques de calor. És suficient d’assegurar una bona higiene diària de zones d’especial cura com les mans, axil·les, peus, genitals, amb sabons adequats.
- L’ús reiterat de sabons i productes d’higiene personal en general malmeten la capa hidrolipídica i la flora natural de la pell. És per això que és preferible usar productes específics per a la persona amb psoriasi, amb pH lleugerament àcids i propers al pH de la pell, entre 4,5 – 5, que són menys invasius i més respectuosos amb la protecció natural de la pell. Cal evitar, per tant, els productes que continguin alcohols, perfums, parabens, i d’altres components irritants.
- Si és possible, és preferible realitzar banys de 10-20 minuts amb aigua tèbia, però no gaire calenta, ja que la pell estarà més temps en contacte amb l’aigua. S’hi poden afegir olis, sals, civada o d’altres substàncies emol·lients, per augmentar la hidratació i beneficiar-se de les seves propietats calmants i regeneradores.
- No s’han d’utilitzar guants de crin ni esponges que facin efecte píling, ja que això afavoreix l’efecte Koebner.
- Cal eixugar-se amb tovalloles suaus i per contacte, sense fregament.
- En el cas de tenir lesions en el cuir cabellut, cal evitar l’ús directe d’assecadors o fonts de calor que puguin cremar la pell.
- Cal assegurar-se de tallar i llimar correctament les ungles, per evitar provocar lesions en el rascat.
- No s’han de fer servir els raspall d’ungles per evitar provocar lesions per fregament.
5. Hidratació de la pell
Les persones amb malaltia psoriàsica, tinguin o no plaques o lesions a la pell, tenen tendència a tenir la pell seca i deshidratada. Una pell deshidratada contindrà menys greixos, ja que hi ha hagut una disminució de la capa còrnia (capa més externa de la pell) i això provocarà una pèrdua excessiva d’aigua i líquids o greixos per evaporació a través de la pell. La hidratació de la pell comença de dins cap enfora, dit d’una altra manera, s'ha de mantenir una correcta ingesta d’aigua i líquids. A més a més, per evitar una excessiva deshidratació de la pell, cal aplicar-hi cremes i olis que ajudin a regular aquesta funció ja sigui per provocar un efecte barrera o per nodrir tant les cèl·lules epitelials com la flora que les cobreix. Una pell hidratada tindrà més capacitat de regeneració serà més flexible i permetrà penetrar millor els tractaments tòpics que es necessitin. Aquests conceptes seran vàlids també per a les zones on hi hagi lesions, sempre que no hi hagi contraindicacions expresses.
Tipus de productes que ajudaran a prevenir la deshidratació de la pell, i/o la nodriran:
- Cremes hidratants: són emulsions (barreja de dos líquids no miscibles) que tindran com a objectiu aportar greixos i aigua a la pell, i alhora, fixar aquesta aigua a les cèl·lules de la pell i crear un efecte barrera per evitar-ne l’evaporació. Existeixen moltes formulacions diferents de cremes hidratants, en funció del que es vulgui aconseguir. Alguns dels components que s’hi solen trobar, a part de l’aigua són:
- Oli mineral, vaselina, parafina: són subproductes líquids o sòlids que s’obtenen de la destil·lació del petroli cru i tenen la capacitat de crear una barrera que evitarà l’evaporació de l’aigua a través de la pell.
- Propilenglicol: és un compost orgànic amb capacitat humectant i lubricant, entre d’altres.
- Lanolina: és una cera produïda per la pell d’alguns mamífers i que s’utilitza en farmàcia i cosmètica per la seva facilitat de ser absorbida per la pell, és humectant i emol·lient.
- Urea: és un compost orgànic subproducte de la degradació de proteïnes i que té la capacitat de retenir l’aigua dins les cèl·lules de la capa còrnia (capa mes externa de la pell).
- Glicerina: és un subproducte dels greixos, amb capacitat lubricant i humectant.
- Altres agents de reconstrucció com: col·lagen, proteïnes, elastines, àcid hialurònic i vitamines.
- Conservadors: com els parabens de cadena curta, entre d’altres. Els parabens han suscitat molta controvèrsia perquè alguns tenen efectes adversos. Els de cadena curta no presenten aquests efectes no desitjables i tenen capacitat conservadora en productes de dermocosmètica.
- Olis i mantegues vegetals: producte orgànic que s’obté de llavors o altres parts de plantes que contenen greixos. Poden extreure’s per premsat o mitjançant dissolvents. Tenen capacitat emol·lient i nutritiva de la pell, a causa de l’alt contingut en nutrients com vitamina E, àcids grassos essencials, vitamines, etc. El seu contingut en nutrients serà més alt en els que s’hagin extret per premsat i a temperatures ambientals. Alguns exemples són l’oli d’ametlles, l’oli de rosa mosqueta, la mantega de Karité, l’oli d’argània o la mantega de coco.
6. Alimentació
Les persones amb malaltia psoriàsica haurien de tenir uns hàbits d’alimentació saludable. Existeix molta controvèrsia al voltant de l’alimentació per a les persones amb malaltia psoriàsica, però no hi ha una recomanació expressa, no hi ha aliments prohibits i en cap cas hi ha aliments amb efectes miraculosos. El que sí que és cert, és que una alimentació saludable ajudarà a mantenir l’equilibri del sistema immunitari i un bon estat de la pell i les articulacions. Una alimentació saludable assegurarà la ingesta de nutrients imprescindibles perquè tinguin un bon funcionament.
Les persones amb malaltia psoriàsica tenen més propensió a patir malalties metabòliques com el sobrepès i l’obesitat, la hipertensió arterial, la diabetis, la dislipèmia, així com malaltia cardíaca i malaltia inflamatòria intestinal. Tots aquests trastorns de salut tenen una relació íntima amb els hàbits alimentaris. És per aquest motiu que és important tenir uns bons hàbits alimentaris amb el fi de fer una bona prevenció d’aquestes malalties.
D’altra banda, existeixen estudis que assenyalen certa correlació entre la malaltia celíaca i la malatia psoriàsica, i tot i que encara no hi ha un consens mèdic, és interessant descartar el diagnòstic de malaltia celíaca (intolerància al gluten) per saber si s’hauran d’evitar els aliments que contenen gluten.
A banda d’aquestes apreciacions, i seguint sempre les pautes d’una alimentació saludable, es recomana seguir aquests consells:
- Consumiu diàriament vegetals i fruites. Són font de vitamines i minerals que tindran un paper important en el bon funcionament del sistema immunitari, en la pell i en les articulacions. Per exemple, la provitamina A o betacarotens, present en els vegetals i fruites de colors ataronjats, vermellosos i groguencs, contribueixen al manteniment i reparació de la pell; o el magnesi, important per al bon funcionament del sistema osteoarticular, també contingut en el vegetals de fulla verda. És important consumir els vegetals i fruites de proximitat i de temporada per assegurar un alt valor nutricional.
- Mengeu cada dia aproximadament dos grapats de fruits secs crus i llavors, rics en àcids grassos essencials com l’omega 3, que té una acció antiinflamatòria; l’omega 6, que té una acció reguladora de la inflamació; el magnesi, important per al bon funcionament del sistema osteoaritcular; el zenc per al sistema immunitari i el seleni, antioxidant important en les malalties on hi ha un gran recanvi cel·lular.
- Tots els aliments derivats de cereals consumits diàriament, com el pa, la farina, la pasta i l’arròs, entre d’altres, han de ser preferentment integrals, per assegurar una aportació suficient de fibra ja que són importants per mantenir un pes corporal adequat i una bona salut intestinal. Els minerals, com el magnesi són importants per al bon funcionament del sistema osteoaritcular, el zenc per al sistema immunitari i el seleni és antioxidant important en les malalties on hi ha un gran recanvi cel·lular.
- Cal prendre oli d’oliva verge perquè conté un alt contingut en vitamina E, entre d’altres, perquè és un gran antioxidant, protegeix la pell i intervé favorablement en el funcionament del sistema immunitari.
- Cal potenciar el consum de peixos respecte a la carn, o assegurar la presa de peix quatre cops a la setmana, de les quals dues haurien de ser de peix blau. El peix és font de vitamina D, que té una acció reguladora del sistema immunitari. El peix blau és ric en omega 3 que té una acció antiinflamatòria. La carn, ja sigui blanca o vermella, conté una substància anomenada àcid araquidònic que potencia certes molècules responsables de la inflamació; els peixos també en contenen però en menor proporció.
- S’han de consumir ous de qualitat, que també són una font d’àcids grassos omega 3.
- La ingesta de làctics actualment suscita molta controvèrsia, i no hi ha un consens pel que fa a les recomanacions sobre el seu consum. Tot i no haver-hi una recomanació clara, val a dir que la llet conté àcid araquidònic, un àcid gras que potencia certes molècules responsables de la inflamació. D’altra banda, els derivats fermentats làctics, com el iogurt i el quefir, solen recomanar-se perquè contenen probiòtics beneficiosos per a l’equilibri de la flora intestinal.
- Cal consumir aigua suficient per assegurar una hidratació correcta de la pell. Es recomana ingerir de 1,5 a 2 litres de líquid al dia.
- S’ha d’evitar consumir alcohol, i sobretot si s’està seguint un tractament farmacològic.
- S’ha d’evitar consumir begudes excitants que contenen cafeïna, teïna o cola.
7. Activitat física, exercici físic i esport
La persona amb malaltia psoriàsica, com qualsevol persona que no tingui cap contraindicació expressa, hauria de mantenir una activitat física planificada o exercici físic habitual. Els especialistes recomanen, en general, realitzar un mínim de 30-45 minuts d’exercici físic aeròbic mínim 5 dies a la setmana, i anaeròbic, és a dir, de força muscular uns 2 o 3 dies alterns a la setmana, com pot ser caminar, nedar, pedalar.
Les persones amb psoriasi cutània de tipus moderada o greu haurien d’evitar els esports de contacte a fi de disminuir el risc de lesions o pèrdua d’integritat cutània, així com assegurar una bona higiene posterior a la pràctica d’exercici físic per evitar que l’excés de sudoració irriti la pell afectada. En el cas de la natació en piscina, també es recomana la dutxa posterior per eliminar les restes de clor.
En el cas de persones amb artritis psoriàsica, les recomanacions variaran en funció del moment evolutiu de la malaltia. Si està controlada i no hi ha inflamació articular activa, no hi hauria contraindicacions específiques, però si hi ha inflamació, rigidesa o dolor, s’haurien d’evitar exercicis que comportin impacte articular com córrer o saltar. També s’hauria d’evitar fer-ho les primeres hores del dia quan hi ha més rigidesa. És recomanable consultar sempre amb l’especialista, reumatòleg, fisioterapeuta o rehabilitador quin sería el tipus d’exercici recomanat i el temps i intensitat adequats.
De manera general, l’esport més recomanat per a qualsevol persona que tingui malaltia psoriàsica o no, i sempre que no hi hagi una contraindicació del professional de la salut, serà aquell que li agradi a la persona i la faci sentir feliç i motivada. Tenint en compte això, serà important que la persona es marqui objectius assequibles i viables per a la seva condició física.
La pràctica d’exercici físic adequat aporta beneficis tant físics com emocionals.
Beneficis físics:
- Disminueix el risc de síndrome metabòlica, i ajuda a disminuir o mantenir un pes adequat, a disminuir el colesterol “dolent” o LDL (responsable del risc cardiovascular), augmentar el colesterol “bo” o HDL (protector cardiovascular), i a reduir el risc d’hipertensió arterial.
- Ajuda a millorar o mantenir la salut cardiovascular.
- Millora l’efectivitat dels medicaments i, per tant, a la llarga pot arribar-se a fer disminuir les dosis necessàries.
- En persones amb artritis psoriàsica, si l’activitat no està contraindicada i és l’adequada, millorarà la mobilitat de les articulacions, la flexibilitat, la coordinació muscular i els reflexos.
Beneficis psicoemocionals
- Augmenta la secreció d’endorfines, fet que produeix una sensació de benestar tant físic com emocional, millora l’estat d’ànim i ajuda a la gestió de l’estrès.
- Habitualment l’exercici físic es fa en grup, aquest fet ajuda a millorar la capacitat de relacionar-se i l’autoconcepte, i disminueix la sensació de rebuig i estigma social.
8. Aplicació dels tractaments
Es diferencien els següents tipus de tractaments: 8.1 Tractaments tòpics (a la pell); 8.2 Tractaments via parenteral (injectables)
8.1 Tractaments tòpics (a la pell)
És important que per optimitzar l’efecte dels tractaments tòpics es tinguin en compte algunes recomanacions a l’hora d’aplicar-los:
- Cal assegurar l’aplicació habitual d’olis o cremes hidratants, això millorarà la penetració en la pell del principis actius dels tractaments tòpics.
- S’han d’aplicar les pomades o cremes en petites quantitats en el centre de la placa i amb un massatge de 2 a 4 minuts, escampant-les fins a aconseguir una capa fina i homogènia.
- Si es prefereix, es poden usar guants per aplicar el producte, però no amb gases ni cotó, ja que el fregament pot provocar lesions o traumatismes en la pell afectada i, a més a més, es malgasta el producte.
- Cal aplicar el producte únicament sobre les plaques, mai en la pell sana.
- S’ha de retirar l’excedent de crema o pomada amb una tovallola, no deixar-lo.
- En zones com colzes i genolls és preferible emprar productes de textura greixosa, per augmentar-ne l’absorció i donar més flexibilitat a la pell.
- Quan hi hagi plecs a la pell o grans extensions, és preferible l’ús de formules en forma de gel, ja que són més fàcils d’aplicar.
- En els tractaments per al cuir cabellut es recomana aplicar el producte o productes abans d’anar a dormir, únicament en les zones on hi ha lesions, separant el cabell en línies i aplicant-hi petites quantitats. Si s’escau, també cal posar-lo al clatell, darrere de les orelles, i al voltant de la línia d’inici del cabell. En tots els casos, s’ha de realitzar un massatge per ajudar l’absorció del tractament. En llevar-se, cal retirar els residus que puguin quedar amb un raspall o pinta, o rentar-se el cap.
- Per al tractament de les ungles hi ha laques específiques, però també es pot fer amb les cremes que poden ser les mateixes que per a la resta del cos. Cal aplicar petites quantitats de crema sobre l’ungla des de la cutícula fins la zona més distal, fent-hi un massatge. Solen ser tractaments llargs i poc efectius.
- En el tractament dels palmells de les mans i les plantes dels peus es recomana primerament retirar anells o d’altres fermalls, rentar i eixugar amb suavitat la zona tot deixant-la una mica humida. Tant en els palmells de les mans com a les plantes dels peus, normalment, s’usen pomades o ungüents de textura greixosa que s’aplicaran en petites quantitats i s’escamparan mitjançant un massatge fins a fer una capa fina. Es retirarà l’excedent.
- Quan es prescrigui aplicar el tractament amb oclusió, és a dir, cobrint la zona després d’aplicar-lo, es farà, per exemple, en el cuir cabellut cobrint tot el cabell amb una gorra impermeable o una tovallola; en els palmells de les mans es farà amb guants de goma, plàstic o vinil, sempre que no hi hagi contraindicacions; en les plantes dels peus embolicant-les amb film o amb mitjons de piscina i en les ungles es farà amb didals de goma, plàstic o vinil segellats amb esparadrap.
8.2 Tractaments via parenteral (Injectables)
Els tractaments que s’apliquen mitjançant injectable solen presentar-se en tres formats diferents: autoinjectors, xeringues precarregables o, menys habitual, vials. S’ha de tenir en compte que cada fabricant tindrà unes especificacions a l’hora d’utilitzar el tractament, i serà la infermera qui donarà a la persona la informació necessària per utilitzar-ho de manera correcte. Tot i això, cal seguir unes recomanacions generals:
- Abans de començar el procediment, cal rentar-se les mans i netejar la zona d’injecció.
- S’ha de retirar la protecció de l’autoinjector o la xeringa precarregada.
- Cal formar un plec amb la pell, pessigant suaument, en la zona on s’administrarà el tractament.
- S’ha d’administrar el medicament segons les instruccions específiques en cada cas, normalment en un angle de 90 graus amb la pell i pressionar l’èmbol fins al final.
- Cal continuar subjectant el plec format fins a retirar l’autoinjector o la xeringa, mantenint l’angle de 90 graus amb la pell.
- Si s’observen reaccions locals o generalitzades anormals, o hi ha qualsevol dubte, cal comunicar-ho a la infermera o al metge especialista.
9. Exposició solar
Tot i que hi ha un percentatge petit de persones amb malaltia psoriàsica amb afectació de pell que presenten fotosensibilitat i l’exposició solar els provoca un brot, la majoria es beneficien de l’exposició controlada i aconsegueixen controlar-ne els brots o fins i tot eliminar les lesions.
El sol envia llum a infinitat de longituds d’ona diferents, les UVA (llum ultraviolada A) i la UVB (llum ultraviolada B) són les que s’ha demostrat que tenen un efecte terapèutic, alhora també són les responsables de les cremades solars i dels efectes nocius per sobreexposició a llarg termini. L’exposició solar afavoreix la síntesi de vitamina D en la pell a partir d’un derivat del colesterol. Aquest intervindrà en el sistema immunitari regulant la resposta inflamatòria.
Per aprofitar els beneficis d’una exposició solar correcta i minimitzar els riscos a curt i llarg termini, s’haurien de seguir les següents recomanacions:
- Feu una exposició gradual, començant per uns minuts fins un màxim de 10-15 minuts al dia sense protecció solar, si no hi ha cap contraindicació expressa. Un cop passat aquest temps, cal usar protecció solar.
- S’ha de conèixer el fototipus de la pell, per poder escollir la protecció més adequada. N’existeixen 6 en funció de la tonalitat de la pell i la capacitat de bronzejat, però el mínim que s’ha d’usar és un factor de 30. Utilitzeu també protecció solar en les plaques de psoriasis. Durant l’estona que s’està exposat al sol cal anar aplicant més protecció aproximadament cada hora.
- Eviteu les hores de radiació solar directa, és a dir, entre 12h i 16h, sobretot en temporada d’estiu.
- Augmenteu la protecció en zones de més altitud i en zones geogràfiques properes a l’equador.
- Manteniu totes aquestes precaucions també els dies ennuvolats ja que els rajos travessen els núvols.
- Pareu especial atenció en presència d’aigua, de sorra i de neu, ja que els rajos solars s’hi reflecteixen.
- Consulteu sempre amb la infermera o el dermatòleg si el tractament que s’està seguint, ja sigui tòpic o sistèmic, és fotosensibilitzant o està contraindicat prendre el sol per algun motiu. També les persones que fan fototeràpia.
- Consulteu amb la infermera o el metge especialista si després de l’exposició s’observen lesions o cremades solars.
- Eviteu l’ús de productes amb protecció solar que continguin alcohol i perfums.
- Utilitzeu un producte “aftersun” per després de l’exposició solar, que contingui antiradicals lliures, com la vitamina C, i que tingui un efecte hidratant, calmant, regenerant i antiinflamatori.
- Beveu aigua i líquids durant el temps d’exposició.
- Utilitzeu ulleres de sol homologades amb els filtres adequats per protegir de les radiacions infraroges i ultravioletes.
- Feu servir ombrel·les, barrets i altres utensilis que tinguin un “efecte barrera” ajudaran a minimitzar el risc de sobreexposició.
- S’ha de tenir una atenció especial amb els nens. Els nens de menys de 6 mesos han d’evitar qualsevol exposició solar directa, i fins al 3 anys s’ha de reduir al mínim i sempre amb protecció màxima.

10. Teràpies complementaries
La malaltia psoriàsica és una malaltia crònica en la qual el tractament al·lopàtic o convencional no sempre aconsegueix un èxit complet. En moltes ocasions, les plaques de psoriasis no acaben de blanquejar-se, i ni el dolor o molèstia articular acaba de desaparèixer. Per aquest motiu i per altres de tipus ideològic, les persones poden recórrer a teràpies complementàries que responen a una conceptualització diferent de les cures de salut.
Hi ha moltes teràpies diferents, algunes que se centren més en la part física, emocional, espiritual o energètica. També n’hi ha que entenen la persona com un tot, intentant sempre buscar l’equilibri en tots els seus aspectes o components: físic, mental, emocional, energètic o espiritual.
Actualment alguns representants de la medicina al·lopàtica o convencional fan esforços per intentar integrar aquestes altres teràpies, però en contra d’aquesta integració juga el fet que avui en dia encara no existeixen prou evidències científiques de la seva eficàcia, encara que en alguns casos hi ha evidències empíriques, com és el cas de les teràpies vinculades a les cultures d’algunes zones geogràfiques.
En general, tot i que caldria valorar cada cas, no suposen cap problema per a la salut i són segures, i en molts casos poden ser un molt bon complement dels tractaments mèdics convencionals o al·lopàtics quan la malaltia està en fase activa. Amb finalitats preventives poden ser de gran ajuda per modificar hàbits i conductes poc afavoridores de la salut, ja que en la majoria de les teràpies complementàries es busca l’equilibri en tots els aspectes de la persona, fins i tot el físic.
La recomanació general sempre és la de prudència: conèixer la teràpia, consultar-ho amb la infermera, metge o especialista per valorar les possibles interaccions, i cercar referències sobre el professional que la durà a terme.
Algunes recomanacions des del punt de vista de la naturopatia que es solen acompanyar als tractaments convencionals:
- Tingueu una alimentació rica en vegetal, fruites, cereals integrals (preferentment sense gluten, com l’arròs, el blat de moro, el blat sarraí o el fesol, entre d’altres), fruits secs i llavors. Preneu en mesura peix blau i blanc, i carns blanques de manera esporàdica. Disminuïu o eviteu els làctics, gluten (sobretot el blat, però també l’ordi, el sègol, la civada, l’espelta, el kamut i el triticale), aliments ensucrats, greixosos, i processats. Potencieu aliments frescos, ecològics, de proximitat i temporada.
- Si és necessari, preneu complements de:
- àcids grassos Omega-3, amb poder antiinflamatori i Omega 6 en quantitats adequades per evitar desequilibris, ja que en una dieta saludable la proporció d'àcids omega-6 hauria de ser aproximadament de dues a quatre vegades més gran que la d'omega-3; ambdós són greixos poliinsaturats, considerats essencials perquè el cos no pot produir-los i s'han d'obtenir de l'exterior.
- glucosamida i sulfat de condroïtina. Aquestes són dues substàncies proteiques presents en el teixit articular. La glucosamida té un paper important en la reparació del teixit articular i la condroïtina proporciona elasticitat als teixits. Hi ha estudis que demostren que emprar-la disminueix el dolor i la inflamació en artritis.
- metilsulfonilmetà o MSM, és un compost sulfur orgànic que es troba en la natura, a les fruites, les verdures, els grans i els animals, i forma part del teixit connectiu en general. Segons alguns estudis que s’han realitzat, tot i que no són concloents, s’ha observat que redueix la inflamació i el dolor en l’artritis.
- antioxidants com les vitamines A, C i E, i el seleni. La funció antioxidant d’algunes vitamines i minerals ajudaran a neutralitzar l’excés de radical lliures. En les malalties on hi ha un alt recanvi cel·lular, justament a causa d’aquest, es generen molts radicals lliures, substàncies de rebuig resultant del metabolisme, que en elevades quantitats poden ser perjudicials.
- Incloeu en el tractament la fitoteràpia, dit d’una altra manera, substàncies obtingudes de les plantes com:
- el gel d’àloe vera aplicat sobre les lesions; extret directament de la planta d’àloe. Té una acció cicatritzant, emol·lient i antiinflamatòria gràcies a diverses substàncies de que està constituït, com certs mucílags i polisacàrids (molècules de mida gran).
- el vinagre de poma diluït en aigua i aplicat en el cuir cabellut té un efecte antipruriginós, alleuja la picor, però sempre que no hi hagi ferides, ja que podria irritar-les.
- cremes amb capsaïcina provinent del xili, que té un efecte calmant. La capsaïcina impedeix l’acumulació d’un neuropèptid, molècula del sistema nerviós, anomenat substància P, que bloqueja la transmissió de la sensació de dolor i picor durant unes 4 a 6 hores.
- banys amb civada. Tot i que no existeixen estudis que ho corroborin, fer banys amb civada ajuda a calmar la picor i a hidratar, nodrir i regenerar la pell. Es tracta de deixar reposar la civada en aigua tèbia durant uns minuts i submergir-s’hi durant uns 20-30 minuts.
- la cúrcuma, bé sigui com a espècie amb el menjar o en forma de comprimits. S’ha observat que la curcumina, continguda en la cúrcuma, té la capacitat d’alterar la resposta inflamatòria del sistema immunitari, i presenta així un poder antiinflamatori important. D’altra banda i a causa de la seva composició en nutrients, també presenta propietats antioxidants, molt necessàries en malalties on existeix un gran recanvi cel·lular, com es la malaltia psoriàsica.
- el gingebre ja sigui en extracte o comprimits, com en espècie amb el menjar. S’han fet estudis en què s’ha observat que el gingebre té propietats analgèsiques i antiinflamatòries en les persones amb artritis.
- Dueu a terme tècniques de balnearioteràpia, ja sigui en balnearis o en aigües termals si és possible, o a casa mitjançant la realització de banys amb sal marina, sals dissoltes del mar Mort o amb sals d’Epson. Aquest diferents tipus de sal tenen composicions minerals diferents però que presenten propietats calmants, regeneradores i antiinflamatòries tant per a la pell com per a les articulacions amb inflamació; així com l’aplicació de fangs i argiles en forma de cataplasmes, com per exemple l’argila verda, que presenten propietats calmants, antiinflamatòries i regenerants.
- Aromateràpia, amb l’ús d’olis essencials, ja sigui en forma tòpica amb massatges com en nebulització ambiental, per exemple l’oli essencial de lavanda, arbre de te, camamilla, rosa, romaní...
Sempre que la persona ho desitgi, són recomanables tècniques o mètodes com la meditació, ioga, taitxí, i d’altres que es centren en arribar a l’equilibri tant físic com mental. El mitjà per aconseguir-ho pot ser a través de la respiració, els estiraments o exercicis especials que ajudaran a relaxar el cos, i milloraran per exemple la circulació sanguínia, la mobilitat articular, els processos inflamatoris, l’estat d’ànim o la capacitat de gestió de l’estrès.
D’altra banda, l’acupuntura o l’acupressió, que formen part de la medicina tradicional xinesa, es basen en l’estimulació de determinats punts del cos, ja sigui amb la inserció d’agulles o amb la pressió exercida amb llavors o amb els mateixos dits. L’objectiu és desencadenar certes respostes orgàniques que promouen l’autocuració del cos, fet que aconsegueix disminuir el dolor, la inflamació o la relaxació.
El reiki també és un exemple de sistema de promoció de la salut o acompanyament en processos de malalties, que treballa l’energia del cos buscant l’equilibri i aconseguint per exemple la relaxació física o mental.
Vegeu els consells de salut davant les teràpies complementàries
11. Procés d’acceptació i autoestima
Des del moment en què una persona és diagnosticada d’una malaltia crònica s’inicia un procés dinàmic cap a l’acceptació del nou estat de salut. El reconeixement d’aquest nou estat s’identifica en un sentiment de pèrdua, i això fa viure un dol. Aquest dol es similar al que es viu quan es perd una persona, animal o objecte estimat; així doncs, també succeeix quan es tracta de la pròpia salut, quelcom que forma part de la persona. Existeixen diferents etapes, però no sempre es passarà per totes, ni totes les persones en el mateix ordre, ni durant el mateix temps, ni tampoc no tothom podrà arribar a l’acceptació, fins i tot, hi haurà qui pugui quedar-se estancat en alguna. Tot això dependrà de les característiques de cada persona, de la informació que tinguin sobre la malaltia, dels recursos personals i de l’entorn als quals pugui accedir, de l’etapa vital que s’estigui vivint, de la malaltia en si i com d’avançada estigui. La relació amb els professionals de la salut que acompanyen aquest procés serà també un factor clau en l’evolució de la persona cap a l’acceptació.
Existeixen diversos autors que parlen sobre aquest procés, en aquest cas s’expliquen les etapes que va descriure Elisabeth Kübler Ross sobre el procés d’acceptació:
- Negació: la persona després de conèixer el diagnòstic no podrà creure el que li està passant, pensarà que es tracta d’un error de diagnòstic i pot, fins i tot, abandonar el tractament i no seguir les indicacions. Aquesta reacció serveix per amortir el dolor que provocarà el diagnòstic i donarà a la persona un temps per fer-se a la idea de la nova situació de salut. Si la persona no avança en el procés d’acceptació i es queda estancat en aquesta etapa, podria arribar a ser contraproduent.
- Ira: la persona ja no nega el diagnòstic, estarà enfadada i furiosa pel que li està passant i es preguntarà perquè li ha tocat viure aquest trastorn de salut. Aquesta etapa podria ser positiva sempre que ajudés la persona a prendre una posició activa respecte a la malaltia.
- Negociació: ja no hi haurà enuig. La persona intentarà buscar acords per millorar la seva salut i la seva qualitat de vida. Hi haurà la creença que es trobarà una cura miraculosa. És el moment en què es busquen solucions.
- Depressió: es pren consciència de la realitat de l’estat de salut i, inevitablement, es fa una comparació amb els altres i amb un mateix quan no hi havia la malaltia, fent èmfasis en les mancances i pèrdues que s’han tingut. Això provoca tristesa, desànim i pors relacionats amb el futur.
- Acceptació: es tracta de l'etapa més adaptativa, ja que la persona accepta el seu estat de salut. No es tracta d'una etapa de conformisme o resignació en la qual la persona es manté passiva, més aviat el contrari, la persona accepta les limitacions relacionades amb la malaltia, però té un rol actiu en què hi haurà una predisposició a l’autocura i una bona adherència al tractament. Tot i això, pot no ser l’ultima etapa, ja que es podria tornar a qualsevol de les altres, segons circumstàncies, com per exemple un brot.
Aquest procés d’acceptació de la malaltia influenciarà i alhora es veurà influenciat per l’estat emocional de la persona i pel seu nivell d’autoestima. Si la persona es troba en un bon moment vital amb un nivell d’autoestima alt, això l’afavorirà de manera positiva en el procés d’acceptació. Igualment el nivell d’autoestima podrà veure’s minvat si la persona elabora amb dificultat el procés d’acceptació.
Estudis realitzats posen de manifest la possibilitat que les persones amb malaltia psoriàsica tenen més tendència a presentar certa vulnerabilitat psicoemocional i un nivell d’autoestima més baix.
En aquest sentit serà important que per arribar a acceptar la malaltia, es treballi per cercar la comoditat en el cos fent accions que acostin la persona al seu cos i evitar aquelles que l’allunyin o amaguin la realitat.
En el cas de la malaltia psoriàsica que presenta lesions cutànies, la persona inverteix molta energia a amagar-se la pell per no mostrar-la, però també per no veure-la. Serà important que poc a poc la persona es vagi observant i de manera progressiva i en cercles de confiança al principi, es vagi mostrant als altres. En el cas de l’afectació articular, aquesta dificultat prové de les mateixes limitacions físiques, que poden arribar allunyar la persona del seu entorn. Serà important, per tant, adaptar les activitats diàries i socials a les limitacions i també a les noves possibilitats, i sobretot no deixar de fer allò que es desitja, sinó buscar maneres noves per fer-ho. Serà important no deixar de fer les activitats de la vida diària en la mesura del que sigui possible.
12. Relacions amb altres persones
12.1 Amb persones d’un entorn proper
Per a les persones amb una malaltia crònica, com és la malaltia psoriàsica, pot arribar a ser difícil compartir els sentiments que es desprenen de la vivència quotidiana amb la malaltia, tot i això, serà de vital importància evitar l’aïllament i trobar la manera de mantenir el vincle positiu amb l’entorn.
Serà important que l’entorn més proper conegui la malaltia perquè pugui comprendre-la. També ho serà tenir una o algunes persones de confiança amb qui poder compartir no només l’afectació física, sinó també com es porta la malaltia en el dia a dia i com això fa sentir la persona: persones empàtiques i sensibles que no jutjaran, i de qui es pugui rebre una opinió o consell encara que no es comparteixi.
Les persones de l’entorn més proper haurien de conèixer els límits de la persona amb la malaltia, tant les limitacions físiques com emocionals, com per exemple, la dificultat d’assistir a llocs on s’hagi de mostrar part del cos. Això ajudarà els altres a saber quines situacions són difícils de gestionar i facilitarà la proposta d’alternatives.
La persona amb malaltia psoriàsica en certs moments pot arribar a tenir un sentiment de dependència i/o inferioritat, que es pot evitar si se sap i es pot demanar ajuda quan es necessiti, i alhora oferir-la quan sigui possible.
Aquest cercle proper a la persona serà una cosa important no només per a la persona amb la malaltia sinó per a cadascun dels components.
12.2 Amb la parella
Una persona que té lesions a la pell o que té certes limitacions articulars no hauria de tenir cap dificultat afegida a l’hora de trobar parella. El que realment pot ser el causant d’aquestes dificultats és el paper que jugaran aquestes manifestacions en l’autoestima i en les inseguretats de la persona. Aquests nivell d’autoestima i autoconcepte d’un mateix en termes generals serà el que posarà barreres a la persona a l’hora de voler acostar-se o acceptar un apropament més íntim amb la persona que li agrada. És important que la persona es miri i es valori com un tot, no només com un físic més o menys bonic, sinó com un conjunt de qualitats. La malaltia ni el cos hauran de ser els actors principals, sinó la persona amb les seves qualitats.
A l’inici d’una relació de parella, i quan s’està segur dels sentiments, és important explicar a l’altra persona que es té una malaltia crònica, de què es tracta i quins sentiments hi tenim relacionats. Si la persona valora la relació, la malaltia no serà un problema, al contrari, es pot convertir en un aliat que ajudarà en tot el procés, i es convertirà en un gran suport.
Llegiu l’apartat de Sexualitat .
13. Gestió i control de l’estrès
Un dels desencadenants més comuns d’un brot de malaltia psoriàsica, tant a l’inici com al llarg de la seva evolució, és l’estrès, concretament l’estrès psicosocial. Alhora la mateixa malaltia es generadora d’estrès, tant per la seva cronicitat com per les seves repercussions.
L’estrès és una resposta fisiològica que provoca el sistema nerviós a determinats estímuls externs amb l’objectiu d’adaptar-se a una nova situació, ja sigui positiva com negativa. El problema esdevé quan aquesta resposta fisiològica es manté en el temps, esgotant fisiològicament l’organisme. Hi ha situacions difícils en la vida de les persones que malauradament es mantenen en el temps, o a vegades, en una intensitat excessivament elevada. Això acabarà provocant una desadaptació en el sistema nerviós.
Existeix una relació entre el sistema nerviós i el sistema immunitari. Aquesta desadaptació fisiològica del sistema nerviós, en el cas de la malaltia psoriàsica, s’ha observat que pot desencadenar una resposta inflamatòria en la pell o les articulacions.
És, per tant, un cercle viciós que és important tenir en compte en el tractament i en l’autocura. El personal de la salut, tant el metge especialista com el de capçalera, com la mateixa infermera, haurien de poder detectar la tendència a l’estrès de la persona i així poder recomanar tècniques de gestió i control, o la derivació a un psicòleg o terapeuta especialista si estigués indicat.
14. Malaltia psoriàsica i Covid-19 (SARS-CoV-2)
Una persona amb malaltia psoriàsica té el mateix risc d’infectar-se pel coronavirus SARS-CoV-2 que una persona que no en tingui, independentment del tractament que estigui seguint.
El grup Bioderm, amb un dels registres de psoriasis més alt del món, va portar a terme un estudi, liderat i coordinat per la Unitat d’Investigació de la “Fundació AEDV Piel Sana”, del qual s’extreia que de 2.329 persones amb malaltia psoriàsica en tractament sistèmic: només 73 (3,13%) va infectar-se de Covid-19, 13 (0,56%) van ser hospitalitzades, 1 (0,04%) va ingressar en una unitat de cures intensives i 1 (0,004%) va morir. Totes les persones van presentar comorbiditats: especialment hipertensió i diabetes mellitus.
Pel que fa a les persones amb artritis psoriàsica, s’ha observat que aquelles que s’infecten de Covid-19, no presenten a Espanya un major risc de necessitar hospitalització que les que no pateixen malaltia psoriàsica de base. Aquesta dada difereix d’altres malalties reumàtiques autoimmunes, segons la Societat Espanyola de Reumatologia.
Per aquest motiu la persona amb malaltia psoriàsica que no s’ha infectat de Covid-19, no hauria de suspendre el tractament, encara que el fet d’estar prenent immunosupressors o immunomoduladors susciti dubtes en relació amb l'infecció d'aquests virus.
Contràriament, una persona amb malaltia psoriàsica a qui se li hagi diagnosticat Covid-19, sí que hauria de suspendre o posposar el tractament amb immunosupressors o immunomoduladors, inclosos els tractaments biològics, fins que no es confirmi que està curada. Aquesta recomanació es basa en el criteri dels professionals de la salut, però també en les contraindicacions expressades a les fitxes tècniques dels medicaments, on es recomana l’ús d’aquests tractaments durant qualsevol infecció activa.
Per tant, el fet de tenir malaltia psoriàsica no pronostica un mal desenvolupament de Covid-19, en cas d’estar infectat. En canvi, el risc d’empitjorament augmentarà per la presència de comorbiditats com: malalties cardiovasculars, diabetis, hepatitis B, malaltia pulmonar obstructiva crònica, malalties renals cròniques i càncer.
Etapes del cicle vitalpP@)
La malaltia psoriàsica sol aparèixer entre els 15 i 35 anys, tot i que pot donar-se a qualsevol edat, fins i tot, en nadons i persones grans. Cada moment vital requerirà unes cures específiques i, alhora, tindrà unes implicacions concretes, així com la necessitat de la informació necessària perquè la persona entengui la malaltia i pugui adquirir un nivell òptim d’independència en la cura i control de la seva salut.
1. Malaltia psoriàsica en la concepció, l’embaràs i l’alletament; 2. Malaltia psoriàsica en la infància; 3. Malaltia psoriàsica en l’adolescència; 4. Malaltia psoriàsica en els canvis hormonals en dones (menarquia i menopausa) i en homes; 5. Malaltia psoriàsica i vellesa
1. Malaltia psoriàsica en la concepció, l’embaràs i l’alletament
La malaltia psoriàsica és una malaltia multifactorial en què, a part d’influir-hi factors externs, també s’ha observat que existeixen una predisposició genètica al haver-hi certs gens comuns entre les persones que la pateixen.
Una de cada tres persones amb malaltia psoriàsica tenen un familiar que també la pateix. Hi ha entre un 10% i un 25% de probabilitats de patir la malaltia psoriàsica tenint un progenitor que la pateixi, i entre un 50% i un 65% en el cas de tenir tots dos progenitors. D’altra banda, també s’ha observat que si un fill d’una parella presenta la malaltia psoriàsica, el següent fill té un 51% de probabilitats de presentar-la si només la pateix un progenitor, i un 83% de probabilitats de patir-la si estan afectats tots dos progenitors. En el cas de bessons idèntics, en dues terceres parts dels casos la malaltia es presenta en tots dos germans.
És important recalcar que la malaltia psoriàsica no afecta en cap cas la capacitat reproductiva de la persona que la pateix, però els tractaments que es puguin estar utilitzant tant prèviament i durant la concepció com en l’embaràs o la lactància, en alguns casos sí que podrien provocar danys al fetus o efectes no desitjats en el nounat.
1.1 Concepció; 1.2 Embaràs; 1.3 Lactància
1.1 Concepció
La malaltia psoriàsica, tant la cutània com l'artritis psoriàsica sovint són diagnosticades en dones durant els anys reproductius. En molts casos, segons els tractaments que la dona amb malaltia psoriàsica està prenent, serà necessària anticoncepció. Això podrà portar a certes dificultats a l'hora de plantejar-se un possible embaràs.
Al Regne Unit es va fer un estudi de seguiment de la fertilitat i embaràs a dones ateses a atenció primària del Regne Unit, on es va comparar les que tenien un diagnòstic de malaltia psoriàsica i les que no. Es va observar que les dones amb malaltia psoriàsica podien tenir majors taxes d'embaràs, però també d'avortaments o pèrdua primerenca d'aquests.
Per aquest motiu si es desitja concebre, i tant si es tracta de l’home com de la dona, s’hauria de planificar el tractament amb la infermera i l’especialista. En el cas d’estar prenent algun medicament sistèmic clàssic, caldria valorar amb l’especialista quant de temps abans s’hauria de retirar el tractament. Per exemple amb el Metotrexat, seria necessari fer-ho 12 mesos abans tant en la dona, pels seus efectes teratogènics (malformacions en el fetus), com en l’home, ja que aquest podria veure reduït el recompte d’espermatozous; mentre que amb l’acitretina s’hauria de fer 3 anys abans només en el cas de les dones pel mateix motiu esmentat en el cas del Metotrexat. En canvi, en el cas de la ciclosporina no s’han observat efectes negatius en el fetus, tot i que sí que hi ha cert risc de naixement prematur o baix pes del nounat, si aquest es pren durant l’embaràs. En el cas dels tractaments sistèmics biològics, no es coneixen efectes secundaris en el fetus per manca d’estudis clínics, excepte en l’etanercept, l’adalimumab i l’infliximab on els estudis evidencien que no n’hi ha cap. D’altra banda, en el cas del tractament amb alguns medicaments tòpics i de la fototeràpia UVB, cal consultar amb l’especialista si estaria recomanat l’embaràs. En el cas de les dones que es tracten amb fototeràpia que inclou l’ús del psoralèn l’embaràs estaria contraindicat per efectes no desitjats en el fetus.
1.2 Embaràs
És important informar a la llevadora i a l’obstetre que es te la malaltia psoriàsica i dels tractaments que s’han seguit. Durant l’embaràs es pot donar tant un empitjorament com una millora de la simptomatologia; això podria està relacionat amb els nivells d’hormones sexuals implicades: els estrògens, la progesterona i la prolactina. Segons cada moment de l’embaràs el nivells d’aquestes hormones augmentaran o disminuiran. L’equilibri entre aquestes, i sobretot la influència de l’augment d’estrògens, podria relacionar-se amb una disminució de la resposta inflamatòria del sistema immunitari i per tant provocar una millora de la simptomatologia, però també s’ha vist que aquest no és l’únic factor implicat, hi ha moltes variables en joc. D’altra banda, hi ha estudis que indiquen que les dones embarassades amb psoriasi greu tenen més risc de naixement de nadons de baix pes. Respecte als tractaments s’haurà de valorar amb l’especialista si han de continuar en funció de risc/benefici. En els casos d’afectació articular amb simptomatologia incapacitant com el dolor si es decideix la suspensió del tractament, l’especialista haurà d’abordar com pal·liar els símptomes, per exemple amb antiinflamatoris, que han demostrat no afectar el correcte desenvolupament del fetus. Respecte a l’afectació cutània podran utilitzar-se cremes emol·lients i hidratants, i els tractaments d’elecció seran els medicaments tòpics sense corticoides o que en continguin de baixa potència i de manera puntual. En el 2n i 3r trimestre, els retinoides tòpics s’haurien d’evitar, al contrari podran utilitzar-se els alquitrans que es consideren segurs perquè s’han utilitzat durant dècades sense donar problemes al fetus. Quant a la fototeràpia sí que estaria recomanat l’ús de fototeràpia UVB sota la supervisió de la infermera o l’especialista, però no l’UVA o PUVA per l’ús concomitant del psoralèn, contraindicat pels seus efectes no desitjats en el fetus. En aquests casos es recomanarà l’ús de protecció solar facial per evitar el melasma o taques facials que apareixen durant l’embaràs. En el cas de psoriasi greu es valorarà amb l’especialista la necessitat de tractament amb medicaments sistèmics biològics, biosimilars o ciclosporina.
1.3 Lactància
La psoriasi pot afectar els mugrons, fet que podria causar incomoditat i fins i tot clivelles. Caldrà hidratar la zona afectada entre preses i netejar-la bé just abans de realitzar-la. Quant als tractaments tòpics, durant la lactància no s’han d’aplicar en els mugrons per evitar la ingesta del medicament per part del nadó i, en el cas de l’ús de corticoides tòpics, s’hauria de fer de manera puntual i en petites extensions, ja que part d’aquests podrien absorbir-se, entrar en el torrent sanguini i excretar-se per la llet, i d’aquesta manera ser ingerits pel nadó. Quant a la fototeràpia sí que estaria recomanat l’ús de fototeràpia UVB sota la supervisió de la infermera o l’especialista, però no l’UVA o PUVA per l’ús concomitant del psoralèn, que podria provocar fotosensibilitat al nadó. S’haurà d’evitar el tractament amb fàrmacs sistèmics tant clàssics com biològics, ja que poden ser excretats per la llet materna i ingerits pel nadó; en el cas dels medicaments biològics no hi ha estudis suficients, i encara hi ha dubtes sobre si serien absorbits pel nadó o serien destruïts en el seu tub digestiu; tot i això, caldria valorar-ne l’ús. Per a més informació, es recomana a més de consultar-ho amb la infermera i l’especialista, consultar també e-lactancia i National psoriasis foundation.
2. Malaltia psoriàsica en la infància
La malaltia psoriàsica sol presentar-se entre els 15 i 35 anys, tot i que és molt poc freqüent, s’han trobat casos en nadons. Entre el 10%-15% de les persones amb psoriasi cutània van debutar abans dels 10 anys, i un 33% abans dels 18 anys. A Europa s’ha vist una incidència entre el 0,5% i 1% en els menors de 18 anys. També s’ha observat que existeix entre un 10% i un 25% de probabilitats de manifestar la malaltia psoriàsica quan la pateix un dels progenitors, i entre un 50% i un 65% en el cas de tenir-la ambdós progenitors.
L’edat més freqüent d’aparició de l’artritis psoriàsica, en canvi, és entre els 30 i els 50 anys. I menys d’un 10% dels nens amb psoriasi cutània tenen artritis psoriàsica, la prevalença és inferior a la dels adults. Un bon control i un correcte tractament de la malaltia, si s’escau, ajudarà a evitar complicacions i a portar una vida totalment normal.
En alguns casos les manifestacions cutànies es poden confondre amb altres malalties de la pell més típiques de la infància. També s’ha observat que en molts casos la malaltia psoriàsica es desenvolupa a partir de ferides o d’altres lesions, a causa de l’efecte Koebner o per infecció de la faringe per estreptococs.
Generalment, el tipus de manifestació més comuna és en plaques, després en gotes, que es més freqüent en nens que en adults. Les zones més afectades solen ser el cuir cabellut i la cara, seguida dels genolls i els colzes.
El tractament que es prescriurà dependrà de la gravetat i l’extensió, de l’afectació en la qualitat de vida i l’acceptació personal de la malaltia.
Els tractaments tòpics d’elecció seran els corticoides i els derivats de la vitamina D, i se seguiran les mateixes pautes que en els adults. La fototeràpia, es recomana en infants amb psoriasi cutània moderada o severa, i si s’escau, s’haurà de valorar la possible afectació del seguiment escolar, ja que necessita diverses aplicacions setmanals en el centre de salut de referència. Pel que fa als tractaments sistèmics, entre els fàrmacs clàssics es podran recomanar el metotrexat i l’acitretina, tot i que només en casos de fracàs amb d’altres tractaments, ja que podrien causar alteracions en el bon desenvolupament ossi; i entre els biològics l’adalimumab a partir dels 4 anys, l’etanercept a partir dels 6 anys i l’ustekinumab a partir dels 12 anys.
És important involucrar l’infant en les seves cures, tant pel que fa a la hidratació de la pell com a l’aplicació o administració dels tractaments tòpics o injectables. És imprescindible fomentar una bona relació amb els professionals de la salut que l’acompanyen, ja sigui la infermera, el metge d’atenció primària o l’especialista.
S’ha d’explicar als nens de manera entenedora per ells què és la malaltia psoriàsica, per tal que no es creïn tabús al seu voltant. Cal treballar per augmentar la seva autoestima i evitar que es sentin avergonyits o cohibits i, si és necessari, recomanar l’acompanyament o assessorament d’un psicòleg. Alhora, els pares, la família i els amics propers de l’infant amb malaltia psoriàsica hauran de conèixer i entendre la malaltia per normalitzar-la i poder acompanyar-lo en moments d’especial dificultat.
3. Malaltia psoriàsica en l’adolescència
Des del punt de vista dels aspectes més físics, tant de la presentació com dels tractaments de la malaltia psoriàsica, l’adolescència es podria relacionada amb el que ja s’ha explicat en la infància.
El més destacat en aquesta etapa vital és la vivència de la malaltia psoriàsica des de la seva dimensió psicoemocional i social pel que fa a la gestió i acceptació de la nova aparença física, la qualitat de vida durant els brots (sobretot en el cas de l’artritis psoriàsica) i el que suposa el fet de tenir una malaltia crònica.
L’etapa de l’adolescència és una etapa de la vida en què a part de succeir-se una sèrie de canvis físics, té lloc un posicionament i reafirmació de l’adolescent en el seu entorn com a ésser social on es definirà la seva personalitat. Aquest moment vital requerirà de certa fortalesa interna, que es podrà veure minvada o si més no alterada, davant el procés d’acceptació de la malaltia.
És important acompanyar l’adolescent perquè no organitzi la seva vida en funció de la malaltia, sinó que es senti com qualsevol adolescent capaç i digne de fer tot allò que es proposi. Viure la malaltia com a quelcom que forma part de la vida de la persona, no com a allò que la defineix, ni contra el que cal lluitar o de la qual s’ha de fugir. Forma part de les cures de salut, ajuda a acceptar les limitacions que es presentin durant els brots veient-los com una oportunitat per créixer com a persona i per perseguir opcions alternatives per arribar a allò que desitgin. És important que els pares, que en la majoria dels casos són els que estaran al costat de l’adolescent en el procés d’acceptació i maneig de la malaltia, evitin la sobreprotecció i deixin l’adolescent que prengui les regnes de la seva malaltia, això sí, acompanyant-lo des d’una posició activa i respectuosa.
És interessant conèixer altres persones del mateix grup d’edat que pateixin la mateixa malaltia i poder formar part d’un col·lectiu o xarxa associativa al voltant d’aquesta situació de salut per trobar punts en comú i compartir tant els problemes i preocupacions, com el que hi ha de positiu i les possibilitats que hi ha de millora.
Per evitar l’aïllament que pot provocar la malaltia psoriàsica podria ser interessant per a l’adolescent compartir, explicar, i fins i tot involucrar-se a divulgar-ne informació veraç, i així evitar que la desinformació pugui estigmatitzar-la.
4. Malaltia psoriàsica en els canvis hormonals en les dones (menarquia i menopausa) i en els homes
L‘evolució de la malaltia psoriàsica en molts casos es veurà lligada als canvis hormonals que se succeeixen en la persona.
4.1 Canvis hormonals en les dones (menarquia i menopausa)
Es poden produir en les dones, així com passa en l’embaràs o en situacions d’estrès, en què la presència de certes hormones influeix en una millora o un empitjorament de la malaltia. Igualment es podria donar en la menarquia, primera menstruació o en la menopausa. Ambdues etapes vitals (l’inici i el final de l’etapa fèrtil de la dona) es caracteritzen per un desequilibri de les hormones sexuals femenines.
Com molts altres factors desencadenants, aquests desequilibris hormonals no seran decisius en l’aparició o millora de la malaltia, però en molts casos s’hi ha observat una influència, per exemple, en la prevalença d’aparició de certs tipus de psoriasi en l’adolescència i d’altres al voltant dels 50 anys. L’explicació que s’hi dona és per l’efecte dels estrògens que, entre d’altres hormones, influeixen en certa manera en el sistema immunitari, i se n’ha estudiat tant el seu efecte antiinflamatori com la seva influència en el creixement de les cèl·lules.
En la menarquia hi ha un augment de les hormones sexuals femenines i és just després de la pubertat, quan aquest augment es redueix per estabilitzar els cicles hormonals fisiològics, quan es presenten molts tipus de psoriasis. És per aquest motiu també que moltes dones observen variacions de la malaltia en funció dels cicle menstrual. Igualment succeeix en la menopausa, o pot succeir en el postpart, on hi haurà una caiguda dels nivells d’hormones sexuals, fet que pot portar a un empitjorament.
4.2 Canvis hormonals en els homes
En el cas dels homes, també existeixen canvis hormonals sexuals que podran influir en la millora o en l’empitjorament de la malaltia psoriàsica. En el seu cas, això es podria relacionar amb els nivells d’andrògens, hormones sexuals masculines que inclouen la testosterona, l'androsterona i l'androstenediona, i poden ser els més significatius per la seva intima relació amb diversos tipus de cèl·lules del teixit cutani. Per tant, en etapes de la vida en què el nivell d’andrògens augmenti o en cas de realitzar-se tractaments mèdics basats en aquests, podria agreujar-se la malaltia psoriàsica, en aquest cas cutània.
5. Malaltia psoriàsica i vellesa
La malaltia psoriàsica pot presentar-se a qualsevol edat, però és poc comuna que debuti, o per dir-ho d’una altra manera, que hi hagi un primer brot en la vellesa. Si bé, les persones amb la malaltia psoriàsica durant la vellesa, igual que a qualsevol edat, poden presentar un brot o un empitjorament dels símptomes.
El que sí que caracteritza aquesta etapa vital és la necessitat que el metge especialista tingui una cura especial a l’hora de recomanar un tractament o un altre, a causa de la disminució de la capacitat de metabolització i eliminació dels medicaments que en general es dona durant la vellesa, i en alguns casos a la presència d’altres malalties i altres tractaments associats. En el cas dels tractaments que actuen en el sistema immunitari també s’haurà de valorar la predisposició d’aquest grup de persones a contraure malalties infeccioses.
D’altra banda, serà clau l’actuació de la infermera a l’hora d’educar a la persona, tant en l’administració dels tractaments com en la identificació i gestió dels brots, i el foment d’hàbits de vida saludables com a part del tractament.
Situacions de vida relacionadespP@)
És important conèixer el maneig de la malaltia psoriàsica en les diferents situacions de vida:
1. Bellesa; 2. Sexualitat; 3. Vestir-se; 4. Vacunacions; 5. Donacions de sang i teixits; 6. Mares i pares amb fills amb malaltia psoriàsica; 7. Conviure amb una persona amb malaltia psoriàsica; 8. Àmbit laboral; 9. Drets i deures; 10. Associacions i grups de suport.
1. Bellesa
1.1 Centre de perruqueria; 1.2 Centres de bronzejat; 1.3 Depilació; 1.4 Maquillatge
1.1 Centre de perruqueria
Sovint les persones amb malaltia psoriàsica amb afectació cutània tenen dificultats per anar als centres de bellesa i perruqueria. Hi ha algunes recomanacions que poden fer més fàcil la gestió d’aquestes situacions:
- És important comunicar al professional que l’atendrà que es té psoriasi, el més probable és que ja conegui la malaltia, no ho amagueu.
- Recordeu que la malaltia psoriàsica no és contagiosa, i si alguna persona en té algun dubte, serà positiu poder-ho explicar.
- Si s’està utilitzant algun tractament en xampú o loció per al cuir cabellut, mencioneu-ho al professional.
- Informeu si existeix alguna recomanació expressa relacionada, per exemple, no hi apliqueu calor local.
- Recordeu que l’aspecte de les plaques és degut a la malaltia, no té res a veure amb una manca d’higiene, per tant, no cal sentir-se avergonyit.
- Apliqueu el tractament a les plaques la nit anterior perquè aquesta estigui menys inflamada i descamativa.
- Si es vol un tall de cabell o pentinat que amagui les plaques que hi hagi al cuir cabellut, abans de demanar hora a un centre d’estètica i perruqueria, es pot preguntar si es té experiència en aquest tipus de servei. D’aquesta manera hi haurà una major satisfacció.
- Es pot aplicar vaselina a les plaques abans d’utilitzar productes químics que puguin ser irritants, així quedaran aïllades.
- Si algun cop, ja sigui d’un xampú, mascareta, tint o algun producte d’allisat o arrissat, es produís una reacció irritació o brot, seria interessant preguntar al professional per poder tenir un registre i així evitar-ho en pròximes ocasions.
1.2 Centres de bronzejat
El tractament amb fototeràpia per la psoriasi en pell és una bona opció terapèutica, molt efectiva en moltes de les manifestacions. A més, és un tractament amb un risc molt baix d’efectes secundaris. Però cal puntualitzar que l’efectivitat i la manca d’efectes adversos és deu justament a la correcta aplicació d’aquest procediment terapèutic. Per aquet motiu i, tot i que aparentment sembli que la fototeràpia aplicada en els centres de salut i el bronzejat aplicat en els centres de bronzejat sigui el mateix, hi ha moltes diferències entre ells.
- Les cabines de bronzejat i de fototeràpia no utilitzen ni el mateix tipus, ni la mateixa longitud d’ona.
- Als centres sanitaris qui aplica els tractaments sol ser la infermera, que valora en tot moment l’estat de la pell i de les lesions, mentre que als centres de bronzejat, tot i estar possiblement supervisat per professionals del sector, no cal que sigui personal amb qualificació sanitària.
- La intensitat i temps d’aplicació de la fototeràpia per part del centre sanitari és realitzada pel dermatòleg i la infermera en funció de l’evolució de la malaltia, mentre que en un centre de bronzejat la persona es qui contracta el temps d’exposició en funció d’unes tarifes.
- Els efectes adversos i el risc a llarg termini descrits per la sobreexposició als raigs UV, com són el melanoma o càncer de les cèl·lules del pigment de la pell, quan el tractament es fa en un centre de salut, seran controlats per la infermera i el dermatòleg. Mentre que en un centre de bronzejat possiblement no ho faci cap professional de salut.
1.3 Depilació
Les persones amb malaltia psoriàsica, com qualsevol altra persona, pot sentir la necessitat de voler depilar-se i, tot i tenir lesions a la pell, podrà fer-ho, sempre tenint en compte algunes recomanacions:
- Les zones on hi ha lesions actives no es podrà depilar fins que les plaques desapareguin.
- Els mètodes de depilació no definitius com són les fulles d’afaitar, pinces, i ceres no estarien recomanats, ja que en treure el pèl podrien erosionar i malmetre la integritat de la pell i poden provocar noves lesions per l’anomenat efecte Koebner. Igualment succeiria amb les cremes depilatòries en què es dissol el cabell i s’hi provoca una irritació de la pell.
- Respecte als mètodes de depilació definitiva, existeix la depilació elèctrica que utilitza l’estimulació elèctrica per eliminar el fol·licle pilós, cada cop menys usada i tampoc gens recomanada per a persones amb malaltia psoriàsica pel mateix risc d’erosió i pèrdua de la integritat de la pell. La fotodepilació, més emprada en l’actualitat, en què s’utilitza llum de manera selectiva per eliminar el pèl sense malmetre els teixits circumdants, estarà indicada sempre que no hi hagi plaques actives, ni lesions.
- Si s’està en tractament amb fototeràpia no estarà recomanada la fotodepilació, ja que podria produir-se cremades o canvis de la pigmentació de la pell.
- Sempre que s’acudeix a un centre per fer-se la depilació, sigui la que sigui, s’ha d’explicar als professionals que es té malaltia psoriàsica, i si es duu a terme la fotodepilació es recomana fer-ho en centres on hi hagi certificació europea adient i un metge expert en aquest camp.
- Quan hi ha psoriasi que no millora en el temps, i no es vol o no es pot accedir econòmicament o per altres motius a la fotodepilació, es podria, tot i no està recomanat, utilitzar l’afaitat. Aquest s’hauria de fer de manera molt suau i amb fulles d’afaitar noves per evitar al màxim la fricció.
- En el cas de l’afaitat de cara en els homes que tenen psoriasi facial, igualment s’haurà de ser molt suau i amb fulles d’afaitar noves per evitar al màxim la fricció. També s’hauran d’utilitzar cremes emol·lients i reductores de la descamació abans i després, i evitar les solucions amb alcohols i perfums.
1.4 Maquillatge
La malaltia psoriàsica no té una afectació únicament física, ja que aquesta pot arribar a l’àmbit psicoemocional i social. En el cas de l’afectació cutània, les implicacions poden ser, en alguns casos majors, sobretot si aquesta afecta zones com la cara, les mans i les ungles. Les lesions cutànies poden provocar un rebuig social, i poden dificultar el procés d’acceptació de la malaltia i aïllar la persona del seu entorn.
Per aquest motiu, en la seva convivència diària amb la malaltia i mentre la persona treballa l’acceptació de la seva pròpia imatge i porta a terme un tractament adequat per a la malaltia, pot ajudar el coneixement d’algunes tècniques de maquillatge per poder cobrir o dissimular aquelles lesions que l’incomoden i ressaltar altres aspectes del seu físic.
Maquillatge corrector:
El maquillatge corrector pot ser una eina que la persona pot arribar a dominar no només per utilitzar-ho en situacions socials especials, sinó també en el seu dia a dia, si així ho necessita.
Els passos a seguir a l’hora d’aplicar un maquillatge sería el següent:
- Higiene: amb locions per a pells sensibles.
- Hidratació: sempre abans del maquillatge i amb cremes facials específiques.
- Correcció mitjançant el color: servirà per poder aplicar la menor quantitat de maquillatge i aconseguir un to al més natural possible. S’haurà d’aplicar a tocs fent una petita pressió amb una esponja, mai amb fricció ni fregaments. Exemples:
- Correctors verds per neutralitzar les zones envermellides.
- Correctors grocs per neutralitzar zones blavoses i fosques.
- Corrector beixos per neutralitzar granets i bosses sota els ulls.
- Base de maquillatge: cremes que tinguin capacitat de cobertura, transpirable, no oclusiva. S’haurà de buscar la tonalitat que més s’assembli al color de pell, tenint en compte que els tons clars donen volum i els foscos profunditat. Les zones amb lesions s’aplicaran amb una esponja seca i mitjançant tocs per aconseguir una capa més densa. A la resta de la pell si es vol un capa més lleugera i transparent, s’humitejarà l’esponja.
- Pols de maquillatge: serviran per donar estabilitat i durabilitat al maquillatge, així com per evitar les brillantors. S’aplicarà amb brotxa.
- El maquillatge no només estaria indicat a la cara, sinó que podria utilitzar-se també en altres zones del cos que es desitgi mostrar i es vulgui dissimular o amagar les lesions.
2. Sexualitat
En un estudi realitzat, més de la meitat de les persones enquestades van contestar que la malaltia psoriàsica els afectava en major o menor grau a l’hora de tenir relacions sexuals, també 1 de cada 3 asseguraven tenir una baixa autoestima per aquesta causa.
Aquesta afectació en l’esfera sexual té una relació directa amb la cronicitat de la malaltia, contràriament no la té amb la gravetat de la malaltia. Intervenen molts factors que hi influenciaran, alguns poden ser els següents:
- Lesions cutànies a la zona genital:
En un estudi realitzat a Holanda, un 46 % dels participants van assegurar haver presentat lesions a la zona genital en alguna ocasió. Aquestes lesions poden provocar picor, coïssor o cremor, així com una menor elasticitat en la pell que pot arribar fins i tot a provocar clivelles o ferides. Aquestes són envermellides i no descamatives i solen aparèixer a la zona púbica on hi ha borrissol. És menys comuna a les zones mucoses i podria confondre’s amb fongs. Aquestes lesions poden arribar a dificultar les relacions sexuals. S’hauria de reduir la fricció amb lubricants i evitar teixits de licra o sintètics, serà millor de cotó i transpirables, així com evitar la higiene excessiva de les zones íntimes (menys de 2 cops al dia, incloses les dutxes), i l’ús de tovalloletes íntimes. - Baixa autoestima:
Existeix una creença errònia que relaciona la satisfacció sexual amb l’atractiu físic. Un canvi en la imatge corporal, ja sigui per l’aparició de lesions com per la inflamació d’alguna articulació, pot influir en l‘autoestima. Quan aquesta està disminuïda pot portar a la no-acceptació del propi cos, a la vergonya, i a la por al rebuig dels altres. Això pot fer que la persona eviti el contacte íntim amb altres persones. Serà molt important generar una relació de confiança abans de tenir relacions intimes, i serà recomanable poder parlar i compartir amb la parella el que se sent respecte a la malaltia, i el que es necessita perquè l’altra persona pugui actuar amb respecte i comprensió. - Dolor articular i fatiga:
Un estudi realitzat a persones amb artritis psoriàsica van contestar en un 83% dels casos que la malaltia els afectava a la seva vida afectiva i 70% a la seva activitat sexual. El dolor, l’entumiment, la dificultat de moviments, el cansament i fatiga són símptomes que es poden manifestar en major o menor gravetat. Aquests símptomes poden dificultar les relacions íntimes i poden conduir a una disminució del desig. S’hauria d’ajustar l’activitat sexual al desig i a la condició física i evitar postures que puguin provocar o empitjorar les molèsties. Estaria recomanat prendre analgèsics, si és té dolor, i si es preveu tenir relacions íntimes, amb prèvia consulta amb l’especialista. També hi pot ajudar crear un entorn càlid usant banys d’aigua calenta o màrfegues de calor per assegurar una temperatura agradable; això ajudarà a la mobilitat de les articulacions. - Tractaments que disminueixen la libido o provoquen disfunció erèctil
Consulteu amb el metge o la infermera sobre possibles efectes adversos relacionats amb la libido i amb la funcionalitat sexual si es sospita una relació amb el tractament que s’està seguint.
El tractament de l’esfera sexual de les persones que tenen una malaltia crònica, en aquest cas la malaltia psoriàsica, és quelcom de gran importància, i no se sol fer, a causa del fet que existeixen encara tabús a l’hora d’abordar aquest tema, tant per part de la persona com del professional de la salut. Quan una persona presenta alteracions en aquest sentit hauria de comunicar-ho a l’especialista, metge o infermera, i si s’escau, caldrà un abordatge multidisciplinari.
3. Vestir-se
La roba que s’utilitzi pot promoure l’aparició de noves lesions, així com empitjorar la sensació de picor. Per això, és important saber que certs tipus de teixit estaran més indicats que altres. Per exemple, a l’hivern la llana o certes fibres artificials, així com l’excés d’abric poden augmentar la sensació de picor. Estaran més indicades les fibres naturals com el fil o el cotó que afavoriran la transpiració de la pell.
Les persones amb psoriasi als peus, ja sigui plantar, en les ungles o en qualsevol altra zona d’aquests, hauria de procurar sempre portar un calçat còmode, que no estrenyi excessivament, per evitar els fregaments on es podrien crear noves plaques, i per evitar que les que ja hi existeixen puguin clivellar-se.
4. Vacunacions
La malaltia psoriàsica en si no presenta cap contraindicació amb la vacunació, tant amb les vacunes convencionals i periòdiques com les excepcionals. Les precaucions en aquest sentit aniran sempre relacionades amb el tractament que s‘està seguint.
Es diferenciaran dos grans grups:
- Tractaments que no comprometen el sistema immunitari: inclourà aquelles persones que segueixen un tractament tòpic, fototerapèutic o sistèmic específicament amb acitretina, i d’altres que no comprometen el sistema immunitari. Aquestes persones podran seguir les recomanacions habituals per qualsevol persona respecte a les vacunacions.
- Tractaments que poden arribar a comprometre el sistema immunitari: inclourà les persones que segueixen tractaments com els sistèmics clàssics amb el metotrexat, la ciclosporina, i l’apremilast, i tots els sistèmics biològics. Aquestes persones hauran de seguir unes recomanacions especials, ja que aquests tractaments podrien fer a la persona més susceptible a contraure la malaltia de la que es vacunen, disminuir l’efectivitat de les vacunes o podria aparèixer efectes adversos poc habituals de les vacunes:
Aquestes vacunes podran administrar-se quatre setmanes abans o tres mesos després de la suspensió del tractament:
- Les vacunes anomenades amb “agents inactius” (parts de virus), estarien contraindicades específicament en tractaments com ciclosporina, metotrexat, etanercept, adalimumab, ustekinumab i infliximab. Serien:
- Antiràbica
- Hepatitis A
- Grip
Aquestes vacunes haurien d’administrar-se 14 dies abans d’iniciar el tractament, si no es fa així, s’hauria de revacunar als 3 mesos, ja que podria haver-hi una disminució de l’efectivitat de la vacuna.
També s’hauran de seguir algunes recomanacions per a les persones que conviuen amb aquells que segueixen aquests tractaments per a la psoriasi que poden comprometre el sistema immunitari. Aquests podran vacunar-se de tot el que els convingui, però hauran de tenir especial cura si després de la vacunació de la varicel·la presenten alguna manifestació cutània, hauran d’evitar el contacte amb la persona que segueix el tractament. En tot cas, es recomana consultar al metge o la infermera si la persona s'ha de vacunar en cas d'estar seguint algun d’aquests tractaments esmentats.
4.1 Vacunació contra la COVID-19
Hi ha certa preocupació per l'impacte de la vacuna en l'evolució de la malaltia psoriàsica, i sobretot en les persones en tractament sistèmic clàssic o biològic, o són candidats a aquests. És important considerar l'impacte de les vacunes en l'efectivitat i la seguretat, tant dels tractaments com de les mateixes vacunes.
Segons la Agencia Española de Dermatología i Venereologia en una publicació feta l'abril de 2021 exposa que en l'actualitat no hi ha evidència que l'administració de les vacunes contra la Covid-19 tingui efectes negatius en el curs de la malaltia psoriàsica.
Explica també que cap de les vacunes disponibles contra la Covid-19 està basada en virus vius atenuats, que sí que haurien de contraindicar-se en persones que reben tractament immunosupressor o biològic. Actualment, dues d'elles, Pfizer/BioNTech i Moderna, utilitzen tecnologia d'ARN missatger, i les altres dues Oxford/AstraZeneca i Janssen, estan basades en un vector víric, és a dir d'adenovirus de ximpanzé i adenovirus 26, respectivament, recombinant, amb gens codificants de la glucoproteïna S de SARS-CoV-2 en superfície i no replicants.
Els efectes secundaris més comuns d'aquestes són el dolor lleu-moderat en el lloc d'injecció, certa sensació de cansament o debilitat, i no tant freqüent l'aparició de febre alta, que cedeixen al paracetamol o ibuprofèn.
Fins ara als assajos clínics addicionals amb les vacunes contra la Covid-19, no s'ha inclòs persones amb tractament immunomoduladors i, per tant, encara s'han d'establir els efectes en aquesta població. Tot i això, no s'espera que els tractaments sistèmics convencionals o biològics s'associïn a cap complicació.
En el cas de tractament amb Metotrexat i Ciclosporina, al provocar una disminució de la resposta immune, es podria considerar la suspensió temporal abans i després de la vacunació. Respecte al Dimetilfumarat no interfereix amb la immunogenicitat de les vacunes, i l'Apremilast no disminueix la producció d'anticossos que afavoreixen la immunitat. Dels tractaments biològics i biosimilars, els anti-TNF podrien disminuir la taxa d'anticossos induïda per algunes vacunes, però sense efectes significatius. Altres tractaments biològics com l'ustekinumab, secukinumab i ixekizumab no disminueixen la immunogenicitat de les vacunes.
En qualsevol cas s'ha de prioritzar la vacunació si no es poden fer modificacions del tractament.
5. Donacions de sang i teixits
La malaltia psoriàsica no limita a l’hora de poder fer una donació de sang o teixits, que podria suposar un obstacle, seria el tractament que s’estigués duent a terme.
Les persones que estiguin rebent un tractament tòpic o fototeràpia tipus UVB podrien ser donants sense cap restricció més enllà de les que pogués tenir qualsevol altra persona.
Les persones que estiguessin duent a terme un tractament amb fototeràpia PUVA, tractament sistèmic clàssic, i tractament sistèmic biològic en principi no podrien ser donants. Tot i això, sempre serà recomanable consultar al Banc de Sang i Teixits de referència la compatibilitat del tractament amb la donació.
6. Mares i pares amb fills amb malaltia psoriàsica
L'infant o adolescent amb malaltia psoriàsica no la viurà de la mateixa manera que els pares ni els germans d’aquest. A cadascun li generarà unes dificultats i desenvoluparà uns mecanismes per poder elaborar el seu propi procés d’acceptació de la nova situació de salut.
Abans d’intentar d’entendre la vivència dels pares amb un fill amb la malaltia psoriàsica, serà important conèixer com se sent el l'infant:
- El nen viurà la nova situació de salut d’una manera, i els pares la viuran d’una altra. Per tant, pot ser que no es trobin en el mateix nivell d’afectació psicoemocional respecte a la malaltia, i això pot donar conflictes a l’hora de gestionar les emocions. En ocasions, els pares tenen més dificultat per acceptar la malaltia i se senten més afectats, i poden arribar a extrapolar aquest sentiment en l'infant, en comptes d’intentar valorar d’una manera objectiva la vivència que l'infant nen en té.
- El nen que té uns pares sobreprotectors, si no aprèn a enfrontar-se a la nova situació de salut, li mancaran recursos en el futur. Segons com els pares s’impliquin en la gestió de la malaltia, el nen en comptes d’evolucionar cap a una persona autònoma, independent i amb capacitat d’autogestió, pot esdevenir una persona dependent de les cures i les decisions dels seus pares vers la malaltia.
Els pares, d’altra banda, també experimentaran sentiments propis que els influiran en la gestió de la malaltia del fill. Igual que els fills, ells també hauran d’elaborar el seu propi procés d’acceptació. Alguns dels sentiments que es podran manifestar seran :
- Por: per l’evolució de la malaltia, per la vivència del fill, per la possibilitat que la malaltia aparegui també en altres fills, etc. En definitiva, por que el fill no sigui feliç i que pateixi.
- Confusió, sobretot si cap dels progenitors té la malaltia o no ha conegut ningú proper de qui poder conèixer-ne la vivència.
- Culpabilitat, sobretot si algun dels progenitors també té la malaltia.
- Ràbia i negació de la malaltia del fill, fins i tot, en ocasions, creen tabús al voltant de la malaltia, sense deixar parlar de segons quins temes que l'infant potser necessita compartir. Això sol succeir quan els pares no accepten la malaltia.
- Frustració quan no hi ha millora.
- Sobreprotecció del fill allunyant-lo de la responsabilitat de l’autocura i de la presa de decisions, i necessitat d’aïllar-lo del món per evitar-li el patiment d’enfrontar-s’hi.
- Necessitat de saber-ho tot de la malaltia, a vegades fins i tot buscant un altre diagnòstic o remeis miraculosos.
- Dificultat per prendre decisions pel que fa al tractament per por a equivocar-se o per sentir-se qüestionats pel seu entorn o els professionals de la salut.
- Tristesa, transmetent-la en l’ambient familiar i provocant actituds obsessives en el fill.
- En alguna ocasió, un distanciament físic, en què no es vol tocar la pell del fill per evitar lesionar-la, o per certes barreres emocionals creades només permetent aquest contacte físic en l’aplicació dels tractaments. Això evocarà un sentiment de rebuig inconscient.
- Conflictes de parella a causa de les desavinences a l’hora d’implicar-se en les cures i a l’hora de prendre decisions.
Com a tercer element, hi haurà els germans, que també hauran d’elaborar el seu propi procés d’acceptació, i que també tindran la necessitat de formar part activa en les situacions familiars en què la malaltia estigui present. Aquests manifestaran sentiments de:
- Enveges i gelosia per sentir que el germà que té la malaltia, sembla tenir més privilegis i rep més atenció dels pares i de l’entorn en general.
- Ressentiment cap als pares per no dedicar el mateix temps.
- Necessitat de fingir malalties, crear situacions conflictives, enfadar-se i irritar-se amb facilitat, o fins i tot tenir una actitud agressiva i hostil per castigar els pares per no sentir un tracte igualitari. Tot això solen ser conductes no conscients.
Algunes de les recomanacions que poden ajudar els pares a poder gestionar millor la malaltia del fill, i alhora que aquesta pugui enfortir les relacions entre els membres de la família:
- Parleu obertament de la malaltia amb el fill i amb els germans, i dels sentiments que aquesta evoca.
- No castigueu mai quan es tracta de temes relacionats amb la malaltia, ni utilitzeu els tractaments, ni les visites als professionals sanitaris com a càstigs
- Impliqueu-vos per igual en l’acompanyament.
- Segons l’edat del nen, feu de l’aplicació dels tractaments un joc, dediqueu-hi temps i feu-ho agradable i així eviteu que ho rebutgin.
- Apodereu-vos en el coneixement de la malaltia, busqueu informació en fonts fiables.
- Viviu el present, i eviteu obsessionar-vos en el que podria venir.
- Eviteu el negativisme, fomenteu l’optimisme.
- Busqueu l’acord entre ambdós progenitors i eviteu els conflictes.
- Abordeu la malaltia com una característica més del nen, però no com l’únic tret que l’identifica, i com quelcom que s’ha de cuidar i parar-hi atenció.
- Tracteu el nen amb normalitat.
- Mostreu al nen que no és l’única persona amb dificultats, que tothom té alguna cosa que ha de vigilar, i que moltes persones encara que no ho semblin, també poden tenir algun trastorn al qual han de parar-hi atenció.
- Fomenteu la independència i l’autocura.
- Manifesteu les emocions, sigueu afectuosos i afectius, abraceu-vos, toqueu-vos, no eviteu mai el contacte, ni el limiteu només al tractament. El tacte serà fonamental per a la relació i per al vincle afectiu entre els membres de la família.
- Acompanyeu el fill, ajudant-lo, i a mesura que creixin i madurin, deixeu que prengui les seves pròpies decisions i que poc a poc assumeixi més responsabilitat.
- Motiveu el fill perquè no deixi de fer allò que vulgui, i si no es pot, ajudeu-lo a buscar alternatives.
- Estigueu disponibles emocionalment per quan el fill necessiti compartir els sentiments, sense crear tabús.
7. Conviure amb una persona amb malaltia psoriàsica
Totes les persones, així com les que tenen la malaltia psoriàsica, són éssers socials, que molt o poc, conviuran o s‘envoltaran d’altres persones.
Les persones amb malalties cròniques, com pot ser la malaltia psoriàsica, tendeixen a no voler preocupar els altres respecte a les complicacions que puguin acompanyar la malaltia, i n’hi ha que, fins i tot, en segons quins moments de la malaltia, així ho aconsegueixen. Això no serà l’ideal. Tant és que es tingui un bon control de la malaltia o no, com si s‘està passant per un brot o no, la persona ha de poder compartir la seva vivència amb algú proper i de confiança. Serà de gran importància, no tan sols per al benestar emocional, sinó també per al procés i el control de la malaltia que la persona pugui sentir-se acompanyada. Que pugui rebre el retorn positiu de l’entorn.
L’aparició d’una malaltia crònica fa que sorgeixin situacions i circumstàncies a vegades negatives en les relacions que té la persona amb el seu entorn.
La família normalment serà el suport directe de la persona amb una malaltia crónica, en concret, sempre hi haurà una persona que serà el suport principal, que haurà de portar el pes de l’acompanyament sobretot quan es presentin dificultats. També formen part d'aquest grup de suport l'entorn proper, els amics, companys de feina o d’estudis, companys d’aficions o de creences, i fins i tot els veïns que, encara que lluny emotivament, seran a prop per proximitat física. Finalment, també en formaran part les persones de l’entorn més institucional com els professionals de la salut, les organitzacions no-governamentals o els grups d’ajuda.
Els que convisquin o siguin a prop d’una persona amb una malaltia crònica, com la malaltia psoriàsica, hauran de saber conviure amb una persona que en alguns moments difícils podrà:
- Reclamar més atenció; fet que podria provocar el recel d’altres membres de la unitat familiar com germans, fills, parella, etc., que, encara que potser sense voler-ho, podran manifestar cert ressentiment.
- Desencadenar canvis relacionals i de rols dins de la família a causa de la pèrdua d’autonomia.
- Patir canvis en l’àmbit socioeconòmic, potser per la renúncia a determinades activitats professionals.
- Alterar el seu dia a dia i dels altres membres mes propers, per haver de seguir certs tractaments.
- Alterar el seu temps de lleure, així com el dels altres a causa de les limitacions físiques i psicoemocionals.
- Sentir un malestar permanent, sensació de culpa, frustració, impotència, sentiment de ser una càrrega per a la família i d’estar atrapat en la malaltia.
- Mostrar-se distant, físicament i emocional. Per exemple, en la parella es podrà veure afectada la sexualitat.
Conviure amb una persona amb malaltia psoriàsica voldrà dir acompanyar-la en la superació de les fases del procés d'adaptació, entenent que en alguns moments negarà la malaltia, buscarà remeis miraculosos, estarà trista i podrà evocar la seva ràbia i empipament vers la malaltia injustament cap a la família i l’entorn proper. Tot això serà necessari per poder seguir avançant envers l'acceptació del nou estat de salut. De vegades, es dirigeix la ràbia justament cap a les persones de confiança perquè en el fons saben que podran acompanyar l'emoció i fins i tot això `pot refoçar el vincle. També s’haurà de comprendre que no totes les persones tindran la mateixa tolerància a les limitacions i dificultats; la gravetat de la situació de salut no sempre serà un baròmetre de l’estat d’ànim de la persona.
Si l’afectat és un infant , pot haver-hi dificultats en la relació amb els germans, així com entre els pares per desacords a l’hora de prendre decisions. Serà molt important evitar el sentiment de culpa quan els pares també tenen la malaltia psoriàsica.
La parella de la persona amb la malaltia psoriàsica pot arribar a sentir la necessitat de fugir, fins i tot a sentir-se culpable o sentir pena; també rebuig a tractaments o al comportament de l’altre. En ocasions la malaltia preocuparà més la parella que a qui la té, i la impotència de no aconseguir la implicació de qui la viu podrà comportar desavinences. També pot ocórrer just al contrari, en no saber com fer front a la situació o no saber com comportar-se amb la persona amb la malaltia, es pot arribar a banalitzar.
La persona que conviurà directament amb qui té la malaltia, encara que sigui difícil, hauria de:
- Tenir paciència amb el canvis d’humor, ja que no són contra la persona, sinó contra la malaltia.
- No pressionar per seguir les recomanacions, controls o tractaments, respectar la capacitat de decisió de qui té la malaltia.
- Respectar que la persona necessiti oblidar-se de la malaltia durant algun temps, donar-se un descans.
- No prendre mai decisions per la persona amb la malaltia.
- Valorar altres aspectes de la vida, fora de la malaltia i les seves dificultats associades.
- Escoltar i mostrar empatia.
I respecte a si mateix, hauria de:
- Gaudir dels seus propis moments i de la seva pròpia independència, encara que s’estigui passant per un moment difícil.
- Viure el present i gaudir-lo, i no pensar únicament en el que podria passar.
- Viure la malaltia com una part de la vida, però no com l’única cosa, ni com allò que la dirigeix.
- Compartir els seus sentiments de manera sincera, siguin bons o no tant bons; també els dubtes i les inquietuds.
8. Àmbit laboral
Estudis realitzats a persones amb malaltia psoriàsica posen de manifest la dificultat en l’àmbit laboral i professional que es pot arribar a viure a causa de les limitacions que pot donar la mateixa malaltia, i a l’estigma que aquesta provoca socialment.
La meitat de les persones amb malaltia psoriàsica han vist una afectació de la seva carrera professional a causa de la seva situació de salut, i 1 de cada 10 persones ha hagut de deixar-la o han estat acomiadats per motius que estan relacionats amb la malaltia.
Els motius no són només la gravetat de la malaltia i les limitacions que aquesta pugui comportar, sinó també la seva cronicitat, les visites continuades al centre de salut, les baixes laborals i l’absentisme.
En ocasions, la malaltia psoriàsica, com en d’altres malalties cròniques, pot ser un element d’exclusió a algunes professions com pilot d’avions, bombers, policies, entre d’altres, o en l’accés a alguns llocs de treball tot i no haver-hi una explicació mèdica plausible.
D’altra banda, l’obtenció d’un grau de minusvalidesa, o si fos el cas, d’invalidesa, en alguns casos pot fer-se difícil, lent i feixuc.
També serà interessant, si s’escau, gestionar el certificats de disminució / minusvalidesa. Aquest, a Espanya, el concedeix el departament de serveis socials de cada comunitat autònoma. És un document que expressa en tants per cent el grau de limitació o disminució que té cada persona per desenvolupar qualsevol activitat de la vida diària. A partir d’un grau de disminució igual o superior a un 33 %, l’administració posa a disposició de la persona un conjunt de recursos dirigits a millorar la seva qualitat de vida. Com a exemple de recursos hi ha les deduccions en la declaració de renda, els beneficis per a les empreses que contractin persones amb un certificat de disminució o les ajudes per a l’adquisició d’habitatges de protecció oficial. Per a més informació o gestió del certificat de disminució, cal dirigir-se al departament de serveis socials de l’ajuntament corresponent al lloc de residència.
És, per tant, molt important no permetre que s’etiqueti les persones en funció d’un diagnòstic, sinó fer valer les capacitats de manera objectiva a l’hora d’accedir a una feina. Cal tenir present en tot moment que els treballadors, tinguin una malaltia crònica o no, gaudeixen del dret de poder compaginar la vida laboral amb el propi control de la salut. També serà interessant en alguns casos i amb el suport de les associacions de pacients, lluitar i pressionar les administracions per canviar allò que vulneri aquests drets.
9. Drets i deures
En ocasions les persones poden sentir vulnerats els seus drets com a ciutadans en relació amb la seva salut. També a vegades es desconeixen quins són els deures que es tenen. Per conèixer a què es té dret, a què es pot accedir, què es pot esperar del sistema de salud i dels professionals que hi treballen, i alhora, allò que forma part de les responsabilitats del ciutadà:
10. Associacions i grups de suport
Les associacions d’afectats per una malaltia són organitzacions sense ànim de lucre que treballen per l’apoderament de les persones i del seu entorn, oferint suport i tenint a l’abast informació veraç. Acció psoriasi és una associació de persones i familiars, amb malaltia psoriàsica, que forma part d’un teixit associatiu tant en l’àmbit europeu com en l’àmbit internacional, on es troben les associacions dedicades a la malaltia psoriàsica.
En estudis realitzats, s’ha observat que l’acció i presència d’aquestes associacions influeix de manera positiva en la qualitat de vida de les persones amb la malaltia. Les persones que hi tenen un vincle solen estar més i millor informades i es senten més i millor acompanyades, no només pels professionals de la salut que hi treballen sinó també per la resta de persones amb la malaltia que en formen part, ja sigui com a voluntariat o com a col·laboradors. També s’ha observat que aquestes associacions poden arribar a ser una eina terapèutica que els mateixos professionals de la salut (metge, especialista, infermera,...) poden arribar a utilitzar per ajudar a millorar la gestió de la malaltia.
Problemes de salut relacionatspP@)
La malaltia psoriàsica és un trastorn sistèmic, és a dir, que afecta a tot el cos tot i manifestar-se en la pell, ungles, i articulacions, i està relacionat amb l’aparició d’altres problemes de salut.
Els problemes de salut relacionats amb la malaltia psoriàsica poden dividir-se amb:
- Comorbilitats o malalties prevalents associades
- Trastorns psicològics associats
- Hàbits de vida no saludables relacionats
1. Comorbilitats o malalties prevalents associades
La malaltia psoriàsica pot arribar a tenir efectes profunds en la qualitat de vida de les persones que tenen aquest trastorn de salut. La psoriasi és un trastorn inflamatori de caràcter autoimmune, o sigui que és causada per una resposta errònia del sistema immunitari contra si mateix, que es manifesta tant en la pell com en les articulacions. És una malaltia crònica i cursa amb brots inflamatoris alternats de remissions.
Pel fet de tenir un origen inflamatori, aquest trastorn, en molts casos, s'associa amb altres trastorns de salut.
Els trastorns de salut associats a la malaltia psoriàsica inclouen: Trastorns cardiovasculars i hipertensió arterial, Malaltia inflamatòria intestinal, Diabetis, Dislipèmies, Augment del greix corporal o obesitat, Síndrome metabòlica, Trastorns del fetge, Osteoporosis, Uveïtis, Trastorns del ronyó, Disminució de la capacitat auditiva, Migranyes, Càncer.
En persones que presenten comorbiditats associades, l'impacte d'aquests trastorns juntament amb la malaltia psoriàsica, a vegades suposa una càrrega elevada de cures; que se'n requereixen a més de la correcta adherència als tractaments, afegint la càrrega psicoemocional i l'estigma social que els acompanyen.
Alguns dels medicaments utilitzats en el tractament de la malaltia psoriàsica, podrien augmentar el risc de desenvolupar certs trastorns de salut. Alhora, alguns tractaments per aquests trastorns associats o comorbiditats, podrien agreujar l'evolució o provocar brots en la malaltia psoriàsica. Per tant, les persones amb comorbiditats associades a la malaltia psoriàsica, necessitaran un estret control de la seva salut, per evitar el progrés d'aquests, l'aparició de nous trastorns i sobretot, per garantir la qualitat de vida de la persona.
1.1 Trastorns cardiovasculars i hipertensió arterial
Hi ha evidència científica sobre el fet que les persones amb la malaltia psoriàsica, sobretot si és severa, tenen un major risc de desenvolupar una malaltia cardiovascular. La malaltia psoriàsica és un trastorn inflamatori pel qual, durant els brots de la malaltia, hi ha alts nivells de cèl·lules inflamatòries circulant pel torrent circulatori. Això, pot provocar la inflamació dels vasos sanguinis, l'estrès oxidatiu, l'ateroesclerosi i l'engrossiment del ventricle esquerre (part esquerre del cor), podent arribar a associar-se amb l'augment de la rigidesa de les artèries com passaria en la hipertensió, i els trastorns cardíacs.
Per tant, quan es té un bon control de la malaltia aquest risc pot disminuir-se.
1.2 Malaltia inflamatòria intestinal
Existeix un 10% de risc de desenvolupar una malaltia inflamatòria intestinal, com la malaltia de Crohn o colitis ulcerosa. Existeixen gens similars entre elles. Per això és important consultar amb el professional de la salut de referència si es tenen símptomes com diarrea, rampes abdominals o sang a la femta.
1.3 Diabetis
Les persones amb malaltia psoriàsica severa són un 30% més propensos a desenvolupar diabetis tipus 2. Per aquest motiu és important consultar amb el metge o la infermera si hi ha símptomes com un augment de la set, la gana, la micció, visió borrosa o fatiga.
1.4 Dislipèmies
Les persones amb malaltia psoriàsica s'ha observat que presenten majors concentracions de colesterol "dolent" LDL, i valors més elevats d'un tipus de proteïna anomenada Apo A1 que predisposarà a un major estrès oxidatiu. Tot això estaria relacionat amb els diagnòstics de dislipèmies. Per això serà important realitzar controls preventius i fer seguiments amb el metge o infermera per evitar l'evolució d'aquests trastorns.
1.5 Augment del greix corporal o obesitat
Les persones amb malaltia psoriàsica són més propenses a tenir un augment no saludable del greix corporal o obesitat. També s’ha observat que tenir sobrepès a l’adolescència augmenta el risc de tenir artritis psoriàsica, i també que si es redueix el pes corporal a un pes equilibrat, es redueixen els símptomes de la malaltia psoriàsica i millora l’eficàcia dels tractaments.
1.6 Síndrome Metabòlica
La síndrome metabòlica és un conjunt d’alteracions o trastorns que inclou la hipertensió, nivell alts de glucosa, així com de triglicèrids, nivells baixos de HDL (colesterol bo), i excés de greix a la zona abdominal. Aquest síndrome augmenta el risc de malaltia cardiovascular i diabetis tipus 2. S’ha observat que el 40% de les persones amb malaltia psoriàsica podran desenvolupar la síndrome metabòlica, en comparació amb el 23% que presenta la població en general. Aquest risc és fins i tot superior en persones amb un mal control de la malaltia psoriàsica. Aquest pot evitar-se amb hàbits de vida saludable.
1.7 Trastorns del fetge
S’ha observat que les persones amb malaltia psoriàsica mal controlada, tenen una major predisposició a desenvolupar un trastorn del fetge anomenat malaltia del fetge gras, o esteatosis, no alcohòlica. Segons la Revista Espanyola de Gastroentereologia, nombrosos estudis epidemiològics en posen de relleu l’alta prevalença d'aquest trastorn, duplicant el risc de desenvolupar-la i la seva gravetat, en el cas de les persones amb malaltia psoriàsica.
L'esteatosis no alcohólica és un trastorn causat per l’acumulació de greix en el fetge per causes no relacionades amb el consum d’alcohol. Sí que està relacionada amb el sobrepès i l'obesitat, amb l’alteració dels nivells de glucosa, amb la diabetis, els nivells de colesterol, triglicèrids i amb els valors de pressió arterial. Aquest trastorn inicialment pot no donar símptomes, més enllà de la fatiga o molèsties en la part superior dreta de l’abdomen. Tot això es deu a l’origen comú de desequilibri en les mediadores de la resposta inflamatòria, les citocines. En el cas de les persones que pateixen ambdós trastorns seria interessant que fessin un seguiment tant amb l’hepatòleg com amb el dermatòleg, i si es tracten amb medicaments com acitretina, ciclosporina i metotrexat, caldria fer un seguiment de la funció hepàtica, ja que podrien ser perjudicials per al fetge. En aquest supòsit, els medicaments biològics podrien ser una bona opció terapèutica, ja que estan exempts d’aquests efectes adversos. A més de seguir els controls bàsics de salut, així com dur uns hàbits de vida saludables per poder prevenir l’aparició d’aquests trastorns.
1.8 Osteoporosis
En un petit estudi es va observar que un 60 % de les persones amb malaltia psoriàsica presentaven una osteopènia o disminució de la densitat dels ossos en un estadi inicial, i en un 18%, una osteoporosis. Aquest risc es manté durant el temps que no hi ha un bon control de la malaltia psoriàsica. I, tot i que les dones en general tenen una prevalença superior respecte als homes, en aquest cas s’iguala entre ambdós sexes. És important consultar amb el metge o la infermera quan serà indicat fer un seguiment de la densitat òssia.
1.9 Uveïtis
La uveïtis és un trastorn que es manifesta amb la inflamació de l’úvea, una part de l’ull que es troba a la zona central i que proporciona la major part del reg sanguini a la retina. L’origen de la inflamació pot ser per un trastorn autoimmune, per infecció o per exposició a tòxics. S’ha observat que un 7% de les persones amb malaltia psoriàsica podran desenvolupar aquest trastorn. Aquest millorarà amb el tractament sistèmic de la malaltia psoriàsica, però també necessitarà d’un tractament específic, i d’un seguiment del metge especialista, l'oftalmòleg i de la infermera.
1.10 Trastorns del ronyó
Les persones amb psoriasi cutània severa tenen dues vegades més propensió, segons un estudi realitzat al Regne Unit, a desenvolupar trastorns renals crònics que les persones que no en tenen o la tenen moderada o lleu.
1.11 Disminució de la capacitat auditiva
En un petit estudi es va observar una tendència a la pèrdua auditiva en persones amb artritis psoriàsica. Seria important poder realitzar un control si s’observen símptomes.
1.12 Migranyes
La migranya és un trastorn neurovascular que es manifesta amb cefalees o mals de cap de diferents tipus. Un estudi fet a Dinamarca va demostrar que les persones amb psoriasi cutània severa i amb artritis psoriàsica tenien més propensió a tenir dolors de tipus migranyós.
1.13 Càncer
Hi ha diversos estudis que relacionen la malaltia psoriàsica amb un cert risc de poder desenvolupar alguns tipus de càncer, com el limfoma, el càncer de pell no-melanoma, i el melanoma. El risc que s'atribueix està entre un 3 i un 7%. I és sobretot per a persones que no tenen un bon control de la malaltia psoriàsica. Serà important seguir els controls bàsics de salut, així com dur uns hàbits de vida saludables que ajudaran en la prevenció d’aquests trastorns.
2. Trastorns psicològics associats
Ansietat i depressió
S’han fet diversos estudis relacionant la malaltia psoriàsica amb els trastorns psicològics de l’ansietat i la depressió, i s’ha observat que les persones amb artritis psoriàsica i amb psoriasi greu, solen ser més propenses a tenir episodis d’ansietat i processos depressius. Malgrat que aquest fet podria donar-se per motius molt diversos, que s’observa una relació amb l’estat d'acceptació de la malaltia, l’autoestima, a l’estigma social que hi ha en determinats entorns i el control de la malaltia. Moltes persones identifiquen tenir trets depressius o d’ansietat però ho incorporen en el seu dia a dia sense procurar-ne una solució. Serà important comentar amb el metge o la infermera si s’observen símptomes de desànim o d’ansietat, i si s’escau, acudir a un professional de la salut especialitzat, ja sigui psicòleg o psiquiatre, i que en faci un seguiment multidisciplinari.
3. Hàbits de vida relacionats
Consum de tabac i alcohol
Existeix una relació entre un consum elevat de tabac i d’alcohol, amb l’aparició de la malaltia psoriàsica, el seu empitjorament i alhora en una menor eficàcia dels tractaments. Les dones tenen més risc que els homes respecte al tabac; i els homes tenen més risc respecte les dones respecte a l’alcohol. També s’hi ha associat, en el cas del tabac, un risc major amb un tipus de psoriasi cutània, la psoriasi palmoplantar. També s’ha observat que les persones amb malaltia psoriàsica mal controlada tenen més tendència a consumir aquestes substàncies. I alguns estudis observen una millora de la malaltia quan es disminueix o se n’elimina el consum.
Factors i conductes de proteccióP@)
La malaltia psoriàsica és un trastorn autoimmune, l’origen de la qual no és del tot conegut, amb una predisposició genètica a la qual cal afegir factors ambientals. Per això serà important conèixer i potenciar certs factors i conductes de protecció per ajudar tant al control de la malaltia com a la millora de la salut i la qualitat de vida de la persona.
Entre aquests factors i conductes destaquen:
- Responsabilitzar-se i participar activament en el control de la malaltia (per exemple, prendre la medicació prescrita de manera adequada, tenir una alimentació saludable, un estil de vida adequat a la malaltia…) i en la gestió de la situació de salut (per exemple, fer servir de manera responsable les teràpies complementàries...).
- Fer servir fonts d’informació acreditades i rigoroses per adquirir coneixements que permetin prendre decisions saludables. Contrastar sempre que sigui necessari aquesta informació amb l’equip de salut (infermera, metge, especialista…).
- Introduir els canvis en el desenvolupament de les activitats de la vida diària que cada persona consideri de forma única que poden afavorir el seu benestar i la seva qualitat de vida.
- Controlar i evitar els factors i conductes de risc que es relacionen amb l’activitat de la malaltia.
- Identificar la xarxa de recursos (personals, familiars i socials) que cada persona pugui necessitar i utilitzar-la (per exemple, les associacions de pacients).
Factors i conductes de riscP@)
La malaltia psoriàsica és un trastorn autoimmune l’origen de la qual no és del tot conegut, amb una predisposició genètica a la qual cal afegir factors ambientals. Per això, serà important conèixer i evitar els factors de risc relacionats amb l’aparició d’un brot o empitjorament d’aquests. Són els següents:
- No modificables: la predisposició genètica.
- Modificables: són factors com la pèrdua de la integritat cutània (per exemple, en ferides, cremades, tatuatges, pírcings, etc.), les infeccions, alguns fàrmacs, l’embaràs, la sobreexposició solar o a rajos UV, els climes freds i secs, i certs estil de vida (com estrès, consum de drogues legals (tabac, alcohol) i il·legals, l’alimentació o el sedentarisme).
Repercussions personals, familiars i socials pP@)
Qualsevol trastorn crònic de salut, en major o menor mesura, provocarà modificacions en la vida personal, familiar i social de la persona, i caldrà identificar-lo i gestionar-lo adequadament.
La malaltia psoriàsica influirà en la dinàmica personal, laboral, familiar, en l’oci, i en les relacions socials en general. A més, l’energia necessària per afrontar el dia a dia i les dificultats que de la malaltia es derivin poden tenir conseqüències sobre l’estat d’ànim i la percepció de la pròpia salut. Les respostes i estratègies que cada persona adopti (recursos d’ajuda personal, grups de suport, associacions de persones amb la mateixa malaltia, activitats de lleure que no impliquin mostrar o adequades a les seves limitacions...) seran fonamentals per minimitzar les repercussions de la malaltia psoriàsica sobre la vida de la persona i les persones que l’envolten.
És important seguir les recomanacions en el control de la situació de salut, tant per a la millora de la qualitat de vida de la persona afectada com de l’entorn familiar.
1. Repercussions personals; 2. Repercussions familiars; 3. Repercussions socials
1. Repercussions personals
- L’acceptació de la malaltia i del seu concepte de cronicitat, i la percepció i gestió del nivell d’autoestima. Serà important treballar en aquest procés d’acceptació.
- L’adaptació del dia a dia a la nova situació salut, el nou concepte d’autocura i control de la malaltia que s’haurà d’anar adquirint i interioritzant des del coneixement del diagnòstic. Fins aleshores la persona potser no havia hagut de preocupar-se gaire sobre la seva salut; des del moment del diagnòstic apareix la responsabilitat de l’autocura, importantíssim per al control de la malaltia.
- Les dificultats associades al seguiment dels tractaments. L’aplicació de tractaments crònics demanen una constància que en ocasions pot ser feixuga.
- L’aparició de brots i la lentitud de remissió d’aquests poden ser una font d’estrès, fet que alhora pot ser-ne el detonant, per tant, la persona pot entrar en un cercle viciós del qual a vegades serà difícil sortir-ne.
2. Repercussions familiars
- En ocasions, una malaltia crònica com és la malaltia psoriàsica pot comportar repercussions relacionals amb al família perquè pot comportar una distribució diferent dels rols. És important que la persona amb malaltia psoriàsica i el seu entorn més proper coneguin aquesta realitat, i puguin compartir la vivència de la malaltia des de tots els punts de vista.
- Les relacions entre la parella amb el fill amb la malaltia psoriàsica pot ser difícil quan la malaltia no està ben controlada o quan hi ha un brot. Els nens i adolescents amb malaltia psoriàsica, pel fet d’haver d’enfrontar-se a un diagnòstic de malaltia crònica necessiten un suport i un acompanyament sensible.
3. Repercussions socials
- Canvis en la manera d’establir relacions interpersonals per una baixa autoestima o a la no-acceptació de la malaltia, fet que pot portar a un aïllament social i alhora a la por al rebuig.
- Canvis en el tipus d’activitat d’oci, provocats per les possibles dificultats tant físiques com psicoemocionals; per limitacions relacionades amb la mobilitat o per haver de mostrar-se als altres, sobretot en moments de brots.
- L’estigmatització i rebuig social relacionat amb el desconeixement de la malaltia i el concepte erroni de bellesa establert en la societat actual. Això és quelcom que s’hauria de combatre i pel que s’ha de treballar. Des de les associacions de pacients es realitzen campanyes de conscienciació i sensibilització.
- L’àmbit laboral, professional i acadèmic podrà veure’s alterat, ja sigui per les pròpies limitacions físiques i psicoemocionals que pot arribar a donar la malaltia psoriàsica, com per l’absentisme provocat per l’aplicació de tractaments o les visites mèdiques.
 Comentaris
Comentaris
Llistat
Enllaços d'interès
Fonts d'interès general
Bibliografia
Bibliografia consultada
- Acción Psoriasis [Internet]. “Guia de Tratamientos para Psoriasis”
(consultat 1 octubre 2024) Disponible a: https://www.tratamientospsoriasis.org/tratamientos-completos-de-la-guia - Acción Psoriasis [Internet]. Barcelona: Asociación de Pacientes de Psoriasis, Artritis Psoriásica y Familiares;
[actualitzat 13 febrer del 2018; citat 15 juny 2018].
Disponible a: https://www.accionpsoriasis.org/ - Arthritis Foundation [Internet]. Atlanta, GA: Arthritis Foundation;
[actualitzat gener 2018; citat 15 juny 2018].
Disponible a: https://www.arthritis.org/ - Carrascosa JM, López-Estebaranz JL, Carretero G, Daudén E, Ferrándiz C, Vidal D, Belinchón I, Sánchez-Regaña M, Puig L, Grupo Español de Psoriasis de la Academia Española de Dermatología y Venereología. Documento de consenso de fototerapia en psoriasis del Grupo Español de Psoriasis: ultravioleta B de banda estrecha (UVBBE), láser y fuentes monocromáticas de excímeros y terapia fotodinámica.
Actas Dermosifiliogr 2011;102(3):175-186.
Madrid: Actas Dermosifiliogr 2011;102:175-86 - Vol. 102 Núm.3 DOI: 10.1016/j.ad.2010.11.002; Academia Española de Dermatología y Venerología [revisat Setiembre-Octubre 2011; accés 1 de Març del 2018]. Disponible a: http://www.actasdermo.org/es/documento-consenso-fototerapia-psoriasis-del/articulo/S0001731010004916/ - Gómez Reino J, Loza E, Andreu JL, Balsa A, Batlle E, Cañete JD, Collantes Estévez E, Fernández Carballido C, Fernández Sueiro JL, García de Vicuña R, González-Álvaro I, González Fernández C, Juanola X, Linares LF, Marenco JL, Martín Mola E, Moreno Ramos M, Mulero Mendoza J, Muñoz Fernández S, Queiro R, Richi Alberti P, Sanz J, Tornero Molina J, Zarco Montejo P, Carmona L. Consenso SER sobre la gestión de riesgo del tratamiento con terapias biológicas en pacientes con enfermedades reumáticas.
Madrid: Reumatología Clínica 2011;7:284-98 - Vol. 7 Núm.5 DOI: 10.1016/j.reuma.2011.05.00; [revisat 19 de Octubre del 2011; accés 1 de Març del 2018]. Disponible a: http://www.reumatologiaclinica.org/es/consenso-ser-sobre-gestion-riesgo/articulo/S1699258X11001720/ - National Psoriasis Fundation [Internet]. Portland, Oregon: National Psoriasis Fundation;
1996-2018 [actualitzat 20 febrer 2018; citat 15 juny 2018].
Disponible a: https://www.psoriasis.org/ - Psoriasisförbundet [Internet].
Estocolm: Psoriasisförbundet; [actualitzat 13 febrer 2018; citat 15 juny 2018].
Disponible a: https://www.psoriasisforbundet.se/ - Puig Sanz L. Manual de terapéutica de psoriasis.
Madrid: Grupo Aula Médica; 2013. - Redacción Onmeda. Psoriasis [Internet].
Madrid: Enfemenino.com. 2017 oct 19 [citat 15 juny 2018].
Disponible a: https://www.onmeda.es/enfermedades/psoriasis.html
Bibliografia recomanada
- Acción Psoriasis. Análisis del impacto físico, emocional y socio-sanitario de la psoriasis [Internet].
Barcelona: Acción Psoriasis. 2017 abril 27. [citat 15 juny 2018].
Disponible a: https://issuu.com/accionpsoriasis/docs/psoriasis_en_accion_2015__informe_m - Brufau RM, Corbalán Berná J, Brufau Redondo C, Ramirez Andreo A, Limiñana Gras RM. Estilos de personalidad en pacientes con psoriasis Anales de psicología [Internet].
2010 jul. [citat 18 juny 2018]; 26(2).
Disponible a: http://www.carmenbrufau.es/images/PERSONALIDADPSORIASIS.pdf - International Federation of Psoriasis Associations [Internet].
Bromma, Suècia: IFPA; 2017 [actualitzat 29 octubre 2017; citat 15 juny 2018].
Disponible a: https://ifpa-pso.com/
Montserrat Puig Llobet
Llicenciada en Antropologia Social, Doctora en Sociologia i Màster en Infermeria Psiquiàtrica i Salut Mental. Experiència en l’àmbit hospitalari i de l’atenció primària. Des de 2006, es Professora del Departament d’Infermeria de Salut Pública, Salut Mental i Materno-Infantil de l’Escola d’Infermeria de la Universitat de Barcelona en el Grau d’Infermeria, Màsters oficials i professionalitzadors i Doctorat. Directora del Màster d’Intervencions Infermeres al Pacient Complexe de la Universitat de Barcelona.
Membre del grup de recerca en Infermeria Avançada de la URV reconegut per la Generalitat de Catalunya.
Membre del grup de recerca ISMENTAL i de la Xarxa Catalana d’Investigació d’Infermeria en Salut Mental i Addiccions reconeguda per la Generalitat de Catalunya.
Membre del Grup Internacional de Salut Pública REDALUE.
Autora de diversos articles científics, capítols de llibre, aportacions en congressos i jornades d’àmbit nacional i internacional. Participa en projectes de recerca i direcció de diverses tesis doctorals.

Mª Carmen Moreno Arroyo
Doctora en Ciències Infermera i professora del Departament d’Infermeria Fonamental i Medicoquirúrgica de l’Escola d’Infermeria de la Universitat de Barcelona en el Grau d’Infermeria, Màsters oficials i professionalitzadors i Doctorat. Directora del Màster en Cures d’Infermeria al Malalt Crític de la Universitat de Barcelona.
Experiència assistencial de 12 anys a Unitats de Cures Intensives del Hospital Clínic de Barcelona. Membre de la Junta de la Sociedad Española de Enfermería Intensiva y Unidades Coronarias.
Autora de diferents publicacions científiques i Coautora del llibre de Diagnósticos enfermeros. Revisión crítica y guía práctica i de Enfermería Clínica: cuidados enfermeros a las personas con trastornos de salud.

Marc Fortes Bordas
Màster en Educació per a la salut (UDL).
Des de maig de 2015 està a càrrec de la Direcció del projecte Infermera virtual del Col·legi Oficial d’Infermeres i Infermers de Barcelona (COIB). Actualment és membre del grup MWCB-nursing. Dinamitzador de les xarxes socials, on dóna una visió infermera en els mitjans de comunicació social que potencia l’autonomia de les persones i la promoció de la salut. Va ser membre fundador del grup Innovació i Tecnologia del COIB.
Des de 2008, la seva activitat professional es desenvolupa en el marc de l'atenció primaria. Va ser infermer assistencial durant 4 anys de la Unitat d'Atenció a domicili del CAP Les Corts de Barcelona on va intercalar de forma pionera l'atenció presencial i l'ús de les xarxes socials on va ser responsable d'estratègia 2.0. Actualment desenvolupa actuacions infermera en el camp de la tecnologia de la informació i la comunicació (TIC).
És autor de diverses publicacions, col·labora i participa en jornades, espais de debat i estudis d'investigació. També en docència de post-grau per a professionals de la salut.

Ferran Sahun Lebaniegos
Llicenciat en Traducció i Interpretació (UAB), postgraduat en Correcció i Qualitat Lingüística (UAB), i en Assessorament Lingüístic en els Mitjans Audiovisuals (UAB). Des de 2007 treballa com a professor de català al Centre de Normalització Lingüística de l’Hospitalet (CPNL) i des de 2011 col·labora com a lingüista a la televisió municipal Barcelona Televisió. Va treballar en l’edició catalana del diari La Vanguardia.
Col·labora en el projecte Infermera virtual des de gener de 2016.


Montserrat Galvez Mercader
Diplomada en infermeria, Escola d’infermeria de l’Hosp. Sta. Creu i St. Pau (2002) i Diplomada en Nutrició, dietètica i alimentació humana, en l’EUIFN Blanquerna (2008). Màster en Naturopatia, ISMET (Institut Superior de Medicines Tradicionals) (2013). Master en Drogodependencies (2020), en Institut de formación continuada IL3 de l’Universitat de Barcelona.
Ha rebut formació especialitzada en Nutrició en l’esport en la Universitat de Barcelona (2011).
Ha treballat durant quatre anys com a infermera-nutricionista en Acció Psoriasi, associació espanyola de persones amb psoriasis i artritis psoriàsica i familiars. Actualment treballa en el Projecte de Microeliminació de les Hepatitis Viriques de l’Hospital Clinic de Barcelona, situat en el Centre de Reducció de Danys de la Mina que pertany al Institut de Neuropsiquiatria i Addiccions del Parc de Salud Mar, i en la Subdirecció General d’Addiccions, VIH, Infeccions de Transmissió Sexual i Hepatitis Víriques del Departament de Salud de la Generalitat de Catalunya.
També en altres àmbits relacionats amb la formació i elaboració de projectes dedicats a persones amb malalties cròniques. Ha desenvolupat gran part la seva carrera professional en l’àmbit social i en diversos hospitals.


 Guardant valoració...
Guardant valoració...