Consulta els tutorials
Informació pràctica
Estructura i funció del cos humàpP@)
Els sistemes de l’estructura i funció del cos humà, més directament relacionats amb el desenvolupament d’aquesta situació de vida són:
La persona, home o dona, de qualsevol edat o condició, és un ésser multidimensional integrat, únic i singular, de necessitats característiques, i capaç d’actuar deliberadament per assolir les fites que es proposa, d’assumir la responsabilitat de la seva pròpia vida i del seu propi benestar, i de relacionar-se amb si mateix i amb el seu ambient en la direcció que ha escollit.
La idea d’ésser multidimensional integrat inclou les dimensions biològica, psicològica, social i espiritual, totes les quals experimenten processos de desenvolupament, i s’influencien mútuament. Cadascuna de les dimensions en què es descriu a la persona es troba en relació permanent i simultània amb les altres, formant un tot en el qual cap de les quatre es pot reduir o subordinar a una altra, ni pot ser considerada de forma aïllada. Per tant, davant de qualsevol situació, la persona respon com un tot amb una afectació variable de les seves quatre dimensions. Cada dimensió comporta una sèrie de processos, alguns dels quals són automàtics o inconscients i d’altres, per contra, són controlats o intencionats.
Tenint sempre en ment aquest concepte de persona, i només amb finalitats didàctiques, es poden estudiar aïlladament les modificacions o alteracions d’alguns dels processos de la dimensió biofisiològica (estructura i funció del cos humà) en diverses situacions.
Com es manifestapP@)
La gestació és un procés vital que comporta tot un seguit de modificacions físiques, psíquiques i emocionals. Com en tota vivència humana, els factors culturals i socials influeixen en l’embaràs, que pren significacions i valors diferents en funció de cada dona i del seu entorn.
L’embaràs és viscut, gairebé sempre, com un moment especial i important en la vida de la dona i de la família. En la societat occidental, l’arribada d’un nou membre a la família acostuma a ser motiu d’alegria i celebració i una experiència excepcional que es viu pocs cops a la vida.
Les modificacions que viu la dona durant la gestació l’afecten de diferents maneres tant físicament com psíquicament. Aquests canvis també van variant en funció del moment de l’embaràs.
1. Primer trimestre, 2. Segon trimestre, 3. Tercer trimestre
1. Primer trimestre
Canvis físics. El primer canvi físic que es manifesta és l’absència de menstruació (amenorrea), tot i que hi ha dones que presenten una lleugera pèrdua hemàtica que pot durar fins el tercer mes. Set dies després de la fecundació també hi pot haver una petita hemorràgia que es pot confondre amb la menstruació i que es deu al procés d’implantació de l’embrió a l’úter.
Altres manifestacions físiques, que poden coincidir o no i que caracteritzen el primer trimestre de la gestació, són:
- fatiga, somnolència i astènia (sensació de cansament);
- congestió nasal;
- augment de la mida dels pits i canvis en la sensibilitat;
- augment de la pigmentació (mames, genitals, cara): enfosquiment dels mugrons i arèoles mamàries i genitals;
- augment de la freqüència miccional (pol·laciúria);
- canvis en els hàbits deposicionals, amb tendència al restrenyiment;
- canvis en els costums alimentaris: preferència per alguns sabors o rebuig d’algun aliment que la dona consumia habitualment abans de l’embaràs;
- gingivitis: tendència a la inflamació de les genives, que poden arribar a sagnar;
- mareig i síncope: pèrdua de transitòria de consciència;
- cefalees (migranyes): mal de cap;
- molèsties abdominals: sensació de tibantor i dolor lleu focalitzat en fosses ilíaques o per sobre del pubis;
- canvis en el fluix vaginal: augment de la secreció, canvi de la consistència i del color, que esdevé més clar, blanquinós o groguenc.
- sensació de nàusea, que fins i tot pot derivar en vòmit (aquesta sensació es pot veure agreujada en cas d’embaràs múltiple);
Les nàusees i els vòmits afecten un gran nombre de dones durant l’embaràs. Acostumen a aparèixer el primer mes de gestació i es poden allargar fins a les 16 setmanes, tot i que, en alguns casos, persisteixen fins al final de l’embaràs. Solen aparèixer al matí i, de vegades, olors o canvis sobtats de posició que provoquin mareig, els poden estimular. També poden aparèixer o agreujar-se per motius emocionals. Se’n desconeix la causa exacta; una de les hipòtesis més coneguda és la teoria hormonal: l’origen de les nàusees i els vòmits és l’aparició de l’hormona GCH (gonadotropina coriònica humana) i l’augment del nivell d’aquesta hormona a la sang de la dona gestant que es produeix les primeres setmanes d’embaràs.
Per pal·liar aquestes molèsties cal tenir compte les diferents opcions que han demostrat ser útils: - Cal recordar que:
- Les nàusees i els vòmits són un trastorn passatger que, en la majoria dels casos, desapareixen espontàniament al 3r o 4t mes d’embaràs.
- Les nàusees i els vòmits són incòmodes i desagradables per a la mare però no afecten el fetus.
- Consells dietètics per a aquest trastorn
- Piridoxina (vitamina B6). La dosi recomanada per tractar nàusees i vòmits és 10 a 25 mg 3 o 4 cops al dia. Aquesta vitamina es troba en molts aliments: carn, ous, peix, verdures, llegums, nous i cereals integrals.
- Gingebre. Es pot prendre en forma d’aliment (amb te, amb dolços o amb algunes begudes) o en forma de complement. La dosi diària recomanada és 250 mg 3 o 4 cops al dia (la dosi màxima és 1 g). Cal tenir en compte que pot agreujar la pirosi (sensació de cremor) i el reflux gastrointestinal.
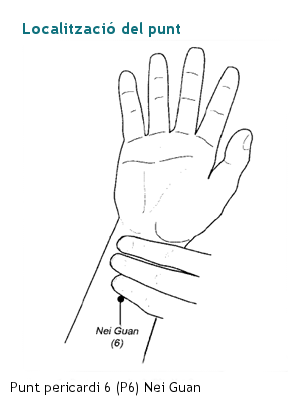
- Digitopressió al punt d’acupuntura pericardi 6 (P6), situat al canell. Es pot fer mitjançant la pressió amb el dit polze d’una mà al canell de l’altra mà, o amb polseres o bandes elàstiques fetes amb aquest objectiu.
Font: http://www.scielo.org.co/scielo.php?pid=S0120-33472007000400006&script=sci_arttext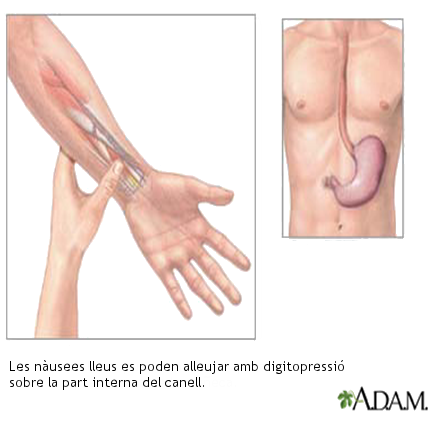
- Acupuntura. És una teràpia que s’ha demostrat útil en el tractament de les nàusees i dels vòmits de l’embaràs.
- Tractament farmacològic. En cas de nàusees i vòmits persistents i incoercibles cal descartar una hiperèmesi gravídica; cal que la persona de l’equip mèdic que acompanya la gestant valori la necessitat de tractament farmacològic amb antihistamínics o fenotiazines.
Resposta emocional. Durant l’embaràs, especialment si és el primer, es viuen canvis emocionals que poden anar des de l’alegria més gran fins a la depressió. És normal sentir-se amb més energia, amb més expectatives i amb les emocions a flor de pell. També és habitual sentir-se confosa, espantada i amb sentiments ambivalents en relació amb l’embaràs i el fetus (sentiments que poden anar des d’una gran impaciència i un desig de tenir el fill fins al rebuig i la indiferència). Tots aquests estats d’ànim poden acompanyar aquest primer trimestre de gestació i cal que la dona tingui un bon suport personal i professional per tal que pugui expressar tot això que viu.
Compartir la vivència de la gestació amb la parella, si es té, o amb altres dones que hagin viscut o estiguin vivint l’experiència reconforta i contribueix a disminuir la sensació d’aïllament.
- Seguiment de l'embaràs. 1r trimestre
2. Segon trimestre
El segon trimestre es caracteritza, generalment, per l’adaptació del cos als canvis hormonals i per la desaparició de les molèsties pròpies del primer trimestre de l’embaràs. La dona es troba molt millor físicament i emocionalment. S’instauren els canvis iniciats el primer trimestre i l’embaràs comença a ser evident: creix l’abdomen, la columna vertebral es modifica per compensar el creixement abdominal i ja es poden percebre, al voltant del quart o el cinquè mes, els moviments fetals.
Canvis físics. Aquest període es pot caracteritzar per:
- un augment del volum abdominal (l’úter augmenta fins a 20 vegades el seu pes al final de la gestació);
- un augment de la pigmentació: línia negra a l’abdomen, des de l’estèrnum fins al pubis; aparició de taques marrons o vermelles a la cara;
- sialorrea (augment de la producció de saliva);
- restrenyiment;
- hemorroides;
- estries a l’abdomen, als pits i a les natges;
- congestió i hemorràgia nasal;
- caiguda de cabells;
- secreció de calostre (líquid groguenc precursor de la llet) pels mugrons, a partir de la 19a setmana d’embaràs;
- digestions pesades per l’alentiment del trànsit intestinal;
- aparició de varius, que poden ser doloroses, a les cames i a la vulva, causades per la compressió de l’úter sobre els vasos sanguinis de la pelvis i de les cames;
- inflor (edema), que es pot localitzar als turmells i a les cames o ser generalitzat, a causa de la retenció de líquid pròpia de l’embaràs;
- rampes als peus i a les cames.
Resposta emocional. El canvi en la imatge corporal també té una repercussió emocional. L’augment del volum abdominal i de les mames i els canvis en la pell evidencien l’estat de gestació, i aquest fet pot ser viscut amb alegria o amb por. Sentir els primers moviments és la primera comunicació física conscient entre la dona i el fill futur, i aquesta consciència dóna una dimensió diferent a la vivència de l’embaràs.
- Seguiment de l'embaràs. 2n trimestre
3. Tercer trimestre
Canvis físics. L’abdomen culmina el seu creixement durant aquest període. S’accentua al màxim la curvatura dorsolumbar, cosa que pot resultar incòmoda i dolorosa i arribar a provocar la compressió del nervi ciàtic (ciàtica). La incomoditat física, juntament amb la proximitat propera del part, explica la tendència a l'insomni en aquesta fase. L’etapa final de l’embaràs també es caracteritza per:
- un augment de les ganes d’orinar (pol·laciúria), causat per la pressió del contingut uterí sobre la bufeta;
- una sensació de formigueig i inflor de les mans, per la compressió dels nervis i dels vasos de les extremitat superiors;
- la secreció de calostre pels mugrons;
- rampes a les extremitats inferiors (engonals, músculs bessons, peus i dits del peus);
- la percepció de contraccions;
- la pirosi (sensació de cremor a l’esòfag) i el reflux gastroesofàgic;
- una tendència al mareig, per la baixada de tensió arterial;
- la dificultat respiratòria (dispnea), per compressió pulmonar de les estructures abdominals desplaçades pel creixement uterí;
- les palpitacions;
- el dolor pelvià;
- l’augment del fluix (leucorrea);
- les cefalees.
Resposta emocional. Es produeixen grans canvis en aquest àmbit. La comunicació amb el fill futur es fa molt evident. El fetus respon a estímuls externs com la veu, sobretot la de la mare i la de les persones amb qui conviu; la música, la pressió i les carícies sobre l’abdomen, etc. També respon a estímuls interns com les emocions maternes. La comunicació conscient amb el fetus s’anomena haptonomia, i se’n pot gaudir durant tot l’embaràs. És habitual que la dona somiï amb el futur nadó i tingui fantasies en relació amb el part i al naixement.
Hi ha autors que descriuen l’instint de nidació, que apareix poc abans del part, com una preocupació sobtada i activa de la dona de cara a preparar la llar per a l’arribada del nadó.
Durant aquest trimestre, també acostuma a augmentar la preocupació pel part. És en aquests moments que cal planificar, si no s’ha fet abans, el lloc on tindrà lloc el part (domicili, casa de parts, hospital, clínica privada), el Pla de naixement (document adreçat a les persones que assistiran el part i en què s’especifiquen les cures que la dona vol rebre o evitar tant per a ella com per al seu nadó), les qüestions logístiques (transport, necessitat de curadors per a altres membres de la família, preparació de la canastreta, documentació, etc.).
És possible que la dona que ha treballat durant tota la gestació sense gaires impediments estigui, en aquests moments, més cansada i noti que el cos no la segueix com fins aleshores. És convenient que, si això passa, es disminueixi l’activitat laboral o que fins i tot se suspengui, de cara a arribar al part i al puerperi en les millors condicions possibles. Cal recordar que l’estrès pot desencadenar contraccions i derivar en un part prematur. En qualsevol cas, la dona ha d’escoltar el propi cos i ser conscient dels senyals d’excés d’activitat tant física com psicoemocional.
- Seguiment de l'embaràs. 3r. trimestre
L’alimentació és un bon recurs per fer front a moltes de les manifestacions o problemes propis de l’embaràs.
Com es diagnostica pP@)
El diagnòstic de l’embaràs es fa mitjançant un test bioquímic d’orina. Quan la dona percep l’absència de la menstruació, pot fer-se un test a casa (amb qualsevol del sistemes que es venen a les farmàcies) que detecta la presència del que s’anomena hormona de l’embaràs o hormona gonadotropina coriònica (HCG).
L’HCG és present a l’orina a partir del 20è dia postfecundació. Així doncs, amb un test d’orina, per saber si una dona està embarassada caldrà esperar més o menys una setmana a partir de la data en què esperava menstruar. Si es vol tenir una determinació precoç, es pot fer una anàlisi de sang, perquè l’HCG ja és present a la sang a partir del 10è dia postfecundació.
En absència de tests bioquímics, hi ha altres signes que indiquen l’estat de gestació:
- Augment mantingut en la corba de temperatura basal a la segona part del cicle.
- Canvis a les mames: augment de la mida i de la sensibilitat, secreció de calostre (primera llet), enfosquiment del mugró i de l’arèola.
- Creixement de l’abdomen.
- Creixement de l’úter (a partir de la 12a setmana, es pot palpar a través de l’abdomen, per sobre del pubis).
- El cèrvix, que té una consistència semblant a la de la punta del nas (teixit cartilaginós), es fa més tou, cosa que es pot comprovar mitjançant un tacte vaginal.
- Percepció de moviments fetals (de la 20a setmana de gestació en endavant en dones que esperen el primer fill i abans a partir del segon).
- Percepció de les parts fetals en la palpació abdominal.
- Contraccions de Braxton Hicks (contraccions uterines no doloroses que es poden percebre a partir de la 16a setmana de gestació).
- Auscultació de la freqüència cardíaca fetal (FCF), ja sigui mitjançant l’efecte Doppler (monitors externs de FCF) o amb l’estetoscopi de Pinard.
- Ecografia. A partir de la 6a setmana es pot diagnosticar l’embaràs amb la visualització del sac gestacional (petita vesícula de 2 mm de diàmetre a l’interior de la qual creix l’embrió); la 7a setmana ja es percep l’embrió i el batec fetal (cor fetal).
- fisiologia de l’embaràs.
Seguiment de l’embaràspP@)
Un cop s’ha fet el diagnòstic d’embaràs, comença una nova etapa en la vida de la dona i, si s’escau, de la parella. És un temps d’espera durant el qual s’aconsella que la dona faci el seguiment de la gestació amb l’equip obstètric (llevadora i ginecòleg). Aquest seguiment es farà, en primera instància, als centres de salut o d’atenció primària, dins dels programes de salut sexual i reproductiva. Si, en la primera visita, la gestació es considera de risc baix o mitjà, el seguiment el pot fer la llevadora fins al final de l’embaràs. Si la dona té algun factor de risc alt o molt alt, es valorarà que el seguiment gestacional el faci un ginecòleg en un nivell superior d’atenció de la salut (hospitals especialitzats).
El seguiment de la gestació de risc baix consisteix en una visita cada quatre o cinc setmanes fins a la 40a setmana. Cal recordar que tant el nombre de visites com les proves que se sol·liciten o els consells que es donen són tan sols una proposta que la dona pot acceptar o no.
La visita obstètrica (de l’embaràs) té tres parts: 1. Exploració física, 2. Educació per a la salut, 3. Informació sobre l'alimentació. Cada visita s’adequarà a l’edat gestacional (moment de l’embaràs) de la dona i s’hi donarà informació pertinent i individualitzada.
1. Exploració física
- valoració de l’estat físic en general;
- seguiment ponderal (control de pes);
- tensió arterial;
- auscultació del batec fetal, a partir de la 12a setmana de gestació;
- valoració de l’estàtica fetal (col·locació del fetus), a partir del segon trimestre;
- valoració del creixement uterí, a partir de la 12a setmana de gestació;
- valoració de la presència d’edemes o varius a les cames;
- exploració ginecològica, si la dona fa més de tres anys que no s’ha fet una citologia, si no se l’ha fet mai o si ha canviat de parella des de la darrera citologia.
2. Educació per a la salut
Es tracta d’activitats que se centren, bàsicament, a adquirir coneixements, així com a treballar habilitats i actituds que permetran a la dona i, si s’escau, a la parella, tenir un bon o un millor control de la situació de vida que comporta l’embaràs.
Entre aquestes activitats, destaquen:
- L’assessorament sobre hàbits de vida saludables pel que fa a:
- la prevenció de malalties infeccioses;
- el manteniment de l’equilibri nutricional;
- l’abstenció d’hàbits tòxics; l’activitat sexual: afectivitat, emocions, dificultats, tabús, prevenció de malalties, etc.;
- els hàbits higiènics i la salut bucodental;
- l’activitat física i el treball;
- els viatges;
Consells de salut: Viatjar i altres situacions de vida - l’evitació d’agents teratògens.
- Assessorament sobre el procés d’embaràs i maternitat/paternitat:
- evolució de l’embaràs;
- actuació davant les molèsties mes freqüents;
- informació sobre els programes i grups de preparació per al part i per al postpart;
- informació sobre les diferents opcions quant al lloc del part, les maneres com afrontar-lo, el Pla de naixement, etc.;
- assessorament sobre l’alimentació del nadó, així com de diferents aspectes de la criança;
- motius d’alarma durant la gestació.
- Informació sobre les proves complementàries:
- diagnòstic prenatal, que és el conjunt de tècniques que es fan servir per avaluar l’estat fetal durant l’embaràs (ecografies, cribratges bioquímics, estudis cromosòmics fetals, etc.);
- freqüència dels controls i lloc on es duran a terme (centre d’atenció primària, hospital, clínica, etc.);
- freqüència del seguiment ecogràfic i de les analítiques, i lloc on es duran a terme.
La visita obstètrica és una bona oportunitat perquè la dona i, si s’escau, també la parella, expressi els dubtes, les sensacions i les angoixes per tal que el professional que l’atén la pugui ajudar, tranquil·litzar i informar.
Totes aquestes activitats educatives i informatives, les du a terme l’equip de salut en cada visita de seguiment de l’embaràs, en funció de la situació de vida de cada dona. La gestant considerada de risc alt o molt alt tindrà un seguiment més proper en funció de l’indicador o els indicadors de risc. Per exemple, es recomana que una dona amb diabetis pregestacional faci un seguiment específic dels nivells de sucre a la sang perquè ajusti la insulina, la dieta i l’exercici a la seva nova situació, però pot fer el seguiment de la gestació al seu centre d’atenció primària i observar els consells en relació amb els altres aspectes de l’embaràs, com qualsevol dona gestant sense cap problema de salut.
3. Informació sobre l’alimentació
Seguiment de l’embaràs / primer trimestrepP@)
El primer trimestre de l’embaràs va des del moment de la concepció fins a la 13a setmana. Aquest és el període de més sensibilitat fetal quant a l’exposició a agents teratògens, ja que durant aquest trimestre és quan es dóna la formació dels òrgans fetals.
Es recomana fer una primera visita abans de la 8a setmana de gestació i que el seguiment sigui un cop al mes. En aquesta visita, a càrrec de la llevadora o el tocòleg, es valoraran tots els aspectes necessaris per al seguiment de l’embaràs i es farà la història clínica (HC) de la dona.
1. La història clínica
La HC consisteix en una entrevista que ajuda a conèixer la dona i a detectar factors de risc. S’hi recullen dades com:
- Els antecedents personals: professió i lloc de treball, edat i lloc de naixement, problemes de salut físics i/o psíquics, intervencions quirúrgiques, tractaments mèdics.
- L'estat vacunal.
- Els antecedents personals de la parella: malalties, consum de substàncies tòxiques, activitat laboral, antecedents familiars.
- Els antecedents familiars: diabetis, hipertensió (HTA), problemes cardiocirculatoris, càncer de pit o altres tipus de càncer, bessonada, problemes psíquics, malalties hereditàries.
- Els antecedents ginecològics: menarquia (edat de la primera menstruació), patró menstrual (TM), mètodes de planificació familiar utilitzats, cribratge de càncer de cèrvix i de pit, malalties de transmissió sexual (MTS), problemes de salut genital i de mames, sexualitat (vivència, satisfacció, nombre de parelles sexuals, etc.).
- Els antecedents obstètrics: embarassos i parts anteriors i tot allò que s’hi relaciona (puerperi, lactància, estat dels fills), avortaments, gestacions ectòpiques.
- Els hàbits de vida: alimentació habitual, preferència o rebuig d’aliments, activitat física, hàbits de son, hàbits tòxics.
- Les al·lèrgies medicamentoses o ambientals.
- Pes, talla i índex de massa corporal (IMC): per calcular l’IMC
- Situacions de violència: se’n fa un seguiment específic durant tota la gestació si la dona pateix o ha patit algun tipus de maltractament, sobretot per part de la parella o d’un altre membre de la família. Els maltractaments poden ser sexuals, físics i emocionals, i acostumen a manifestar-se de manera continuada amb conductes violentes o llenguatge violent. Sovint, aquestes situacions poden tenir com a conseqüència un embaràs no desitjat fruit de l’abús sexual, la violació marital o la negativa a usar mètodes anticonceptius. Si, finalment, la gestació arriba a terme, augmenta el risc de violència contra el fill després del naixement. En situacions de violència, l’embaràs acostuma a ser un període de risc màxim, perquè sovint marca l’inici o l’exacerbació dels maltractaments. Pel que fa als maltractaments físics, augmenta el risc de cops dirigits a l’abdomen i als pits de la dona.
Les conseqüències dels maltractaments poden ser:- avortament espontani;
- augment insuficient de pes que eleva el risc de pes baix del nadó;
- augment del risc d’infeccions vaginals, cervicals o renals i de malalties de transmissió sexual;
- metrorràgia;
- traumatismes abdominals;
- exacerbació de malalties cròniques;
- ruptura prematura de membranes amb risc de prematuritat;
- inserció anòmala de la placenta;
- augment del risc de complicacions durant el part;
- augment del risc de depressió postpart;
- hematomes i fractures del fetus per cops a l’abdomen de la mare;
- mort fetal.
Pel que fa a l’enfocament terapèutic d’aquestes situacions, cal procurar un ambient adequat durant la primera visita de la gestació per tal d’abordar el tema des del primer moment. La dona ha de tenir un espai propi fora de la parella per tal que se senti en llibertat de poder parlar i expressar emocions. En la primera visita de seguiment de l’embaràs, cal preguntar directament a la dona si l’embaràs és desitjat o no i si pateix o ha patit algun tipus de maltractament. En cas afirmatiu, cal informar-ne tot l’equip de salut i procurar que la dona tingui suport psicològic i un bon assessorament social i legal. En les visites següents cal estar alerta davant qualsevol manifestació de possibles maltractaments físics, verbals o conductuals i fer una atenció especial al compliment de les visites, ja que, sovint, el maltractament es tradueix en la prohibició d’anar al centre de salut o de fer-se les proves recomanades.
2. Proves per fer el seguiment
Entre la 8a i la 12a setmanes es recomana fer la primera ecografia, una analítica i el cribratge del primer trimestre.
2.1 Ecografia
L’ecografia és una prova no invasiva i no dolorosa que consisteix en l’exploració fetal amb ultrasons. L’ecografia del primer trimestre pot tenir lloc al centre de salut on es fa el seguiment de la gestació o a l’hospital de referència. Es pot fer per via abdominal o a través de la vagina (via transvaginal) i dóna informació sobre:
- el nombre d’embrions (gestació única o múltiple);
- l’edat gestacional (mida de l’embrió); permet comprovar si aquestes mides es corresponen amb les esperades per la data de la darrera menstruació (DUR);
- vitalitat embrionària (batec del cor de l’embrió);
- marcadors ecogràfics per al diagnòstic precoç de malformacions o malalties relacionades amb alteracions cromosòmiques;
- localització de l’embrió;
- localització i característiques del trofoblast (el que serà després la placenta);
- observació de l’úter i dels annexos (ovaris).
2.2 Analítica
Per norma general, les dones gestants no han d’estar en dejú a l’hora de fer-se una anàlisi de sang. L’analítica del primer trimestre dóna informació sobre l’estat hematològic i immunològic de la dona mitjançant: Hemograma; Grup sanguini, Rh i reacció de Coombs indirecta; Serologies; Cribatge de la malaltia de Chagas.
- Un hemograma i una fórmula leucocitària, amb què es valoren tots els paràmetres hematològics relacionats amb l’anèmia i possibles signes d’infecció.
- Grup sanguini, Rh i reacció de Coombs indirecta. La determinació del grup sanguini i de l’Rh, i la reacció de Coombs indirecta es fa a totes les dones. Amb la reacció de Coombs indirecta es detecta si la dona ha creat anticossos contra algun antigen fetal (per exemple, el factor Rhesus o Rh), cosa que pot passar quan el fetus té aquests factors i la mare no. En aquests casos, és possible que el sistema immunitari de la dona reaccioni contra el fetus (com si fos un cos estrany). Per detectar aquesta reacció materna, es demana la prova de Coombs indirecta o detecció d’anticossos irregulars. Si la reacció de Coombs indirecta és positiva en alguna de les anàlisis, caldrà fer la detecció de quin anticòs (el factor Rh és el més freqüent) ha provocat la reacció materna (es poden buscar cèl·lules fetals a la sang materna) i fer un seguiment específic de gestació d’alt risc per risc d’isoimmunització (formació d'anticossos contra antígens d'altres individus de la mateixa espècie). Encara que la reacció de Coombs indirecta sigui negativa, es recomana a totes les gestants amb Rh negatiu l’administració de la gammaglobulina anti-D en el segon trimestre de l’embaràs com a profilaxi d’una possible isoimmunització fetal.
- Serologies: rubèola, toxoplasmosi, hepatitis B, lues (sífilis), virus de la immunodeficiència humana (VIH). Aquestes proves es demanen perquè, en funció de l’estat immunitari contra aquestes malalties, es faran unes recomanacions i controls concrets per a cada cas en relació amb el part i la lactància.
- Cribratge de la malaltia de Chagas
La malaltia de Chagas està provocada pel protozou Trypanosoma cruzi. És una malaltia parasitària endèmica a Amèrica Llatina localitzada, principalment, en àrees rurals. Es transmet a través de la picada d’un insecte que rep diferents noms: vinchuca (Argentina, Xile, Uruguai), chinche besucona (Mèxic), chinche picuda (Guatemala, Hondures, El Salvador), pito (Colòmbia), chipo (Veneçuela), barbeiros (Brasil), etc. La llista de països reconeguts per l'OMS com a endèmics de la malaltia són: - Argentina
- Belize
- Bolívia
- Brasil
- Colòmbia
- Costa Rica
- El Salvador
- Equador
- Guatemala
- Guaiana
- Guaiana Francesa
- Hondures
- Mèxic
- Nicaragua
- Panamà
- Paraguai
- Perú
- Surinam
- Uruguai
- Veneçuela
- Xile
Tot i que la via de transmissió principal és la picada de la vinchuca, n’hi ha d’altres, com les transfusions de sang, les donacions de sang i teixits, la ingesta d'aliments contaminats i la transmissió vertical de mare a fill durant l'embaràs.
La malaltia de Chagas té dues fases: la fase aguda i la fase crònica. La primera pot ser asimptomàtica o cursar amb símptomes lleus com febre, malestar general, adenopaties, etc. La fase crònica sol presentar-se anys o dècades després del contagi; les manifestacions cròniques de la malaltia inclouen desordres neurològics (accidents cerebrovasculars, demència), dany al múscul cardíac (arítmies, miocardiopatia) i dilatació del tub digestiu (megacòlon, megaesòfag).
La malaltia que afecta el bebè pot ser asimptomàtica després del naixement o es pot presentar amb un quadre agut greu amb afectació hepàtica, esplènica, cardíaca, respiratòria i neurològica.
El 2011 l’OMS va publicar unes recomanacions amb l’objectiu de controlar i d’eliminar la malaltia de Chagas entre les quals hi ha el cribratge de la malaltia a totes les dones embarassades originàries dels països endèmics o que hagin viscut en zones rurals d'aquests països per un període superior a un mes en algun moment de la seva vida. Seguint aquestes recomanacions, l'Agència de Salut Pública de Catalunya el 2010 va engegar el programa de cribratge de la malaltia de Chagas.
El cribratge de la malaltia de Chagas es fa el primer trimestre de l'embaràs mitjançant una prova serològica que se sol·licita en l'analítica del primer trimestre. A les dones que donen positiu en aquesta prova se'ls en fa una altra de més específica que confirma o no l'existència del paràsit.
En cas de diagnosticar-se la malaltia durant l'embaràs, la gestació es considera de risc i s’ofereix a la gestant la possibilitat de fer un seguiment específic que continua després del part. Després del naixement es fa una valoració clínica de la criatura i analítiques per a la detecció del paràsit. Si al petit no se li detecta el paràsit, les analítiques es repeteixen als nou mesos d'edat, i si el resultat torna a ser negatiu es considera que el bebè no té la infecció, per tant, no haurà de seguir cap control més sobre la malaltia del Chagas. En el cas de serologia positiva o afectació clínica, s’indica un tractament amb antiparasitaris específics (benznidazole o nifurtimox).
2.3 Diagnòstic prenatal
Entre la 9a i l’11a setmanes, s’ofereix la possibilitat a la gestant de fer-se una analítica anomenada cribratge bioquímic o screening. Aquest cribratge consisteix a fer el càlcul de risc (probabilitat) que el fetus pateixi una anomalia cromosòmica o un defecte del tub neural (espina bífida). És un càlcul de probabilitat que té en compte diferents aspectes:
- La determinació de l’alfafetoproteïna i de la beta-HCG a la sang materna. Aquestes dues hormones són presents en la sang materna, estan relacionades amb el fetus i poden alterar-se en cas de malformació o alteració cromosòmica.
- Els marcadors ecogràfics.
- Els factors de correcció (aspectes que influeixen en la probabilitat): pes de la gestant, grup ètnic, diabetis tipus 1 i consum de tabac.
El resultat del cribratge es dóna en forma de fracció. Així, per exemple 1/10000 vol dir que la dona estudiada en aquest cas té 1 possibilitat entre 10000 de tenir un nadó amb els problemes esmentats abans. En dones d’edat igual o superior als 38 anys o amb antecedents personals, de la parella i/o familiars, de cromosomopaties o malalties hereditàries amb un resultat del cribratge superior o igual a 1/270, s’ofereix la possibilitat de fer un estudi cromosòmic de les cèl·lules fetals mitjançant una de les tècniques següents:
- biòpsia coriònica: obtenció i anàlisi d’un tros petit de placenta;
- amniocentesi: obtenció de cèl·lules fetals del líquid amniòtic mitjançant punció abdominal;
- funiculocentesi: obtenció de cèl·lules fetals del cordó umbilical mitjançant punció abdominal i posterior punció del cordó.
Aquestes tècniques, atès el risc d’avortament que comporten (entre un 0,5 % i un 3 %), no són recomanables de manera generalitzada en la població sense factors de risc.
Prova Harmony
La prova Harmony és un test prenatal, no invasiu, que permet determinar el sexe fetal i la detecció d’aneuploïdies com:
- Alteracions cromosòmiques relacionades amb el nombre de cromosomes, com la síndrome de Down (trisomia del cromosoma 21), la síndrome d’Edwards (trisomia del cromosoma 18) o la síndrome de Patau (trisomia del cromosoma 13).
- Alteracions cromosòmiques relacionades amb els cromosomes X i Y, com la síndrome de Turner (existència d’un sol cromosoma X en dones) o la síndrome de Klinefelter (existència de dos cromosomes X i un Y en homes).
La prova consisteix a determinar l’ADN fetal en la sang materna. Es pot fer a partir de la setmana 10 de gestació tant en gestacions úniques com en gemel·lars, excloent els casos d'ovodonació.
En els embarassos de bessons només es pot analitzar la presència d’aneuploïdies dels cromosomes 21, 18 i 13, i no es poden detectar aneuploïdies dels cromosomes sexuals ni el sexe dels fetus.
Prova d’array-CGH
La prova d’array és una tècnica que estudia el genoma complet. Pot ser prenatal o postnatal.
El test array-CGH prenatal és una eina que es pot utilitzar per detectar alteracions genètiques i cromosòmiques responsables de més de 100 síndromes congènites que cursen amb malformacions i retard mental, com per exemple la síndrome de Down o la síndrome de Rubinstein-Taybi.
Per dur a terme aquesta tècnica cal una mostra de teixit fetal: vellositat corial, líquid amniòtic o sang del cordó. Generalment, la mostra s’obté mitjançant una punció a l’abdomen de la gestant.
Seguiment de l’embaràs / segon trimestre pP@)
El segon trimestre de l’embaràs va de la 13a a la 27a setmana. Aquest període es caracteritza per la desaparició de les molèsties més o menys incòmodes del primer trimestre (nàusees, vòmits, mareigs). El cos ha arribat a un equilibri hormonal i és el període en què es produeix la maduració del fetus.
Entre la 20a i la 22a setmana, és recomanable fer la segona ecografia i, entre la 24a i la 28a setmana, la segona analítica.
Durant aquest trimestre és habitual que, en les visites de seguiment, se sol·liciti a la dona una mostra d’orina per tal de fer una tira d’orina, que serveix per determinar-hi la presència de proteïnes (albuminúria), relacionades amb la hipertensió gestacional, la glucosa i els cossos cetònics, que poden indicar presència de diabetis, etc.
Per a aquelles dones –i, s’escau, per a les parelles– que no hagin començat abans, aquest també és un bon moment per iniciar l’educació amb grups de preparació per al naixement. En aquests grups s’aborden diferents aspectes que van des de l’alimentació fins a la sexualitat, passant pel part i la lactància. També s’ensenyen tècniques de relaxació i exercicis corporals per millorar la vivència de l’embaràs i de cara al part i el puerperi.
Proves per fer el seguiment
1. Ecografia
Aquesta prova també s’anomena ecografia morfològica, i és fonamental per al diagnòstic de malformacions fetals. La fa el personal especialitzat a l’hospital o als centres de diagnòstic prenatal i permet:
- confirmar el nombre de fetus i la seva vitalitat;
- fer biometries fetals: mesurar diferents parts del cos fetal, com la circumferència abdominal, el perímetre cefàlic, la longitud del fèmur, etc.;
- visualitzar els hemisferis cerebrals i explorar el cervell fetal;
- estudiar l’anatomia fetal: cap i coll, tòrax (cor i pulmons), columna vertebral, abdomen (estómac, vesícula, ronyons, fetge, etc.);
- estudiar les extremitats fetals: integritat i simetria;
- veure els genitals fetals;
- estudiar els marcadors anatòmics de cromosomopaties (plec nucal superior a 3 mm, escurçament del fèmur o de l’húmer, etc.);
- estudiar els annexos ovulars: placenta, cordó umbilical i líquid amniòtic.
2. Analítica
Consta d’aquestes proves:
- Hemograma i fórmula leucocitària, en què es valoren tots els paràmetres hematològics relacionats amb l’anèmia i els possibles signes d’infecció.
- Serologia toxoplasma (malaltia parasitària produïda per l'esporozou hemosporidi Toxoplasma gondii), que cal que la gestant, si no presenta anticossos en la primera (toxoplasma negatiu), torni sol·licitar una altra vegada en el segon trimestre per descartar la infecció entre un període i l’altre.
- Prova de Coombs indirecta si la gestant és Rh negativa.
- Anàlisi d’orina, que serveix per valorar-hi la presència de gèrmens. Es recomana fer-la a la 16a setmana de l’embaràs, encara que la dona no tingui cap símptoma, ja que durant la gestació pot haver-hi infeccions d’orina que passin desapercebudes (bacteriúries asimptomàtiques), però que cal tractar per evitar complicacions que poden arribar a ser greus, com ara un part prematur.
- Test d’O’Sullivan, que és el mètode de cribratge per descartar la diabetis en la gestant. Consisteix en l’administració de 50 g de glucosa en solució al 25 % per via oral i en l’extracció de sang venosa una hora després de la ingestió. Aquesta prova no diagnostica la diabetis gestacional: només n’estableix la sospita. En el cas que el test d’O’Sullivan sigui positiu, caldrà fer un test de tolerància oral a la glucosa (TTOG), per al qual no és necessari estar en dejú.
- Test de tolerància oral a la glucosa (TTOG), que té com a objectiu el diagnòstic de la diabetis gestacional. Caldrà fer una dieta preparatòria durant els tres dies anteriors a la prova i no haver ingerit res de 10 a 12 hores abans. Consisteix a administrar 100 g de glucosa en solució al 25 % per via oral i fer 4 extraccions de sang en dejú: una, al cap de 60 minuts; una altra, al cap de 120 minuts i una darrera, al cap de 180 minuts.
Seguiment de l’embaràs / tercer trimestrepP@)
El tercer trimestre comprèn el període de la 28a setmana en endavant. És l’etapa de la gestació en què el fetus acaba de madurar i de créixer. Les proves de seguiment que es fan en aquesta etapa són les següents: 1. Ecografia, 2. Analítica, 3. Cultius vaginal i rectal per al cribatge de Streptococcus agalactiae, 4. Visita antenatal, 5. Control del benestar fetal.
1. Ecografia
Es realitza al voltant de la setmana 34 i, en general, serveix per valorar:
- el creixement fetal;
- l’estructura i localització de la placenta;
- la quantitat o l’índex de líquid amniòtic (ILA);
- l’estàtica fetal (conjunt de relacions posturals entre els membres del fetus i en relació amb l’úter);
- l’anatomia fetal.
2. Analítica
S’hi duen a terme les proves següents:
- Hemograma i fórmula leucocitària. Es valoren tots els paràmetres hematològics relacionats amb l’anèmia i amb els possibles signes d’infecció.
- Proves de coagulació. Cal saber l’estat de coagulació de la dona per a l’hemorràgia que es produeix al part i per si s’administra anestèsia peridural.
- Proves serològiques per detectar toxoplasma (malaltia parasitària produïda per l'esporozou hemosporidi Toxoplasma gondii). Si la gestant no té anticossos en la segona serologia (toxoplasma negatiu), cal sol·licitar la serologia un altre cop en el tercer trimestre per descartar una infecció entre aquestes dues fases.
- Reacció de Coombs indirecta, si la gestant és Rh negativa.
- Anàlisi d’orina per detectar possibles infeccions asimptomàtiques.
3. Cultius vaginal i rectal per al cribatge de Streptococcus agalactiae (SA)
L’estreptococ del grup B (EGB) o Streptococcus agalactiae és un bacteri que pot colonitzar la dona (a la vagina, al tub digestiu o a les vies urinàries) sense provocar-li cap símptoma, però que pot afectar el nadó en el moment del naixement i provocar-li una infecció neonatal (sèpsia) amb conseqüències greus.
Es recomana fer-se un cultiu vaginal i un de rectal (amb una mostra de fluix vaginal i una altra de l’exsudat anal, recollides amb un cotonet o escovilló) entre les setmanes 35 i 37 de gestació. Aquests cultius serveixen per detectar SA i poder prevenir la transmissió vertical (de la mare al fetus, a través del canal del part) i la infecció neonatal subseqüent. Aquesta prevenció es fa durant el part per via endovenosa amb l’administració d’antibiòtic a la mare. Els protocols d’antibioteràpia poden variar d’un centre a un altre, però l’objectiu és el mateix: aconseguir que el canal del part estigui lliure de SA.
4. Visita antenatal
En el cas d’haver fet el seguiment de l’embaràs en un centre de salut, es recomana fer una visita a l’hospital de referència amb l’objectiu de recollir dades i obrir la història clínica de cara al part. També es recomana fer un seguiment del benestar fetal (monitorització) a partir de la 40a setmana. En alguns casos concrets, com ara amb gestants considerades de risc alt i molt alt per malaltia materna o quan se sospita que hi ha endarreriment o excés de creixement fetal, la monitorització fetal s’inicia abans. En aquesta visita també es recomana informar del Pla de naixement, si no s’ha fet abans. El Pla de naixement és un document en què la dona planteja com vol ser atesa en el moment del part i el puerperi. Es recomana que es faci conjuntament amb l’equip obstètric que assistirà el part.
5. Control del benestar fetal
Hi ha diferents protocols a l’hora de fer el test de benestar fetal segons el centre on es fa el seguiment de la gestació, però, en general, a partir de la setmana 40 de gestació, s’aconsella fer una monitorització fetal, anomenada, també, registre cardiotocogràfic (RCTG) o test no estressant (TNS). Consisteix a enregistrar amb un monitor d’ultrasons el batec fetal, els moviments fetals i l’activitat uterina. Mitjançant la palpació manual de l’abdomen matern, la llevadora localitza el cap i l’esquena fetals i col·loca dos sensors (transductors) a l’abdomen matern mitjançant dues cintes elàstiques. Un d’ells transmet el batec fetal, un altre, les contraccions i n’hi ha un altre que la dona prem quan nota que el fetus es mou. Els tres sensors van connectats al monitor de RCTG, que tradueix el batec fetal, les contraccions i els moviments fetals en un gràfic que interpreta la llevadora o el ginecòleg.
Aquesta prova dura entre 30 i 60 minuts, i es pot fer en qualsevol posició en què la dona estigui còmoda: en sedestació (asseguda), en decúbit lateral o supí (estirada de costat o mig incorporada) o en bipedestació (dempeus). És convenient que la gestant no estigui en dejú ni hagi pres cap medicació o substància que pugui influir en la vitalitat fetal. Si el resultat del test és normal, no cal repetir la prova fins a la setmana 41. A partir d’aquest moment, s’aconsella repetir el test cada 48 hores fins a l’hora del part, tant si és espontani o per inducció (part provocat).
Embaràs i les etapes del cicle vitalpP@)
1. Adolescència, 2. Adultesa
1. L'embaràs en l'Adolescència
L’embaràs en les dones de menys de 17 anys es considera de risc mitjà. Si la dona decideix continuar amb la gestació, cal que compti amb el suport familiar i social i amb l’atenció especial de l’equip de salut. En l’adolescència, l’embaràs té més risc de complicacions, com ara la prematuritat, la malaltia hipertensiva de l’embaràs, una anèmia greu i l’endarreriment del creixement intrauterí.
L’adolescent embarassada té més possibilitats de seguir conductes de risc, com ara consumir substàncies tòxiques o dur una alimentació amb carències, que poden afectar la gestació i el fetus. Per això, un seguiment prenatal precoç i adequat pot ajudar a tenir un embaràs saludable i a gestar un fill sa. Durant l’embaràs és especialment important l’educació per a la salut i el coneixement dels recursos socials a l’abast per afrontar la maternitat.
Consells de salut: Alimentació i embaràs en l'adolescència
Consells de salut: Problemes de salut més propis en l'adolescència
Consells de salut: Adolescència
2. L'embaràs en l'adultesa
La gestació en dones de més de 38 anys es considera de risc mitjà, ja que, amb l’edat, augmenta la possibilitat que el fetus pateixi alteracions genètiques, com la síndrome de Down, i que apareguin complicacions associades a l’embaràs, com la diabetis gestacional o la malaltia hipertensiva de l’embaràs. Als països occidentals, les dones tendeixen a tenir els fills entre els 30 i els 40 anys, per la qual cosa es recomana dur a terme un diagnòstic prenatal precoç amb tècniques d’estudi genètic (l’amniocentesi, la biòpsia coriònica i la funiculocentesi) i controls ecogràfics i analítics específics (per exemple, es recomana la prova d’O’Sullivan per diagnosticar la diabetis gestacional en el primer trimestre). Cal incidir, especialment, en aspectes com la dieta i l’activitat física, per prevenir l’augment excessiu de pes, més freqüent en gestacions a partir dels 38 anys, i les complicacions que s’hi associen.
Consells de salut: Alimentació i embaràs - recomanacions
Consells de salut: Adultesa
L’embaràs i altres situacions de vida pP@)
L’embaràs és un procés individual i particular que cada dona viu d’una manera diferent segons l’educació, els hàbits, els valors, els costums i la cultura. Encara que comparteixi manifestacions amb altres dones, al final, cadascuna el viu d’una manera determinada en funció de les diferents situacions de vida.
- Patir una malaltia crònica
1.1 Problemes endocrinològics; 1.2 Problemes hepàtics i digestius; 1.3 Problemes cardiovasculars; 1.4 Problemes hematològics; 1.5 Problemes respiratoris; 1.6 Problemes musculoesquelètics; 1.7 Problemes urinaris; 1.8 Problemes neurològics; 1.9 Problemes psíquics; 1.10 Càncer; 1.11 Infeccions (Sida); 1.12 Miopia; 1.13 Problemes dermatològics. - Activitat laboral de risc
- Gestació gemel·lar i múltiple
- Viatjar embarassada.
1. Patir una malaltia crònica
Per tal que la dona que pateix un problema de salut crònic pugui gaudir de l’embaràs, es recomana que planifiqui la gestació de manera que es produeixi en un moment en què la malaltia estigui estabilitzada. La gestant amb una malaltia crònica pot necessitar uns controls específics, però es pot beneficiar, com qualsevol altra dona, dels consells de l’equip de salut o dels grups de preparació per al naixement, el part i la criança.
Cal que la dona informi l’equip de salut especialitzat en la seva malaltia del desig gestacional, ja que serà l’encarregat d’assessorar-la sobre els canvis d’hàbits (la dieta, l’activitat física, el descans, la higiene postural, etc.) que l’ajudaran a aconseguir i mantenir l’embaràs.
En la majoria de casos, la gestant que té una malaltia crònica es considera una gestant de risc alt obstètric, per la qual cosa la visita preconcepcional és especialment important.
El seguiment de l’embaràs s’acostuma a fer a l’hospital, ja que la gestació de risc alt requereix un seguiment especial amb controls específics, segons la patologia o la malaltia crònica.
Consells de salut: Alimentació i embaràs i les malalties cròniques
1.1 Problemes endocrinològics
Malaltia tiroïdal
La glàndula tiroide pateix una sobrecàrrega durant l’embaràs, per la qual cosa cal que la dona que pateix problemes de tiroide visiti l’endocrinòleg perquè li ajusti la medicació abans de la gestació. Avui dia, els fàrmacs per tractar els trastorns tiroïdals són compatibles amb l’embaràs.
L’hipotiroïdisme té una importància especial, perquè pot provocar subfertilitat i infertilitat i augmenta el risc d’avortament durant el primer trimestre. Una de les causes de l’hipotiroïdisme és el dèficit de iode en la dieta, element imprescindible per a la fabricació d’hormones tiroïdals. Cal tenir en compte que, a partir de la 10a setmana d’embaràs, el fetus ja no depèn de les hormones tiroïdals maternes, sinó de la seva pròpia tiroide, per la qual cosa necessita una aportació suficient de iode que provingui de la ingesta materna. Això és especialment important en dones que pateixen hipotiroïdisme i en poblacions en què aquest problema de salut és endèmic i hi ha un índex d’hipotiroïdisme neonatal molt alt. Per això, es recomana que tota la població faci servir sal iodada i que totes les dones embarassades, tinguin o no problemes de tiroides, prenguin un suplement de iode.
Diabetis mellitus
La diabetis pot ser pregestacional o gestacional, si es detecta durant l’embaràs. També pot ser insulinodependent o no. En tots els casos es considera una gestació de risc alt. És convenient que les dones amb diabetis planifiquin el moment de la gestació per tal que els nivells de sucre a la sang estiguin al més equilibrats possible.
Cal recordar que l’embaràs ja és un procés diabetogen per si mateix (augmenta el nivell de sucre a la sang), amb una certa resistència a la insulina. Uns nivells de sucre alts durant l’embaràs poden afectar negativament el fetus i la gestació, ja que comporten riscos d’avortament, de malformacions fetals i de mort.
Les complicacions cròniques severes de la diabetis (nefropatia, retinopatia i cardiopatia) es consideren una contraindicació absoluta o relativa de la gestació, segons el tipus i la gravetat de la complicació, ja que l’embaràs pot agreujar els símptomes i, fins i tot, fer perillar la vida de la dona.
L’endocrinòleg o la infermera especialista és qui ajuda la dona a ajustar la dieta, la insulina i l’activitat física al nou estat, amb l’objectiu d’evitar canvis sobtats en la glicèmia (hipoglicèmia o hiperglicèmia) i d’aconseguir un bon control metabòlic. Així, doncs, la dona fa el seguiment de l’embaràs amb l’obstetre, però també necessita un control proper de l’equip d’endocrí.
Consells de salut: Diabetis
1.2 Problemes hepàtics i digestius
La gestació es caracteritza per un alentiment del trànsit intestinal que es deu a la relaxació de la musculatura del sistema digestiu i al desplaçament que pateixen els òrgans abdominals pel creixement uterí. Això fa que puguin empitjorar o descompensar-se els problemes de salut ja existents, com el restrenyiment, el reflux gastroesofàgic (el pas del contingut gàstric a l’esòfag), la pirosi (sensació de cremor a l’esòfag), la gastritis (inflamació de la mucosa gàstrica), l’úlcera gàstrica o els còlics hepàtics. El creixement uterí també produeix un augment de la pressió sobre el recte i pot provocar o agreujar les hemorroides, de manera que pot arribar a causar trombes.
En aquests casos, es recomanen canvis higienicodietètics i un tractament farmacològic (protectors gàstrics o antiàcids) o quirúrgic (en el cas d’hemorroides trombosades), si és necessari.
Consells de salut: L’alimentació davant els trastorns propis de l’embaràs
1.3 Problemes cardiovasculars
Una altra característica de la gestació és la sobrecàrrega del sistema cardiocirculatori, a causa de l’augment de la volèmia (volum de sang circulant) i de la retenció de líquids als teixits.
Cardiopaties
Les cardiopaties fan que el cor hagi de treballar més. Així, doncs, la dona embarassada que pateix una cardiopatia ha d’estar al més estabilitzada possible. En els casos de cardiopatia greu (grau IV), l’embaràs està contraindicat. Si la cardiopatia és congènita, es recomana fer un estudi de diagnòstic prenatal precoç.
Varius a les cames
La dona amb varius a les cames pot veure agreujat el seu problema de salut. Durant la gestació, el retorn venós de les extremitats inferiors es veu afectat directament per l’augment de la pressió abdominal, a causa de l’increment del volum uterí, cosa que dificulta el retorn de la sang de les extremitats inferiors cap al cor. També poden aparèixer varius vulvars, que poden ser asimptomàtiques (sense molèsties) o molt doloroses. Cal valorar en cada cas la necessitat d’adoptar mesures físiques i d’higiene postural.
Hipertensió
La hipertensió en una dona gestant pot tenir conseqüències greus, tant per al fetus (per exemple, prematuritat i retard del creixement fetal) com per a la gestant. La dona embarassada que pateix hipertensió pot patir un agreujament del seu estat que pot provocar, durant el primer i el segon trimestre, l’avortament i arribar, fins i tot, a l’eclàmpsia (convulsions degudes a la HTA que es poden donar al segon i al tercer trimestre). És necessari mantenir la TA per sota de 140/90 mmHg, però sense arribar a baixar-la fins al punt que comprometi la circulació entre l’úter i la placenta (circulació uteroplacentària).
Tant en el cas de la dona amb HTA crònica com en el cas de qui la pateix durant l’embaràs per primera vegada, la gestació es considera de risc alt i el consell preconcepcional passa per introduir canvis en la medicació i en els hàbits dietètics.
1.4 Problemes hematològics
Les dones que pateixen problemes hematològics tenen més risc d’avortament i de patir tromboembolismes (tamponament d’una artèria i compromís de la circulació, transitori o no). Per això, és convenient informar l’equip de salut d’hematologia del desig de quedar embarassada i dur un seguiment analític específic (hemogrames, recompte de plaquetes i proves de coagulació).
L’anèmia, l’alteració de la coagulació o la plaquetopènia (disminució en el nombre de plaquetes a la sang) influeixen en el part (poden fer que sigui vaginal o per cesària) i en el tipus d’analgèsia que cal utilitzar (per exemple, l’alteració de la coagulació és una contraindicació per a l’analgèsia epidural).
1.5 Problemes respiratoris
La dona amb problemes respiratoris pot veure agreujat el seu estat, sobretot a partir de la 24a setmana, a causa de la compressió pulmonar provocada pel desplaçament de les vísceres abdominals. La dispnea (dificultat respiratòria) i la sensació de cansament poden augmentar significativament i veure’s agreujades per l’anèmia i per l’edema (inflamació) de la mucosa nasal propis de l’embaràs.
Les dones asmàtiques, normalment, poden continuar el seu tractament habitual durant el període preconcepcional i durant la gestació.
1.6 Problemes musculoesquelètics
L’embaràs provoca una sèrie de canvis en l’estàtica de la dona. Aquests canvis poden agreujar lesions cròniques com la lordosi (curvatura excessiva de la porció lumbar de la columna) o l’escoliosi (desviació lateral de la curvatura normal de la columna) i provocar dolor i ciàtica.
1.7 Problemes urinaris
La bacteriúria asimptomàtica és una infecció d’orina que pot passar desapercebuda en la dona gestant. Si té problemes renals o urinaris previs, pot arribar a desenvolupar una pielonefritis aguda (inflamació dels ronyons i dels urèters a causa d’una infecció d’orina o d’una obstrucció ureteral o renal) amb conseqüències greus, com ara l’amenaça de part prematur (APP).
1.8 Problemes neurològics
L’abordatge de la gestació en les dones amb problemes neurològics depèn del tipus de trastorn, del grau d’afectació i de l’estadi de la malaltia. No totes les malalties neurològiques afecten la gestació, però algunes augmenten el risc de complicacions fetals i maternes.
Epilèpsia
Els tractaments anticonvulsivants interfereixen en l’absorció d’àcid fòlic, per la qual cosa cal augmentar la dosi preconcepcional de 0,4 mg/dia, que es dóna en gestacions normals, a 5 mg/dia. Cal canviar la medicació habitual per a l’epilèpsia o suspendre-la, ja que els anticonvulsivants són teratògens (poden provocar malformacions fetals). També cal tenir en compte que les crisis parcials i les absències no afecten el fetus, però sí que l’afecten les convulsions, que poden comportar conseqüències greus també per a la mare.
Cefalea (migranya)
Les cefalees acostumen a millorar durant el segon i el tercer trimestre, excepte les d’origen tensional. Cal saber que la dona gestant que pateix cefalea pot fer tractament mèdic amb paracetamol o analgèsics més potents sense perjudici per a l’embaràs ni per al fetus. També és important que la dona conegui les alternatives no farmacològiques, com les teràpies complementàries: el ioga, les tècniques corporals, etc.
1.9 Problemes psíquics
L’embaràs és un període en què empitjoren sensiblement els símptomes dels trastorns psíquics, ja que, sovint, la dona ha de renunciar a la medicació habitual; a més, els canvis fisiològics propis de la gestació i del part també poden induir a un agreujament dels símptomes. El període de risc màxim és el puerperi: durant l’embaràs, disminueixen els símptomes de malalties com l’esquizofrènia o el trastorn bipolar, però s’agreugen en el puerperi, de manera que augmenta el risc de patir depressió puerperal.
1.10 Càncer
La gestació no agreuja ni minimitza els processos cancerosos, excepte en el cas del càncer de pit i el melanoma. Si el diagnòstic i el tractament s’han fet durant el període periconcepcional o durant el primer trimestre de l’embaràs, cal tenir en compte que la radioteràpia és altament teratògena (pot provocar malformacions al fetus). Cal avaluar el risc que implica per a la dona l’endarreriment de la teràpia anticancerosa fins al postpart, i, per al fetus, els riscos que impliquen tractaments com la hormonoteràpia, la quimioteràpia o la cirurgia.
1.11 Infeccions
Les infeccions poden ser produïdes per virus, bacteris, protozous, plasmodis i fongs. Hi ha un grup de malalties infeccioses, anomenades TORCH (toxoplasmosi, rubèola, citomegalovirus i herpes), amb diversos agents causals, però amb característiques similars pel que fa als efectes sobre el fetus. Les TORCH tenen les característiques següents:
- són asimptomàtiques o lleus per a la dona;
- afecten el fetus de manera variable;
- causen endarreriments en el creixement uterí;
- causen seqüeles cròniques irreversibles;
- es poden diagnosticar amb una analítica.
L’afectació fetal de la infecció depèn del moment de la gestació en què es produeix la infecció i del tipus de microorganisme. La transmissió es produeix a través de la placenta, durant la gestació, o bé a través del canal del part.
Cal tenir en compte, sobretot, les malalties de transmissió sexual i fer atenció a les dones amb problemes immunològics de base, per aconsellar-les i poder incidir, més concretament, en la prevenció de les malalties infectocontagioses.
Quan, en una parella, un dels dos membres té anticossos de la sida, cal que tingui en compte que pot transmetre el virus tant al membre seropositiu de la parella com al futur fill. Tot i això, amb un bon control de la malaltia i amb els tractaments actuals, les possibilitats de transmissió de la malaltia al fetus són molt baixes.
Avui dia, es recomana utilitzar tècniques de reproducció assistida per aconseguir la gestació i, a partir del segon trimestre de l’embaràs, dur a terme un tractament amb fàrmacs antiretrovirals per reduir les possibilitats de contagi de la mare al fetus. Pel mateix motiu, també es recomana dur a terme el part mitjançant una cesària i no alletar el nadó amb llet materna.
1.12. Miopia
Els esponderaments del període expulsiu del part augmenten la pressió intracranial i el risc de despreniment de retina. Per tant, en una dona que tingui una miopia alta pot ser recomanable el part per cesària.
1.13. Problemes dermatològics
Durant la gestació, també es produeixen canvis a la pell, que poden ser temporals, com l’augment de la quantitat de pèl facial o l’aparició d’acne, o definitius, com les estries. Hi ha algunes malalties de la pell o dermopaties pròpies de l’embaràs que causen l’aparició de taques o dermatitis, normalment amb pruïja (picor), que desapareixen després del part.
2. Activitat laboral de risc
El risc en l’activitat laboral és un dels aspectes que es valora durant la visita preconcepcional o en la primera visita de seguiment de l’embaràs. Existeix una normativa específica que regula l’exposició de la dona gestant a agents de risc en l’activitat laboral i que estableix els criteris de valoració dels riscos següents.
- Agents teratogènics. Alguns fàrmacs, les radiacions, els gasos anestèsics, el CO2, els pesticides, els productes químics, el fum i la pols poden tenir efectes teratògens.
- Postures i càrregues de pesos. La bipedestació durant tres hores o més augmenta el risc de prematuritat. A més, pot agreujar la presència de varius. Carregar més de 3 kg augmenta el risc de dolor dorsolumbar, sobretot en condicions antiergonòmiques i de forma repetitiva. Es desaconsellen les activitats extremes a partir del 5è mes (esports de competició, dansa, etc.).
- Treball nocturn. Es considera treball nocturn la jornada laboral que es desenvolupa entre les 22 h i les 7 h. Encara que els efectes negatius de la nocturnitat sobre la gestació no són clars, es desaconsella que la dona embarassada treballi en aquest horari.
- Agents infecciosos. No s’aconsella exposar-se a agents infecciosos com la rubèola, el citomegalovirus, l’hepatitis B, el toxoplasma, l’herpes o la sífilis.
- Temperatures extremes. La normativa laboral estableix que la temperatura òptima per treballar és entre 17 ºC i 27 ºC, tot i que pot variar en funció del tipus d’activitat i de l’ambient on té lloc; també estableix el grau d’humitat i la velocitat de l’aire. La calor extrema (més de 36 ºC) augmenta clarament el risc de patir un avortament espontani. D’altra banda, una exposició continuada al fred pot tenir conseqüències negatives locals (entumiment, insensibilitat, dolor i congelació) o generals (pèrdua de concentració, confusió, descoordinació i hipotèrmia); així, doncs, els ambients laborals amb temperatures inferiors a 0 ºC afecten negativament l’embaràs .
- Soroll. Un ambient de treball amb més de 100 dB es considera sorollós. Exposar-se a un ambient d’aquest tipus pot provocar hipoacúsia i efectes sobre el sistema nerviós o cardiovascular. La dona embarassada no s’ha d’exposar a ambients de més de 80 dB a partir de la 20a o 22a setmana.
- Vibracions. L’exposició a vibracions durant l’embaràs augmenta el risc de despreniment de placenta, prematuritat i avortament espontani. La magnitud dels efectes de les vibracions depèn de la freqüència i de l’amplitud: com més amplitud, més efectes negatius sobre l’organisme i sobre l’embaràs.
3. Gestació gemel·lar i múltiple
L’embaràs de bessonada i l’embaràs múltiple, tant si són espontanis com aconseguits amb tècniques de reproducció assistida, són considerats, respectivament, de risc alt i molt alt. Es recomana fer el seguiment en centres hospitalaris especialitzats, ja que és necessari un control ecogràfic dels fetus més intens. En aquest tipus de gestacions, és normal que augmentin les manifestacions físiques típiques de l’embaràs, com els vòmits i les nàusees, a causa dels alts nivells de l’hormona de l’embaràs, i apareguin, precoçment, el restrenyiment, les hemorroides, la lumbàlgia, les varius, la dificultat respiratòria (relacionats amb l’augment del volum abdominal), la taquicàrdia (relacionada amb la sobrecàrrega cardíaca) i l’anèmia.
Les gestacions gemel·lars i múltiples tenen més incidència de complicacions maternes i fetals, com ara:
- avortament,
- part prematur,
- malaltia hipertensiva de l’embaràs,
- retard del creixement intrauterí,
- hemorràgia postpart,
- despreniment de placenta.
Les recomanacions en el part de bessons depenen, principalment, de l’estat de salut matern i fetal i de la col·locació dels fetus.
En un embaràs múltiple es recomana fer una cesària, però, avui dia, és una mesura que està en controvèrsia i es comença a valorar el part vaginal segons les característiques de cada gestació.
4. Viatjar embarassada
Viatjar, per plaer o per qüestions personals o professionals, és una activitat habitual en la vida de la dona, i viatjar embarassada és cada vegada més freqüent. Les precaucions que cal tenir en compte depenen del mitjà de transport, la distància i la destinació.
No està contraindicat en les gestants sanes amb un embaràs saludable ni viatjar en moto ni anar en bicicleta, encara que no són els mitjans de transport més recomanables.
L’embaràs i problemes de salut relacionatspP@)
A més dels trastorns lleus i dels problemes de salut propis de l’embaràs específics de cada trimestre, la dona ha de saber què és normal i què no ho és durant l’embaràs, i conèixer els serveis de salut que té a l’abast per usar-los en cas d’urgència.
1. Primer Trimestre:
1.1 metrorràgia, 1.2 avortament, 1.3 gestació ectòpica, 1.4 hiperèmesi gravídica
2. Segon Trimestre:
2.1 anèmia, 2.2 hipertensió gestacional, 2.3 diabetis gestacional
3. Tercer Trimestre:
3.1 ciàtica, 3.2 metrorràgia, 3.3 ruptura prematura de membranes, 3.4 amenaça de part prematur, retard del creixement intrauterí, 3.5 mort fetal, 3.6 gestació cronològicament perllongada.
El reconeixement dels signes següents afavoreix el diagnòstic precoç dels problemes de salut relacionats amb l’embaràs:
- Metrorràgia: hemorràgia genital similar a una menstruació.
- Dolor abdominal intens que no cedeix amb el repòs.
- Contraccions regulars i intenses abans de la 37a setmana de gestació.
- Absència de percepció de moviments fetals, durant un dia, a partir del 6è mes.
- Sensació de cansament exagerat i ofec després de fer esforços petits.
- Pèrdua de líquid per la vagina.
- Canvis en el fluix (color, olor o quantitat) i desconfort o pruïja vulvovaginal.
- Més de 38 ºC de febre.
- Migranya persistent que no cedeix amb analgèsics suaus ni amb mesures físiques.
- Molèsties urinàries.
- Diarrea intensa.
- Dolor o inflamació d’una variu.
- Inflor persistent de peus, mans i cara.
- Vòmits persistents
- Alteració de la visió.
- Absència de la percepció de moviments fetals a partir del 5è mes.
Primer trimestre
1.1 Metrorràgia
La metrorràgia és una hemorràgia genital similar a una menstruació. Durant el primer trimestre, una metrorràgia acostuma a indicar alguna anomalia de gestació, com, per exemple, una amenaça d’avortament o una gestació ectòpica. És important fer un diagnòstic clínic i ecogràfic.
1.2 Avortament
L’avortament és “l’expulsió o extracció de la mare d’un fetus o embrió de menys de 500 g de pes (o menys de 22 setmanes completes de gestació), independentment o no de l’existència de signes de vida, i del fet que l’avortament hagi estat espontani o provocat”, segons la Federació Internacional de Ginecòlegs i Obstetres (1982).
En general, un 15% de les gestacions dels països occidentals acaben amb un avortament espontani, així, doncs, és un fet relativament freqüent en dones sense problemes de salut. En la majoria dels casos, se’n desconeix la causa, tot i que poden ser ovulars o maternes. Les ovulars estan relacionades amb alteracions cromosòmiques o malformacions de l’embrió, anomalies de la placenta o alteracions hormonals. Les maternes es deuen a malalties maternes, exposició a teratògens o problemes uterins.
Es consideren les situacions següents:
- Interrupció voluntària de l'embaràs (IVE). La legislació en quant a la IVE és molt variable d’un país a un altre, inclusive dins de la Unió Europea. A Espanya, la Llei orgànica 2/2010, de 3 de març, de salut sexual i reproductiva regula la IVE i especifica:
“Article 14. Interrupció de l’embaràs a petició de la dona.
Es pot interrompre l’embaràs dins de les primeres catorze setmanes de gestació a petició de l’embarassada, sempre que concorrin els requisits següents:
a) Que s’hagi informat a la dona embarassada sobre els drets, prestacions i ajudes públiques de suport a la maternitat, en els termes que estableixen els apartats 2 i 4 de l’article 17d’aquesta Llei.
b) Que hagi transcorregut un termini d’almenys tres dies, des de la informació esmentada en el paràgraf anterior i la realització de la intervenció.
Article 15. Interrupció per causes mèdiques.
Excepcionalment, es pot interrompre l’embaràs per causes mèdiques quan es doni alguna de les circumstàncies següents:
a) Que no se superin les vint-i-dues setmanes de gestació i sempre que existeixi greu risc per a la vida o la salut de l’embarassada i així consti en un dictamen emès amb anterioritata la intervenció per un metge o metgessa especialista diferent
del que la practiqui o dirigeixi. En cas d'urgència per risc vital per a la gestant es pot prescindir del dictamen.
b) Que no se superin les vint-i-dues setmanes de gestació i sempre que hi hagi risc de greus anomalies en el fetus i així consti en un dictamen emès amb anterioritat a la intervenció per dos metges especialistes diferents del que la practiqui o dirigeixi.
c) Quan es detectin anomalies fetals incompatibles amb la vida i així consti en un dictamen emès amb anterioritat per un metge o metgessa especialista, diferent del que practiqui la intervenció, o quan es detecti en el fetus una malaltia extremadament greu i incurable en el moment del diagnòstic i així ho confirmi un comitè clínic.”
La IVE es pot fer per tècniques quirúrgiques o mèdiques. Les tècniques quirúrgiques inclouen l’aspiració uterina i el raspat uterí ( ambdues tenen com a objectiu el buidament de la cavitat uterina). Les tècniques mèdiques consisteixen en l’administració de dos fàrmacs: la mifepristona, que interromp l’embaràs, i el misoprostol, que en provoca l’expulsió. L’elecció d’una o una altra tècnica depèn de criteris com: el criteri professional, el temps d’embaràs i la preferència de la dona.
- Interrupció voluntària de l'embaràs
- Salut sexual i reproductiva i interrupció voluntària de l'embaràs - Amenaça d'avortament. Es produeix una hemorràgia intermitent de sang vermella o marró, intermitent i, generalment, escassa, acompanyada o no de dolor, sense dilatació del coll uterí. Amb una ecografia, es pot confirmar la presència de l’embrió i el batec fetal. No hi ha consens pel que fa a la conducta o al tractament de l’amenaça d’avortament, tot i això, generalment es recomana repòs, abstinència sexual i conducta expectant, però no s’ha demostrat que aquests consells evitin l’avortament. Es recomana dur a terme un control ecogràfic al cap d’una setmana per tornar a valorar la vitalitat de l’embrió i els símptomes.
- Avortament en curs. Es produeix una hemorràgia genital acompanyada de dolor abdominal o lumbar, amb dilatació del coll uterí. S’ha de tenir una conducta expectant, esperar l’avortament complet, ingressar a l’hospital i fer evacuació uterina, mitjançant aspiració o raspat, sota anestèsia.
- Avortament complet. Es produeix l’expulsió de tot el contingut uterí: ou, membranes i placenta. L’hemorràgia i el dolor s’acaben espontàniament. El cèrvix (coll uterí) es tanca i l’úter torna a la seva mida.
- Avortament incomplet. Es produeix l’expulsió de part del contingut uterí. L’hemorràgia i la dilatació del coll del úter persisteixen. S’aconsella l’evacuació de les restes mitjançant un raspat (intervenció quirúrgica a través de la vagina per evacuar la cavitat uterina).
- Avortament diferit. És la interrupció de la gestació sense que es produeixi l’expulsió de l’embrió. No dóna símptomes, tot i que hi ha dones que destaquen una disminució o la desaparició dels símptomes subjectius de l’embaràs (nàusees, tensió mamària, etc.). Es diagnostica ecogràficament per l’absència del batec fetal i per l’estancament del creixement de l’embrió. La conducta pot ser expectant (s’acostuma a donar un marge de temps variable perquè es produeixi l’avortament de manera espontània) o dur a terme un raspat .
- Avortament habitual. És aquell que es produeix en la dona que ha patit tres o més avortaments espontanis. Aquest antecedent condiciona el diagnòstic per a les gestacions posteriors.
Maneig de l’avortament espontani
El maneig expectant; El maneig farmacològic; El maneig quirúrgic
Quan es produeix un avortament espontani o diferit, segons les condicions clíniques de la dona, existeixen diferents opcions de maneig. La dona pot optar per un maneig expectant, per un avortament farmacològic o per la cirurgia (aspiració o raspatge).
- El maneig expectant consisteix a deixar que el procés d’avortament segueixi el curs natural, sense interferir amb medicació o cirurgia. La dona ha de saber que aquest maneig implica un sagnat vaginal abundant i dolor abdominal i lumbar; l’ingrés hospitalari no és necessari, excepte en casos de sagnat excessiu (quan es fa necessari un canvi de compresa cada mitja hora). Amb la sang se solen expulsar coàguls i restes embrionàries. Després de l’expulsió, el sagnat i els dolors abdominals van disminuint; el sagnat —similar a una menstruació— continuarà durant 10-14 dies. Per calmar el dolor, es poden prendre analgèsics com paracetamol o ibuprofèn i analgèsics amb codeïna. En cas de sagnat excessiu, d’augment del dolor i d’olor desagradable del sagnat, es recomana consultar al servei d’urgències.
Aspectes que cal tenir en compte: - Es recomana tenir a prop el contacte de la llevadora o d’un professional sanitari que pugui resoldre dubtes i acompanyar la dona si és necessari.
- Cal utilitzar compreses i no tampons.
- Si no es produeix el sagnat espontani, cal valorar el maneig actiu quirúrgic.
- Si el sagnat és abundant, s’han d’evitar els banys amb aigua calenta.
- Es recomana fer un seguiment passades les 2 o 3 setmanes del sagnat més intens. En la majoria dels casos no caldrà fer cap ecografia de comprovació.
- La menstruació apareix passades 4-6 setmanes. Malgrat això, aquest indicador és molt variable d’una dona a una altra.
- El maneig farmacològic consisteix a administrar misoprostol per provocar la dilatació del cèrvix i l’evacuació del contingut uterí. Aquest tipus d’avortament es recomana dur-lo a terme sota supervisió d’un professional sanitari, una llevadora o un metge o metgessa. Hi ha diferents pautes d’administració del misoprostol, per via oral, bucal, vaginal o rectal.
Aspectes que cal tenir en compte: - Es recomana en gestacions inferiors a les 12 setmanes, calculades a partir de la data de l’última regla.
- Cal utilitzar compreses i no tampons.
- El sagnat acostuma a anar acompanyat de dolor abdominal i lumbar. És recomanable prendre algun analgèsic —paracetamol amb codeïna o ibuprofèn— mitja hora abans de la presa del misoprostol.
- El sagnat més intens es produeix, majoritàriament, entre les 4 i les 6 hores posteriors a l’administració del medicament, tot i que aquest indicador és molt variable, ja que hi pot haver sagnat fins a 24 h després. A continuació, el sagnat, similar a la menstruació, pot durar 1 o 2 setmanes.
- Els efectes secundaris del misoprostol són nàusees, vòmits, calfreds i sensació febril.
- Es pot repetir el tractament en cas que no s’hagi produït el sagnat.
- No és recomanable la comprovació per ecografia durant les 3 setmanes següents a causa de la poca fiabilitat del diagnòstic ecogràfic després del tractament amb misoprostol.
- El diagnòstic d’avortament complet és clínic, és a dir, es dedueix per la simptomatologia que refereix la dona.
- La menstruació apareix passades 4-6 setmanes. Malgrat això, aquest indicador és molt variable d’una dona a una altra.
- El maneig quirúrgic de l’avortament consisteix en l’evacuació uterina mitjançant diferents tècniques quirúrgiques i sota anestèsia local, general o sedació. El maneig quirúrgic de l’avortament implica ingrés hospitalari.
Aspectes que cal tenir en compte: - El sagnat després del raspatge pot durar d’una setmana a deu dies.
- El dolor abdominal acostuma a durar entre 24 i 48 h.
- Existeix risc de perforació uterina i de danys al coll uterí.
- Existeix un major risc d’infecció.
- La menstruació apareix passades 4-6 setmanes. Malgrat això, aquest indicador és molt variable d’una dona a una altra.
Cal tenir en compte que la dona que té un avortament, tant si és provocat com si és espontani, pateix una pèrdua i ha de passar un procés de dol. I, gairebé sempre, a la tristesa que acostuma a provocar un avortament, s’hi afegeix un sentiment de culpabilitat. Cal respectar el procés d’acceptació de la pèrdua, animar a expressar els sentiments, tant a la dona com a la parella, si la té, i oferir-li una bona orientació professional sobre alternatives terapèutiques.
No hi ha cap evidència que la dona que ha avortat hagi d’esperar un temps determinat per tornar-se a quedar embarassada.
Consells de salut: Part i el dol perinatal
Consells de salut: Dol
1.3 Gestació ectòpica
La gestació ectòpica és la que es produeix fora de la cavitat uterina. El 95 % d’aquestes gestacions es produeix a les trompes de Fal·lopi i, normalment, no evolucionen més enllà de les 10 setmanes de gestació.
Es manifesta amb els signes i símptomes propis de l’embaràs, hemorràgia genital escassa i dolor abdominal general, que s’aguditza amb la palpació d’un dels costats de l’abdomen. En els casos més greus, es pot arribar a trencar la trompa compromesa, produir-se una hemorràgia important, dolor agut, localitzat a zona lumbar, braços i espatlles, nàusees, vòmits i pèrdua de consciència.
Es recomana seguir les indicacions següents:
- Conducta expectant. Si no hi ha batec fetal ni símptomes propis de l’embaràs, es pot esperar que el problema es resolgui espontàniament. Cal fer anàlisis de sang seriats per controlar que l’hormona de l’embaràs (beta-HCG) vagi disminuint.
- Tractament farmacològic. Les dones que no presenten símptomes de trencament de la trompa de Fal·lopi poden seguir un tractament farmacològic. Consisteix en l’administració de metotrexat (fàrmac citostàtic) per via intramuscular per alterar el creixement del teixit embrionari. Cal evitar una nova gestació durant els tres mesos posteriors a l’administració de metotrexat degut al seu efecte teratogènic.
- Tractament quirúrgic. El tractament quirúrgic més habitual és l’extirpació de la trompa afectada, generalment per laparoscòpia.
Com en el cas de l’avortament, la dona que viu aquesta situació també passa per un procés de dol i també cal que rebi un bon suport emocional i professional durant tot el procés.
1.4 Hiperèmesi gravídica
Tot i que les nàusees i vòmits són freqüents fins a la 16a setmana de gestació en la majoria de les dones gestants, la hiperèmesi gravídica és una síndrome caracteritzada per:
- nàusees i vòmits persistents,
- intolerància als aliments líquids i sòlids,
- pèrdua de pes,
- deshidratació,
- afectació renal.
En els casos més greus cal fer un ingrés hospitalari.
Les gestacions gemel·lars o múltiples tenen més risc de patir aquesta complicació, tot i que també s’associa a factors psicoemocionals i a l’estrès matern. A banda del tractament mèdic per corregir la deshidratació, cal explorar els sentiments de la dona i l’estat psíquic; el suport psicològic i emocional a la dona i a la família és, sovint, la base per solucionar el problema.
Segon trimestre
2.1 Anèmia
Hi ha diferents tipus d’anèmia però la més freqüent és l’anèmia ferropènica. Els valors d’hemoglobina a la sang per sota de 9 g/dl es consideren anèmia greu i la gestació, en aquest cas, és de risc alt. Segons l’Organització Mundial de la Salut (OMS), l’anèmia de l’embaràs és la concentració d’hemoglobina a la sang materna per sota d’11 g/dl. . Quan els valors d’hemoglobina a la sang són fins a 11 g/dl, L’anèmia fisiològica de l’embaràs es considera aquella amb valors d’hemoglobina fins a 11mg/dl, hematòcrit de 34 % i 3.200.000 d’hematies. L’anèmia fisiològica de la gestació es deu a diferents factors:
- Augment del volum sanguini, sobretot entre el 2n i 3r mes, que fa que el ferro de la sang quedi més diluït.
- Augment del consum de ferro i folats, que intervenen directament en l’absorció del ferro, a causa de l’augment de nombre d’eritròcits i del creixement fetal, sobretot, a partir de la segona meitat de l’embaràs.
- Alteració en l’absorció gàstrica del ferro.
Sovint, la gestant que pateix anèmia manifesta símptomes, com ara palpitacions, cansament, pal·lidesa, mareig, etc., que poden confondre’s amb les manifestacions típiques de l’embaràs. Per això, és important confirmar la sospita d’anèmia amb una analítica. El diagnòstic s’acostuma a fer a partir de l’analítica del segon trimestre; un cop diagnosticada l’anèmia ferropènica, és especialment important fer una dieta amb complements de ferro i àcid fòlic i seguir les recomanacions dietètiques que n’asseguren l’absorció.
Una anèmia greu durant l’embaràs augmenta el risc d’avortament, de prematuritat, de mort perinatal i d’infeccions postpart.
2.2. Malaltia hipertensiva de l’embaràs o hipertensió gestacional (HG)
És la hipertensió arterial (HTA) que es diagnostica durant l’embaràs en dones amb tensió arterial (TA) prèvia normal.
Es considera HTA quan s’obtenen valors iguals o majors a 140 mmHG de TA sistòlica (màxima) i 90 de diastòlica (mínima) després de les 20 setmanes de gestació i en dues preses separades per un mínim de quatre hores.
La HG més severa augmenta el risc de prematuritat i de complicacions maternes i fetals greus.
La HG es pot presentar amb diversos graus de gravetat.
- Hipertensió gestacional. Presenta valors alts de TA associats o no a la presència de proteïnes en orina. És la HTA més lleu i només cal fer un seguiment específic de la gestació, que pot fer la dona al seu domicili, per controlar la TA i la presència de proteïnes en orina. També cal ajustar la dieta i els hàbits de vida.
- Preeclàmpsia lleu. Presenta valors de alts de TA i una quantitat significativa de proteïnes en orina en dues determinacions amb tira reactiva separades per un mínim de quatre hores.
- Preeclàmpsia greu. Presenta valors de TA per sobre de 160/110 mmHg, amb una quantitat significativa de proteïnes en orina, disminució de plaquetes, alteració de l’hemograma, dolor epigàstric i símptomes neurològics (cefalea, alteracions visuals, etc.).
- Eclàmpsia. Presenta tots els signes i símptomes del punt anterior, a més de convulsions i coma.
Un cop diagnosticada la HG cal fer un seguiment estricte per controlar la TA, analítiques de sang i d’orina, control del benestar fetal amb RCTG i, en els casos més greus, es recomana fer un ingrés hospitalari i finalitzar la gestació.
Malgrat que la HG es deu a factors relacionats amb la gestació, també cal aplicar mesures higienicodietètiques (una alimentació adequada, exercici físic, control de l’estrès i control del consum de sal i d’alcohol) relacionades amb el control de la HTA.
2.3. Diabetis gestacional
La diabetis gestacional és la que es diagnostica per primer cop en la gestació. Normalment és asimptomàtica i, per això, es recomana fer el test d’O’Sullivan (valoració de la glucosa plasmàtica venosa una hora després de la ingesta oral de 50g de glucosa) a totes les dones embarassades en l’analítica del 2n trimestre. També es recomana fer el test cada trimestre a totes les dones gestants de més de 35 anys amb antecedents familiars de diabetis o amb antecedents de diabetis gestacional en embarassos anteriors i a les dones gestants amb obesitat (amb un índex de massa corporal major de 25).
Per aconseguir un bon control metabòlic, cal que la gestant aprengui a controlar els nivells de sucre a la sang i orina i a cuidar-se amb una bona alimentació i fent exercici. En alguns casos caldrà dur a terme un tractament amb insulina.
En el control de la diabetis, també s’han de seguir les recomanacions dietètiques específiques.
Tercer trimestre
3.1 Ciàtica
Anomenem ciàtica al dolor lumbar causat per la compressió del nervi ciàtic que comença a la natja i que pot arribar fins al taló. El pes de l’úter gràvid comporta modificacions a la columna vertebral que poden provocar el pinçament d’aquest nervi.
En la majoria dels casos, els símptomes milloren amb exercicis específics (estiraments, ioga, etc.), antiinflamatoris i repòs.
3.2 Metrorràgia
L’hemorràgia genital del tercer trimestre és un problema greu que normalment va associat a una inserció anòmala de la placenta (placenta prèvia i variants) o a un despreniment de placenta.
- Placenta prèvia. La placenta s’insereix a prop o a sobre de l’orifici cervical intern (OCI). L’OCI és una part del coll uterí que és la sortida de la matriu. Per això, la implantació de la placenta en aquesta zona pot impedir la sortida natural del nadó i produir hemorràgies importants si el cèrvix es comença a dilatar. Així, doncs, la inserció placentària és un dels aspectes que sempre es busca en les ecografies obstètriques. L’hemorràgia per placenta prèvia no acostuma a produir dolor.
- Despreniment de placenta. En situacions normals, la placenta es desprèn després del naixement del nadó. Un dels problemes més greus que hi pot haver és que la placenta es desprengui abans del naixement. Això pot provocar la mort del nadó i de la mare. El despreniment de placenta pot anar acompanyat o no d’hemorràgia genital, però sempre hi ha un dolor abdominal intens.
En qualsevol dels dos casos, es requereix ingrés hospitalari. Si es confirma la placenta prèvia, cal valorar la magnitud de l’hemorràgia i l’edat gestacional per finalitzar la gestació o per ingressar en una unitat de risc alt obstètric. En cas de despreniment de placenta, s’ha de realitzar una cesària urgent.
3.3 Ruptura prematura de membranes (RPM) en gestació preterme
El fetus es troba dins la bossa amniòtica, envoltat del líquid amniòtic, fins al final de l’embaràs. El trencament de la bossa es pot donar dies o hores abans del part o durant el part. Quan la ruptura es produeix abans que l’embaràs arribi a terme, és a dir, a les 37 setmanes, es considera un trencament prematur de membranes preterme. L’aparició de contraccions o una infecció materna poden provocar aquesta ruptura, però, en la majoria dels casos, se’n desconeix el motiu. La RPM, de vegades, pot anar acompanyada de contraccions que la dona percep com a molèsties abdominals i lumbars. La sortida de líquid amniòtic és molt evident, és a dir, la dona nota que es mulla, però pot confondre aquest fet amb el fluix vaginal abundós típic del final de l’embaràs. En aquest cas, és especialment important confirmar el diagnòstic de RPM amb un test bioquímic específic que detecta les característiques pròpies del líquid amniòtic, com, per exemple, l’alcalinitat. Cal tenir en compte que la RPM augmenta el risc d’infecció fetal i de part prematur.
El maneig de la RPM preterme és diferent segons l’edat gestacional: en gestacions abans de la setmana 35 és aconsellable l’ingrés hospitalari, fer repòs absolut, començar un tractament per madurar els pulmons fetals (administració de corticoides a la gestant per via intramuscular) i dur a terme un conjunt de mesures davant de l’amenaça de part prematur. També està indicat el tractament antibiòtic per evitar la infecció i, si la RPM s’acompanya de contraccions, cal iniciar el tractament farmacològic corresponent per aturar-les.
A partir de la setmana 35 no es prenen mesures per aturar el part si es desencadena.
Un cop fet el diagnòstic, cal evitar els tactes vaginals, perquè augmenten el risc d’infecció, i cal donar informació sobre tot el procés i els riscos que comporta. La dona que pateix una RPM es troba en una situació d’angoixa davant la possibilitat de la prematuritat del fill i tot el què això comporta. Cal que aprengui a observar els símptomes, com el dolor abdominal i lumbar, i les característiques de la pèrdua de líquid amniòtic (la quantitat, el color i l’olor).
3.4 Amenaça de part prematur (APP) i part prematur
L’amenaça de part prematur (APP) és l’aparició de contraccions que produeixen modificacions cervicals abans del final de la gestació. El risc principal de l’APP, si no es fa un diagnòstic precoç i un tractament específic, és el part prematur que, segons l’edat gestacional, pot comportar problemes molt greus per al nadó a causa de la seva immaduresa i, fins i tot, la mort.
Tipus de prematuritat:
- Prematuritat extrema. El naixement es produeix entre les 20 i les 27 setmanes de gestació.
- Prematuritat moderada. El naixement es produeix entre les 28 i les 31 setmanes de gestació.
- Prematuritat lleu. El naixement es produeix entre les 32 i les 36 setmanes de gestació.
A partir de la 34a setmana de gestació, disminueix el risc de seqüeles greus i millora el pronòstic.
L’APP té una simptomatologia molt inespecífica, com ara dolor abdominal, augment del fluix, dolor lumbar, etc.; de vegades, pot anar acompanyada de pèrdua de líquid amniòtic o d’hemorràgia.
Si es confirma l’APP, es recomana l’ingrés hospitalari, repòs absolut, un tractament específic per inhibir les contraccions i un altre tractament per madurar els pulmons fetals (administració de corticoides a la gestant per via intramuscular). Cal donar una informació acurada a la dona i a la família sobre les possibilitats de vida del fetus i de les seqüeles, segons l’edat gestacional.
Un dels aspectes que cal tenir en compte en els casos d’APP és la maduració pulmonar. La maduració pulmonar consisteix a administrar corticoides a la gestant per via intramuscular per accelerar la maduració dels pulmons fetals. La maduració pulmonar disminueix molt significativament el risc de complicacions respiratòries causades per la prematuritat, a més a més, també té efectes beneficiosos sobre altres òrgans fetals. Per això, està indicada en totes les dones que es troben entre la 24a i 34a setmana de gestació amb risc de prematuritat.
3.5 Retard del creixement intrauterí (RCI)
El fetus creix i madura a mesura que avança la gestació. En els controls ecogràfics es prenen mides del fetus: del fèmur i l’húmer, del perímetre cefàlic i abdominal, etc., per confirmar-ne el creixement. En l’ecografia del tercer trimestre, es fa una estimació del pes fetal i es compara amb el pes estimat d’unes taules amb dades classificades segons l’edat gestacional. Es considera un fetus amb RCI aquell que té un pes inferior al percentil 10 per a la seva edat gestacional; estadísticament, només 10 de cada 100 fetus de la mateixa edat gestacional tenen aquest pes o menys. Hi ha diferents tipus de RCI segons les biometries fetals. El RCI pot estar causat per:
- Factors fetoplacentaris: insuficiència placentària, gestació múltiple o malaltia fetal.
- Malformacions fetals.
- Factors materns: desnutrició severa, ingesta de fàrmacs o drogues o malalties maternes (per exemple, HTA).
En qualsevol cas, és important avaluar el benestar fetal amb proves, amb l’estudi de la circulació fetoplacentària i amb un seguiment ecogràfic. En funció del resultat de les proves i de l’edat gestacional, es valora la possibilitat d’aplicar els tractaments de la maduració pulmonar fetal i la finalització de la gestació.
3.6. Mort fetal
La mort del fetus és una de les pitjors experiències que pot patir una dona gestant. Encara que la dona estigui sana, la gestació sigui normal i hi hagi un bon seguiment de l’equip obstètric, es pot produir la mort del fetus, per factors coneguts, com l’asfixia per una volta de cordó, o desconeguts, fins i tot després de l’autòpsia. La reacció davant d’aquest fet, tant de la dona com de la família, depèn del moment de la pèrdua i del motiu; en general, com més avançat està l’embaràs, pitjor és l’experiència.
En els casos de mort fetal, la gestació sol finalitzar amb la inducció del part. Es recomana acompanyar la mare durant totes les fases del procés de dol, acceptar qualsevol tipus de reacció, permetre l’expressió de sentiments i emocions, oferir la possibilitat de poder gaudir d’un espai aïllat i permetre el contacte amb el fill mort.
3.7 Gestació cronològicament perllongada (GCP)
Tradicionalment, es considera aquella gestació que supera les 42 setmanes o els 294 dies. Estudis realitzats a partir de l’any 2002 suggereixen que un percentatge petit dels embarassos poden superar la setmana 42 sense que això suposi cap risc per al fetus. Considerar una gestació com a perllongada pressuposa que tots els nadons haurien néixer en un període de temps estàndard sense tenir en compte les diferències individuals; però hi ha factors genètics que influeixen en la durada de la gestació: són habituals historials familiars de gestacions perllongades. Cada nadó intrauterí té un temps adequat de gestació, de la mateixa manera que durant la infància alguns infants aguanten el cap, s’asseuen o caminen abans que altres.
El líquid amniòtic disminueix a mesura que s’apropa el part i es considera fisiològic. No hi ha estudis clars que determinin amb sensibilitat la quantitat òptima de líquid amniòtic que ha de tenir un fetus al final de l’embaràs.
Per diagnosticar una gestació perllongada, cal tenir una datació acurada de l’embaràs. En el maneig de la GCP es recomana fer els controls de benestar fetal que la dona embarassada i el professional consensuïn. Si no es produeix el part espontani, a partir de la setmana 42, la gestant haurà de ser informada dels riscs i beneficis de la inducció del part i de la conducta expectant per tal de poder prendre la decisió que consideri més adient.
Enllaç recomanat: Inducción del trabajo de parto para mejorar los resultados en mujeres a término o después del término
 Comentaris
Comentaris
Enllaços d'interès
Fonts d'interès general
- Ara Criatures
- Associació espanyola de seguretat alimentària i nutrició (AESAN)
- Atenció al viatger (Ministeri de Sanitat i consum espanyol)
- Criança natural
- Informació per a la igualtat. Comunicació de gènere
- Informació sobre els drets del part i l’embaràs. Plans per al naixement
- Interrupció voluntària de l’embaràs. Departament de salut
- Néixer en casa
- Naixement i Salut (Conselleria de Salut i Consum de les Illes Balears)
- Pàgina de l’ OMS (embaràs)
- Pàgina de salut en general, embaràs, part i alletament
- Publicacions de la Generalitat sobre la salut matern infantil
- Salut sexual i reproductiva i interrupció voluntària de l'embaràs. Ministeri de sanitat
- Societat espanyola de fertilitat
- Violència de gènere (Instituto andaluz de la mujer)
- Violència i salut (Ministeri de Sanitat, serveis social i igualtat)
Associacions / grups d'ajuda mútua
- Petits amb llum
- Plataforma a favor del dret a néixer
- Umamanita. Suport per a la mort perinatal & neonatal
Bibliografia
Bibliografia consultada
- Alfirevic Z, Devane D, Gyte GML. Cardiotocografía continua (CTG) como forma de monitorización fetal electrónica para la evaluación fetal durante el trabajo de parto (Revisión Cochrane traducida).
La Biblioteca Cochrane Plus, 2008 Número 2. Oxford: Update Software Ltd. [Internet][acceso 20 de junio 2008] Disponible en: http://www.update-software.com. (Traducida de The Cochrane Library, 2008 Issue 2. Chichester, UK: John Wiley & Sons, Ltd.) - Bamigboye AA, Smyth R. Intervenciones para las varicosidades y el edema de la pierna en el embarazo (Revisión Cochrane traducida).
La Biblioteca Cochrane Plus, 2008 Número 2. Oxford: Update Software Ltd. [Internet][acceso 1º septiembre 2008] Disponible en: http://www.update-software.com. (Traducida de The Cochrane Library, 2008 Issue 2. Chichester, UK: John Wiley & Sons, Ltd.) - Beckmann MM, Garrett AJ. Masaje perineal antes del parto para la reducción del trauma perineal (Revisión Cochrane traducida).
La Biblioteca Cochrane Plus, 2008 Número 2. Oxford: Update Software Ltd. [Internet][acceso 10 octubre 2008] Disponible en:http://www.update-software.com. (Traducida de The Cochrane Library, 2008 Issue 2. Chichester, UK: John Wiley & Sons, Ltd.) - Cañete Palomo ML, Cabero Roura L. Urgéncias en ginecología y obstetricia: aproximación a la medicina basada en la evidencia.
Castilla -La Mancha: FISCAM; 2007 - Coordinador: Cerrolaja Asenjo, Javier. Grupo de trabajo “Riesgo laboral y embarazo. Orientaciones para la valoración del riesgo laboral y la incapacidad temporal durante el embarazo.
Madrid: Sociedad Española de Gineología y Obstetricia; 2008 - Cunningham FG, Mc.Donald P, Gant NF, Leveno KJ, Gilkstrap LC, Hankins GDV, Clark SL. Williams Obstetricia
20ena ed. Argentina: Ed. Médica Panamericana; 1998 - E.Fabre González, editor. Manual de asistencia al embarazo normal: Grupo de trabajo sobre asistencia al embarazo normal.
2ª Ed. Zaragoza: Sección de medicina perinatal de la sociedad española de ginecología y obstetricia; 2001 - Editores: Bajo Arenas JM, Melchor Marcos JC, Mercé LT. Fundamentos de Obstetricia.
Madrid. Sociedad Española de Ginecología y Obstetricia; 2007 - Generalitat de Catalunya. Protocol de seguiment de l’embaràs a catalunya.
2ona ed. revisada. Barcelona: Direcció General de Salut Pública; 2005 - Haider BA, Bhutta ZA. Suplementos de micronutrientes múltiples para mujeres durante el embarazo (Revisión Cochrane traducida)
La Biblioteca Cochrane Plus, 2008 Número 2. Oxford: Update Software Ltd. [Internet][acceso 10 septiembre 2008] Disponible en:http://www.update-software.com. (Traducida de The Cochrane Library, 2008 Issue 2. Chichester, UK: John Wiley & Sons, Ltd.) - Harvey R, Hannan SA, Badia L, Scadding G. Lavado nasal con solución salina para el tratamiento sintomático de la rinosinusitis crónica (Revisión Cochrane traducida).
La Biblioteca Cochrane Plus, 2008 Número 2. Oxford: Update Software Ltd. [Internet][acceso 10 septiembre 2008] Disponible en: http://www.update-software.com. (Traducida de The Cochrane Library, 2008 Issue 2. Chichester, UK: John Wiley & Sons, Ltd.). - Hodnett ED, Downe S, Edwards N, Walsh D. Centros de obstetricia con características familiares versus centros de obstetricia institucionales convencionales (Revisión Cochrane traducida). En:
La Biblioteca Cochrane Plus, 2008 Número 2. Oxford: Update Software Ltd. [Internet][acceso 1º septiembre 2008] Disponible en:http://www.update-software.com. (Traducida de The Cochrane Library, 2008 Issue 2. Chichester, UK: John Wiley & Sons, Ltd.) - Hunter S, Hofmeyr GJ, Kulier R. Postura de manos/rodillas en la última etapa del embarazo o trabajo de parto para posición fetal inadecuada (lateral o posterior) (Revisión Cochrane traducida).
La Biblioteca Cochrane Plus, 2008 Número 2. Oxford: Update Software Ltd. [Internet][acceso 10 octubre 2008]Disponible en:http://www.update-software.com. (Traducida de The Cochrane Library, 2008 Issue 2. Chichester, UK: John Wiley & Sons, Ltd.) - Kramer MS, McDonald SW. Ejercicio aeróbico durante el embarazo (Revisión Cochrane traducida).
La Biblioteca Cochrane Plus, 2008 Número 2. Oxford: Update Software Ltd. [Internet][acceso 10 octubre 2008] Disponible en: http://www.update-software.com. (Traducida de The Cochrane Library, 2008 Issue 2. Chichester, UK: John Wiley & Sons, Ltd.) - Mahomed K. Administración de suplementos de hierro y folato en el embarazo (Revisión Cochrane traducida).
La Biblioteca Cochrane Plus, número 3, 2008. Oxford, Update Software Ltd. [Internet][acceso 18 marzo 2008] Disponible en: http://www.update-software.com. (Traducida de The Cochrane Library, Issue . Chichester, UK: John Wiley & Sons, Ltd.). - Mahomed K, Gülmezoglu AM. Administración de suplementos de yodo a la madre en áreas de deficiencia (Revisión Cochrane traducida).
La Biblioteca Cochrane Plus, número 3, 2008. Oxford, Update Software Ltd. [Internet][acceso 18 marzo 2008] Disponible en:http://www.update-software.com. (Traducida de The Cochrane Library, Issue . Chichester, UK: John Wiley & Sons, Ltd.) - Mateu Sanchís S, coordinador. Guía para la prevención de defectos congénitos.
Madrid: Ministerio de Sanidad y Consumo; 2006 - Pennick VE, Young G. Intervenciones para la prevención y el tratamiento del dolor pélvico y lumbar durante el embarazo (Revisión Cochrane traducida).
La Biblioteca Cochrane Plus, 2008 Número 2. Oxford: Update Software Ltd. [Internet][acceso 10 octubre 2008] Disponible en:http://www.update-software.com. (Traducida de The Cochrane Library, 2008 Issue 2. Chichester, UK: John Wiley & Sons, Ltd.) - Quijano CE, Abalos E. Tratamiento conservador para las hemorroides sintomáticas y/o complicadas durante el embarazo y el puerperio (Revisión Cochrane traducida).
La Biblioteca Cochrane Plus, 2008 Número 2. Oxford: Update Software Ltd. [Internet][acceso 10septiembre 2008] Disponible en: http://www.update-software.com. (Traducida de The Cochrane Library, 2008 Issue 2. Chichester, UK: John Wiley & Sons, Ltd.) - Roberts D, Dalziel S. Corticosteroides prenatales para la aceleración de la maduración del pulmón fetal en mujeres con riesgo de parto prematuro (Revisión Cochrane traducida).
La Biblioteca Cochrane Plus, 2008 Número 2. Oxford: Update Software Ltd. [Internet][acceso 20 junio 2008]Disponible en:http://www.update-software.com. (Traducida de The Cochrane Library, 2008 Issue 2. Chichester, UK: John Wiley & Sons, Ltd.) - Seguranyes Guillot, G. Enfermeria Maternal Serie Manuales de Enfermeria.
Barcelona: MASSON; 2000 - The Boston Women’s Health Book Collective. Nuestros cuerpos, nuestras vidas.
Barcelona : Ed.Plaza &Janes; 2000 - Villar J, Carroli G, Khan-Neelofur D, Piaggio G, Gülmezoglu M. Patrones de control prenatal de rutina para embarazos de bajo riesgo (Revisión Cochrane traducida).
La Biblioteca Cochrane Plus, 2008 Número 2. Oxford: Update Software Ltd. [Internet][acceso 18 marzo 2008]Disponible en:http://www.update-software.com. (Traducida de The Cochrane Library, 2008 Issue 2. Chichester, UK: John Wiley software.com & Sons, Ltd.).
Bibliografia recomanada
- Chamberlain, David; [traducción: Núria Martí]. La mente del bebé recién nacido.
Santa Cruz de Tenerife : OB STARE; 2002. - Fernández del Castillo, Isabel. La Revolución del nacimiento partos respetados, nacimientos más seguros.
Barcelona: Granica; 2006 - González, Carlos. Bésame mucho: cómo criar a tus hijos con amor.
Madrid: Temas de hoy; 2006. - González, Carlos. Un Regalo para toda la vida : guía de la lactancia materna.
Barcelona: Temas de Hoy; 2007. - Gutman, Laura.La maternidad y el encuentro con la propia sombra: crisis vital y revolución emocional.
Barcelona : Integral; 2008 - Jové, Rosa. Dormir sin lágrimas : dejarle llorar no es la solución.
Madrid : La Esfera de los Libros;¸2007 - Odent, Michel; [traducción, Cisneros, Mª Victoria y Balbás, Mª Jesús] El bebé es un mamífero.
Madrid : Mandala, D.L; 1990 - Northrup, Christiane; [traducción: Brito, Amelia]. Cuerpo de mujer sabiduría de mujer : una guía para la salud física y emocional.
Barcelona : Círculo de Lectores; 2000. - Verny, Thomas y Kelly, John; [traducción: González Trejo, Horacio]. La vida secreta del niño antes de nacer.
Barcelona: Urano, cop; 1988.

Carmen Fernández Ferrín
Infermera. Va ser Professora Emèrita de l’Escola d’Infermeria de la Universitat de Barcelona. La Carmen va morir l’agost del 2013 però la seva aportació i expertesa infermera continuaran sempre presents a la Infermera virtual.
Va ser experta en el model conceptual de Virginia Henderson, es va interessar pel desenvolupament disciplinari de la infermeria, especialment per tot el que està relacionat amb la seva construcció teòrica. Conferenciant i ponent en fòrums de discussió i formació professional. Autora de Los diagnósticos enfermeros. Revisión crítica y guía práctica (8a ed., Madrid: Elsevier, 2008) i De la teoría a la práctica. El pensamiento de Virginia Henderson en el siglo XXI (3a ed., Barcelona: Masson, 2005), així com de nombrosos articles.
Formà part de la direcció científica de la Infermera virtual i, com a tal, va participar en la definició dels conceptes nuclears que emmarquen la filosofia del web, assessorà pel que fa a la seva construcció i en el disseny de l’estructura de les fitxes. També participà en la selecció dels temes a abordar, en la revisió, des del punt de vista disciplinari, dels continguts elaborats pels autors i en la revisió final del material elaborat abans de publicar-lo al web.


Gisel Fontanet Cornudella
Màster en educació per a la salut (UDL). Postgrau en Infermeria psicosocial i salut mental (UB).
Actualment és gestora de desenvolupament de persones de la Unitat de Gestió del Coneixement de la Fundació Sanitària Mollet. Membre del Consell Assessor Fundació TICSALUT 2014-2017, del grup @MWC_nursing, entre d'altres.
Fins l'abril de 2015 va ser adjunta a la Direcció de Programes del COIB, tenint a càrrec la direcció i coordinació del projecte Infermera virtual. Fins desembre de 2016 va gestionar la direcció de l'elaboració i el manteniment dels continguts pel que fa al seu vessant estructural i pedagògic. Considera que les tecnologies de la informació i de la comunicació (TIC) i Internet, i en general, la xarxa 2.0 són un canal de comunicació i interacció amb i per als ciutadans, amb un gran potencial per a la promoció de l'autonomia i independència de les persones en el control i millora de la seva salut, com a complement de l'atenció presencial i continuïtat de les cures, en tant que és un mitjà a través del qual la persona poc a poc expressa les seves necessitats, desitjos o inquietuds. Aquesta informació és cabdal per conèixer el subjecte de l’educació i en el tenir cura.
Des de 1998, la seva activitat professional es desenvolupa en el marc de la promoció i l'educació per a la salut. Va ser coordinadora i infermera assistencial durant 6 anys de la una Unitat Crohn-colitis de l'Hospital Vall d'Hebron, una unitat d’educació per a la salut en l’atenció a persones afectades d’un problema de salut crònic, on va intercalar de forma pionera l’atenció presencial i virtual. Ha anat centrant la seva línia de treball en el desenvolupament de projectes en el camp de la tecnologia de la informació i la comunicació (TIC), en l’àmbit de la salut.
És autora de diverses publicacions, tant en el registre escrit com en l’audiovisual, i de documents d’opinió referents a la promoció i educació per a la salut. Ha col·laborat i ha participat en diverses jornades, espais de debat i estudis de recerca, entre altres, relacionats amb l’aplicació de les TIC en l’àmbit de la salut. Ha iniciat línies de treball en el marc de la promoció i educació per a la salut a l’escola, com a context d’exercici de la infermera. Va ser membre fundador del grup Innovació i Tecnologia del COIB @itcoib.


Mª Teresa Luis Rodrigo
Infermera. Professora Emèrita de l'Escola d'Infermeria de la Universitat de Barcelona. S’ha interessat des de fa anys en el desenvolupament i la utilització de les terminologies infermeres (de diagnòstics, d’intervencions i de resultats) des d’una concepció disciplinària de les cures. Conferenciant i ponent en fòrums de discussió i formació professional. Autora de Los diagnósticos enfermeros. Revisión crítica y guía práctica (8a ed., Madrid: Elsevier, 2008) i De la teoría a la práctica. El pensamiento de Virginia Henderson en el siglo XXI (3a ed., Barcelona: Masson, 2005), així com de nombrosos articles en diverses revistes científiques.
Fins desembre de 2016 va formar part de la direcció científica i disciplinària de la Infermera virtual i, com a tal, va participar en l'elaboració dels conceptes nuclears que guien el contingut de la web, va assessorar pel que fa a la seva construcció i en la selecció dels temes a abordar, d'igual manera, va col·laborar, sempre des de la perspectiva científica i disciplinària, en la revisió dels continguts elaborats pels autors i en la revisió final del material elaborat abans de publicar-lo a la web.


Roser Castells Baró
Llicenciada en filologia catalana (UB), màster en escriptura per a la televisió i el cinema (UAB), i postgraduada en reportatge de televisió (UPF). Ha treballat com a lingüista especialitzada en llenguatges tècnics i científics al Centre de Terminologia Termcat, i com a assessora lingüística i traductora a la "Revista de la Reial Acadèmia de Medicina de Catalunya", entre altres entitats. Actualment, compagina l'activitat com a lingüista amb la de guionista. Ha col·laborat en la realització de diversos vídeos didàctics per al COIB.


Lucia Alcaraz Vidal
Diplomada Universitària en Infermeria per la Universitat de Barcelona al 1990, Posgrau en Infermeria Quirúrgica a l’ Escola Universitària d’Infermeria a l’ Hospital de St.Pau (Barcelona) al 1992, Infermera especialista en Infermería obstétrico-ginecològica (Llevadora) 2000-2002 a la Unitat Docent de Catalunya.
Infermera quirúrgica a l’ Hospital Clínic i Provincial de Barcelona (1990-1992) i a l’ Hospital de de St.Pau desde 1992 fins l’any 2000.
Llevadora assitencial des del 2000 a: Sala de Parts a l’Hospital del Mar (Barcelona) durant 6 mesos, Sala de Parts de l’Hospital de St.Pau (Barcelona) fins l’actualitat, PASSIR (Programa d’Atenció Sexual i reproductiva) a l’àrea de l’Esquerre de l’Eixample(Barcelona) fins l’actualitat. Col.laboradora en la formació pregrau a l’Escola Univeristària d’Infermeria de l’Hospital de St.Pau (Barcelona) dins l’assignatura de Materno Infantil.

 Guardant valoració...
Guardant valoració...