Informació general
Descripció pP@)
La insulina és una hormona fabricada per les cèl·lules beta del pàncrees. La seva funció és permetre l’entrada de glucosa a les cèl·lules de l’organisme perquè puguin produir energia.
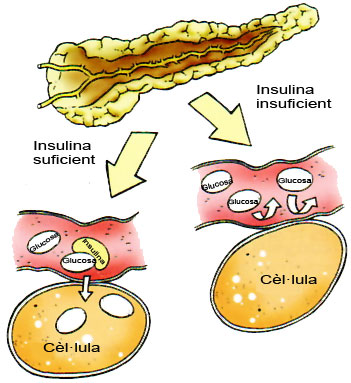
Font: Castell C, Gussinyé M, Lloveras G. Com conviure amb la diabetis tipus 1: Saber-ne més per viure millor. 3a edició. Barcelona: Generalitat de Catalunya. Departament de Sanitat i Seguretat Social. Direcció General Salut Pública; 2008.
La insulina serveix, també, per aprofitar correctament els aliments. Permet que s’emmagatzemin a l’organisme per poder ser utilitzats quan es necessita energia per fer un esforç o en períodes de dejuni.
És un dels principals fàrmacs usats en el tractament de la diabetis. La diabetis es diagnostica quan el pàncrees no produeix insulina o no la produeix en la quantitat necessària; es classifica en diabetis tipus 1, diabetis tipus 2 i diabetis gestacional.
La diabetis tipus 1 es caracteritza per una absència quasi total de producció d’insulina per part del pàncrees des de les primeres edats (infantesa o adolescència). El tractament farmacològic de la diabetis tipus 1 sempre consisteix en l’administració d’insulina.
En la diabetis tipus 2, que és la forma més freqüent, el pàncrees no produeix una quantitat d’insulina suficient o l’organisme no respon bé a la insulina de què disposa. Si algun familiar té o ha tingut diabetis, si es té excés de pes o si no es fa prou exercici físic, és més probable desenvolupar aquest tipus de diabetis.
En la diabetis tipus 2, moltes vegades s’aconsegueix controlar la glucèmia només amb una alimentació i un exercici físic adequats. Aprimar-se, en els casos de sobrepès, ajuda a millorar el funcionament de la insulina en l’organisme i, sovint, evita el tractament farmacològic.
De vegades, però, aquestes mesures (alimentació, exercici i normalització del pes corporal) no aconsegueixen reduir el nivell de glucosa i apropar-lo a un nivell normal. A més, al cap d’uns anys de tenir diabetis tipus 2, l’organisme deixa de produir insulina suficient. En aquests casos està indicat administrar un medicament per tractar de normalitzar els nivells de glucosa a la sang.
El primer pas del tractament farmacològic de la diabetis tipus 2 es fa, en principi, per via oral amb medicaments antidiabètics. Si aquests fàrmacs no són capaços de controlar de manera adequada el sucre a la sang, es pot injectar insulina, injectar fàrmacs no insulínics (agonistes del receptor de GLP-1) o combinar aquestes injeccions amb els fàrmacs orals.
La diabetis gestacional és la diabetis que es diagnostica, per primera vegada, durant l’embaràs. El més freqüent és que comenci i acabi amb la gestació. Per regular els nivells de glucosa a la sang, la dona embarassada ha de fabricar més insulina que abans de l’embaràs. Si el pàncrees no pot fabricar tota la insulina que es necessita, els nivells de glucosa augmentaran més del que es considera normal i és en aquest moment quan es parla de diabetis gestacional.
La insulina és necessària en el cas que l’alimentació i l’activitat física no siguin suficients per normalitzar els nivells de glucosa a la sang.
En conclusió, per al tractament de la diabetis, juntament amb la dieta i l’exercici, hi han tres tipus de medicaments: els antidiabètics orals (pastilles) i els injectables , que s’utilitzen només en el tractament de la diabetis tipus 2, i les injeccions d’insulina, que es poden emprar en el tractament de la diabetis tipus 1, tipus 2 i gestacional.
Per saber més sobre la insulina: Diabetis - insulina
Història pP@)
La història comença amb Paul Langerhans, un estudiant de medicina alemany que va descobrir, l’any 1869, els illots pancreàtics, que contenen les cèl·lules que segreguen la insulina, tot i que no va ser conscient de la magnitud del descobriment. La hipòtesi que el pàncrees podria estar relacionat amb la diabetis va sorgir arran d’unes observacions clíniques del metge i fisiòleg francès Lancereaux, l’any 1887. Aquesta teoria la van confirmar, l’any 1889, els estudis dels investigadors alemanys Josef von Mehring i Oskar Minkowski, que van extirpar el pàncrees a un gos per esbrinar si aquest òrgan era necessari per viure. Després de l’operació van observar que l’animal mostrava tots els símptomes d’una diabetis greu: augment de la producció d’orina, set insaciable i augment de la gana. Minkowski també va observar hiperglucèmia (augment de la glucosa a la sang) i glucosúria (augment de la glucosa a l’orina). D’aquesta manera, von Mehring i Minkowski van demostrar que el pàncrees era necessari per regular els nivells de glucosa i van estimular molts altres investigadors a tractar d’aïllar del pàncrees un principi actiu per tal de descobrir un possible tractament de la diabetis.
L’any 1921, Benting i Best, membres de la càtedra del professor McLeod (professor de fisiologia de la Universitat de Toronto), van descobrir una proteïna, segregada per l’illot del pàncrees, que tenia la propietat de baixar els nivells de sucre a la sang. La van anomenar insulina i, gràcies a aquest descobriment, van guanyar el premi Nobel de Medicina.
Al principi, les insulines que s’utilitzaven per al tractament de la diabetis humana eren d’origen porcí o boví, cosa que provocava al·lèrgies en moltes persones. L’any 1982 es van modificar les característiques de la insulina porcina perquè s’assemblés a la insulina humana, però no es va obtenir fins l’any 1986 a través de l’enginyeria genètica. La investigació amb enginyeria genètica va consistir a incorporar gens humans per produir insulina en cèl·lules de llevats o bacteris. D’aquesta manera, “s’enganyen” les cèl·lules de llevats o bacteris perquè produeixin insulina en lloc de les seves pròpies proteïnes.
Des d’aleshores i fins avui dia, l’evolució de les insulines ha estat constant.
El prospecte P@)
El prospecte és el document adreçat al consumidor en què es recullen les dades més importants del fàrmac. Cal que estigui redactat i presentat d’una manera clara i entenedora perquè la persona que ha de consumir el medicament sigui capaç de comprendre’n la informació.
Consells de salut: Medicaments - el prospecte
ClassificaciópP@)
- Inici d’acció: temps que passa des que s’injecta la insulina fins que comença a passar a la sang i a fer baixar els nivells de glucosa.
- Moment de màxima acció: temps en què els nivells d’insulina a la sang són més elevats i tenen més efecte hipoglucemiant.
- Final d’acció: temps que triga la insulina a deixar de fer efecte.
El perfil d’acció de les insulines varia d’una persona a una altra. En la mateixa persona també pot variar segons:
- La zona on s’injecta: s’absorbeix més de pressa si s’injecta a l’abdomen, al braç, a la cuixa i, finalment, a la natja, seguint un ordre descendent.
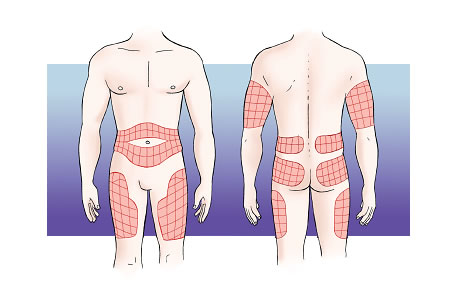
- La quantitat d’insulina: com més elevada és la dosi administrada, més temps dura l’efecte.
Per tal de mantenir la glucèmia en uns nivells correctes, cal seguir una alimentació i una activitat física d’acord amb el perfil d’acció de la insulina o insulines prescrites en el tractament.
Classificació del tipus d'insulina, segons el perfil d'acció:
| Tipus d'insulina | Perfil d'acció (hores) | ||
|---|---|---|---|
| Inici | Pic | Duració | |
| INSULINES RÀPIDES | |||
| Regular | 30-60 m | 2-3 h | 6-8 h |
| ANÀLEGS RÀPIDS D'INSULINA | |||
| Aspart, glulisina i lispro | 5-15 m | 30-90 m | 4 h |
| INSULINES D'ACCIÓ INTERMEDIA | |||
| NPH, NPL | 2-4 h | 4-8 h | 12 h |
| BARREGES | |||
| Regular + NPL 30/70 | 30-60 m | bifàsic | 12 h |
| Lispro + NPL 25/75 i 50/50 | 5-15 m | bifàsic | 12 h |
| Aspart+NPA 30/70, 50/50 i 70/30 | 5-15 m | bifàsic | 12 h |
| ANÀLEGS LENTS D'INSULINA | |||
| Glargina* | 1-2 h | 18-24 h | |
| Determir* | 1-2 h | 10-18 h | |
* No es poden barrejar amb altres Insulines a la mateixa xeringa
NPA: Neutral protamine Aspart
NPL: Neutral Protamine Lispro
NPH: Neutral Protamine Hagedorn
Font: Taula 8. Perfil d’acció de les insulines subcutànies. A: Brugada M, Carreras T, Cano JF, Estruch M, Garrido JM, Mendoza G et al. Abordatge de la diabetis mellitus tipus 2 [Intenet]. 2a edició. Barcelona: Institut Català de la Salut; 2013. Guies de pràctica clínica i material docent, núm. 15: p. 54. Disponible a: http://www.gencat.cat/ics/professionals/guies/diabetis/diabetis.htm
Veure taula: Tipus d'insulina
- Insulines anàlegs ràpids: insulina lispro, insulina aspart i insulina glulisina
Aquests tres tipus d’insulina es coneixen com a sinònims d’insulina ràpida. Estan dissenyats per obtenir un inici d’acció ràpida i una durada curta, per la qual cosa es poden injectar immediatament abans d’un àpat i, així, aconseguir un bon efecte en el moment en què la glucosa provinent del menjar arriba a la sang.
Comencen a actuar al cap de 5-15 minuts d’injectar-se, aconsegueixen el seu efecte màxim al cap de 30-90 minuts i duren unes 3-4 hores.
Veure imatge: Perfil d’acció de les insulines ultraràpides
- Insulina ràpida: insulina regular
La insulina ràpida o regular és l’única insulina que no ha estat modificada i l’única que, si fos necessari, es podria injectar per via intravenosa.
L’inici d’acció és al cap de 30-60 minuts d’administrar-se i arriba al seu efecte màxim al cap de 2-3 hores. Té una durada d’acció efectiva de 3-6 hores, encara que hi pot haver una certa variació interindividual i l’efecte es pot perllongar fins a 8 hores.
Veure imatge: Perfil d'acció de la insulina ràpida
- Insulines d’acció intermèdia: insulina NPH i insulina NPL
La insulina NPH es forma amb insulina ràpida i protamina afegida, una substància que en retarda l’absorció des del teixit subcutani, per tal de perllongar-ne l’acció. La protamina dóna un aspecte tèrbol a la insulina.
Comença a actuar al cap de 2-4 hores d’injectar-se, arriba al seu efecte màxim al cap de 6-10 hores i té una durada efectiva d’unes 10-16 hores. S’utilitza com a insulina basal. En els tractaments amb dosis múltiples, s’injecta dues vegades al dia o en una sola dosi abans d’anar a dormir, juntament amb insulina ràpida o ultraràpida. També es fa servir com a teràpia combinada amb alguns antidiabètics orals.
La insulina NPL es forma a partir de la insulina lispro. El seu efecte perllongat s’aconsegueix per l’addició de la protamina, igual que amb la insulina NPH.
Veure imatge: Perfil d’acció de les insulines intermèdies
- Insulines anàlegs lents: insulina glargina i insulina detemir
Són anàlogues de la insulina basal i tenen un efecte més fisiològic i una menor variabilitat en l’acció que les insulines NPH i NPL, cosa que provoca una incidència menor d’hipoglucèmies. Fan efecte durant un interval de fins a 24 hores. Es poden administrar una o dues vegades al dia.
Generalment no s’utilitzen com a pauta única, sinó que s’acostumen a combinar amb anàlegs de la insulina ràpida o amb antidiabètics orals, sobretot en el cas de les persones amb diabetis tipus 2.
Veure imatge: Perfil d’acció de la insulina glargina
Veure imatge: Perfil d’acció de la insulina levemir
- Insulines mesclades (barreges)
Són preparats comercials de mescles fixes de proporcions diferents d’insulina ràpida o ultraràpida i d’insulina d’acció intermèdia. D’aquesta manera s’obté una insulina amb un principi d’acció ràpida i de llarga durada.
Amb les insulines mesclades, però, no és possible ajustar les proporcions dels dos tipus d’insulina, és a dir, si se’n canvia la dosi, l’efecte afecta als dos tipus d’insulina.
Veure imatge: Perfil d’acció de la mescla d’insulina ràpida amb intermèdia
Veure imatge: Perfil d’acció de la mescla d’insulina ultraràpida amb intermèdia
 Comentaris
Comentaris
Llistat
En el apartado de material incluimos esas observaciones que comentas y explicamos como los fabricantes de material de inyección hacen esa recomendación. Link: https://www.infermeravirtual.com/esp/problemas_de_salud/tratamientos/insulina#tutorial-64-el_material
En lo referente a la fecha de actualización puedes verla justo debajo de las estrellas de valoración.
Un saludo y muchas gracias por leernos.
Enllaços d'interès
- Fonts d'interès general
- Associacions / Grups d'ajuda mútua
- Societats professionals
- Comunitats d'usuaris
Fonts d'interès general
- CDC Diabetes Public Health Resource
- Diabètics.com
- Diabetis Juvenil
- Forumclínic
- Fundació Carrasco i Formiguera
- National Institute of Diabetes and Digestive and Kidney Diseases
Associacions / Grups d'ajuda mútua
- American Association of Diabetes Educators
- Associació Americana de Diabetis
- Associació Catalana de Diabetis (ACD)
- Associació Catalana de Dietistes-Nutricionistes
- Associació de Diabètics de Catalunya (ADC)
- Canadian Diabetes Association
- European Association for Study of Diabetes (EASD)
- Federació de Diabètics Espanyols (FEDE)
- Fundació per a la Diabetis
- International Diabetes Federation
- Juvenile Diabetes Foundation International
- The Islet Foundation
Societats professionals
- Diabetes UK
- International Society for Pediatric and Adolescent Diabetes
- Societat Espanyola de Diabetis
- Societat Espanyola d'Endocrinologia i Nutrició
Comunitats d'usuaris
Bibliografia
Bibliografia consultada
- American Diabetes Association. Expert Committee on the diagnosis and classification of diabetes mellitus. Report of the expert committee on the diagnosis and classification of diabetes mellitus.
Diabetes Care 1997; 20:1183-1197. - American Diabetis Association. Tratamiento de la diabetes Mellitus y sus complicaciones.
Barcelona :Ed. Medical Trends, SL.; 1994. - Associació Catalana de Diabetis. Diabetis Mellitus.
Tarragona: Ed. El Mèdol; 1996. - Cano-Pérez J.F, Franch J, Mata M. y miembros de los grupos GEDAPS de España. Guía de tratamiento de la diabetes tipo 2 en Atención Primaria.
4ª Edición. Madrid : Editorial Elsevier España S.A; 2004. - Castell C, Gussinyé M, Lloveras G. Com conviure amb la diabetis tipus 1: saber-ne més per viure millor.
Direcció General de Salut Pública, Barcelona, 2002; 5:57-81. - Curso de educació terapèutica en diabetes.
F.E.A.E.D 2004 - Diabetes Care.
2007volum 30 suplement 1: p. 7. - Diabetes Care.
2007volum 30 suplement 1: p. 22. - European Diabetes Policy Group 1998-1999: A Desktop Guide to Type 2 Diabetes Mellitus.
Diabetic Medicine 1999; 16:716-730 - Ferrer García J. C, Herrera Ballester A. Manual Básico de Diabetología.
SVEDYN, 2005; 6:83-91. - Figuerola, Daniel. Diabetes.
3era edició. Barcelona :Ed. Massan; 1997. - Grup d’Estudi de la Diabetis a l’Atenció Primària de Salut (GEDAPS). Guia per al tractament de la Diabetis tipus 2 a l’Atenció Primària.
3era edició. Barcelona : Ed. Harcourt ; 1999. - Guia práctica para educadores en diabetes.
F.E.A.E.D 2004 - Hanas R. Diabetes Tipo 1 en niños, adolescentes y adultos jóvenes
INPESAL Marketing Projects, S.L. 2004; 12: 29-131. 15:153-191. - J.Madrid. Libro práctico de la diabetes.
Editorial ESPASA, Madrid, 2000. - Manuel de Santiago. Diabetes Mellitus en la Práctica Médica.
Tomo II. Madrid:Ed. ELA , grupo ARAN; 1992. - Pallardo Sánchez L.F, González González A, Quero Jiménez J. Diabetes y embarazo.
Madrid: Ed. Aula Médica; 1999. - Standards of Medical Care in Diabetes-2006. American Diabetes Association.
Diabetes Care 2006; 29:S4-S42. - Un objetivo para la vida.
Lifescan, Madrid, 1997 - World Health Organization: Definition, diagnosis and classification of diabetes mellitus and its complications: Report of a WHO Consultation. Part 1. Diagnosis and classification of diabetes mellitus.
Geneva: World Health Organization; 1999.

Carmen Fernández Ferrín
Infermera. Va ser Professora Emèrita de l’Escola d’Infermeria de la Universitat de Barcelona. La Carmen va morir l’agost del 2013 però la seva aportació i expertesa infermera continuaran sempre presents a la Infermera virtual.
Va ser experta en el model conceptual de Virginia Henderson, es va interessar pel desenvolupament disciplinari de la infermeria, especialment per tot el que està relacionat amb la seva construcció teòrica. Conferenciant i ponent en fòrums de discussió i formació professional. Autora de Los diagnósticos enfermeros. Revisión crítica y guía práctica (8a ed., Madrid: Elsevier, 2008) i De la teoría a la práctica. El pensamiento de Virginia Henderson en el siglo XXI (3a ed., Barcelona: Masson, 2005), així com de nombrosos articles.
Formà part de la direcció científica de la Infermera virtual i, com a tal, va participar en la definició dels conceptes nuclears que emmarquen la filosofia del web, assessorà pel que fa a la seva construcció i en el disseny de l’estructura de les fitxes. També participà en la selecció dels temes a abordar, en la revisió, des del punt de vista disciplinari, dels continguts elaborats pels autors i en la revisió final del material elaborat abans de publicar-lo al web.


Gisel Fontanet Cornudella
Màster en educació per a la salut (UDL). Postgrau en Infermeria psicosocial i salut mental (UB).
Actualment és gestora de desenvolupament de persones de la Unitat de Gestió del Coneixement de la Fundació Sanitària Mollet. Membre del Consell Assessor Fundació TICSALUT 2014-2017, del grup @MWC_nursing, entre d'altres.
Fins l'abril de 2015 va ser adjunta a la Direcció de Programes del COIB, tenint a càrrec la direcció i coordinació del projecte Infermera virtual. Fins desembre de 2016 va gestionar la direcció de l'elaboració i el manteniment dels continguts pel que fa al seu vessant estructural i pedagògic. Considera que les tecnologies de la informació i de la comunicació (TIC) i Internet, i en general, la xarxa 2.0 són un canal de comunicació i interacció amb i per als ciutadans, amb un gran potencial per a la promoció de l'autonomia i independència de les persones en el control i millora de la seva salut, com a complement de l'atenció presencial i continuïtat de les cures, en tant que és un mitjà a través del qual la persona poc a poc expressa les seves necessitats, desitjos o inquietuds. Aquesta informació és cabdal per conèixer el subjecte de l’educació i en el tenir cura.
Des de 1998, la seva activitat professional es desenvolupa en el marc de la promoció i l'educació per a la salut. Va ser coordinadora i infermera assistencial durant 6 anys de la una Unitat Crohn-colitis de l'Hospital Vall d'Hebron, una unitat d’educació per a la salut en l’atenció a persones afectades d’un problema de salut crònic, on va intercalar de forma pionera l’atenció presencial i virtual. Ha anat centrant la seva línia de treball en el desenvolupament de projectes en el camp de la tecnologia de la informació i la comunicació (TIC), en l’àmbit de la salut.
És autora de diverses publicacions, tant en el registre escrit com en l’audiovisual, i de documents d’opinió referents a la promoció i educació per a la salut. Ha col·laborat i ha participat en diverses jornades, espais de debat i estudis de recerca, entre altres, relacionats amb l’aplicació de les TIC en l’àmbit de la salut. Ha iniciat línies de treball en el marc de la promoció i educació per a la salut a l’escola, com a context d’exercici de la infermera. Va ser membre fundador del grup Innovació i Tecnologia del COIB @itcoib.


Mª Teresa Luis Rodrigo
Infermera. Professora Emèrita de l'Escola d'Infermeria de la Universitat de Barcelona. S’ha interessat des de fa anys en el desenvolupament i la utilització de les terminologies infermeres (de diagnòstics, d’intervencions i de resultats) des d’una concepció disciplinària de les cures. Conferenciant i ponent en fòrums de discussió i formació professional. Autora de Los diagnósticos enfermeros. Revisión crítica y guía práctica (8a ed., Madrid: Elsevier, 2008) i De la teoría a la práctica. El pensamiento de Virginia Henderson en el siglo XXI (3a ed., Barcelona: Masson, 2005), així com de nombrosos articles en diverses revistes científiques.
Fins desembre de 2016 va formar part de la direcció científica i disciplinària de la Infermera virtual i, com a tal, va participar en l'elaboració dels conceptes nuclears que guien el contingut de la web, va assessorar pel que fa a la seva construcció i en la selecció dels temes a abordar, d'igual manera, va col·laborar, sempre des de la perspectiva científica i disciplinària, en la revisió dels continguts elaborats pels autors i en la revisió final del material elaborat abans de publicar-lo a la web.


Roser Castells Baró
Llicenciada en filologia catalana (UB), màster en escriptura per a la televisió i el cinema (UAB), i postgraduada en reportatge de televisió (UPF). Ha treballat com a lingüista especialitzada en llenguatges tècnics i científics al Centre de Terminologia Termcat, i com a assessora lingüística i traductora a la "Revista de la Reial Acadèmia de Medicina de Catalunya", entre altres entitats. Actualment, compagina l'activitat com a lingüista amb la de guionista. Ha col·laborat en la realització de diversos vídeos didàctics per al COIB.

Mª Encarnación Pastor Santamaria
Diplomada en infermeria (UB). Postgrau en atenció i educació a les persones amb diabetis. Màster en infermeria de salut pública i comunitària. Postgrau Curs autoformatiu per a diplomats en Infermeria (CADI). Pel que fa a tabaquisme, ha treballat en el Programa d’Atenció Primària Sense Fum i com a responsable de consulta de deshabituació tabàquica.

 Guardant valoració...
Guardant valoració...