Consulta los tutoriales
Contenido patrocinado por:
![]()
Información práctica
Estructura y función del cuerpo humanoP@)
En el caso de la psoriasis, los sistemas que están directamente relacionados con esta enfermedad son:
La persona, hombre o mujer, de cualquier edad o condición, es un ser multidimensional integrado, único y singular, de necesidades características, capaz de actuar deliberadamente para conseguir las metas que se propone, asumir la responsabilidad de su propia vida y de su propio bienestar, y relacionarse con él mismo y con su ambiente en la dirección que ha escogido.
La idea de ser multidimensional integrado incluye las dimensiones biológica, psicológica, social y espiritual. Todas experimentan procesos de desarrollo y se influencian mutuamente. Cada una de las dimensiones con las que se describe la persona está relacionada permanentemente y simultáneamente con las otras, y forman un todo en que ninguno se puede reducir o subordinar a la otra, ni puede ser tenida en cuenta de forma aislada. Por lo tanto, ante cualquier situación, la persona responde como un todo con una afectación variable de las cuatro dimensiones. Cada dimensión comporta una serie de procesos, algunos de ellos son automáticos o inconscientes, y otros, en cambio, son controlados o intencionados.
Teniendo siempre presente este concepto de persona, y sólo con finalidades didácticas, se pueden estudiar aisladamente las modificaciones o alteraciones de algunos de los procesos de la dimensión biofisiológica (estructura y función del cuerpo humano) en varias situaciones.
Cómo se manifiestapP@)
La enfermedad psoriásica, aun teniendo un origen común en el sistema inmunitario, puede manifestarse tanto con 1. Psoriasis cutánea, 2. Artritis psoriásica:
1. Psoriasis cutánea
La psoriasis cutánea, a parte de las lesiones, también se manifiesta en muchos casos con picor, ya sea en las propias lesiones, como en la piel sana. El picor es la sensación de hormigueo o irritación en la piel que provoca un deseo de rascarse, como respuesta del sistema nervioso central a la agresión que sufre la misma célula de la piel.
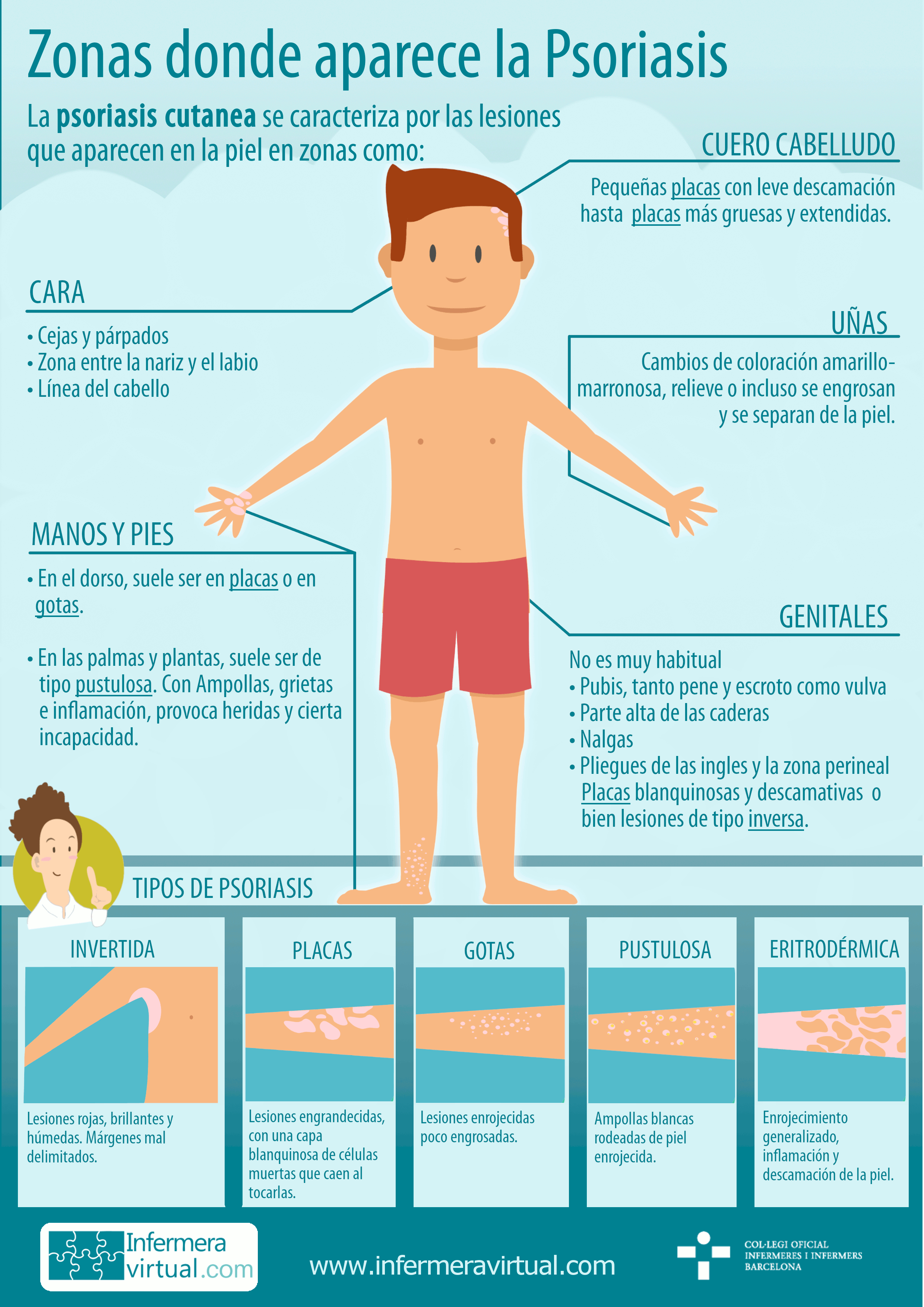
- cuero cabelludo: es muy común en personas con psoriasis, casi la mitad la presentan. Puede aparecer en forma de pequeñas placas finas con leve descamación hasta placas gruesas que ocupen hasta el 100% de la superficie, incluso puede extralimitarse por fuera de la línea del cabello, es decir, en frente, orejas y parte posterior del cuello. Se tienen que diferenciar otros trastornos del cuero cabelludo que también presentan descamación, como la dermatitis seborreica, donde la descamación no es blanca plateada como en la psoriasis, sino amarillenta y grasienta. Cuando no está asociada a otras lesiones del cuerpo, se trata habitualmente de manera tópica, con champús de urea, de ácido salicílico, alquitranes y corticoides en función de la gravedad de esta. En el caso de existir picor pueden usarse champús que contienen algunos principios activos específicos o incluso tratarlo con medicamentos antihistamínicos recetados por el médico.
- cara: es bastante común en las personas con psoriasis que presenten alguna lesión en cejas, párpados, zona entre la nariz y el labio superior o la línea del pelo. Aunque raramente hay casos en los que sí se presenta en casi toda la superficie facial. Puede confundirse con el eczema y sería quizás necesario realizar una biopsia. Aun así, existe un tipo de tratamiento sin corticoides, específico para el eczema facial, que se ha observado que tiene buenos resultados para la psoriasis en la cara. Son los llamados inhibidores de la calcineurina. La piel de la cara es muy sensible y por ese motivo se tiene que ir con cuidado al utilizar tratamientos con corticoides, u otros con queratinolíticos o incluso fototerapia. Por otro lado, se debe tener cuidado a la hora de aplicar los tratamientos en no irritar los ojos.
- Párpados: las lesiones descamativas se dan sobre todo en la parte superior de los párpados superiores, y pueden provocar la inflamación, incluso irritación del globo ocular por el roce. Normalmente se trata con pomadas que no contengan corticoides, puesto que es una zona con una piel muy sensible a sus efectos secundarios. Si se utilizarán sin control médico, podrían provocar a la larga glaucoma o cataratas. Una buena opción terapéutica pueden ser los inhibidores de la calcineurina, tratamientos sin corticoides, específicos para el eczema facial. Tanto este tipo de tratamiento como los que llevan corticoides, requerirán de un control médico. También se puede precisar el uso de pomadas antibióticas y cremas hidratantes oculares si hay lesión debido a la inflamación del párpado.
- Orejas: es bastante común y no presenta gravedad más allá de vigilar que las escamas de piel que se desprenden no se acumulen en el interior del oído externo; ello podría provocar infección o tapones. Estas lesiones nunca aparecen en el oído interno. Se aplicará el mismo tratamiento que en la cara, vigilando en no aplicarlo en el interior de la oreja, sólo en el pabellón auditivo.
- Alrededor de la boca y nariz: las lesiones que aparecen alrededor de los labios o de la nariz se tratarían con los inhibidores de la calcineurina o con corticoides de muy baja potencia, como la hidrocortisona 1%.
- Interior de la boca, encías, labios y lengua: es muy rara la aparición de lesiones en estas localizaciones y, en caso de producirse, darían molestias a la hora de masticar y deglutir el alimento. Si se diera el caso, se trataría con corticoides tópicos.
- Manos y pies: la aparición de la psoriasis en manos y pies puede localizarse en el dorso de las manos y de los pies o en la palma y la planta. En el primer caso, la que afecta el dorso de manos y pies suele ser en placas o en gotas, que se trataría con medicamentos tópicos con o sin corticoides, pero la que afecta las palmas y plantas es menos común pero más resistente a cualquier tratamiento. La psoriasis en palmas y plantas suele ser de tipo pustulosa en la mayoría de casos; presenta ampollas, grietas e inflamación de todo el tejido, y provoca heridas y cierta incapacidad. Suele tratarse con tópicos que ayudan a desprender las células de la piel acumuladas, como el ácido salicílico, con análogos de la vitamina D para disminuir la proliferación celular, y con corticoides tópicos para disminuir la inflamación, así como con cremas hidratantes. Si persiste se puede aplicar fototerapia e incluso medicamentos sistémicos clásicos, como retinoides y metotrexato, o medicamentos sistémicos biológicos.
- Uñas: las lesiones más o menos importantes en uñas son bastante comunes con personas con psoriasis, en un 50% de los casos, y más común en personas con artritis psoriásica, en un 80%. Normalmente aparecen pequeñas señales con cambios de coloración amarillo-marronosa, relieve o incluso que se engrosen y que se separen de la piel. El tratamiento es complicado, puesto que las sustancias tópicas no consiguen penetrar en la uña. Se han utilizado esmaltes, inyecciones para aplicar corticoides bajo la uña, sin resultados muy claros, y también fototerapia. En casos muy graves se realiza cirugía para extraer la uña afectada y se sustituye por uñas de porcelana. Si se observa onicomicosis asociada, infección por hongos de la uña, se aplicarán antifúngicos.
- Genitales: no es un tipo de psoriasis muy habitual, a veces aparece como psoriasis en placas blanquinosas y descamativas, o como tipo inversa, donde las lesiones se presentan con la piel enrojecida, fina y húmeda; incluso puede presentar grietas. Producen picores y engrandecimiento de la piel. Normalmente afecta a la parte más externa, no suele afectar a las mucosas. Se puede dar en el pubis, tanto en la vulva como en el pene y escroto, parte alta de las caderas, nalgas, pliegues de las ingles y en la zona perineal. Puede ir asociada a infección por hongos. Es una zona que responde bastante bien al tratamiento, pero se debe hacer con mucho cuidado, puesto que la piel es muy sensible a los efectos secundarios. Se suele tratar con sustancias tópicas, sobre todo corticosteroides, y con fototerapia, aparte de aceites y cremas hidratantes específicas para esta zona.
2. Artritis psoriásica
La artritis psoriásica se manifiesta con la inflamación, envejecimiento, dolor y entumecimiento de las articulaciones, debido a la inflamación del tejido articular, lo cual provoca su degeneración permanente. Este hecho terminará provocando con el tiempo una deformación de la articulación y una pérdida de movilidad y funcionalidad. También aparecen otros síntomas como fatiga generalizada, rigidez articular matutina o de reposo, cambios de coloración y forma de las uñas, y envejecimiento de uno o ambos ojos, parecido al que produce una conjuntivitis.
Según la localización de la afectación dará lugar a:
- Espondilitis: afectación de las articulaciones intervertebrales. Suele dar rigidez de las vértebras cervicales y lumbares, y también de la articulación sacroilíaca, o dicho de otro modo, entre la columna vertebral y las carderas.
- Entesitis: es la inflamación de la zona del hueso donde se insertan los tendones, músculos o ligamentos, y suele dar molestias en la planta del pie, el tendón de Aquiles, costillas, vertebras y la pelvis. Ello es un hecho diferencial de la artritis psoriásica, que puede llevar a la fibrosis o calcificación del tejido de la zona afectada.
- Sinovitis: inflamación de las membranas sinoviales que rodean las articulaciones. Estas membranas en condiciones normales producen el líquido sinovial que reducirá la fricción entre los cartílagos y otros tejidos articulares. En el caso de la artritis psoriásica estarán inflamadas y habrá un aumento de líquido sinovial. Los síntomas más frecuentes son la hinchazón de la articulación y el incremento de la temperatura articular.
- Tenosinovitis: inflamación del revestimiento de la vaina; las membranas que rodean un tendón.
- Tendinopatías: afectación de las estructuras fibrosas que unen el músculo con el hueso.
- Periostitis: inflamación de la capa más externa del hueso.
- Osteítis: inflamación de los huesos.
- Sacroileitis: inflamación de la articulación donde se unen la columna vertebral y la pelvis.
- Dactilitis o “dedos de salsicha”: inflamación parcial o total de un dedo, normalmente del pie. Sucede de forma asimétrica y es también un hecho diferencial de la artritis psoriásica.
Todos estos síntomas se tratarán con antiinflamatorios específicos y con medicamentos sistémicos clásicos y sistémicos biológicos para evitar la inflamación y, a la larga, la pérdida de funcionalidad de la articulación afectada.
Cómo se diagnosticaP@)
La psoriasis cutánea suele ser diagnosticada a partir de la presentación clínica de las lesiones, ya sea por parte de un dermatólogo preferiblemente o de un médico de cabecera. Este diagnóstico se haría a partir de la exploración de las lesiones, el aspecto, el tamaño, el color y grosor; la presencia o no de picor y calor, y si existen familiares con diagnóstico de psoriasis o, cuando menos, con lesiones que pudieran serlo. Por ejemplo, para hacer un diagnóstico diferencial con el eccema se tendría en cuenta que en las lesiones causadas por la psoriasis hubiera inflamación y engrandecimiento mientras que, en el eccema, no.
Algunos de los métodos que se utilizan para medir el grado de severidad de la afectación de la enfermedad psoriásica en la piel son el BSA o Body Surfase Area, PASI o "Psoriasis Area Severity Index" y DLQI o "Dermatology Life Quality Index".
Para corroborar este diagnóstico se podría realizar una biopsia de la lesión.
En cuanto a la artritis psoriásica, cuando una persona con o sin psoriasis presenta dolor, enrojecimiento y entumecimiento de alguna o varias articulaciones, el médico y, más concretamente el reumatólogo, puede hacer un diagnóstico de artritis psoriásica a partir de la valoración física, la historia clínica y familiar para determinar posibles antecedentes de psoriasis y descartar otras enfermedades reumatológicas. También se utilizarán pruebas diagnósticas como analítica de sangre, resonancia magnética y radiografías. Es importante hacer un diagnóstico diferencial con otras enfermedades reumatológicas como la artritis reumatoide y la gota.
La detección precoz jugará un papel muy importante en la evolución de la artritis psoriásica; hay estudios que demuestran que el hecho de retrasar más de 6 meses un tratamiento adecuado puede llegar a provocar daños permanentes en las articulaciones y disminuir de forma importante la calidad de vida de la persona afectada.
Algunos de los estudios diagnósticos más habituales son:
- Análisis de sangre, en el que se determinarán los diferentes marcadores sanguíneos que indicarán la presencia de un proceso inflamatorio.
- Biopsia, a partir de la extracción de un poco de tejido cutáneo que será observado en el microscopio y se podrá determinar si se trata de una lesión psoriásica.
- Ecografía, cada vez más se está utilizando la ecografía cutánea para detectar diferencias en el tejido y poder así determinar si existe inflamación debido a la psoriasis.
Cuando una persona presenta cualquiera de las formas de la enfermedad psoriásica, es importante que tanto el médico de cabecera como el dermatólogo y el reumatólogo, así como la enfermera y otros profesionales de la salud que se requieran, trabajen juntos para optimizar los tratamientos y mejorar la calidad de vida de la persona que las sufre.
TratamientopP@)
La enfermedad psoriásica es un trastorno de salud de afectación sistémica, afecta a diferentes partes del cuerpo, la piel, articulaciones, uñas, y predispone a otros trastornos de salud como obesidad, hipertensión, dislipemia, diabetes, enfermedad cardiovascular y enfermedad inflamatoria intestinal, además de tener un gran impacto en la salud mental y la calidad de vida de la persona, aumentando el riesgo de sufrir ansiedad o depresión.
Cuando una persona presenta cualquiera de estas formas de enfermedad psoriásica, es importante que todos los profesionales de la salud, el médico de cabecera, dermatólogo y reumatólogo, así como la enfermera y otros profesionales que se requieran, trabajen juntos para optimizar tratamientos y mejorar su calidad de vida.
El diagnóstico precoz y el tratamiento o terapia individualizada y adecuada evitará o frenará la evolución del trastorno hacia estadios de disfuncionalidad o discapacidad, reduciendo el estigma de los mismos y el impacto en la autoestima.
La enfermedad psoriásica es un trastorno de salud crónico, lo que quiere decir que no tiene cura, pero con un repertorio de tratamientos, que pueden ser pautados por separado o en combinación, puede controlarse e, incluso, llegar a blanquearse. O lo que es lo mismo, llegar a hacer desaparecer las lesiones en el caso de la psoriasis cutánea y las molestias articulares en el caso de la artritis psoriásica, durante largos periodos de tiempo.
El tratamiento de la psoriasis cutánea dependerá de la gravedad y la extensión de las lesiones y también de la repercusión de estas en la vida de la persona. Si las lesiones son limitadas y no afectan de forma importante la calidad de vida de la persona, posiblemente se utilizará un tratamiento tópico. Si la extensión de las lesiones es grande o aparece en varias zonas del cuerpo, se podría realizar fototerapia. Si existe una limitación o afectación en la vida de la persona, se pueden utilizar tratamientos sistémicos clásicos, tratamientos sistémicos biológicos o biosimilares.
En el caso de la artritis psoriásica, inicialmente, se utilizarán antiinflamatorios hasta determinar la gravedad del trastorno, y posteriormente, pero sin retrasar mucho su inicio, se debería prescribir un tratamiento específico para evitar la degeneración y el daño permanente de la articulación.
1. Tratamientos tópicos; 2. Fototerapia; 3. Tratamientos sistémicos (Clásicos, Biológicos, Biosimilares)
1. Tratamientos tópicos
¿Qué son? Son medicamentos que se utilizan por vía tópica, aplicándolos directamente sobre la piel. Generalmente suelen ser el primer recurso terapéutico una vez diagnosticada la psoriasis cutánea, siempre y cuando esta no sea severa por lo que podrán utilizarse en combinación con otros tratamientos. Estos tienen diferentes objetivos en el tratamiento, como hidratar, evitar la proliferación celular y la inflamación. Por ese motivo los principios activos variarán entre unos y otros, diferenciándose sobre todo por si contienen o no corticoides.
¿Cuándo están recomendados? Es el tratamiento prescrito inicialmente a las personas con psoriasis leve o moderada, y de pequeña extensión en combinación con otros tratamientos por psoriasis moderada o grave.
¿Cómo se administran? Se utilizan por vía tópica; aplicándolos directamente sobre la piel, ya sea en forma de pomada, ungüento, lociones, aceites, espumas, champús, geles, lacas, etc. Algunos necesitan control médico y, por lo tanto, se dispensan con receta. Otros, en cambio, son de venta libre en farmacias, pero requerirán seguir las recomendaciones de aplicación del fabricante y comentar su aplicación con el dermatólogo. Los tiempos de tratamiento variarán según cada uno. Hay muchas personas con psoriasis leves que alternan estos tipos de tratamiento sin necesitar más hacer uso de otros.
¿Cuáles son?
Sin corticoides
- Ácido salicílico: se suele vender en farmacias sin necesidad de receta médica. Es un queratinolítico, actúa haciendo un efecto “peeling” sobre las placas, ayuda a desprender las células más superficiales de las placas, disminuyendo así su grosor.
Posibles efectos secundarios:
- Irritación de la piel si se aplica en grandes extensiones.
- Debilidad del pelo si se aplica al cuero cabelludo.
- Quitrano de Hulla: se suele vender en farmacias sin necesidad de receta médica. Es un derivado del carbón de la madera del jengibre, del pino, etc. Es un remedio muy comúnmente utilizado para la psoriasis desde hace mucho tiempo. Frena rápidamente la proliferación de las células y disminuye paulatinamente la inflamación, el picor y la descamación.
Desaconsejado para personas con: historia clínica y familiar de melanoma o cáncer de piel.
Posibles efectos secundarios:
- Irritación y envejecimiento de la piel. En este caso se debería aplicar primero una crema hidratante.
- Fotosensibilidad de la piel. Se produce cuando la piel se vuelve más sensible a los rayos del sol, incluso a la mínima exposición.
- Si bien en concentraciones muy elevadas, algunos derivados de los quitranes pueden provocar cáncer de piel, la FDA (Food and Drugs Administration, que es el organismo de control de alimentos y medicamentos de EUA) sostiene que los productos que contienen entre el 0,5 y el 5% son seguros y no hay evidencia de riesgo de cáncer de piel. A pesar de ello, a partir de concentraciones de un 0,5% la advertencia debe estar en el envase.
Inconvenientes
- Olor y color desagradables.
- Puede manchar la ropa y el pelo que estén en contacto.
Recomendaciones:
- Es importante aplicar protección solar hasta 24 horas después de usarlo si habrá exposición al sol aunque sea mínima.
- Análogos de la vitamina D3: Son derivados sintéticos o naturales de la vitamina D3, que actúan frenando la proliferación celular y el envejecimiento, y tienen un efecto antiinflamatorio. Se utiliza en las personas con psoriasis en placas o en gotas leve o moderada, pero no se aconseja si hay una gran extensión del cuerpo afectada. Se vende con receta médica y se puede encontrar en forma de pomada de solución, en este caso para cuero cabelludo. Se mejora la eficacia del tratamiento si estos son combinados con corticoides tópicos.
¿Cuáles son?
- Calcitriol (Silkis®)
- Tacalcitriol (Bonalfa®)
- Calcipotriol (Daivonex®)
Desaconsejado a personas con hipersensibilidad a esta sustancia.
Posibles efectos secundarios:
- Irritación de la piel, picor y ardor.
- Fotosensibilidad de la piel. La piel se vuelve más sensible a los rayos del sol, incluso a la mínima exposición.
- Cambios en el metabolismo del calcio, en dosis muy elevadas y casos muy aislados.
- Descamación, erupción, dermatitis y empeoramiento de la psoriasis en casos aislados.
- Tazaroteno (Zorac®): es un retinoide, un derivado de la vitamina A y actúa frenando el crecimiento celular y tiene efecto antiinflamatorio. Suele utilizarse en personas con psoriasis leve en placas y da buen resultado en combinación con otros tratamientos tópicos, como los corticoides y análogos de la vitamina D.
Posibles efectos secundarios:
- Irritación y envejecimiento intenso de la piel.
- Fotosensibilidad de la piel. Se produce cuando la piel se vuelve más sensible a los rayos del sol, incluso a la mínima exposición.
Recomendaciones:
- Utilizar una crema con factor de protección solar mínimo 50 después de usarlo.
- Antralina: Es un derivado sintético de una sustancia que se extrae del árbol araroba de origen sudamericano. Tiene un efecto antiinflamatorio y actúa frenando el crecimiento de las células. Se utiliza en las personas con psoriasis leve y moderada. Es un de los tratamientos más antiguos para la psoriasis. No se han observado efectos secundarios a largo plazo. Tiene buenos resultados en combinación con la fototerapia.
Posibles efectos secundarios:
- Irritación de la piel.
Inconvenientes
- Puede manchar el pelo y la ropa que está en contacto con él.
- No se puede utilizar en la cara ni en los genitales.
- Tacrolimus (Protopic ®) y Pimecrolimus (Elidel® i Rizan®): Son medicamentos inhibidores de la calcineurina, una proteína activadora de un tipo de células del sistema inmunitario, que intervendrán en la respuesta inflamatoria en la piel y produciendo un efecto antiinflamatorio. Se utilizan en personas con psoriasis en la cara y zonas de piel sensible.
Posibles efectos secundarios:
- Irritación y envejecimiento de la piel.
- Picor.
- Otras sustancias que pueden ser beneficiosas para las personas con psoriasis cutánea son:
- Queratinolíticos. Son sustancias que ayudan a desprender las células de piel acumulada. Evitan la formación de grietas y favorecen la penetración de otros principios activos: urea y otros ácidos orgánicos como el ácido láctico y los hidroxiácidos.
- Suavizantes de la piel: cremas a base de aloe vera, jojoba, piritiona de zinc, capsaicina, vinagre de manzana.
- Hidratantes de la piel: aceites vegetales de almendras, argán y mantequilla de karité.
- Antipruriginosos (calman el picor): calamina, canfor, clorhidrato de difenhidramina, bezocaína, mentol, harina de cebada, sales de Epson y sales del mar Muerto.
Con corticoides:
Son derivados sintéticos de las hormonas segregadas por las glándulas suprarrenales que, entre sus funciones, está la de regular la respuesta inflamatoria disminuyendo la actividad del sistema inmunitario en la piel. También frenan la proliferación celular y disminuyen el envejecimiento de la zona. Estos están clasificados según su potencia de acción, y se prescribirán unos u otros en función de la gravedad y la resistencia de las placas. Se venden con receta médica y los podemos encontrar en una multitud de formas de presentación: gel, crema, pomada, etc.
Tipos de corticoides de menos a mayor potencia:
- Baja potencia: Hidrocortisona (Lactisona 1%®, Calmiox 0,5%®), Hidrocortisona acetato (Dermosa-Hidrocortisona 1%®, Hidrocisdin 0,5%®) y Prednisolona.
- Potencia moderada: Clobetasona de butirato (Emovate®), Fluorometolona, Triamcinolona acetónido y Hidrocortisona buteprato (Nutrasona®).
- Potencia alta: Beclometasona dipropionato (Menaderm Simple®), Betametasona dipropionato (Diproderm®) y valerato (Betnovate®, Celecrem®, Cortitape®), Diflorasona diacetato (Murode®), Diflucortolona valerato (Claral®), Flucinolona acetónido (Fluocid Forte®, Gelidina®, Synalar®, Synalar Gamma®), Fluocinónida (Novoter®), Fluocortolona (Ultralan M®), Fluticasona propionato (Cutivate®, Flunutrac®, Fluticrem®), Hidrocortisona aceponato (Suniderma®), Metilprednisolona aceponato (Adventan®, Lexxema®), Mometasona furoato (Elocom®, Konex®EFG, Mometasona Abamed®, Mometasona Kern Pharma®, Mometasona Korhispana®, Mometasona Mede®, Mometasona Tarbis®, Monovo®), Prednicarbato (Peitel®, Batmen®).
- Potencia muy alta: Clobetasol propionato (Clarelux®, Clobex®, Clobisdin®, Clovate®, Decloban®)
Existen algunos productos tópicos que combinan medicamentos con diferentes acciones terapéuticas, con corticoides, por ejemplo:
- Amb corticoides de potencia alta:
- Beclometasona dipropionato + clioquinol (Menaderm Clio®): combinado con un antiséptico
- Beclometasona dipropionato + neomicina (Menaderm Neomicina®): combinado con un antibiótico
- Betametasona dipropionato + calcipotriol (Daivobet® pomada, Daivobet® gel, Enstilar® espuma): combinado con un derivado sintético de la vitamina D
- Betametasona dipropionato + clotrimazol (Beta Micoter®): combinado con un antifúngico.
- Betametasona dipropionato + gentamicina (Diprogenta®): combinado con un antibiótico.
- Betametasona dipropionato + ácido salicílico (Diprosalic® solución cutánea, Diprosalic® pomada).
- Betametasona valerato + fluocinolona acetónido (Alergical® Crema): combinat amb un antibiòtic.
- Betametasona valerato + gentamicina sulfato (Celestoderm®): combinado con un antibiótico y un antifúngico
- Betametasona valerato + gentamicina sulfato + clioquinol + tolnaftato (Cuatrocrem®)
- Betametasona valerato + ácido fusídico (Fucibet®): combinado con un antibiótico.
- Mometasona + salicílico (Elocom Plus®): combinado con un producto queratolítico (elimina las células de la descamación)
- Con corticoides de potencia moderada:
- Fluorometolona + urea + bronopol (Solubalm®): combinado a un producte hidratante y a un antimicrobiano
- Triamcinolona acetónido + framicetina (Aldoderma®): combinado con un antibiótico.
- Triamcinolona acetónido + centella (Cemalyt®): combinado a un producto cicatrizante.
- Triamcinolona acetónido + gentamicina sulfato, nistatina (Interderm® Crema): combinado con un antibiótico y un antifúngico
- Triamcinolona acetónido + neomicina sulfato + nistatina (Positon®): combinado con un antibiótico y un antifúngico.
- Con corticoides de baja potencia:
- Hidrocortisona + miconazol (Brentan®): combinado con un antifúngico.
- Hidrocortisona + cloranfenicol (Cortison Chemicetina®): combinado con un antibiótico.
- Hidrocortisona + neomicina + bacitracina (Dermo Hubber® Pomada): combinado con dos antibióticos.
- Hidrocortisona + propanocaína (Detramax®): combinado a un anestésico local
- Hidrocortisona + fusídico (Fucidine H®): combinado con un antibiótico.
- Hidrocortisona + oxitetraciclina (Terracortril® Pomada): combinado con un antibiótico.
- Hidrocortisona + neomicina (Tisuderma®): combinado con un antibiótic.
- Hidrocortisona + aciclovir (Zoviduo®): asociado a un antiviral.
- Prednisolona + alantoína + aminoacridina + bálsamo del Perú (Antigrietum®): combinado con tres productos calmantes, antiséptico y antiinflamatorios.
Desaconsejado: a personas con hipersensibilidad a esta sustancia.
Posibles efectos secundarios:
- Adelgazamiento, envejecimiento y daño de la piel.
- Cambios de pigmentación.
- Fragilidad capilar; facilidad de producirse moratones y visión de vasos sanguíneos superficiales dilatados.
- Estrías.
- Si se aplica en gran cantidad en grandes extensiones de la piel durante mucho tiempo, o con la técnica de oclusión, o sea, cubierto por un apósito oclusivo no transpirable o con un material impermeable, como el plástico o papel film, para aumentar su absorción, podrían ser absorbidos en exceso y penetrar en la circulación sanguínea, incluso pueden llegar a provocar alteraciones hormonales graves. Aun así, es un hecho poco probable.
- Fotosensibilidad de la piel. Cuando la piel se vuelve más sensible a los rayos del sol, incluso a la mínima exposición.
- Si se utilizan de forma inadecuada durante mucho tiempo podrían llegar a provocar la aparición de acné, rosácea, vello y dermatitis de contacto.
- Si se aplica inadecuadamente alrededor de los ojos podría llegar a provocar glaucoma y cataratas.
- Si se abandona el tratamiento de forma brusca, puede producirse un rebrote de la enfermedad psoriásica con la reaparición de las lesiones, incluso con más intensidad y gravedad.
Recomendaciones:
- Utilizar una crema con factor de protección solar mínimo 50 después de usarlo.
- Para evitar el rebrote a la hora de dejar tratamientos de larga duración, deberá hacerse de forma paulatina.
- No se deben seguir tratamientos ininterrumpidos de más de un mes a fin de evitar la pérdida de su efectividad. Si se cree que ello será necesario, es preferible hacer pausas o descansos.
2. Fototerapia
¿Qué es? Es un tipo de tratamiento basado en la exposición de la piel a la luz ultraviolada bajo un estricto control médico del tiempo de exposición y de las radiaciones aplicadas.
¿Cómo actúa? La luz ultraviolada, ya sea del sol o creada a partir de unos focos especiales, penetra en la piel y alentece el crecimiento de las células. También tiene un efecto regulador del sistema inmunitario, ya que disminuye la producción de sustancias inflamatorias.
¿Cuándo está recomendada? Es el tratamiento prescrito normalmente a las personas con psoriasis moderada, extensa o persistente, que no ha mejorado con tratamientos tópicos.
¿Cómo se administra? Se programa una cantidad de radiaciones a una determinada longitud de onda, para ser aplicaas en varias sesiones y durante un tiempo concreto que variará en función del tipo de psoriasis y sobre todo del tipo de piel de la persona. También se tendrá en cuenta la historia clínica de la persona, exposiciones anteriores y antecedentes clínicos y familiares de trastornos dermatológicos. Se suele aplicar en hospitales o centros médicos especializados con cámaras de cuerpo entero. En las más modernas la persona está en posición vertical, aunque todavía hay cámaras en las que la persona debe estar en posición horizontal. También se utilizan dispositivos más pequeños con los que se pueden aplicar las radiaciones en zonas concretas como pies y manos. Puede combinarse con otros tratamientos, sobre todo con los tópicos y los sistémicos clásicos.
¿Qué tipo de rayos ultravioletas hay?
- UVA i/o PUVA: los rayos ultraviolados A están presentes en la luz solar y en este caso serán recreados por cámaras especiales. Los rayos UVA penetran hasta capas más profundas de la piel; debido a ello, son efectivos en lesiones más gruesas. Estos por sí solos son poco potentes y efectivos, y es por ello que siempre se acompañan de la administración de psoraleno, un medicamento que se toma para aumentar la fotosensibilidad de la piel; por ese motivo se llama PUVA (Psoraleno + UVA). Este se puede tomar por vía oral en pastilla o aplicado de forma tópica en la piel, en geles o cremas si es en zonas concretas como las palmas de las manos o las plantas de los pies, o si es para tratamiento de cuerpo entero, se realiza en inmersión en bañera normalmente unos 20-30 minutos antes de la exposición. Los PUVA se suelen utilizar en personas con psoriasis en placa muy persistente, o psoriasis palmoplantar. Se suele administrar entre 20 y 25 sesiones para conseguir el emblanquecimiento de la piel, es decir, la completa eliminación de las lesiones cutáneas.
- UVB: la luz ultraviolada B forma parte de la luz solar, pero en este caso es creada por unos focos especiales. Los rayos UVB penetran sólo hasta las capas más superficiales de la piel; por ello, son efectivos únicamente en lesiones pocos gruesas. Hay dos tipos de UVB, el de banda ancha y el de banda estrecha, según la liberación de la radiación de las bombillas utilizadas. Los UVB de banda estrecha son más utilizados, ya que su efecto es más rápido y perdura más a largo plazo, y es menos acumulativo en cuanto a la radiación también es el que provoca menos quemaduras solares. Se aplica directamente sobre la piel en cabinas especializadas en hospitales. Este tratamiento requiere de un control estricto de radiaciones y tiempo de aplicación, en minutos y en sesiones, según la prescripción médica y la valoración continuada de la enfermera. Puede combinarse generalmente con los demás tratamientos, por ejemplo, con la antralina y los alquitranes. Se suele administrar entre 3 y 5 veces a la semana; con 20 o 30 sesiones se suele conseguir el emblanquecimiento de la piel.
- Láser excímero de UVB de 308mm: es una variante de los UVB de banda estrecha, con la diferencia que se aplica de forma dirigida selectivamente a las lesiones mediante la técnica de láser. Eso permitirá aplicar más energía en cada aplicación con dosis inferiores de radiación acumulada, lo que disminuirá el tiempo de tratamiento.
- Terapia fotodinámica: es una modalidad terapéutica en la que se utiliza una sustancia fotosensibilizante, ya sea en forma tópica u oral, y una fuente de luz. Es efectiva en personas con placas de psoriasis bien delimitadas y es bien tolerada y sin efecto secundarios a largo plazo. A corto plazo puede provocar molestias o dolor en la aplicación de la terapia dependiendo de qué sustancia fotosensibilizante se ha utilizado.
La fototerapia en general, por aumentar la fotosensibilidad está desaconsejada: - En personas con antecedentes personales o familiares de cáncer de piel o melanoma.
- En el embarazo, la lactancia y niños menores de 10 años, sobretodo el uso del psoraleno por sus efectos teratogénicos (alteraciones en el desarrollo del feto).
Posibles efectos secundarios:
- Enrojecimiento y picor, que se resolverá disminuyendo el tiempo de exposición.
- En el caso de tomar psoraleno, puede provocar náuseas en un 20% de los casos.
- Fotosensibilidad de la piel, es decir, la piel se vuelve más sensible a los rayos del sol, incluso a la mínima exposición.
Recomendaciones:
- Precaución en la combinación del psoraleno con otros tratamientos que tengan efectos fotosensibilizantes. También, en caso de estar tomando algún tipo de medicamento, se debe comunicar al profesional de la salud, dado que hay algunos que tienen efectos fotosensibilizantes y aumentarían el riesgo de quemadura solar en cualquier tipo de fototerapia.
- No se debe tomar el sol sin consultarlo previamente con el dermatólogo.
- Utilizar una crema con factor de protección solar mínimo 50 después de su uso.
- No se deben utilizar la fototerapia una vez blanqueada la piel a fin de evitar la acumulación innecesaria de radiación.
- Puede interaccionar con numerosos medicamentos, provocando reacciones de fotosensibilidad en mayor o menor grado. Los que dan mayor fecuencia son:
- Antiacné: Isotretinoína, ácido retinoico
- Antibióticos: ácido nalidíxico, ácido pipemídico, demeclociclina, doxiciclina, sulfametoxazol, tetraciclina
- Antihipertensivos: inhibidoras de la enzima convertidora de la angiotensina
- Antiinflamatorios: aceclofenaco, piroxicam
- Antineoplásicos; dacarbacina
- Antipsicótico: clorpromazina, perfenazina, tioridazina
- Antipsoriásicos: metoxaleno, brea de ojo
- Antiarritmics: amiodarona
- Colesterolemiantes: clofibrato
- Hipoglicemiantes: clorpropamida, glimepirida, glipizida
Otros que podrían llegar a darle sueño: - Anestésicos: benzocaína, dibucaína, hexaclorofeno
- Ansiolíticos: Alprazolam, clorazepato dipotásico, diazepam, fenobarbital, zolpiclona, zolpidem
- Antiacné: peróxido de benzoilo
- Antiarritmics: disopiramida
- Antibióticos: azitromizina, clofacimina, dapsona, eritromicina, gentamicina, isoniazida, lincomicina, pirazinamida, trimetoprimo
- Antidepresivo: amitriptilina, doxepina, fluoxetina, imipramina, maprotilina, nortriptilina, paroxetina, sertralina, tranilcipromina, trazodona, venlafaxina
- Antiepilépticos: ácido valproico, carbamazepina, felbamato, fenitoína, gabapeptina, lamotrigina, topiramato, valpronamida
- Antifúngico: griseofulvina
- Antihipertensivos: carvedilol, diltiazem, hidralazina, irbesartán, losartán, metildopa, minoxidilo, nifedipino
- Antihistamínicos: astemizol, cetirizina, ciproheptadina, clemastina, desclorfeniramina, difenhidramina, dimenhidrinato, doxilamina, ebastina, loratadina, mizolastina, prometazina, terfenadina
- Antiinflamatorios: ácido mefenámico, diclofenaco, ibuprofeno, indometacina, meloxicam, nabumetona, naproxeno
- Antiinflamatorios intestinales: mesalazina, sulfasalazina
- Antineoplásicos: bleomicina, fluoruracil, flutamida, metotrechado, procarbazina, verteporfina, vinblastina
- Antiparasitarios: cloroquina, mebendazol, mefloquina, pamoato de pirvinio, quinina, tiabendazol
- Antipsicótico: clozapina, haloperidol, pimozida, quetiapina, risperidona
- Antipsoriásicos: metotrechado, tazaroteno, sulfasalazina
- Antirreflujo: cisaprida
- Antiséptico: clorexidina
- Antivirus: Interferón α, ritonavir, ribavirina
- Colesterolemiantes: atorvastatina, cerivastatina, genfibrocilo, lovastatina, pravastatina, simvastatina
- Diureticos: acetazolamida, amilorida, clortalidona, furosemida, hidroclorotiazida, indapamida
- Hormonas sexuales: algestrona, desogestrel, estradiol, etinilestradiol, etonorgestrel, gestodeno, levonorgestrel
- Laxante: bisacodilo
- Potrector gástrico: omeprazol
3. Tratamientos Sistémicos
3.1 No biológicos (tratamientos sistémicos clásicos y Fármacos Antirreumáticos Modificadores de la Enfermedad (FAME)
¿Qué son? Medicamentos que actúan reduciendo o inhibiendo la inflamación de diferentes maneras actuando en el sistema inmunológico y, por lo tanto, en todo el cuerpo. En dermatología se llaman “tratamientos sistémicos clásicos”, y en reumatología se llaman FAME.
¿Cuándo están recomendados? Es el tratamiento habitualmente prescrito a las personas con psoriasis o artritis psoriásica moderada o grave y que no han respondido a los tratamientos tópicos o a la fototerapia.
¿Cómo se administran? Suelen administrarse por vía oral en pastillas (acitretina, ciclosporina, metotrexato, apremilast, etc.) o mediante una inyección intramuscular o subcutánea en las extremidades o el abdomen (metotrexato).
¿Cuáles son los más habituales?
- Acitretina (Neotigasón®, Acitretina IFC®): : es una forma sintética de la vitamina A que se administra únicamente en pastillas y que actúa controlando la velocidad a la que se multiplican las células. Está indicado en psoriasis cutánea, sobre todo en la eritrodérmica, pustulosa, palmoplantar, y en placas. Se suele tomar hasta que las lesiones no han desaparecido significativamente; si vuelven a aparecer, puede volverse a tomar, siempre bajo supervisión médica. El inicio de su acción suele ser lento, hacia las 8 o 16 semanas se empiezan a ver las mejoras, y puede haber un empeoramiento puntual. Puede tomarse hasta 6 meses para obtener el máximo efecto. Es el tratamiento menos efectivo, pero más seguro. En ocasiones se combina con el tratamiento con fototerapia o con medicamentos biológicos, o a veces de forma rotativa alternándolo con otros medicamentos sistémicos.
Se desaconseja la administración a personas con: - Hipersensibilidad conocida al medicamento.
- Embarazo y lactancia. Puede comportar malformaciones en el feto y es por ello que se debe evitar el embarazo en mujeres en edad fértil, incluso 3 años después de hacer el tratamiento. También se debería valorar la toma de anticonceptivos durante dicho plazo. En el caso de los hombres, se debería comentar con el médico el deseo de ser padre, puesto que se han encontrado pequeñas cantidades del medicamento en el semen.
- Enfermedad hepática o renal.
- Niveles elevados de triglicéridos.
- Alergia a los retinoides o derivados de la vitamina A.
Posibles efectos secundarios:
- Sequedad de piel, labios y boca.
- Cambios en el aspecto de las uñas.
- Falta de lágrimas, y, por lo tanto, sequedad de los ojos, y disminución de la visión nocturna.
- Debilidad y ligera caída del pelo.
- Sagrado de encías y nariz.
- Sensibilidad a la luz del sol.
- Cambios en los niveles de grasas y en los valores hepáticos en sangre.
- Cefaleas.
- Molestias articulares.
- Depresión.
- Efectos teratogénicos; malformaciones en el feto.
Recomendaciones:
- No se puede donar sangre durante el tratamiento y hasta 3 años después de finalizarlo.
- No se pueden tomar suplementos en vitamina A ni derivados durante el tratamiento, ya que al ser una vitamina que no se elimina fácilmente, se podrían superar las dosis recomendadas y provocar efectos tóxicos acumulativos.
- Es un medicamento hepatotóxico, es decir, que su uso perlongado puede provocar lesiones en el hígado; el peligro aumenta con la toma de alcohol si se hace durante el tratamiento. En el caso de mujeres en edad fértil deberían abstenerse de tomar alcohol hasta 2 meses después de la retirada del medicamento, ya que este prolonga los efectos adversos teratogénicos en el caso de embarazo; en otras palabras, aumenta el riesgo de malformaciones fetales.
- Durante el tratamiento no se debería combinar con medicamentos como: la fenitoína (indicada para el tratamiento de la epilepsia), ya que puede aumentar los niveles de fenitoína en sangre y pueden llegar a superar los límites recomendados; el metotexato, ya que aumenta el riesgo de hepatitis, y la tetraciclina (antibiótico) porque podría aumentar la presión intracraneal.
- Ciclosporina (Sandimmun Neoral®): es un medicamento inmunosupresor, de los llamados “fármacos antirreumáticos modificadores de la enfermedad” que inicialmente se recomendaba a personas a las que se había hecho un trasplante para que no hiciesen un rechazo del órgano trasplantado. Fue en 1997 que se aprobó para el tratamiento de la psoriasis y artritis psoriásica. Actúa deprimiendo el sistema inmunitario y ralentizando el crecimiento celular. Se toma por vía oral en forma de pastillas o en líquido. Las mejoras pueden empezar a aparecer a partir de las dos semanas, pero no es hasta los 3 o 4 meses que no se alcanza el máximo efecto, y se recomienda no tomarlo más de un año. Tiene una gran eficacia en las lesiones cutáneas o de la piel, pero poca en las articulares. Se puede tomar en combinación con tratamientos tópicos, es decir, de aplicación y efecto terapéutico en la piel.
Se desaconseja su administración a personas con: - Hipersensibilidad conocida al medicamento.
- Sistema inmunitario deprimido.
- Alteraciones renales.
- Hipertensión arterial.
- Cáncer o historia clínica de cáncer.
- Gota.
- Embarazo y lactancia.
- Tratamiento con radioterapia.
Posibles efectos secundarios:
- Alteraciones de la presión arterial.
- Disminución de la función renal.
- Aumento del colesterol en sangre.
- Aumento del crecimiento de vello.
- Sensación de hormigueo en brazos y piernas.
- Sensibilidad cutánea.
- Síntomas gripales.
- Molestias abdominales.
- Cansancio.
- Molestias articulares.
Recomendaciones:
- Tiende a elevar la tensión arterial, por lo que hay que controlarla.
- Puede alterar la eficacia de las vacunas si se administran durante el tratamiento.
- Interacciona con varios medicamentos como algunos antibióticos, antiinflamatorios, antifúngicos, anticonvulsivos, entre otros. También con algunas plantas en tratamientos con fitoterapia.
- Metotrexato (Metotrexato Wyeth®, Metotrexato Cipla®, Metoject®, Quinux®, Bertanel®, Nordimet®, Metotrexato Lederle®, Glofer®): es un medicamento, de los llamados “fármacos antirreumáticos modificadores de la enfermedad” que interviene en el metabolismo ralentizando la proliferación celular y deprimiendo el sistema inmunitario. Inicialmente, en la década de los 50, se utilizaba en el tratamiento del cáncer, y a partir de los 70 se aprobó su uso en la psoriasis y artritis psoriásica severa y otros trastornos autoinmunes. Se suele tomar una vez a la semana, por vía oral o con inyecciones. La dosis puede aumentarse o disminuirse en función de cómo evolucionas las lesiones y cuando se han resuelto, se disminuye su dosis hasta dejar de tomarlo completamente. Es efectivo tanto en las lesiones cutáneas como en las articulares. En la artritis psoriásica se ha observado que es efectivo en lesiones de articulaciones en las extremidades, no lo es en lesiones de la columna vertebral, ni la entesitis ni la dactilitis. Su efecto máximo se observa entre las 3 y 6 semanas y requiere de control médico exhaustivo de los posibles efectos secundarios. Puede combinarse con tratamientos biológicos, tópicos o fototerapia.
Se desaconseja su administración a personas con: - Hipersensibilidad conocida al medicamento.
- Problemas hepáticos.
- Alteraciones renales.
- Alcoholismo.
- Sistema inmunitario comprometido.
- Infección activa.
- Embarazo y lactancia. Se debería evitar el embarazo hasta 6 meses después de la última dosis para cualquier de los miembros de la pareja.
- Úlcera gastrointestinal.
- Trastornos sanguíneos, de médula ósea, anemia o disminución de glóbulos rojos o plaquetas.
Posibles efectos secundarios:
- Náuseas y vómitos.
- Cansancio.
- Insomnio.
- Cefaleas.
- Fiebre.
- Escalofríos.
- Diarreas.
- Fotosensibilidad.
- Debilidad en el pelo.
- Ardor en las lesiones.
- Alteraciones hepáticas reversibles, aunque son poco comunes y en tratamientos de larga duración.
- Raramente, y en tratamientos de larga duración, puede provocar algún tipo de cáncer como linfoma.
- Infecciones de repetición.
Recomendaciones:
- Es necesario hacer regularmente análisis sanguíneos para controlar el nivel de medicamento en sangre y el recuento de glóbulos rojos y blancos, así como la función hepática y renal.
- Se debe evitar el embarazo hasta 4 meses después del tratamiento. En el caso de los hombres que quieran ser padres, tendrían que esperar hasta 3 meses.
- No se puede tomar alcohol durante el tratamiento ya que es un medicamento hepatotóxico y su uso prolongado puede provocar lesiones hepáticas (hígado), peligro que aumenta con la toma de alcohol.
- Se debe suplementar con ácido fólico durante el tratamiento, ya que habrá una disminución del metabolismo.
- Puede interaccionar con numerosos medicamentos, entre ellos se encuentran antiinflamatorios no esteroidales, como el ácido acetilo salicílico y el ibuprofeno; antibióticos como la penicilina y la amoxicilina, o protectores gástricos, como el omeprazol.
- Apremilast (Otezla®): es un medicamento de los llamados “fármacos antirreumáticos modificadores de la enfermedad con diana específica” para el tratamiento de la psoriasis severa en placas y la artritis psoriásica en adultos. Actúa inhibiendo un enzima que regula la respuesta inflamatoria dentro de las células del sistema inmunitario. Se administra por vía oral en pastillas, inicialmente en dosis bajas que se aumentan hasta llegar a la dosis recomendada. Se puede valorar su efectividad al cabo de 6 meses de tratamiento, y a partir de aquí se continuará con una dosis de mantenimiento. Tiene una efectividad inferior a los tratamientos biológicos y a la ciclosporina, y similar al metotrexato. Podría combinarse con fototerapia, fármacos tópicos y metotrexato.
Se desaconseja su administración a personas con: - Hipersensibilidad conocida al medicamento.
- Menores de 18 años.
- Alteraciones renales.
- Embarazo, lactancia. No existen estudios concluyentes que demuestren efectos adversos en mujeres embarazadas, así como la presencia del medicamento en la leche materna. Aun así, no se recomienda tomar el medicamento durante el embarazo y lactancia.
- En personas diagnosticadas con depresión mayor o intentos de autolisis.
Posibles efectos secundarios:
- Náuseas y vómitos.
- Cefaleas.
- Diarreas.
- Infecciones de vías respiratorias superiores: resfriados.
- Pérdida de peso.
Recomendaciones:
- No se ha probado en personas menores de 18 años, ni tampoco en mujeres embarazadas ni lactantes.
- Se debe tener un cuidado especial en personas con insuficiencia renal en la que se deberá reducir la dosis.
- Puede disminuir la eficacia de algunos medicamentos, como la rifampicina, fenobarbital, carbancepina y fenitoína.
- Tofacitinib (Xeljanz®): es un nuevo medicamento de los llamados “fármacos antirreumáticos modificadores de la enfermedad con diana específica” que disminuye la inflamación tanto en personas con psoriasis cutánea como con artritis psoriásica, mediante la inhibición de la acción de una enzima llamada quinasa JAK. Actualmente sólo está indicado en artritis psoriásica y no muestra efectividad en lesiones de columna vertebral. Se administra por vía oral en pastillas y se puede combinar con otros tratamientos sistémicos clásicos. Como efectos adversos, puede provocar cefaleas o dolor de cabeza, resfriado y trastornos respiratorios leves, y puede producir la reaparición o el empeoramiento del herpes zóster. Está contraindicado tomarlo durante el embarazo y se requiere control médico en caso de insuficiencia hepática grave.
Otros medicamentos sistémicos que se prescriben para la psoriasis y la artritis psoriásica:
- Antiinflamatorios no esteroidales: son los antiinflamatorios de uso común. Ayudan a controlar el dolor, la inflamación y la rigidez articular en la artritis psoriásica, pero no evitarán el daño articular a largo plazo.
¿Cuáles son? Los más utilizados son: sulindac, oxaprozina, piroxicam, indometacina, etodolac, meclofenamato, meloxicam, ibuprofeno, naproxeno, ketoprofeno, nabumetona, sodio tolmetin, diclofenaco, inhibidores de los Cox-2.
Posibles efectos secundarios:
- Alteraciones gastrointestinales como úlceras y/o sagrado, excepto los inhibidores de los COX-2. En personas con trastornos gastrointestinales está recomendado tomar protectores gástricos.
- Tienen un efecto en la retención de sodio, por lo tanto, debe hacerse un control por parte del profesional sanitario en personas con trastornos cardiovasculares o renales.
Inconvenientes:
- Algunos de los medicamentos anteriormente mencionados presentan riesgo de desencadenar un brote de psoriasis cutánea, y hay que tomarlos bajo control médico.
- Corticoides: son derivados sintéticos de las hormonas segregadas por las glándulas suprarrenales y que, entre otras funciones, tienen la de regular la respuesta inflamatoria. Se clasifican según su potencia de acción, y se prescribirán unos u otros en función de la gravedad. Pueden administrarse por vía tópica (a través de la piel o las mucosas), oral o parenteral (injectables). Se pueden utilizar tanto para el tratamiento de la psoriasis cutánea como en la artritis psoriásica. Los que se administran por vía oral o parenteral pueden ser muy eficaces en el brote agudo del trastorno, sobre todo en la artritis psoriásica, pero no en el tratamiento a largo plazo.
¿Cuáles son? Prednisona, prednisolona, deflazacort. También la parametasona y la triamcinolona, en el caso de utilizarse en forma de infiltraciones directas en articulaciones.
Posibles efectos secundarios:- Brotes de psoriasis pustulosa o generalizada, o empeoramiento de esta.
- Otros no específicos de la enfermedad psoriásica como: aumento de la presión arterial, retención de líquidos, ateroesclerosis, aumento de peso, hiperlipidemia, alteración del metabolismo de los azúcares (elevación de la glucosa en sangre), osteoporosis, cataratas, alteración del humor, insomnio, etc.
- Dimetilfumarato (Skilarence®): medicamento que forma parte de los llamados activadores de la NFR2. Se prescribe en psoriasis, así como en otras enfermedades como la esclerosis múltiple. Disminuye la inflamación. Está indicado para psoriasis en placas y no se ha demostrado que sea efectivo en artritis psoriásica. Se toma por vía oral y su eficacia es similar a la de los anteriores tratamientos sistémicos. Puede provocar efectos adversos gastrointestinales y requiere de controles periódicos con analítica de sangre debido a que puede rebajar los niveles de linfocitos y leucocitos. Está contraindicado en personas con insuficiencia renal y hepática, trastornos gastrointestinales y en embarazo y lactancia.
- Leflunomida (Arava®, Lefluartil®, Leflunomida Apotex®, Leflunomida Cinfa®, Leflunomida Medac®, Leflunomida Mylan®, Leflunomida Normon®, Leflunomida Ratiopharm®, Leflunomida Stada®, Leflunomida Tecnigen®): es un medicamento de los llamados “fármacos antirreumáticos modificadores de la enfermedad” con una acción reguladora del sistema inmunitario. Se suele prescribir en personas con artritis reumatoide y artritis psoriásica. Se toma en pastillas por vía oral. Puede provocar efectos secundarios como palidez, cansancio, dolores abdominales, sangrados inusuales, fiebre u otros síntomas de infección, tos o dificultad respiratoria.
- Sulfasalazina (Salazopyrina®): : es una combinación de antibiótico y antiinflamatorio, también incluido dentro de los llamados “fármacos antirreumáticos modificadores de la enfermedad”. A pesar de que es menos efectiva que el metotrexato, se utiliza sobretodo en el tratamiento de la artritis psoriásica, ya que sus efectos secundarios son menores. Existen varias personas alérgicas a las sulfadiazinas, por lo tanto, se debe tener en cuenta.
- Hidroxiurea: medicamento que se prescribía inicialmente para el tratamiento del cáncer hasta los 60 cuando se aprobó su uso para la psoriasis. Es efectivo en personas con psoriasis en placas, pero a largo plazo presenta efectos secundarios importantes, entre ellos, el cáncer de piel.
- Lostretionina: es un derivado sintético de la vitamina A que se ha utilizado sobre todo en personas con psoriasis pustular. Es similar a la acetritina y con los mismos efectos secundarios.
- Mycophenolatemofetil: es un medicamento que se ha utilizado en varios trastornos autoinmunes, inflamatorios, hepáticos, incluso para evitar el rechazo en los trasplantes. No se considera un medicamento muy eficaz en el tratamiento de la psoriasis, y no se puede tomar en caso de tener un sistema inmunitario comprometido.
- Antimaláricos: son medicamentos que se utilizan en la prevención de la malaria, pero que han demostrado tener un efecto beneficioso en la artritis reumatoide y la psoriásica.
Posibles efectos secundarios: - Toxicidad ocular, que normalmente desaparece al suspender la medicación, pero que puede llegar a provocar lesiones irreversibles en la retina.
- Cefalea o dolor de cabeza.
- Mareo.
- Náuseas y vómitos.
- Brotes de empeoramiento de la psoriasis.
- 6-Thioguanina: es un medicamento que se utiliza sobre todo en las personas con psoriasis en placas. Puede provocar efectos secundarios como mareo, sangrados inusuales, molestias gástricas, inflamaciones de cara, brazos y manos, entre otros.
- Azathioprina: es un medicamento de los llamados “fármacos antirreumáticos modificadores de la enfermedad” con una acción inmunosupresora potente, efectivo tanto para el tratamiento de la artritis psoriásica como para la psoriasis cutánea, que actúa como un antiinflamatorio muy potente. Puede provocar efectos secundarios como fiebre, pérdida de peso, cansancio, molestias gástricas, sangrados inusuales, entre otros.
3.2 Tratamientos Biológicos
¿Qué son? Son medicamentos que se utilizan para tratar la psoriasis y la artritis psoriásica que consisten en proteínas derivadas de células vivas que se han desarrollado en el laboratorio. Fueron desarrolladas por primera vez a mediados de los años 80.
¿Cómo actúan? A diferencia de los medicamentos sistémicos clásicos que actúan sobre todo en el sistema inmunológico, estos actúan bloqueando concretamente ciertas proteínas responsables de la inflamación en la enfermedad psoriásica, las llamadas interleuquinas 17A, 12 y 23, y el factor de necrosis tumoral alfa (TNF-alfa). En el caso de la enfermedad psoriásica hay un exceso de ellas en la piel y en las articulaciones. Podrá valorarse su efectividad a las 10-16 semanas de inicio del tratamiento.
¿Cuándo están recomendados? Es el tratamiento prescrito normalmente a las personas con enfermedad psoriásica moderada o grave en las que no están indicados o no han respondido a otros tratamientos. También estarán indicados en el tratamiento de la psoriasis inestable como del tipo pustular o eritrodérmica, en la artritis psoriásica moderada o grave, y en casos de psoriasis en zonas de elevado impacto psicológico como cara y manos. Se pueden utilizar juntamente con otros tratamientos como la fototerapia, productos tópicos, y en algún caso con el metotrexato. El objetivo de estos tratamientos es mejorar hasta conseguir un blanqueamiento, es decir, la desaparición total de las lesiones en el caso de la psoriasis en piel y la desaparición de la inflamación articular en artritis psoriásica.
¿Cómo se administran? Siempre se administran por vía parenteral, aunque cada tratamiento se administra de una forma concreta. Puede ser mediante una inyección subcutánea en el abdomen o intramuscular en las extremidades, la cual, tras una formación adecuada, se podrá hacer en casa si la persona lo desea. Por otro lado, alguno de los tratamientos se deberá administrar en el hospital en infusión por vía endovenosa.
Precauciones antes de iniciar el tratamiento: se tienen que llevar a cabo algunas pruebas complementarias para asegurarse de que no hay situaciones que contraindiquen el medicamento. Se realizarán las diferentes pruebas diagnósticas:
- Radiografía de tórax y la prueba de la tuberculina o Mantoux para descartar que haya una tuberculosis activa. En el caso de dar positivo, el tratamiento biológico estaría contraindicado hasta realizar el tratamiento antituberculoso de referencia. Será de gran importancia realizar una prevención eficaz contra la tuberculosis, ya que se ha observado cierta predisposición, evitando el contacto con personas que la presentan de manera activa.
- Analítica de sangre y de orina para valorar el nivel de inflamación y para descartar la presencia de otras infecciones y de embarazo; se podría descartar su tratamiento según la valoración del médico especialista. También sirve para detectar la presencia de antígenos de enfermedades como la hepatitis B y C, y la presencia del virus de la inmunodeficiencia humana. Si el especialista lo ve oportuno, se propondrá la vacunación contra el virus de la hepatitis B, neumococo y gripe, y se actualizará el calendario vacunal.
- Electrocardiograma para descartar una insuficiencia cardíaca congestiva.
Se desaconseja su administración a personas con:
- Hipersensibilidad conocida al medicamento.
- Sistema inmunitario comprometido.
- Infecciones activas, ya sean agudas o crónicas, generalizadas o localizadas.
- Hepatitis B crónica.
- Enfermedades desmielinizantes, como la esclerosis múltiple, excepto en el caso del ustekinumab en el que el médico valorará si es una contraindicación o no.
- Lupus eritematoso.
- Insuficiencia cardíaca congestiva: excepto en el caso del ustekinumab en el que el médico valorará si es una contraindicación o no.
- Neoplasias malignas o premalignas.
- Embarazo, lactancia. No existe estudios concluyentes que demuestren efectos adversos en mujeres embarazadas, así como la presencia del medicamento en la leche materna. Aun así, no se recomienda la toma del medicamento durante el embarazo y lactancia.
Efectos adversos generales:
- Riesgo de infección, sobre todo respiratoria.
- Reacciones locales en la zona de administración.
- Raramente pueden aparecer trastornos del sistema nervioso, como convulsiones, esclerosis múltiple, inflamación del nervio ocular, trastornos sanguíneos y ciertos tipos de cáncer.
- Los estudios realizados no son concluyentes respecto al riesgo de efectos adversos en el desarrollo del feto, ni en lactantes.
Inconvenientes:
- Durante el tratamiento la persona no puede vacunarse con vacunas de virus vivos. Las de virus inactivados se recomienda hacerlas dos semanas antes de iniciar el tratamiento para asegurar una buena respuesta inmunitaria.
- Alto coste. Eso se debe a que son proteínas derivadas de células vivas. En el laboratorio se modifican genéticamente algunas células para que fabriquen ciertas proteínas que tendrán una acción determinada afín al sistema inmunológico, posteriormente estas se purifican y se prepararán para poder ser administradas. Todo este proceso requiere infinidad de procesos y de controles sanitarios que elevan el coste del medicamento.
Recomendaciones:
- No se ha descrito un riesgo de malformaciones en el feto, pero, a pesar de ello, se recomienda el uso de anticonceptivos durante el tratamiento y 6 meses después.
- Mantener el medicamento en su envase original dentro la nevera, pero no se debe permitir que se congele.
- Se debe comunicar al médico si la persona pretende tomar o ya está tomando cualquier otro medicamento con receta o sin ella, suplemento nutricional o producto fitoterapéutico (herbales), así como si se pretende realizar una cirugía o aplicar una vacuna.
- Avisar de manera urgente al médico si aparecen efectos secundarios graves como fiebre, pérdida de peso injustificada, diarrea y cólicos estomacales, convulsiones, mareo o desmayos, palidez, presión en el pecho o ronquera, dificultad para respirar o falta de aire, sangrado, urticaria, sarpullido, morados, llagas en la piel o en la boca o garganta, inflamación de ojos, cara, labios, lengua o garganta, visión borrosa, debilidad y entumecimiento en brazos o piernas.
¿Cuáles son los más habituales?
- Etanercept (Embrel®): es una proteína humana con la capacidad de bloquear alguna de las sustancias llamadas citocinas (TNF-alfa), que intervienen en los procesos inflamatorios. Se utiliza desde el 2004 para el tratamiento de la psoriasis moderada y grave. Está aprobado también para el uso con niños mayores de 6 años. Suele observarse mejoría clínica en un periodo comprendido entre 12 y 24 semanas, y puede combinarse con fototerapia o con otros medicamentos sistémicos. Es el tratamiento que cuenta con más años de experiencia en el tratamiento de la enfermedad psoriásica.
¿Cómo se administra? Por vía subcutánea normalmente con dos inyecciones semanales inicialmente y durante 12 semanas, que se puede alargar indefinidamente como tratamiento de mantenimiento. Tipo de presentación: - Autoinyector: es un aparato en el que se administrará el medicamento sin ni tan siquiera ver la aguja.
- Jeringas precargadas, preparadas para ser administradas.
- Viales con el medicamento en polvo donde se deberá preparar el medicamento antes de inyectarlo.
Posibles efectos secundarios: siempre se deberá consultar con el médico si aparecen:
- Reacciones en la zona de inyección.
- Reacciones alérgicas.
- Cefaleas o dolor de cabeza.
- Náuseas, vómitos, acidez y dolor de estómago.
- Debilidad.
- Tos.
- Infecciones de vías respiratorias superiores, tipo resfriados, sinusitis, etc.
- Adalimumab (Humira®): es un anticuerpo humano con la capacidad de bloquear alguna de las sustancias llamadas citocinas (TNF-alfa), que intervienen en los procesos inflamatorios. Se utiliza desde el 2004 para los tratamientos de la psoriasis moderada y grave, y desde el 2008 para la artritis psoriásica. Suele observarse mejoría clínica en las 12 primeras semanas, y puede mejorar su eficacia al combinarse con metotrexato. Puede administrarse en niños a partir de los 4 años.
¿Cómo se administra? Por vía subcutánea normalmente cada 14 días. Tipo de presentación: - o Autoinyector o pluma: es un aparato en el que se administrará el medicamento sin ni tan siquiera ver la aguja.
- o Jeringas precargadas, preparadas para ser administradas.
- o Viales con el medicamento en polvo en el que se deberá preparar el medicamento antes de inyectarlo.
Posibles efectos secundarios: siempre se deberá consultar con el médico si aparecen.
- Reacciones leves pero comunes en la zona de inyección.
- Cefaleas o dolor de cabeza.
- Náuseas.
- Dolor de espalda.
- Infecciones de cualquier tipo, aunque son más comunes de tipo respiratorio.
- Lupus inducido para el tratamiento, que desaparecerá al retirar el tratamiento.
- Infliximab(Remicade®): es un anticuerpo parcialmente humano con la capacidad de interferir con algunas de las sustancias llamadas citocinas (TNF-alfa), que intervienen en los procesos inflamatorios. Se utiliza desde el 2006 para el tratamiento de la psoriasis moderada y grave. Al dar una respuesta rápida, es eficaz en personas con psoriasis graves de tipo eritrodérmica o pustulosa. Puede combinarse con otros medicamentos sistémicos, como por ejemplo, el metotrexato. Es el tratamiento con respuesta clínica más rápida.
¿Cómo se administra? En el hospital de día de referencia, por vía endovenosa y durante 2 horas. Habitualmente se iniciará el tratamiento administrándolo en las semanas 0, 2, 6, y 14 y, posteriormente, se administra una dosis de mantenimiento cada 8 semanas.
Posibles efectos secundarios: siempre se deberá consultar con el médico si aparecen: - Reacciones secundarias a la infusión durante el tratamiento y hasta 12 días después: fiebre, escalofríos, hipotensión, prurito o sensación intensa de picor, urticaria y dificultad respiratoria.
- Cefaleas o dolor de cabeza.
- Náuseas, acidez o dolor de estómago.
- Dolor de espalda.
- Secreción nasal.
- Ardor, picor o molestias en zona vaginal, u otros signos de candidiasis vaginal (infección por hongos vaginales).
- Infecciones normalmente respiratorias, pero también cutáneas, ginecológicas y urinarias.
- Tuberculosis, hasta los 6 meses de haber iniciado el tratamiento.
- Alteraciones cardíacas.
- Ustekinumab (Stelara®): es un anticuerpo humano con la capacidad de unirse a dos interleuquinas (IL12 y IL23), un tipo de las sustancias llamadas citoquinas (TNF-alfa), y modular así la respuesta inflamatoria de las células. Se utiliza desde el 2009 para los tratamientos de la psoriasis moderada y grave. La eficacia máxima se observará a partir de las semanas 20-24.
¿Cómo se administra? Por vía subcutánea inicialmente en las semanas 0 y 4 y posteriormente cada 12 semanas. Tipo de presentación: - Jeringas precargadas, preparadas para ser administradas. La administrará inicialmente la enfermera y posteriormente se valorará si lo puede hacer la misma persona o un cuidador.
Posibles efectos secundarios, siempre se deberá consultar con el médico si aparecen:
- Reacciones leves pero comunes en la zona de inyección.
- Cefaleas o dolor de cabeza.
- Mareo.
- Dolor de espalda.
- Infecciones de cualquier tipo, aunque son más comunes de tipo respiratorio.
- Golimumab (Simponi®): es un anticuerpo humano con la capacidad de unirse a unas sustancias llamadas citocinas (TNF-alfa), e inhiben así la formación de otras sustancias que intervienen en los procesos inflamatorios. Se utiliza desde el 2009 para el tratamiento de la artritis psoriásica. Puede combinar-se con otros medicamentos sistémicos como, por ejemplo, el metotrexato.
¿Cómo se administra? Por vía subcutánea normalmente con una inyección mensual y a la espera de observar los beneficios a las 12-14 semanas, si no fuese así, se debería valorar un cambio de tratamiento. Tipo de presentación: - Autoinyector: es un aparato donde se administrará el medicamento sin ni tan siquiera ver la aguja.
Posibles efectos secundarios: siempre se deberá consultar con el médico si aparecen:
- Reacciones en la zona de inyección.
- Reacciones alérgicas.
- Infecciones de vías respiratorias superiores, tipo resfriados, faringitis o inflamación de la faringea, laringitis, rinitis, etc.
- Anemia.
- Cefaleas o dolor de cabeza.
- Mareo, parestesia (sensación de hormigueo).
- Hipertensión arterial.
- Depresión.
- Insomnio.
- Náuseas, vómitos, acidez y dolor de estómago.
- Prurito o picor, alopecia o pérdida de cabello y dermatitis o inflamación de la piel.
- Certolizumab pegol (Cimzia®): es un anticuerpo parcialmente humano con la capacidad de bloquear algunas de las sustancias llamadas citocinas (TNF-alfa) que intervienen en los procesos inflamatorios. Se utiliza desde el 2013 para el tratamiento de la artritis psoriásica. Puede combinarse con otros medicamentos sistémicos como, por ejemplo, el metotrexato.
¿Cómo se administra? Por vía subcutánea inicialmente con dos inyecciones las semanas 0, 2 y 4, y como dosis de mantenimiento una inyección cada dos semanas, o incluso dos inyecciones cada cuatro semanas. Tipo de presentación: - Jeringas precargadas, preparadas para ser administradas.
Posibles efectos secundarios: siempre se deberá consultar con el médico si aparecen:
- Reacciones en la zona de inyección.
- Reacciones alérgicas.
- Infecciones bacterianas (abscesos) o víricas (herpes, resfriado común).
- Cefaleas, migrañas.
- Exantema (erupción de la piel acompañada de fiebre).
- Dolor de espalda.
- Secukinumab (Consentyx®): es un anticuerpo humano con la capacidad de unirse a una interleuquina (IL17A), un tipo de las sustancias llamadas citocinas (TNF-alfa), y de modular así la respuesta inflamatoria de las células. Se ha observado que tiene una eficacia mayor al resto de tratamientos biológicos, y por ese motivo la Agencia Europea del Medicamento (EMA) la ha aprobado como tratamiento de primera línea para el tratamiento de la psoriasis moderada y grave, y para la de la artritis psoriásica
¿Cómo se administra? Por vía subcutánea, inicialmente dos dosis el mismo día y una vez por semana hasta la semana 5, a partir de la cual se continuará con dos dosis el mismo día y una vez al mes normalmente cada 14 días. Tipo de presentación: - Autoinyector o pluma: es un aparato en el que se administrará el medicamento sin ni tan siquiera ver la aguja.
- Jeringas precargadas, preparadas para ser administradas.
Posibles efectos secundarios: siempre se deberá consultar con el médico si aparecen.
- Reacciones leves pero comunes en la zona de inyección.
- Congestión o secreción nasal y estornudos.
- Dolor de garganta.
- Picor.
- Infecciones de cualquier tipo, en que son las más comunes las de tipo respiratorio, como resfriados y sinusitis, y también varicela, fiebre tifoidea o cólera.
- Ixekizumab (Taltz®): es un anticuerpo parcialmente humano con la capacidad de unirse a una interleuquina (IL17A), un tipo de las sustancias llamadas citocinas (TNF-alfa), y de modular así la respuesta inflamatoria de las células. Se ha observado que tiene una eficacia mayor que el etanercept. Se utiliza desde el 2016 en el tratamiento de la psoriasis en placas moderada o grave en adultos.
¿Cómo se administra? Por vía subcutánea, inicialmente dos dosis el mismo día y se seguirá con una dosis cada dos semanas hasta la semana 12, a partir de la cual se continuará con una dosis cada 4 semanas. Si entre las semanas 16 y 20 no se presentan cambios positivos en la enfermedad, se debe valorar interrumpir el tratamiento, pero si se presenta una mejoría parcial, puede esperarse hasta las 20 semanas de tratamiento. Tipo de presentación: - Autoinyector o ploma: es un aparato en el que se administrará el medicamento sin ni tan siquiera ver la aguja.
- Jeringas precargadas, preparadas para ser administradas.
Posibles efectos secundarios: siempre se deberá consultar con el médico si aparecen:
- Reacciones leves, pero comunes en la zona de inyección.
- Náuseas.
- Infección de oído.
- Congestión o secreción nasal, estornudos o dolor de garganta .
- Pueden producirse infecciones fúngicas como la candidiasis por Candida albicans en los primeros meses de tratamiento.
- No está recomendado para personas con enfermedad de Crohn activa, ya que podría darse un empeoramiento.
-
Brodalumab (Kyntheum®): es un anticuerpo monoclonal totalmente humano del tipo IG2 con la capacidad de unirse con gran afinidad a una interleuquina (IL17A), un tipo de las sustancias llamadas citocinas (TNF-alfa), y bloquear así la respuesta inflamatoria de las citocinas proinflamatorias. Está aprobado su uso en España desde julio de 2018 para el tratamiento de la psoriasis cutánea moderada o grave en adultos.
¿Cómo se administra? Por vía subcutánea se inicia con una dosis en las semanas 0, 1 i 2, y posteriormente cada dos semanas. Si entre las semanas 12 y 16 no se presentan cambios positivos en la enfermedad, se tiene que valorar la interrupción del tratamiento, pero si se produce una mejoría parcial, se debería continuar el tratamiento hasta la semana 24 en la que se verá su máxima respuesta. Tipo de presentación:
- Jeringuillas precargadas, preparadas para ser administradas.
Posibles efectos secundarios: siempre habrá que consultar con el médico si aparecen:
- Reacciones leves, pero comunes en la zona de inyección.
- Infecciones leves del tracto respiratorio alto, faringitis o inflamación en la garganta, amigdalitis o inflamación de las amígdalas, etc.
- Disminución temporal y reversible de los neutrófilos o glóbulos blancos.
- Pueden producirse infecciones fúngicas como la candidiasis por candida albicans en los primeros meses de tratamiento.
- No está recomendado para personas con enfermedad de Crohn activa, ya que podría darse un empeoramiento.
- Guselkumab (Tremfya®): es un anticuerpo monoclonal totalmente humano del tipo (IgG1λ) con la capacidad de unirse con gran afinidad a una interleuquina (IL23), un tipo de citocina (TNF-alfa), y de bloquear así la respuesta inflamatoria de las citocinas proinflamatorias. Está aprobado su uso en España desde noviembre de 2017 para el tratamiento de la psoriasis cutánea moderada o grave en adultos.
¿Cómo se administra?Por vía subcutánea, se inicia con una dosis en las semanas 0 y 4, y posteriormente cada 8 semanas. Se debería observar una mejoría a partir de la semana 2. Si después de la semana 16, no se presentan cambios positivos en la enfermedad, hay que valorar interrumpir el tratamiento. La máxima eficacia se observará al cabo de veinte semanas y el efecto beneficioso suele perdurar a largo plazo. Tipos de presentación:- Jeringas recargadas, preparadas para administrarlas.
Posibles efectos secundarios: siempre se deberá consultar con el médico si aparecen:
- Infecciones de cualquier tipo, aunque son más comunes de tipo respiratorio.
- Cefaleas
- Diarreas u otras molestias gastrointestinales
- Urticaria u otras erupciones de la piel
- Molestias articulares
- Reacciones leves pero comunes en la zona de inyección
- Reacción de hipersensibilidad al medicamento.
- Abatacept (Orencia®): es un medicamento formado por una proteína de fusión, formada por una inmunoglobulina, unida al dominio extracelular de los linfocitos T que inhiben su activación mediante un bloqueo de la coestimulación. Está aprobado su uso en el tratamiento de la artritis psoriásica moderada o grave desde inicios de 2019. Es un medicamento muy seguro, pero con una eficacia inferior a los medicamentos biológicos anti-TNF, es decir, similares a los FAME. Es poco eficaz para las lesiones cutáneas.
¿Cómo se administra? Se suele combinar con el metotrexato, a pesar de que en personas que tienen alguna contraindicación puede suministrarse en monoterapia o de manera única. Se administra por vía subcutánea o endovenosa. Por vía endovenosa se realizará en el hospital de día de referencia, habitualmente en las semanas 0 i 2, posteriormente cada 4 semanas.
Por vía subcutánea y en dosis inferiores a la vía endovenosa, se administrará cada semana. Tipo de presentación:- Autoinyector: es un aparato en el que se administrará el medicamento sin ni tan siquiera ver la aguja.
- Jeringuillas precargadas, preparadas para ser administradas.
Posibles efectos secundarios: siempre se deberá consultar al médico si aparecen:
- Reacciones secundarias a la infusión durante el tratamiento y hasta 12 días después: fiebre, escalofríos, hipotensión, prurito o picor, urticaria y dificultad respiratoria.
- Cefaleas o dolor de cabeza.
- Infecciones normalmente respiratorias de vías altas y leves.
- Risankizumab (Skyrizi®): es un anticuerpo monoclonal parcialmente humano del tipo G1 (IgG1) con la capacidad de unirse a una interleuquina (IL23), un tipo de citocina (TNF-alfa), y de bloquear así la respuesta inflamatoria de las citocinas proinflamatorias. Está aprobado su uso en España desde mayo de 2019 para el tratamiento de la psoriasis cutánea moderada o grave en adultos.
¿Cómo se administra? Por vía subcutánea, se inicia con una dosis correspondiente a 2 inyecciones a la vez en las semanas 0 y 4, y posteriormente cada 12 semanas. Se debería observar una mejoría a partir de la semana 2. Si después de la semana 16, no se presentan cambios positivos en la enfermedad, se debe valorar interrumpir el tratamiento, aunque hay algunas personas que mejoran pasadas estas semanas. Tipos de presentación:- Jeringas precargadas, preparadas para ser administradas.
Posibles efectos secundarios: siempre se deberá consultar con el médico si aparecen:
- Infecciones de cualquier tipo, aunque son más comunes de tipo respiratorio
- Cefaleas
- Prurito
- Fatiga y astenia
- Reacciones leves pero comunes en la zona de inyección
- Reacción de hipersensibilidad al medicamento
- Tildrakizumab (Ilumetri®): es un anticuerpo monoclonal humanizado de alta afinidad para unirse a una interleuquina (IL23), un tipo de las sustancias llamadas citocinas (TNF-alfa), bloqueando así la respuesta inflamatoria de las citocinas proinflamatorias. Está aprobado su uso en España desde noviembre de 2019 para el tratamiento de la psoriasis cutánea moderada o grave en adultos.
¿Cómo se administra? Por vía subcutánea, se inicia con una dosis correspondientes a 1 inyección en la semana 0 y 4, y posteriormente cada 12 semanas. En personas con peso superior a 90Kg o según criterio médico, se podría valorar la administración de 2 inyecciones a la vez. Se debería observar una mejora total o parcial a partir de la semana 28, sino se debería interrumpir el tratamiento; sin embargo, aún se pueden observar mejoras pasadas estas semanas. Tipo de presentación:- Jeringas precargadas, preparadas para ser administradas.
Posibles efectos secundarios: siempre deberá consultarse con el médico si aparecen:
- Infecciones de trato respiratorio alto (laringe, faringe o cavidad nasal)
- Cefaleas o dolor de cabeza
- Gastroenteritis
- Diarrea
- Nauseas
- Dolor de espalda
- Reacciones leves pero comunes en la zona de inyección
- Reacción de hipersensibilidad al medicamento
3.3 Tratamientos biosimilares
La industria farmacéutica investiga nuevos tratamientos biológicos llamados medicamentos biosimilares, que son fármacos biotecnológicos comparables a los medicamentos biológicos de referencia. Si bien, no son idénticos a estos, sí que tienen indicaciones similares, y por supuesto, también efectos secundarios similares. Sería un error llamarlos biogenéricos, ya que en ningún caso el principio activo es el mismo.
Estos medicamentos para poder ser aprobado su uso, deberán pasar por unos controles específicos de similitud. Estos controles, a pesar de ser más estrictos que los que pueda pasar un medicamento genérico convencional, siempre requerirán un proceso de aprobación más corto que su biológico de referencia por el hecho de no ser un medicamento nuevo. Por ese motivo, juntamente con el hecho de no ser medicamentos vinculados a patentes, hace abaratar su coste final alrededor de un 30%.
La Agencia Europea del Medicamento (EMA) establece la posibilidad de extrapolar las indicaciones de los medicamentos biológicos a los biosimilares y ha elaborado ciertas directrices para sustituirlos correctamente, pero deja en manos de las autoridades de cada país la posibilidad de intercambiarlos. Sin embargo, muchos autores aseguran que se trataría de un cambio real de tratamiento, con posibles variaciones de efectos.
Actualmente ya se comercializan los siguientes biosimilares:
- del Infliximab, son el Inflectra®, el Remsima®, el Flixabi® (nombre comercial) y el Zessly®.
- del Etanercept, son el Benepali® y el Erelzi ®.
- Del Adalimumab son el Amgevita®, y el Imraldi® y el Hyrimoz®.
Control de la situación de saludpP@)
Para que la persona con enfermedad psoriásica pueda llevar una vida con normalidad y tenga un nivel óptimo de autonomía en su autocura, es imprescindible que asuma la responsabilidad de su situación de salud y se implique activamente en su control.
1. Fuentes de información; 2. Control y gestión del picor; 3. Control y gestión del dolor; 4. Higiene de la piel; 5. Hidratación de la piel; 6. Alimentación; 7. Actividad física, Ejercicio físico y deporte; 8. Aplicación de los tratamientos; 9. Exposición solar; 10. Terapias complementarias; 11. Autoestima y aceptación; 12. Relaciones con otras personas; 13. Gestión y control del estrés. 14. Enfermedad psoriásica y Covid-19.
1. Fuentes de información
Vivimos en una época en la que disponemos de información abundante. La información acerca de la enfermedad psoriásica puede ser compleja y confusa. La manera de encontrar información precisa y actualizada se realiza usando fuentes fiables y prestigiosas, como las revistas especializadas, los centros y las organizaciones especializadas en enfermedad psoriásica y las páginas web respectivas, las organizaciones de profesionales de la salud, así como las agencias gubernamentales. Tiene una importancia especial que las fuentes de información de internet que se utilizan sean seguras y de calidad, y en ese sentido existen para todos los públicos instrumentos de apoyo fáciles de utilizar como el cuestionario para evaluar páginas web sanitarias según criterios europeos, que ayudan a discriminar si una fuente es fiable o no.
2. Control y gestión del picor
La palabra “psoriasis” etimológicamente proviene de la palabra “psor” que quiere decir “picor”.
El picor se define como un hormigueo o irritación en la piel que provoca un deseo de rascarse, cuyo origen está en la respuesta que da el sistema nervioso central a agresiones tanto del exterior como a reacciones de las propias células de la piel. En muchos casos el picor en la psoriasis cutánea puede llegar a ser un síntoma con un mayor impacto en la calidad de vida que la misma apariencia de las placas. Hay entre un 70 y un 90 % de las personas con psoriasis que tienen picor. Este picor es muy diferente al que se puede sentir en otras enfermedades dérmicas; no está asociada a la gravedad de la enfermedad, puede llegar a sentirse tanto en las lesiones como en zonas de piel aparentemente sana, y en muchos casos está asociada al estrés que genera la misma enfermedad. Es capaz de alterar el sueño, el estado anímico, la capacidad de concentración, incluso el hambre, lo cual puede llegar a provocar sufrimiento.
En la enfermedad psoriásica, en muchos casos, el inevitable rascado inducido por el picor que se sufre puede provocar nuevas lesiones por el llamado efecto Koebner .
Desencadenantes del picor:
- Piel seca o deshidratada
- Irritación debido a productos químicos de limpieza, cosmética, etc.
- Exceso o falta de higiene
- Contacto con plantas urticantes o picadas de mosquitos u otros insectos
- Calor excesivo
- Sudoración excesiva
- Uso de ropa sintética
- Uso de roba demasiado arrapada
- Alergia a algún alimento o medicamento
- Estrés
Recomendaciones:
- Mantener una buena hidratación de la piel, ya que mejora la salud de la piel y disminuye el enrojecimiento e inflamación.
- Evitar la acumulación de escamas con productos queratinolíticos.
- Aplicar frío local, como compresas frías, guardadas en el congelador o, incluso, mantener las cremas y aceites hidratantes en la nevera y aplicarlos fríos. No se deben aplicar cubitos directamente sobre la piel.
- Evitar los baños con agua muy caliente, por encima de 38ºC, y no superar los 20 minutos.
- Utilizar gel de baño con pH ligeramente ácido, entre 4 y 4,5.
- Utilizar ropa holgada y evitar tejidos sintéticos.
- Aplicar arcilla verde, compresas mojadas con camamila, o gel de aloe vera (si esta se tolera bien).
- Consultar con el especialista la posibilidad de utilizar fármacos con función antihistamínica o incluso anestésica tópica.
- Realizar técnicas de control y gestión del estrés, como técnicas de relajación, yoga, meditación, etc.
- Promover el tiempo de ocio y actividades para distraer la atención como danza, teatro, pintura, etc.
- Evitar consumir alimentos excitantes como el café y bebidas de cola.
3. Control y gestión del dolor
En la enfermedad psoriásica el dolor puede presentarse de dos maneras diferenciadas: el que acompaña las lesiones de la piel y el que está relacionado con la inflamación articular.
El dolor relacionado con las lesiones de la piel, sobre todo cuando se localizan en manos y pies en personas con psoriasis palmoplantar, suele ser un dolor agudo relacionado con la pérdida de integridad de la piel, y puede empeorar con el contacto directo con la lesión y puede mejorar una vez cicatriza. Las personas que lo sufren tendrán dificultades tanto para andar como para manipular objetos con las manos.
El dolor relacionado con la inflamación articular, en el caso de la artritis psoriásica , suele ser de larga duración, empeora a medida que avanza el día y mejora sólo cuando se trata y se resuelve la inflamación. Este dolor está acompañado de edema, entumecimiento y pérdida de movilidad de las articulaciones afectadas, y puede, en los casos más graves, dificultar que la persona lleve a cabo sus actividades de la vida diaria.
El dolor es el síntoma que más afecta a la calidad de vida de las personas que conviven con la enfermedad psoriásica.
El dolor influye en el estado de ánimo de las personas y puede llegar a provocar estados de decaimiento y ansiedad y, al mismo tiempo, se verá afectado por el estrés de la misma enfermedad, lo cual dará lugar a un círculo vicioso en el que el dolor genera ansiedad y la ansiedad aumenta el dolor. A fin de poder salir de este círculo vicioso es importante comunicarlo a la enfermera y al médico especialista para poder llevar a cabo un tratamiento adecuado para eliminarlo o paliarlo, y compartir con las personas cercanas esta sensación de dolor.
4. Higiene de la piel
Es muy importante que las personas con enfermedad psoriásica, concretamente las que sufren lesiones cutáneas, tengan unos buenos hábitos de higiene, tanto para evitar la infección de las lesiones como para mantener la piel hidratada y evitar así la sequedad y la acumulación de escamas.
Consejos para la higiene personal cuando haya o no lesiones psoriásicas:
- No es necesario ducharse diariamente con jabones y productos de higiene, excepto en casos excepcionales de sudoración, por ejemplo, después del deporte o en épocas de calor. Es suficiente asegurar una buena higiene diaria de zonas de especial cuidado como las manos, axilas, pies y genitales con jabones adecuados.
- El uso reiterado de jabones y productos de higiene personal en general dañan la capa hidrolipídica y la flora natural de la piel. Es por ello que es preferible usar productos específicos para la persona con psoriasis, con pH ligeramente ácidos y cercanos al pH de la piel, entre 4,5 – 5, que son menos invasivos y más respetuosos con la protección natural de la piel. Hay que evitar, por lo tanto, los productos que contengan alcoholes, perfumes, parabenes, y otros componentes irritantes.
- Si es posible, es preferible realizar baños de 10-20 minutos con agua tibia, pero no muy caliente, ya que la piel estará más tiempo en contacto con el agua. Se pueden añadir aceites, sales, avena u otras sustancias emolientes, para aumentar la hidratación y beneficiarse de sus propiedades calmantes y regeneradoras.
- No se deben utilizar guantes de crin ni esponjas que hagan efecto “peeling”, puesto que favorece el efecto Koebner.
- Secarse con toallas suaves y per contacto, sin roce.
- En el caso de tener lesiones en el cuero cabelludo, hay que evitar el uso directo de secadores o fuentes de calor que puedan quemar la piel.
- Asegurarse de cortar y limar correctamente las uñas, para evitar provocar lesiones en el rascado.
- No se deben usar los cepillos de uñas para evitar provocar lesiones por roce.
5. Hidratación de la piel
Las personas con enfermedad psoriásica, tengan o no placas o lesiones en la piel, tienen tendencia a tener la piel seca y deshidratada. Una piel deshidratada contendrá menos grasas, ya que ha habido una disminución de la capa cornea (capa más externa de la piel) y eso provocará una pérdida excesiva de agua y líquidos o grasas por evaporación a través de la piel. La hidratación de la piel empieza de dentro hacia fuera, es decir, se debe mantener una correcta ingesta de agua y líquidos. Además, para evitar una excesiva deshidratación de la piel, hay que aplicar cremas y aceites que ayudan a regular esa función ya sea por provocar un efecto barrera o por nutrir tanto las células epiteliales como la flora que las cubre. Una piel hidratada tendrá más capacidad de regeneración, será más flexible y permitirá penetrar mejor a los tratamientos tópicos que se necesitan. Estos conceptos serán válidos también para las zonas donde haya lesiones, siempre y cuando no haya contraindicaciones expresas.
Tipo de productos que ayudarán a prevenir la deshidratación de la piel, y/o la nutrirán:
- Cremas hidratantes: son emulsiones (mezcla de dos líquidos no miscibles) que tendrán como objetivo aportar grasas y agua a la piel, y a la vez, fijar esta agua a las células de la piel y crear un efecto barrera para evitar la evaporación. Existen muchas formulaciones diferentes de cremas hidratantes, en función de lo que se quiera conseguir. Algunos de los componentes que se suelen encontrar, a parte del agua son:
- Aceite mineral, vaselina, parafina: son subproductos líquidos o sólidos que se obtienen de la destilación del petróleo crudo y tienen la capacidad de crear una barrera que evitará la evaporación del agua a través de la piel.
- Propilenglicol: es un compuesto orgánico con capacidad humectante y lubricante, entre otras.
- Lanolina: es una cera producida por la piel de algunos mamíferos y que se utiliza en farmacia y cosmética por su facilidad de ser absorbida por la piel, es humectante y emoliente.
- Urea: es un compuesto orgánico subproducto de la degradación de proteínas y que tiene la capacidad de retener el agua dentro de las células de la capa cornea (capa más externa de la piel).
- Glicerina: es un subproducto de las grasas, con capacidad lubricante y humectante.
- Otros agentes de reconstrucción como: colágeno, proteínas, elastinas, ácido hialurónico y vitaminas.
- Conservadores: como los parabenos de cadena corta, entre otros. Los parabenos han suscitado mucha controversia porque algunos tienen efectos adversos. Los de cadena corta no presentan estos efectos indeseables y tienen capacidad conservadora en productos de dermocosmética.
- Aceites y mantecas vegetales: producto orgánico que se obtiene de semillas u otras partes de plantas que contienen grasas. Pueden extraerse por prensado o mediante disolventes. Tienen capacidad emoliente y nutritiva de la piel, debido al alto contenido en nutrientes como vitamina E, ácidos grasos esenciales, vitaminas, etc. Su contenido en nutrientes será más alto en los que se hayan extraído per prensado y a temperaturas ambientales. Algunos ejemplos son el aceite de almendras, el aceite de rosa mosqueta, la manteca de Karité, el aceite de argán o la manteca de coco.
6. Alimentación
Las personas con enfermedad psoriásica deberían tener unos hábitos de alimentación saludable. Existe mucha controversia respecto a la alimentación para las personas con enfermedad psoriásica, pero no hay una recomendación expresa, tampoco hay alimentos prohibidos y en ningún caso hay alimentos con efectos milagrosos. Lo que sí es cierto es que una alimentación saludable ayudará a mantener el equilibrio del sistema inmunitario y un buen estado de la piel y las articulaciones. Una alimentación saludable asegurará la ingesta de nutrientes imprescindibles para que tengan un buen funcionamiento.
Las personas con enfermedad psoriásica tienen más propensión a sufrir enfermedades metabólicas como el sobrepeso y la obesidad, la hipertensión arterial, la diabetes, la dislipemia, así como la enfermedad cardíaca y la enfermedad inflamatoria intestinal. Éstos trastornos de salud tienen una relación íntima con los hábitos alimentarios. Es por este motivo que es importante tener unos buenos hábitos alimentarios con el fin de hacer una buena prevención de estas enfermedades.
Por otro lado, existen estudios que señalan cierta correlación entre la enfermedad celíaca y la enfermedad psoriásica, y aunque todavía no hay un consenso médico, es interesante descartar el diagnóstico de enfermedad celíaca (intolerancia al gluten) para saber si se deberán evitar los alimentos que contienen gluten.
A parte de estas apreciaciones, y siguiendo siempre las pautas de una alimentación saludable, se recomienda seguir estos consejos:
- Consumir diariamente vegetales y frutas. Son fuente de vitaminas y minerales que tendrán un papel importante en el buen funcionamiento del sistema inmunitario, en la piel y en las articulaciones. Por ejemplo, la provitamina A o betacarotenos, presente en los vegetales y frutas de colores anaranjados, rojizos y amarillentos, contribuyen al mantenimiento y reparación de la piel; o el magnesio, importante para el buen funcionamiento del sistema osteoarticular, también contenido en los vegetales de hoja verde. Es importante consumir los vegetales y frutas de proximidad y de temporada para asegurar un alto valor nutricional.
- Comer todos los días aproximadamente dos puñados de frutos secos crudos y semillas, ricos en ácidos grasos esenciales como el omega 3, que tiene una acción antiinflamatoria; el omega 6, que tiene una acción reguladora de la inflamación; el magnesio, importante para el buen funcionamiento del sistema osteoarticular; el zinc para el sistema inmunitario y el selenio, antioxidante importante en las enfermedades en las que hay un gran recambio celular.
- Todos los alimentos derivados de cereales consumidos diariamente, como el pan, la harina, la pasta y el arroz, entre otros, deben ser preferentemente integrales, para asegurar una aportación suficiente de fibra ya que son importantes para mantener un peso corporal adecuado y una buena salud intestinal. Los minerales, como el magnesio son importantes para el buen funcionamiento del sistema osteoarticular y el zinc lo es para el sistema inmunitario. Así mismo, el selenio es un antioxidante importante en las enfermedades en las que hay un gran recambio celular.
- Tomar aceite de oliva virgen porque contiene un alto contenido en vitamina E, entre otros, porque es un gran antioxidante, protege la piel e interviene favorablemente en el funcionamiento del sistema inmunitario.
- Potenciar el consumo de pescados respecto a la carne, o asegurar la toma de pescado cuatro veces a la semana, de las que dos deberían ser de pescado azul. El pescado es fuente de vitamina D, que tiene una acción reguladora del sistema inmunitario. El pescado azul es rico en omega 3 que tiene una acción antiinflamatoria. La carne, ya sea blanca o roja, contiene una sustancia llamada ácido araquidónico que potencia ciertas moléculas responsables de la inflamación; los pescados también la contienen, pero en menor proporción.
- Se deben consumir huevos de calidad, que también son una fuente de ácidos grasos omega 3.
- La ingesta de lácteos actualmente suscita mucha controversia, y no hay un consenso en cuanto a las recomendaciones sobre su consumo. A pesar de no haber una recomendación clara, cabe decir que la leche contiene ácido araquidónico, un ácido graso que potencia ciertas moléculas responsables de la inflamación. Por otro lado, los derivados fermentados lácteos, como el yogur y el kéfir, suelen recomendarse porque contienen probióticos beneficiosos para el equilibrio de la flora intestinal.
- Consumir agua suficiente para asegurar una hidratación correcta de la piel. Se recomienda ingerir de 1,5 a 2 litros de líquido al día.
- Evitar consumir alcohol, y sobre todo si se está siguiendo un tratamiento farmacológico.
- Evitar consumir bebidas excitantes que contienen cafeína, teína o cola.
7. Actividad física, ejercicio físico y deporte
La persona con enfermedad psoriásica, como cualquier persona que no tenga ninguna contraindicación expresa, deberían mantener una actividad física planificada o ejercicio físico habitual. Los especialistas recomiendan, en general, realizar un mínimo de 30-45 minutos de ejercicio físico aeróbico mínimo 5 días a la semana, y anaeróbico, es decir, de fuerza muscular unos 2 o 3 días alternos a la semana, como puede ser caminar, nadar y pedalear.
Las personas con psoriasis cutánea de tipo moderada o grave tendrían que evitar los deportes de contacto a fin de disminuir el riesgo de lesiones o pérdida de integridad cutánea, así como asegurar una buena higiene posterior a la práctica de ejercicio físico para evitar que el exceso de sudoración irrite la piel afectada. En el caso de la natación en piscina, también se recomienda la ducha posterior para eliminar los restos de cloro.
En el caso de personas con artritis psoriásica, las recomendaciones variarán en función del momento evolutivo de la enfermedad. Si está controlada y no hay inflamación articular activa, no habría contraindicaciones específicas, pero si hay inflamación, rigidez o dolor, se deberían evitar ejercicios que comporten impacto articular, como puede ser correr o saltar. También se debería evitar hacerlo las primeras horas del día cuando hay más rigidez. Es recomendable consultar siempre con el especialista, reumatólogo, fisioterapeuta o rehabilitador, cuál sería el tipo de ejercicio recomendado y el tiempo e intensidad adecuados.
De modo general, el deporte más recomendado para cualquier persona que tenga enfermedad psoriásica o no, y siempre y cuando no haya una contraindicación del profesional de la salud, será aquel que le guste a la persona y le haga sentir feliz y motivada. Teniendo en cuenta esto, será importante que la persona se marque objetivos asequibles y viables para su condición física.
La práctica de ejercicio físico adecuado aporta beneficios tanto físicos como emocionales.
Beneficios físicos:
- Disminuye el riesgo de síndrome metabólico, y ayuda a disminuir o mantener un peso adecuado, a disminuir el colesterol “malo” o LD (responsable del riesgo cardiovascular), aumentar el colesterol “bueno” o HDL (protector cardiovascular), y a reducir el riesgo de hipertensión arterial.
- Ayuda a mejorar o mantener la salud cardiovascular.
- Mejora la efectividad de los medicamentos y, por lo tanto, a la larga puede llegar a hacer disminuir las dosis necesarias.
- En personas con artritis psoriásica, si la actividad no está contraindicada y es la adecuada, mejorará la movilidad de las articulaciones, la flexibilidad, la coordinación muscular y los reflejos.
Beneficios psicoemocionales
- Aumenta la secreción de endorfinas, lo que produce una sensación de bienestar tanto físico como emocional, mejora el estado de ánimo y ayuda a la gestión del estrés (linkar factor modificables, estilo de vida).
- Habitualmente el ejercicio físico se hace en grupo. Este hecho ayuda a mejorar la capacidad de relacionarse y el autoconcepto, y disminuye la sensación de rechazo y estigma social.
8. Aplicación de los tratamientos
Se diferencian los siguientes tipos de tratamientos: 8.1 Tratamientos tópicos (en la piel); 8.2 Tratamientos vía parenteral (inyectables)
8.1 Tratamientos tópicos (en la piel)
Es importante que para optimizar el efecto de los tratamientos tópicos se tengan en cuenta algunas recomendaciones a la hora de aplicarlos:
- Asegurar la aplicación habitual de aceites o cremas hidratantes, que mejorará la penetración en la piel de principios activos de los tratamientos tópicos.
- Se tienen que aplicar las pomadas o cremas en pequeñas cantidades en el centro de la placa y con un masaje de 2 a 4 minutos, esparciéndolas hasta conseguir una capa fina y homogénea.
- Si se prefiere, se pueden usar guantes para aplicar el producto, pero no con gasas ni algodón, puesto que el roce puede provocar lesiones o traumatismos en la piel afectada y, además, se malgasta el producto.
- Aplicar el producto únicamente sobre las placas, nunca en la piel sana.
- Se debe retirar el excedente de crema o pomada con una toalla, no dejarlo.
- En zonas como codos y rodillas es preferible usar productos de textura grasa, para aumentar su absorción y dar más flexibilidad a la piel.
- Cuando haya pliegues en la piel o grandes extensiones, es preferible el uso de fórmulas en forma de gel, ya que son más fáciles de aplicar.
- En los tratamientos para el cuero cabelludo se recomienda aplicar el producto o productos antes de ir a dormir, únicamente en las zonas donde hay lesiones, separando el cabello en líneas y aplicando pequeñas cantidades. Si conviene, también hay que ponerlo en la nuca, detrás de las orejas, y alrededor de la línea de inicio del cabello. En todos los casos, se debe realizar un masaje para ayudar la absorción del tratamiento. Al levantarse, hay que retirar los residuos que puedan quedar con un cepillo o peine, o lavarse la cabeza.
- Para el tratamiento de las uñas hay lacas específicas, pero también se puede hacer con las cremas que pueden ser las mismas que para el resto del cuerpo. Se deben aplicar pequeñas cantidades de crema sobre la uña desde la cutícula hasta la zona más distal, haciendo un masaje. Suelen ser tratamientos largos y poco efectivos.
- En el tratamiento de las palmas de las manos y las plantas de los pies se recomienda primeramente retirar anillos u otros broches, lavar y secar con suavidad la zona dejándola un poco húmeda. Tanto en las palmas de las manos como en las plantas de los pies, normalmente, se usan pomadas o ungüentos de textura grasa que se aplicarán en pequeñas cantidades y se esparcirán mediante un masaje hasta hacer una capa fina. Finalmente, se retirará el excedente.
- Cuando se prescriba aplicar el tratamiento con oclusión, cubriendo la zona tras aplicarlo. Se hará, por ejemplo, en el cuero cabelludo cubriendo todo el cabello con una gorra impermeable o una toalla; en las palmas de las manos se hará con guantes de goma, plástico o vinilo, siempre y cuando no haya contraindicaciones; en las plantas de los pies envolviéndolas con film o con calcetines de piscina y, en las uñas se hará con dedales de goma, plástico o vinilo sellados con esparadrapo.
8.2 Tratamientos vía parenteral (inyectables)
Los tratamientos que se aplican mediante inyectable suelen presentarse en tres formatos diferentes: autoinyectores, jeringas precargables o, menos habitual, viales. Se debe tener en cuenta que cada fabricante tendrá unas especificaciones a la hora de utilizar el tratamiento, y será la enfermera la que dará a la persona la información necesaria para utilizarlo de manera correcta. Aun así, se deben seguir unas recomendaciones generales:
- Antes de empezar el procedimiento, habrá que lavarse las manos y limpiar la zona de inyección.
- Se debe retirar la protección del autoinyector o la jeringa precargada.
- Formar un pliegue con la piel, pellizcando suavemente en la zona donde se administrará el tratamiento.
- Se debe administrar el medicamento según las instrucciones específicas en cada caso, normalmente en un ángulo de 90 grados con la piel y presionar el émbolo hasta el final.
- Continuar sujetando el pliegue formado hasta retirar el autoinyector o la jeringa, manteniendo el ángulo de 90 grados con la piel.
- Si se observan reacciones locales o generalizadas anormales, o existe cualquier duda, hay que comunicarlo a la enfermera o al médico especialista.
9. Exposición solar
Aunque hay un porcentaje pequeño de personas con enfermedad psoriásica con afectación de piel que presentan fotosensibilidad y la exposición solar les provoque un brote, la mayoría de ellos se benefician de la exposición controlada y consiguen controlar los brotes o incluso eliminar las lesiones.
El sol envía luz a infinidad de longitudes de onda diferentes, el UVA (luz ultraviolada A) y la UVB (luz ultraviolada B) son las que se ha demostrado que tienen un efecto terapéutico. A la vez también son las responsables de las quemaduras solares y de los efectos nocivos por sobreexposición a largo plazo. La exposición solar favorece la síntesis de vitamina D en la piel a partir de un derivado del colesterol. Este intervendrá en el sistema inmunitario regulando la respuesta inflamatoria.
Para aprovechar los beneficios de una exposición solar correcta y minimizar los riesgos a corto y largo plazo se deberían seguir las siguientes recomendaciones:
- Hacer una exposición gradual, empezando por unos minutos hasta un máximo de 10-15 minutos al día sin protección solar si no hay ninguna contraindicación expresa. Una vez pasado este tiempo, habría que usar protección solar.
- Conocer el fototipo de la piel para poder escoger la protección más adecuada. Existen 6 en función de la tonalidad de la piel y la capacidad de bronceado, pero el mínimo que se debe usar es un factor de 30. Hay que utilizar también protección solar en las placas de psoriasis; durante el rato que se está expuesto al sol hay que ir aplicando más protección aproximadamente cada hora.
- Evitar las horas de radiación solar directa, entre 12h y 16h, sobre todo en temporada de verano.
- Aumentar la protección en zonas de más altitud y en zonas geográficas cercanas al ecuador.
- Mantener todas estas precauciones también los días nublados puesto que los rayos cruzan las nubes.
- Prestar especial atención en la presencia de agua, de arena y de nieve, ya que los rayos solares se reflejan en ellos.
- Consultar siempre con la enfermera o el dermatólogo si el tratamiento que se está siguiendo, ya sea tópico o sistémico, es fotosensibilizante o está contraindicado tomar el sol por algún motivo. También las personas que hacen fototerapia.
- Consultar con la enfermera o el médico especialista si tras la exposición se observan lesiones o quemaduras solares.
- Evitar el uso de productos con protección solar que contengan alcohol y perfumes.
- Utilizar un producto “aftersun” para después de la exposición solar que contenga antirradicales libres, como la vitamina C, y que tenga un efecto hidratante, calmante, regenerante y antiinflamatorio.
- Beber agua y líquidos durante el tiempo de exposición.
- Utilizar gafas de sol homologadas con los filtros adecuados para proteger de las radiaciones infrarrojas y ultravioletas.
- Usar sombrillas, sombreros y otros utensilios que tengan un “efecto barrera” ayudarán a minimizar el riesgo de sobreexposición.
- Se debe tener una atención especial con los niños. Los niños de menos de 6 meses tienen que evitar cualquier exposición solar directa, y hasta los 3 años se tiene que reducir al mínimo y siempre con protección máxima.

10. Terapias complementarias
La enfermedad psoriásica es una enfermedad crónica en la que el tratamiento alopático o convencional no siempre consigue un éxito completo. En muchas ocasiones, las placas de psoriasis no terminan de blanquearse, y ni el dolor o molestia articular termina de desaparecer. Por este motivo y por otros de tipo ideológico, las personas pueden recurrir a terapias complementarias que responden a una conceptualización diferente de las curas de salud.
Hay muchas terapias diferentes, algunas que se centran más en la parte física, emocional, espiritual o energética. También hay que entienden la persona como un todo, intentando siempre buscar el equilibrio en todos sus aspectos o componentes: físico, mental, emocional, energético o espiritual.
Actualmente algunos representantes de la medicina alopática o convencional hacen esfuerzos para intentar integrar estas terapias. En contra de esta integración juega el hecho de que hoy en día no existen suficientes evidencias científicas de su eficacia, a pesar de que en algunos casos haya evidencias empíricas, como es el caso de las terapias vinculadas a las culturas de algunas zonas geográficas.
En general, aunque habría que valorar cada caso, no suponen ningún problema para la salud y son seguras, y en muchos casos pueden ser un muy buen complemento de los tratamientos médicos convencionales o alopáticos cuando la enfermedad está en fase activa. Con finalidades preventivas pueden ser de gran ayuda para modificar hábitos y conductas poco favorecedoras de la salud, ya que en la mayoría de las terapias complementarias se busca el equilibrio en todos los aspectos de la persona, incluso el físico.
La recomendación general siempre es la de prudencia; conocer la terapia, consultarlo con la enfermera, médico o especialista para valorar las posibles interacciones, y encontrar referencias sobre el profesional que la llevará a cabo.
Algunas recomendaciones desde el punto de vista de la naturopatía que se suelen acompañar a los tratamientos convencionales:
- Tener una alimentación rica en vegetales, frutas, cereales integrales (preferentemente sin gluten; como el arroz, el trigo, el alforfón o el frijol, entre otros), frutos secos y semillas. Tomar con moderación pescado azul y blanco, y carnes blancas de forma esporádica. Disminuir o evitar los lácteos, gluten (sobre todo el trigo, pero también la cebada, el centeno, la avena, la espelta, el kamut y el triticale), alimentos azucarados, grasos, y procesados. Potenciar alimentos frescos, ecológicos, de proximidad y temporada.
- Si es necesario, tomar complementos de:
- ácidos grasos Omega-3, con poder antiinflamatorio y omega 6 en cantidades adecuadas para evitar desequilibrios, ya que en una dieta saludable la proporción de ácidos omega-6 debería ser aproximadamente de dos a cuatro veces más grande que la de omega-3; ambos son grasas poliinsaturadas, consideradas esenciales porque el cuerpo no puede producirlas y se tienen que obtener del exterior.
- glucosamida y sulfato de condroitina. Estas son dos sustancias proteicas presentes en el tejido articular. La glucosamida tiene un papel importante en la reparación del tejido articular y la condroitina proporciona elasticidad a los tejidos. Hay estudios que demuestran que emplearla disminuye el dolor y la inflamación en artritis.
- metilsulfonilmetano, o MSM, es un compuesto sulfuro orgánico que se encuentra en la naturaleza, en las frutas, en las verduras, en los granos y en los animales, y forma parte del tejido conectivo en general. Según algunos estudios que se han realizado, aunque no son concluyentes, se ha observado que reduce la inflamación y el dolor en la artritis.
- antioxidantes como las vitaminas A, C y E, y el selenio. La función antioxidante de algunas vitaminas y minerales ayudarán a neutralizar el exceso de radicales libres. En las enfermedades en las que hay un alto recambio celular, justamente debido a ello, se generan muchos radicales libres, sustancias de rechazo resultante del metabolismo, que en elevadas cantidades pueden ser perjudiciales.
- Incluir en el tratamiento la fitoterapia, sustancias obtenidas de las plantas como:
- el gel de aloe vera aplicado sobre las lesiones; extraído directamente de la planta de aloe. Tiene una acción cicatrizante, emoliente y antiinflamatoria gracias a varias sustancias de las que está constituido, como ciertos mucílagos y polisacáridos (moléculas de tamaño grande).
- el vinagre de manzana diluido en agua y aplicado en el cuero cabelludo tiene un efecto antipruriginoso, alivia el picor, siempre y cuando no haya heridas, ya que podría irritarlas.
- cremas con capsaicina proveniente del chile, que tiene un efecto calmante. La capsaicina impide la acumulación de un neuropéptido, molécula del sistema nervioso, llamado sustancia P, que bloquea la transmisión de la sensación de dolor y picor durante unas 4 a 6 horas.
- baños con avena. Aunque no existen estudios que lo corroboren, hacer baños con avena ayuda a calmar el picor y a hidratar, nutrir y regenerar la piel. Se trata de dejar reposar la avena en agua tibia durante unos minutos y sumergir-se durante unos 20-30 minutos.
- la cúrcuma, bien sea como especies en la comida o en forma de comprimidos. Se ha observado que la curcumina, contenida en la cúrcuma, tiene la capacidad de alterar la respuesta inflamatoria del sistema inmunitario, y presenta así un poder antiinflamatorio importante. Por otro lado, y debido a su composición en nutrientes, también presenta propiedades antioxidantes, muy necesarias en enfermedades en las que existe un gran recambio celular, como es la enfermedad psoriásica.
- el jengibre ya sea en extracto o comprimidos, como en especie con la comida. Se han realizado estudios en los que se ha observado que el jengibre tiene propiedades analgésicas y antiinflamatorias en las personas con artritis.
- Llevar a cabo técnicas de balnearioterapia, ya sea en balnearios o en aguas termales si es posible, o en casa mediante la realización de baños con sal marina, sales disueltas del mar Muerto o con sales de Epson. Estos diferentes tipos de sal tienen composiciones minerales diferentes pero que presentan propiedades calmantes, regeneradoras y antiinflamatorias, tanto para la piel como para las articulaciones con inflamación; así como la aplicación de barros y argilas en forma de cataplasmas, como por ejemplo la argila verde, que presentan propiedades calmantes, antiinflamatorias y regenerantes.
- Aromaterapia, con el uso de aceites esenciales, ya sea en forma tópica con masajes como en nebulización ambiental: aceite esencial de lavanda, árbol de té, camamila, rosa, romero...
Siempre que la persona lo desee, son recomendables técnicas o métodos como la meditación, yoga, taichí, y otros que se centran en llegar al equilibrio tanto físico como mental. El medio para conseguirlo puede ser a través de la respiración, los estiramientos o ejercicios especiales que ayudarán a relajar el cuerpo, y mejorarán por ejemplo la circulación sanguínea, la movilidad articular, los procesos inflamatorios, el estado de ánimo o la capacidad de gestión del estrés.
Por otro lado, la acupuntura o la acupresión, que forman parte de la medicina tradicional china, se basan en estimulación de determinados puntos del cuerpo, ya sea con la inserción de agujas o con la presión ejercida con semillas o con los mismos dedos. El objectivo es desencadenar ciertas respuestas orgánicas que promueven la autocuración del cuerpo, lo que consigue disminuir el dolor, la inflamación o la relajación.
El Reiki también es un ejemplo de sistema de promoción de la salud o acompañamiento en procesos de enfermedades, que trabaja la energía del cuerpo buscando el equilibrio y consiguiendo por ejemplo la relajación física o mental.
Ver los consejos de salud ante las terapias complementarias
11. Proceso de aceptación y autoestima
Desde el momento en el que una persona es diagnosticada de una enfermedad crónica se inicia un proceso dinámico hacia la aceptación del nuevo estado de salud. El reconocimiento de este nuevo estado se identifica en un sentimiento de pérdida, y ello hace vivir un duelo. Este duelo es similar al que se viva cuando se pierde a una persona, animal u objeto querido; así pues, también sucede cuando se trata de la propia salud, algo que forma parte de la persona. Existe en diferentes etapas, pero no siempre se pasará por todas, ni todas las personas en el mismo orden, ni durante el mismo tiempo, ni tampoco no todo el mundo podrá llegar a la aceptación, incluso, habrá quien pueda quedarse estancado en alguna de ellas. Todo ello dependerá de las características de cada persona, de la información que tengan sobre la enfermedad, de los recursos personales y del entorno a los que pueda acceder, de la etapa vital que se esté viviendo, de la enfermedad en sí y de lo avanzada que esté. La relación con los profesionales sanitarios que acompañan este proceso será también un factor clave en la evolución de la persona hacia la aceptación.
Existen varios autores que hablan acerca de dicho proceso, en este caso se explican las etapas que describió Elisabeth Kübler Ross sobre el proceso de aceptación:
- Negación: la persona tras conocer el diagnóstico no podrá creer lo que le está pasando, pensará que se trata de un error de diagnóstico y puede, incluso, abandonar el tratamiento y no seguir las indicaciones. Esta reacción sirve para amortizar el dolor que provocará el diagnóstico y dará a la persona un tiempo para hacerse a la idea de la nueva situación de salud. Si la persona no avanza en el proceso de aceptación y se queda estancado en esta etapa, podría llegar a ser contraproducente.
- Ira: la persona ya no niega el diagnóstico, estará enfadada y furiosa por lo que le está pasando y se preguntará por qué le ha tocado vivir este trastorno de salud. Esta etapa podría ser positiva siempre y cuando ayudase a la persona a tomar una posición activa ante la enfermedad.
- Negociación: ya no habrá enfado. La persona intentará buscar acuerdos para mejorar su salud y su calidad de vida. Habrá la creencia que se encontrará una cura milagrosa. Es el momento en él se busquen soluciones.
- Depresión: se toma consciencia de la realidad del estado de salud y, inevitablemente, se hace una comparación con los demás y con uno mismo cuando no había la enfermedad, haciendo énfasis en las carencias y pérdidas que se han tenido. Ello provoca tristeza, desánimo y miedos relacionados con el futuro.
- Aceptación: se trata de la etapa más adaptativa, ya que la persona acepta su estado de salud. No se trata de una etapa de conformismo o resignación en la que la persona se mantiene pasiva, más bien lo contrario, la persona acepta las limitaciones relacionadas con la enfermedad, pero tiene un rol activo en el que habrá una predisposición a la autocura y una buena adherencia al tratamiento. Aun así, puede no ser la última etapa, ya que se podría tornar en cualquier de las demás, según circunstancias, como por ejemplo un brote.
Este proceso de aceptación de la enfermedad influenciará y se verá influenciado por el estado emocional de la persona y de su nivel de autoestima. Si la persona se encuentra en un buen momento vital con un nivel de autoestima alto, ello favorecerá de forma positiva en el proceso de aceptación. Igualmente, el nivel de autoestima podrá verse mervado si la persona elabora con dificultad el proceso de aceptación.
Estudios realizados ponen de manifiesto la posibilidad de que las personas con enfermedad psoriásica tengan más tendencia a presentar cierta vulnerabilidad psicoemocional y un nivel de autoestima más bajo.
En ese sentido será importante que, para llegar a aceptar la enfermedad, se trabaje para buscar la comodidad en el cuerpo: hacer acciones que acerquen la persona a su cuerpo y evitar aquellas que le alejen o escondan la realidad.
En el caso de la enfermedad psoriásica que presenta lesiones cutáneas, la persona invierte mucha energía en esconderse la piel para no mostrarla, pero también para no verla. Será importante que poco a poco la persona se vaya observando y de manera progresiva y en círculos de confianza al principio, se vaya mostrando a los demás. En el caso de la afectación articular, esta dificultad proviene de las mismas limitaciones físicas, que pueden llegar a alejar a la persona de su entorno. Será importante, por lo tanto, adaptar las actividades diarias y sociales a las limitaciones y también a las nuevas posibilidades, y sobre todo no dejar de hacer lo que se desea, sino buscar maneras nuevas para hacerlo. Será importante no dejar de hacer las actividades de la vida diaria en la medida de lo que sea posible.
12. Relaciones con las demás personas
12.1 Con personas de un entorno cercano
Para las personas con una enfermedad crónica, como es la enfermedad psoriásica, puede llegar a ser difícil compartir los sentimientos que se desprenden de la vivencia cotidiana con la enfermedad, aun así, será de vital importancia evitar el aislamiento y encontrar la manera de mantener el vínculo positivo con el entorno.
Será importante que el entorno más cercano conozca la enfermedad para que pueda comprenderla. También lo será tener una o algunas personas de confianza con quien poder compartir no sólo la afectación física, sino también como se lleva la enfermedad en el día a día y como eso hace sentir a la persona: personas empáticas y sensibles que no juzgarán, y de que se pueda recibir una opinión o consejo, aunque no se comparta.
Las personas del entorno más cercano deberían conocer los límites de la persona con la enfermedad, tanto las limitaciones físicas como emocionales, como por ejemplo, la dificultad de asistir a lugares donde se tenga que mostrar parte del cuerpo. Ello ayudará a los demás a saber qué situaciones son difíciles de gestionar y facilitará la propuesta de alternativas.
La persona con enfermedad psoriásica en ciertos momentos puede llegar a tener un sentimiento de dependencia iy/o inferioridad, que se puede evitar si se sabe y se puede pedir ayuda cuando se necesite, y a la vez ofrecerla cuando sea posible.
Este círculo cercano a la persona será algo importante no sólo para la persona con la enfermedad sino para cada uno de los componentes.
12.2 Con la pareja
Una persona que tiene lesiones a la piel o que tiene ciertas limitaciones articulares no debería tener ninguna dificultad añadida a la hora de encontrar pareja. Lo que realmente puede ser el causante de estas dificultades es el papel que jugarán estas manifestaciones en la autoestima y en las inseguridades de la persona. Estos niveles de autoestima y autoconcepto de uno mismo en términos generales será lo que pondrá barreras a la persona a la hora de querer acercarse o aceptar un acercamiento más íntimo con la persona que le gusta. Es importante que la persona se mire y se valore como un todo, no sólo como un físico más o menos bonito, sino como un conjunto de cualidades. La enfermedad ni el cuerpo deberán ser los actores principales, sino la persona con sus cualidades.
Al inicio de una relación de pareja, y cuando se está seguro de los sentimientos, es importante explicar a la otra persona que se tiene una enfermedad crónica, de qué se trata y qué sentimientos están relacionados. Si la persona valora la relación, la enfermedad no será un problema, por lo contrario, se puede convertir en un aliado que ayudará en todo el proceso, y se convertirá en un gran apoyo.
Leer el apartado de sexualidad.
13. Gestión y control del estrés
Un de los desencadenantes más comunes de un brote de enfermedad psoriásica, tanto al inicio como al largo de su evolución, es el estrés, concretamente el estrés psicosocial. A la vez la misma enfermedad se generadora de estrés, tanto por su cronicidad como por sus repercusiones.
El estrés es una respuesta fisiológica que provoca el sistema nervioso a determinados estímulos externos con el objetivo de adaptar-se a una nueva situación, ya sea positiva como negativa. El problema aparece cuando esta respuesta fisiológica se mantiene en el tiempo, agotando fisiológicamente el organismo. Hay situaciones difíciles en la vida de las personas que desgraciadamente se mantienen en el tiempo, o a veces, en una intensidad excesivamente elevada. Lo que acabará provocando una desadaptación en el sistema nervioso.
Existe una relación entre el sistema nervioso y el sistema inmunitario. Esta desadaptación fisiológica del sistema nervioso, en el caso de la enfermedad psoriásica, se ha observado que puede desencadenar una respuesta inflamatoria en la piel o las articulaciones.
Es, por lo tanto, un círculo vicioso que es importante tener en cuenta en el tratamiento y en la autocura. El personal de la salud, tanto el médico especialista como el de cabecera, como la misma enfermera, deberían poder detectar la tendencia al estrés de la persona y así poder recomendar técnicas de gestión y control, o la derivación a un psicólogo o terapeuta especialista si estuviese indicado.
14. Enfermedad psoriásica y Covid-19 (SARS-CoV-2)
El grupo Bioderm, con uno de los registros de psoriasis más alto del mundo, llevó a cabo un estudio, liderado y coordinado por la Unidad de Investigación de la “Fundación AEDV Piel Sana”, del que se extraía que de 2.329 personas con enfermedad psoriásica en tratamiento sistémico: sólo 73 (3,13%) se infectaron de Covid-19, 13 (0,56%) fueron hospitalizadas, 1 (0,04%) ingresó en una unidad de cuidados intensivos y 1 (0,004%) murió. Todas las personas presentaron comorbilidades: especialmente, hipertensión y diabetes mellitus.
En lo que concierne a las personas con artritis psoriásica, se ha observado que las que se infectan de Covid-19, no presentan en España un mayor riesgo de necesitar hospitalización respecto a las que no sufren enfermedad psoriásica de base; dato que difiere de otras enfermedades reumáticas autoinmunes, según la Sociedad Española de Reumatología.
Por este motivo, la persona con enfermedad psoriásica que no se ha infectado de Covid-19 no debería suspender su tratamiento, a pesar de que el estar tomando inmunosupresores o inmunomoduladores suscite dudas ante la infección de este virus.
Contrariamente, una persona con enfermedad psoriásica a la que se le haya diagnosticado Covid-19, debería suspender o posponer su tratamiento con inmunosupresores o inmunomoduladores, incluidos los tratamientos biológicos, hasta que no se haya confirmado su curación. Esta recomendación se basa en el criterio de los profesionales de la salud, pero también en las contraindicaciones expresadas en las fichas técnicas de los medicamentos, en las se no se recomienda el uso de estos tratamientos durante cualquier infección activa.
Por lo tanto, el hecho de tener enfermedad psoriásica no pronostica un peor curso de Covid-19, en caso de estar infectado. Lo que sí que lo empeorará, será la presencia de comorbilidades como: enfermedades cardiovasculares, diabetes, hepatitis B, enfermedad pulmonar obstructiva crónica, enfermedades renales crónicas y cáncer.
Etapas del ciclo vitalpP@)
La enfermedad psoriásica suele aparecer entre los 15 y 35 años, aunque puede darse en cualquier edad, incluso, en recién nacidos y personas mayores. Cada momento vital requerirá unas curas específicas y, a la vez, tendrá unas implicaciones concretas, así como la necesidad de la información necesaria para que la persona entienda la enfermedad y pueda adquirir un nivel óptimo de independencia en la cuidado y control de su salud.
1. Enfermedad psoriásica en la concepción, el embarazo y la lactancia; 2. Enfermedad psoriásica en la infancia; 3. Enfermedad psoriásica en la adolescencia; 4. Enfermedad psoriásica en los cambios hormonales en mujeres (menarquia y menopausia) y en hombres; 5. Enfermedad psoriásica y vejez
1. Enfermedad psoriásica en la concepción, el embarazo y la lactancia
La enfermedad psoriásica es una enfermedad multifactorial en la que, aparte de influir factores externos, también se ha observado que existen una predisposición genética al haber ciertos genes comunes entre las personas que la sufren.
Una de cada tres personas con enfermedad psoriásica tiene un familiar que también la sufre. Hay entre un 10% y un 25% de probabilidades de sufrir la enfermedad psoriásica teniendo un progenitor que la sufre, y entre un 50% y un 65% en el caso de tener todos ambos progenitores. Por otro lado, también se ha observado que, si un hijo de una pareja presenta la enfermedad psoriásica, el siguiente hijo tiene un 51% de probabilidades de presentarla si sólo la sufre un progenitor, y un 83% de probabilidades de sufrirla si están afectados ambos dos progenitores. En el caso de gemelos, en dos terceras partes de los casos la enfermedad se presenta en ambos hermanos.
Es importante recalcar que la enfermedad psoriásica no afecta en ningún caso la capacidad reproductiva de la persona que la sufre, pero los tratamientos que se puedan estar utilizando tanto previamente y durante la concepción como en el embarazo o la lactancia, en algunos casos sí que podrían provocar daños al feto o efectos indeseados en el recién nacido.
1.1 Concepción; 1.2 Embarazo; 1.3 Lactancia.
1.1 Concepción
La enfermedad psoriásica, tanto la cutánea como la artritis psoriásica, a menudo son diagnosticadas en mujeres durante los años reproductivos. En muchos casos, según los tratamientos que la mujer con enfermedad psoriásica esté tomando, será necesaria anticoncepción. Esto podrá llevar a ciertas dificultades a la hora de plantearse un posible embarazo.
En Reino Unido se hizo un estudio de seguimiento de la fertilidad y embarazo a mujeres atendidas en atención primaria del Reino Unido, donde se comparó las que tenían un diagnóstico de enfermedad psoriásica y las que no. Se observó que las mujeres con enfermedad psoriásica podían tener mayores tasas de embarazo, pero también de abortos o pérdida temprana de éstos.
Por este motivo, si se desea concebir, y tanto si se trata del hombre como de la mujer, se debería planificar el tratamiento con la enfermera y el especialista. En el caso de estar tomando algún medicamento sistémico clásico, habría que valorar con el especialista cuanto tiempo antes se debería retirar el tratamiento. Por ejemplo, con el metotrexato, sería necesario hacerlo 12 meses antes tanto en la mujer, por sus efectos teratogénicos (malformaciones en el feto), como en el hombre, puesto que este podría ver reducido el recuento de espermatozoides; mientras que con la acitretina se debería hacer 3 años antes sólo en el caso de las mujeres por el mismo motivo mencionado en el caso del metotrexato. En cambio, en el caso de la ciclosporina no se han observado efectos negativos en el feto, aunque sí hay cierto riesgo de nacimiento prematuro o bajo peso del recién nacido, si este se toma durante el embarazo. En el caso de los tratamientos sistémicos biológicos, no se conocen efectos secundarios en el feto por falta de estudios clínicos, excepto en el etanecept, el adalimumab y el infliximab en el que los estudios evidencian que no hay ninguno. Por otro lado, en el caso del tratamiento con algunos medicamentos tópicos y de la fototerapia UVB, hay que consultar con el especialista si estaría recomendado el embarazo. En el caso de las mujeres que se tratan con fototerapia que incluye el uso del psoraleno el embarazo estaría contraindicado per efectos no deseados en el feto.
1.2 Embarazo
Es importante informar a la comadrona y al obstetra que se tiene la enfermedad psoriásica y de los tratamientos que se han seguido. Durante el embarazo se puede dar tanto un empeoramiento como una mejora de la sintomatología. Ello podría estar relacionado con los niveles de hormonas sexuales implicadas: los estrógenos, la progesterona y la prolactina. Según cada momento del embarazo, los niveles de dichas hormonas aumentarán o disminuirán. El equilibrio entre estas, y sobre todo la influencia del aumento de estrógenos, podría relacionarse con una disminución de la respuesta inflamatoria del sistema inmunitario y, por consiguiente, provocar una mejora de la sintomatología, pero también se ha visto que este no es el único factor implicado, hay muchas variables en juego. Por otro lado, hay estudios que indican que las mujeres embarazadas con psoriasis grave tienen más riesgo de nacimientos de recién nacidos de bajo peso. En cuanto a los tratamientos se deberá valorar con el especialista si tiene que seguir en función de riesgo/beneficio. En los casos de afectación articular con sintomatología incapacitante como el dolor, si se decide la suspensión del tratamiento, el especialista deberá abordar como paliar los síntomas, por ejemplo, con antiinflamatorios, que han demostrado no afectar el correcto desarrollo del feto. Cuanto a la afectación cutánea podrán utilizarse cremas emolientes e hidratantes, y los tratamientos de elección serán los medicamentos tópicos sin corticoides o que los contengan de baja potencia y de manera puntual. En el segundo y tercer trimestre, los retinoides tópicos deberían evitarse. Por lo contrario, podrán utilizarse los alquitranes que se consideran seguros porque se han utilizado durante décadas sin dar problemas al feto. En cuanto a la fototerapia, sí estaría recomendado el uso de fototerapia UVB bajo la supervisión de la enfermera o el especialista, pero no el UVA o PUVA para el uso concomitante del psoraleno, contraindicado por sus efectos no deseados en el feto. En estos casos se recomendará el uso de protección solar facial para evitar el melasma o manchas faciales que aparecen durante el embarazo. En el caso de psoriasis grave se valorará con el especialista la necesidad de tratamiento con medicamentos sistémicos biológicos, biosimilares o ciclosporina.
1.3 Lactancia
La psoriasis puede afectar los pezones, lo que podría causar incomodidad e incluso grietas. Se deberá hidratar la zona afectada entre tomas y limpiarla bien justo antes de realizarla. En cuanto a los tratamientos tópicos, durante la lactancia no se tienen que aplicar en los pezones para evitar la ingesta del medicamento por parte del bebé y, en el caso del uso de corticoides tópicos, se debería hacer de forma puntual y en pequeñas extensiones, ya que parte de ellos podrían absorberse, entrar en el torrente sanguíneo y excretarse por la leche, y de esta forma ser ingeridos por el recién nacido. En cuanto a la fototerapia sí estaría recomendado el uso de fototerapia UVB bajo la supervisión de la enfermera o el especialista, pero no el UVA o PUVA por el uso concomitante del psoraleno, que podría provocar fotosensibilidad al bebé. Se deberá evitar el tratamiento con fármacos sistémicos tanto clásicos como biológicos, ya que pueden ser excretados por la leche materna e ingeridos por el bebé. En el caso de los medicamentos biológicos no hay estudios suficientes, y todavía hay dudas sobre si serían absorbidos por el recién nacido o serían destruidos en su tubo digestivo; aun así, habría que valorar su uso. Para más información, se recomienda además de consultarlo con la enfermera y el especialista, consultar también e-lactancia y National psoriasis foundation.
2. Enfermedad psoriásica en la infancia
La enfermedad psoriásica suele presentarse entre los 15 y 35 años, a pesar de que, aunque siendo muy poco frecuente, se han encontrado casos en recién nacidos. Entre el 10%-15% de las personas con psoriasis cutánea debutaron antes de los 10 años, y un 33% antes de los 18 años. En Europa se ha visto una incidencia entre el 0,5% y el 1% en los menores de 18 años. También se ha observado que existe entre un 10% y un 25% de probabilidades de manifestar la enfermedad psoriásica cuando la sufre uno de los progenitores, y entre un 50% y un 65% en el caso de tenerla ambos progenitores.
La edad más frecuente de aparición de la artritis psoriásica, en cambio, es entre los 30 y los 50 años. y menos de un 10% de los niños con psoriasis cutánea tienen artritis psoriásica; la prevalencia es inferior a la de los adultos. Un buen control y un correcto tratamiento de la enfermedad, en su caso, ayudará a evitar complicaciones y a llevar una vida totalmente normal.
En algunos casos las manifestaciones cutáneas se pueden confundir con otras enfermedades de la piel más típicas de la infancia. También se ha observado que en muchos casos la enfermedad psoriásica se desarrolla a partir de heridas u otras lesiones, debido al efecto Koebner o por infección de la faringe por estreptococos.
Generalmente, el tipo de manifestación más común es en placas, después en gotas, que es más frecuente en niños que en adultos. Las zonas más afectadas suelen ser el cuero cabelludo y la cara, seguida de las rodillas y los codos.
El tratamiento que se prescribirá dependerá de la gravedad y la extensión, de la afectación en la calidad de vida y la aceptación personal de la enfermedad.
Los tratamientos tópicos de elección serán los corticoides y los derivados de la vitamina D, y se seguirán las mismas pautas que en los adultos. La fototerapia se recomienda en niños con psoriasis cutánea moderada o severa, y si procede, se deberá valorar la posible afectación del seguimiento escolar, ya que necesita varias aplicaciones semanales en el centro de saludo de referencia. En lo que se refiere a los tratamientos sistémicos, entre los fármacos clásicos se podrán recomendar el metotrexato y el acitretino, aunque sólo en casos de fracaso con otros tratamientos, ya que podrían causar alteraciones en el buen desarrollo óseo; y entre los biológicos el adalimumab a partir de los 4 años, el etanercept a partir de los 6 años y el ustekinumab a partir de los 12 años.
Es importante involucrar al niño en sus curas, tanto en lo que se refiere a la hidratación de la piel como a la aplicación o administración de los tratamientos tópicos o inyectables. Es imprescindible fomentar una buena relación con los profesionales de la salud que le acompañan, ya sea la enfermera, el médico de atención primaria o el especialista.
Se debe explicar a los niños de forma entendedora para ellos qué es la enfermedad psoriásica, a fin de que no se creen tabús a su alrededor. Hay que trabajar para aumentar su autoestima y evitar que se sientan avergonzados o cohibidos y, si es necesario, recomendar el acompañamiento o asesoramiento de un psicólogo. A la vez, los padres, la familia y los amigos cercanos del niño con enfermedad psoriásica deberán conocer y entender la enfermedad para normalizarla y poder acompañarlo en momentos de especial dificultad.
3. Enfermedad psoriásica en la adolescencia
Desde el punto de vista de los aspectos más físicos, tanto de la presentación como de los tratamientos de la enfermedad psoriásica, la adolescencia se podría relacionar con el que ya se ha explicado en la infancia.
Lo más destacado en esta etapa vital es la vivencia de la enfermedad psoriásica desde su dimensión psicoemocional y social por lo que se refiere a la gestión y aceptación de la nueva apariencia física, la calidad de vida durante los brotes (sobre todo en el caso de la artritis psoriásica) y lo que supone el tener una enfermedad crónica.
La etapa de la adolescencia es una etapa de la vida en la que aparte de sucederse una serie de cambios físicos, tiene lugar un posicionamiento y reafirmación del adolescente en su entorno como ser social donde se definirá su personalidad. Este momento vital requerirá de cierta fortaleza interna, que se podrá ver mervada o al menos alterada, ante el proceso de aceptación de la enfermedad.
Es importante acompañar al adolescente para que no organice su vida en función de la enfermedad, sino que se siente como cualquier adolescente capaz y digno de hacer todo lo que se proponga. Vivir la enfermedad como algo que forma parte de la vida de la persona, no como lo que la define, ni contra lo que hay que luchar o de la que se debe huir. Forma parte de las curas de salud, ayuda a aceptar las limitaciones que se presenten durante los brotes viéndolos como una oportunidad para crecer como persona y para perseguir opciones alternativas para llegar a lo que deseen. Es importante que los padres, que en la mayoría de los casos son los que estarán al lado del adolescente en el proceso de aceptación y manejo de la enfermedad, eviten la sobreprotección y dejen al adolescente que tome las riendas de su enfermedad, eso sí, acompañándolo desde posición activa y respetuosa.
Es interesante conocer otras personas del mismo grupo de edad que sufren la misma enfermedad y poder formar parte de un colectivo o red asociativa alrededor de esta situación de salud para encontrar puntos en común y compartir tanto los problemas y preocupaciones, como lo que hay de positivo y las posibilidades que hay de mejora.
Para evitar el aislamiento que puede provocar la enfermedad psoriásica podría ser interesante para el adolescente compartir, explicar, e incluso involucrarse en divulgar información veraz, y así evitar que la desinformación pueda estigmatizarla.
4. Enfermedad psoriásica en los cambios hormonales en las mujeres (menarquia y menopausia) y en los hombres
La evolución de la enfermedad psoriásica en muchos casos se verá vinculada a los cambios hormonales que se suceden en la persona.
4.1 Cambios hormonales en las mujeres (menarquia y menopausia)
Se pueden producir en las mujeres, así como pasa en el embarazo o en situaciones de estrés, en la que la presencia de ciertas hormonas influye en una mejora o un empeoramiento de la enfermedad. Igualmente se podría dar en la menarquia, primera menstruación o en la menopausia. Ambas etapas vitales (el inicio y el final de la etapa fértil de la mujer) se caracterizan por un desequilibrio de las hormonas sexuales femeninas.
Como muchos otros factores desencadenantes, estos desequilibrios hormonales no serán decisivos en la aparición o mejora de la enfermedad, pero en muchos casos se ha observado una influencia, por ejemplo, en la prevalencia de aparición de ciertos tipos de psoriasis en la adolescencia y otros alrededor de los 50 años. La explicación que se da es por el efecto de los estrógenos que, entre otras hormonas, influyen en cierto modo en el sistema inmunitario, y se ha estudiado tanto su efecto antiinflamatorio como su influencia en el crecimiento de las células.
En la menarquia hay un aumento de las hormonas sexuales femeninas y es justo después de la pubertad, cuando este aumento se reduce para estabilizar los ciclos hormonales fisiológicos, cuando se presentan muchos tipos de psoriasis. Es por ese motivo también que muchas mujeres observan variaciones de la enfermedad en función del ciclo menstrual. Igualmente sucede en la menopausia, o puede suceder en el posparto, en el que habrá una caída de los niveles de hormonas sexuales, que puede llevar a un empeoramiento.
4.2 cambios hormonales en los hombres
En el caso de los hombres, también existen cambios hormonales sexuales que podrán influir en la mejora o en el empeoramiento de la enfermedad psoriásica. En su caso, eso se podría relacionar con los niveles de andrógenos, hormonas sexuales masculinas que incluyen la testosterona, la androsterona y la androstenediona, y pueden ser los más significativos por su íntima relación con varios tipos de células del tejido cutáneo. Por lo tanto, en etapas de la vida en el que el nivel de andrógenos aumente o en caso de realizarse tratamientos médicos basados en estos, podría agravarse la enfermedad psoriásica, en este caso cutánea.
5. Enfermedad psoriásica y vejez
La enfermedad psoriásica puede presentarse a cualquier edad, pero es poco común que debute, es decir, que haya un primer brote en la vejez. Si bien, las personas con la enfermedad psoriásica durante la vejez, igual que a cualquier edad, pueden presentar un brote o un empeoramiento de los síntomas.
Lo que sí caracteriza esta etapa vital es la necesidad que el médico especialista tenga un cuidado especial a la hora de recomendar uno u otro tratamiento, debido a la disminución de la capacidad de metabolización y eliminación de los medicamentos que en general se da durante la vejez, y en algunos casos a la presencia de otras enfermedades y otros tratamientos asociados. En el caso de los tratamientos que actúan en el sistema inmunitario también se deberá valorar la predisposición de este grupo de personas a contraer enfermedades infecciosas.
Por otro lado, será clave la actuación de la enfermera a la hora de educar la persona, tanto en la administración de los tratamientos como en la identificación y gestión de los brotes, y el fomento de hábitos de vida saludables como parte del tratamiento.
Situaciones de vida relacionadaspP@)
Es importante conocer el manejo de la enfermedad psoriásica en las diferentes situaciones de vida:
1. Belleza; 2. Sexualidad; 3. Vestirse; 4. Vacunaciones; 5. Donaciones de sangre y tejidos; 6. Madres y padres con hijos con enfermedad psoriásica; 7. Convivir con una persona con enfermedad psoriásica; 8. Ámbito laboral; 9. Derechos y deberes; 10 Asociaciones y grupos de apoyo.
1. Belleza
1.1 Centro de peluquería; 1.2 Centros de bronceado; 1.3 Depilación; 1.4 Maquillaje
1.1 Centro de peluquería
A menudo las personas con enfermedad psoriásica con afectación cutánea tienen dificultades para ir a los centros de belleza y peluquería. Hay algunas recomendaciones que pueden hacer más fácil la gestión de estas situaciones:
- Es importante comunicar al profesional que le atenderá que se tiene psoriasis, lo más probable es que ya conozca la enfermedad, no esconderla.
- Recordar que la enfermedad psoriásica no es contagiosa, y si alguna persona tiene alguna duda, será positivo poderlo explicar.
- Si se está utilizando algún tratamiento en champú o loción para el cuero cabelludo, hay que mencionarlo al profesional.
- Informar si existe alguna recomendación expresa relacionada, por ejemplo, no aplicar calor local.
- Recordar que el aspecto de las placas es debido a la enfermedad, no tiene que ver con una falta de higiene, por lo tanto, no hay que sentirse avergonzado.
- Aplicar el tratamiento a las placas la noche anterior para que esta esté menos inflamada y descamativa.
- Si se quiere un corte de pelo o peinado que esconda las placas que haya en el cuero cabelludo, antes de pedir hora en un centro de estética y peluquería, se puede preguntar si se tiene experiencia en este tipo de servicio. De este modo, habrá una mayor satisfacción.
- Se puede aplicar vaselina a las placas antes de utilizar productos químicos que puedan ser irritantes, así quedarán aisladas.
- Si alguna vez, ya sea de un champú, mascarilla, tinte o algún producto de alisado o rizado, se produjese una reacción, irritación o brote, sería interesante preguntar al profesional para poder tener un registro y así evitarlo en próximas ocasiones.
1.2 Centros de bronceado
El tratamiento con fototerapia para la psoriasis en piel es una buena opción terapéutica, muy efectiva en muchas de las manifestaciones. Además, es un tratamiento con un riesgo muy bajo de efectos secundarios. Pero hay que puntualizar que la efectividad y la falta de efectos adversos se debe justamente a la correcta aplicación de este procedimiento terapéutico. Por ese motivo y, aunque aparentemente parezca que la fototerapia aplicada en los centros de salud y el bronceado aplicado en los centros de bronceado sea el mismo, hay muchas diferencias entre ellos.
- Las cabinas de bronceado y de fototerapia no utilizan ni el mismo tipo, ni la misma longitud de onda.
- En los centros sanitarios que aplican los tratamientos suele ser la enfermera, que valora en todo momento el estado de la piel y de las lesiones, mientras que, en los centros de bronceado, a pesar de estar posiblemente supervisado por profesionales del sector, no hace falta que sea personal con cualificación sanitaria.
- La intensidad y tiempo de aplicación de la fototerapia por parte del centro sanitario es realizada por el dermatólogo y la enfermera en función de la evolución de la enfermedad, mientras que en un centro de bronceado la persona es la que contrata el tiempo de exposición en función de unas tarifas.
- Los efectos adversos y el riesgo a largo plazo descritos por la sobreexposición a los rayos UV, como son el melanoma o cáncer de las células del pigmento de la piel, cuando el tratamiento se hace en un centro de salud, serán controlados por la enfermera y el dermatólogo. Mientras que en un centro de bronceado posiblemente no lo haga ningún profesional de la salud.
1.3 Depilación
Las personas con enfermedad psoriásica, como cualquier otra persona, puede sentir la necesidad de querer depilarse y, a pesar de tener lesiones en la piel, podrá hacerlo, siempre teniendo en cuenta algunas recomendaciones:
- Las zonas donde hay lesiones activas no se podrá depilar hasta que las placas desaparezcan.
- Los métodos de depilación no definitivos como son las hojas de afeitar, pinzas, y ceras no estarían recomendados, ya que al traccionar el pelo podrían erosionar y dañar la integridad de la piel y pueden provocar nuevas lesiones por el llamado efecto Koebner. Igualmente sucedería con las cremas depilatorias en las que se disuelve el pelo y se provoca una irritación de la piel.
- Respecto a los métodos de depilación definitiva, existe la depilación eléctrica que utiliza estimulación eléctrica para eliminar el folículo piloso, cada vez menos usada y tampoco nada recomendada para personas con enfermedad psoriásica por el mismo riesgo de erosión y pérdida de la integridad de la piel (linkar Pérdida de la integridad de la piel). La fotodepilación, más empleada en la actualidad, en la que se utiliza luz de manera selectiva para eliminar el pelo sin dañar los tejidos circundantes, estará indicada siempre y cuando no haya placas activas, ni lesiones.
- Si se está en tratamiento con fototerapia no estará recomendada la fotodepilación, puesto que podrían producirse quemaduras o cambios de la pigmentación de la piel.
- Siempre que se acuda a un centro para hacerse la depilación, sea la que sea, se tiene que explicar a los profesionales que se tiene enfermedad psoriásica, y si se lleva a cabo la fotodepilación se recomienda hacerlo en centros donde haya certificación europea adecuada y un médico experto en este campo.
- Cuando hay psoriasis que no mejora en el tiempo, y no se quiere o no se puede acceder económicamente o por otros motivos a la fotodepilación, se podría, a pesar de no estar recomendado, utilizar el afeitado. Este debería hacerse de forma muy suave y con hojas de afeitar nuevas para evitar al máximo la fricción.
- En el caso del afeitado de cara en los hombres que tienen psoriasis facial, igualmente se deberá ser muy suave y con hojas de afeitar nuevas para evitar al máximo la fricción. También deberán utilizarse cremas emolientes y reductoras de la descamación antes y después, y evitar las soluciones con alcoholes y perfumes.
1.4 Maquillaje
La enfermedad psoriásica no tiene una afectación únicamente física, ya que esta puede llegar al ámbito psicoemocional y social. En el caso de la afectación cutánea, las implicaciones pueden ser, en algunos casos mayores, sobre todo si esta afecta zonas como la cara, las manos y las uñas. Las lesiones cutáneas pueden provocar un rechazo social, y pueden dificultar el proceso de aceptación de la enfermedad y aislar la persona de su entorno.
Por este motivo, en su convivencia diaria con la enfermedad y mientras la persona trabaja la aceptación de su propia imagen y lleva a cabo un tratamiento adecuado para la enfermedad, puede ayudar el conocimiento de algunas técnicas de maquillaje para poder cubrir o disimular aquellas lesiones que le incomoden y resaltar otros aspectos de su físico.
Maquillaje corrector:
El maquillaje corrector puede ser una herramienta que la persona puede llegar a dominar no sólo para utilizarlo en situaciones sociales especiales, sino también en su día a día, si así lo necesita.
Los pasos a seguir a la hora de aplicar un maquillaje sería el siguiente:
- Higiene: con lociones para pieles sensibles.
- Hidratación: siempre antes del maquillaje y con cremas faciales específicas.
- Corrección mediante el color: servirá para poder aplicar la menor cantidad de maquillaje y conseguir un tono lo más natural posible. Se deberá aplicar a toques haciendo una pequeña presión con una esponja, nunca con fricción ni roces. Ejemplos:
- Correctores verdes para neutralizar las zonas enrojecidas.
- Correctores amarillos para neutralizar zonas azulosas y oscuras.
- Correctores beige para neutralizar granitos y bolsas bajo los ojos.
- Base de maquillaje: cremas que tengan capacidad de cobertura, transpirable, no oclusiva. Se deberá buscar la tonalidad que más se parezca al color de piel, teniendo en cuenta que los tonos claros dan volumen y los oscuros profundidad. Las zonas con lesiones se aplicarán con una esponja seca y mediante toques para conseguir una capa más densa. El resto de la piel si se quiere un capa más ligera y transparente, se humedecerá la esponja.
- Polvo de maquillaje: servirán para dar estabilidad y durabilidad al maquillaje, así como para evitar las brillanteces. Se aplicará con brocha.
El maquillaje no sólo estaría indicado en la cara, sino que podría utilizarse también en otras zonas del cuerpo que se desee mostrar y se quiera disimular esconder las lesiones.
2. Sexualidad
En un estudio realizado, más de la mitad de las personas encuestadas contestaron que la enfermedad psoriásica los afectaba en mayor o menor grado a la hora de tener relaciones sexuales. También 1 de cada 3 aseguraban tener una baja autoestima por esta causa.
Esta afectación en la esfera sexual tiene una relación directa con la cronicidad de la enfermedad, contrariamente no la tiene con la gravedad de la enfermedad. Intervienen muchos factores que influenciarán, algunos pueden ser los siguientes:
- Lesiones cutáneas en la zona genital:
En un estudio realizado en Holanda, un 46 % de los participantes aseguraron haber presentado lesiones en la zona genital en alguna ocasión. Estas lesiones pueden provocar picor, escozor o ardor, así como una menor elasticidad en la piel que puede llegar incluso a provocar grietas o heridas. Estas son enrojecidas y no descamativas y suelen aparecer en la zona púbica donde hay vello. Es menos común en las zonas mucosas y podría confundirse con hongos. Estas lesiones pueden llegar a dificultar las relaciones sexuales. Se debería reducir la fricción con lubricantes y evitar tejidos de licra o sintéticos, será mejor de algodón y transpirables, así como evitar la higiene excesiva de las zonas íntimas (menos de 2 veces al día, incluídas las duchas), y el uso de toallitas íntimas. - Baja autoestima:
Existe una creencia errónea que relaciona la satisfacción sexual con el atractivo físico. Un cambio en la imagen corporal, ya sea por la aparición de lesiones como por la inflamación de alguna articulación, puede influir en la autoestima. Cuando esta está disminuida puede llevar a la no aceptación del propio cuerpo, a la vergüenza, y al miedo al rechazo de los demás. Ello puede hacer que la persona evite el contacto íntimo con otras personas. Será muy importante generar una relación de confianza antes de tener relaciones íntimas, y será recomendable poder hablar y compartir con la pareja lo que se siente respecto a la enfermedad, y lo que se necesita para que la otra persona pueda actuar con respecto y comprensión. - Dolor articular y fatiga:
Un estudio realizado a personas con artritis psoriásica contestó en un 83% de los casos que la enfermedad les afectaba en su vida afectiva y el 70% a su actividad sexual. El dolor, el entumecimiento, la dificultad de movimientos, el cansancio y fatiga son síntomas que se pueden manifestar en mayor o menor gravedad. Estos síntomas pueden dificultar las relaciones íntimas y pueden conducir a una disminución del deseo. Se debería ajustar la actividad sexual al deseo y a la condición física y evitar posturas que puedan provocar o empeorar las molestias. Estaría recomendado tomar analgésicos, si se tiene dolor, y si se prevé tener relaciones íntimas, con previa consulta con el especialista. También puede ayudar crear un entorno cálido usando baños de agua caliente o esterillas de calor para asegurar una temperatura agradable; lo que ayudará a la movilidad de las articulaciones. - Tratamientos que disminuyen la libido o provocan disfunción eréctil
Consultar con el médico o la enfermera sobre posibles efectos adversos relacionados con la libido y con la funcionalidad sexual si se sospecha una relación con el tratamiento que se está siguiendo.
El tratamiento de la esfera sexual de las personas que tienen una enfermedad crónica, en este caso la enfermedad psoriásica, es algo de gran importancia, y no se suele hacer, debido a que existen todavía tabús a la hora de abordar este tema, tanto por parte de la persona como del profesional de la salud. Cuando una persona presenta alteraciones en ese sentido debería comunicarlo al especialista, médico o enfermera, y en su caso, se necesitará un abordaje multidisciplinar.
3. Vestirse
La ropa que se utiliza puede promover la aparición de nuevas lesiones, así como empeorar la sensación de picor. Por ello, es importante saber que ciertos tipos de tejido estarán más indicados que otros. Por ejemplo, en invierno la lana o ciertas fibras artificiales, así como el exceso de abrigo puede aumentar la sensación de picor. Estarán más indicadas las fibras naturales como el hilo o el algodón que favorecerán la transpiración de la piel.
Las personas con psoriasis en los pies, ya sea plantar, en las uñas o en cualquier otra zona de estos, debería procurar siempre llevar un calzado cómodo, que no apriete excesivamente, para evitar los roces donde se podrían crear nuevas placas, y para evitar que las que ya existen puedan agrietarse.
4. Vacunaciones
La enfermedad psoriásica en sí no presenta ninguna contraindicación con la vacunación, tanto con las vacunas convencionales y periódicas como las excepcionales. Las precauciones en ese sentido irán siempre relacionadas con el tratamiento que se está siguiendo.
Se diferenciarán dos grandes grupos:
- Tratamientos que no comprometen al sistema inmunitario: incluirá aquellas personas que siguen un tratamiento tópico, fototerapéutico o sistémico específicamente con acitretino, y otros que no comprometen al sistema inmunitario. Estas personas podrán seguir las recomendaciones habituales para cualquier persona respecto a las vacunaciones.
- Tratamientos que pueden llegar a comprometer el sistema inmunitario: incluirá las personas que siguen tratamientos como los sistémicos clásicos con el metotrexato, la ciclosporina, y el apremilast, y todos los sistémicos biológicos. Estas personas deberán seguir unas recomendaciones especiales, puesto que estos tratamientos podrían hacer a la persona más susceptible a contraer la enfermedad de la que se vacunan, disminuir la efectividad de las vacunas o podrían aparecer efectos adversos poco habituales de las vacunas:
Estas vacunas podrán administrarse cuatro semanas antes o tres meses después de la suspensión del tratamiento:
- Las vacunas llamadas “agentes inactivos” (partes de virus), estarían contraindicadas específicamente en tratamientos como ciclosporina, metrotexato, etanercept, adalimumab, ustekinumab e infliximab. Serían:
- Antirrábica
- Hepatitis A
- Gripe
Estas vacunas deberían administrarse 14 días antes de iniciar el tratamiento, si no se hace así, se debería revacunar a los 3 meses, ya que podría producirse una disminución de la efectividad de la vacuna.
También se deberán seguir algunas recomendaciones para las personas que conviven con los que siguen estos tratamientos para la psoriasis que pueden comprometer al sistema inmunitario. Estos podrán vacunarse de todo lo que les convenga, pero deberán tener especial cuidado si después de la vacunación de la varicela presentan alguna manifestación cutánea. Así mismo, se deberá evitar el contacto con la persona que sigue el tratamiento. En todo caso, se recomienda consultar al médico o la enfermera si la persona se debe vacunar en caso de seguir alguno de estos tratamientos mencionados.
4.1. Vacunación contra la COVID19
Existe cierta preocupación por el impacto de la vacuna en la evolución de la enfermedad psoriásica, y sobre todo en las personas en tratamiento sistémico clásico o biológico, o son candidatos a éstos. Es importante considerar el impacto de las vacunas en la efectividad y la seguridad, tanto de los tratamientos como de las propias vacunas.
Según la Agencia Española de Dermatología y Venereología en una publicación hecha en abril de 2021 expone que en la actualidad no hay evidencia de que la administración de las vacunas contra la Covid-19 tenga efectos negativos en el curso de la enfermedad psoriásica.
Explica también que ninguna de las vacunas disponibles contra la Covid-19 está basada en virus vivos atenuados, que sí deberían contraindicarse en personas que reciben tratamiento inmunosupresor o biológico. Actualmente, dos de ellas, Pfizer/BioNTech y Moderna, utilizan tecnología de ARN mensajero, y las otras dos Oxford/AstraZeneca y Janssen, están basadas en un vector vírico, es decir de adenovirus de chimpancé y adenovirus 26, respectivamente , recombinante, con genes codificantes de la glucoproteína S de SARS-CoV-2 en superficie y no replicantes.
Los efectos secundarios más comunes de éstas son el dolor leve-moderado en el sitio de inyección, cierta sensación de cansancio o debilidad, y no tan frecuente la aparición de fiebre alta, que ceden al paracetamol o ibuprofeno.
Hasta ahora en los ensayos clínicos adicionales con las vacunas contra la Covid-19, no se ha incluido personas con tratamiento inmunomoduladores y, por tanto, aún deben establecerse los efectos en esta población. Sin embargo, no se espera que los tratamientos sistémicos convencionales o biológicos se asocien a ninguna complicación.
En el caso de tratamiento con Metotrexato y Ciclosporina, al provocar una disminución de la respuesta inmune, se podría considerar la suspensión temporal antes y después de la vacunación. Respecto al Dimetilfumarato no interfiere con la inmunogenicidad o capacidad de activar la respuesta inmune de las vacunas, y el Apremilast no disminuye la producción de anticuerpos que favorecen la inmunidad. De los tratamientos biológicos y Biosimilares, los anti-TNF podrían disminuir la tasa de anticuerpos inducida por algunas vacunas, pero sin efectos significativos. Otros tratamientos biológicos como ustekinumab, secukinumab y shekizumab no disminuyen la inmunogenicidad de las vacunas.
En cualquier caso se debe priorizar la vacunación si no se pueden realizar modificaciones del tratamiento.
5. Donaciones de sangre y tejidos
La enfermedad psoriásica no limita a la hora de poder hacer una donación de sangre o tejidos, lo cual podría suponer un obstáculo, dependiendo del tratamiento que se esté llevando a cabo.
Las personas que estén recibiendo un tratamiento tópico o fototerapia tipo UVB podrían ser donantes sin ninguna restricción más allá de las que pudiese tener cualquier otra persona.
Las personas que estuviesen llevando a cabo un tratamiento con fototerapia PUVA, tratamiento sistémico clásico, y tratamiento sistémico biológico en principio no podrían ser donantes. Sin embargo, siempre será recomendable consultar al banco de sangre y tejidos de referencia la compatibilidad del tratamiento con la donación.
6. Madres y padres con hijos con enfermedad psoriásica
La criatura o adolescente con enfermedad psoriásica no la vivirá de la misma forma que los padres ni los hermanos de este. A cada uno le generará unas dificultades y desarrollará unos mecanismos para poder elaborar su propio proceso de aceptación de la nueva situación de salud.
Antes de intentar entender la vivencia de los padres con un hijo con la enfermedad psoriásica, será importante conocer cómo se siente la criatura:
- El niño vivirá la nueva situación de salud de una manera, y los padres la vivirán de otra. Por lo tanto, puede ser que no se encuentren en el mismo nivel de afectación psicoemocional respecto a la enfermedad, y eso puede provocar conflictos a la hora de gestionar las emociones. En ocasiones, los padres tienen más dificultad para aceptar la enfermedad y se sienten más afectados, y pueden llegar a extrapolar este sentimiento en el niño, en vez de intentar valorar de una forma objetiva la vivencia que el niño tiene.
- El niño que tiene unos padres sobreprotectores, si no aprenden a enfrentarse a la nueva situación de salud, le faltarán recursos en el futuro. Según como los padres se impliquen en la gestión de la enfermedad, el niño, en vez de evolucionar hacia una persona autónoma, independiente y con capacidad de autogestión, puede llegar a ser una persona dependiente de los cuidados y las decisiones de sus padres respecto a la enfermedad.
Los padres, por otro lado, también experimentarán sentimientos propios que les influirán en la gestión de la enfermedad del hijo. Igual que los hijos, ellos también deberán elaborar su propio proceso de aceptación. Algunos de los sentimientos que se podrán manifestar serán:
- Miedo: por la evolución de la enfermedad, por la vivencia del hijo, por la posibilidad de que la enfermedad aparezca también en otros hijos, etc. En definitiva, porque el hijo no sea feliz y que sufra.
- Confusión, sobre todo si ninguno de los progenitores tiene la enfermedad o no ha conocido ningún allegado del que poder conocer su vivencia.
- Culpabilidad, sobre todo si alguno de los progenitores también tiene la enfermedad.
- Rabia y negación de la enfermedad del hijo, incluso en ocasiones, crear tabús alrededor de la enfermedad, sin dejar hablar de según qué temas que la criatura quizás necesita compartir. Eso suele suceder cuando los padres no aceptan la enfermedad.
- Frustración cuando no hay mejora.
- Sobreprotección del hijo alejándolo de la responsabilidad de la autocura y de la toma de decisiones, y necesidad de aislarlo del mundo para evitarle el sufrimiento de enfrontarse con ellas.
- Necesidad de saberlo todo de la enfermedad, a veces incluso buscando otro diagnóstico o remedios milagrosos.
- Dificultad para tomar decisiones en cuanto al tratamiento por miedo a equivocarse o por sentirse cuestionados por su entorno o los profesionales de la salud.
- Tristeza, transmitiéndola en el ambiente familiar y provocando actitudes obsesivas en el hijo.
- En alguna ocasión, un distanciamiento físico, en el que no se quiere tocar la piel del hijo para evitar lesionarla, o ciertas barreras emocionales creadas sólo permitiendo ese contacte físico en la aplicación de los tratamientos. Todo ello evocará un sentimiento de rechazo inconsciente.
- Conflictos de pareja debido a las desavenencias a la hora de implicarse en las curas y a la hora de tomar decisiones.
Como tercer elemento, habrá los hermanos, que también deberán elaborar su propio proceso de aceptación, y que también tendrán la necesidad de formar parte activa en las situaciones familiares en las que la enfermedad esté presente. Estos manifestarán sentimientos de:
- Envidia y celos por sentir que el hermano que tiene la enfermedad, parece tener más privilegios y recibe más atención de los padres y del entorno en general.
- Resentimiento hacia los padres por no dedicar el mismo tiempo.
- Necesidad de fingir enfermedades, crear situaciones conflictivas, enfadarse e irritarse con facilidad, o incluso tener una actitud agresiva y hostil para castigar a los padres por no sentir un trato igualitario. Todas ellas suelen ser conductas no conscientes.
Algunas de las recomendaciones que pueden ayudar a los padres a poder gestionar mejor la enfermedad del hijo, y a la vez que esta pueda fortalecer las relaciones entre los miembros de la familia:
- Hablar abiertamente de la enfermedad con el hijo y con los hermanos, y de los sentimientos que esta evoca.
- No castigar nunca cuando se trata de temas relacionados con la enfermedad, ni utilizar los tratamientos, ni las visitas a los profesionales sanitarios como castigos.
- Implicarse por igual en el acompañamiento.
- Según la edad del niño, hacer de la aplicación de los tratamientos un juego, dedicarle tiempo y hacerlo agradable y así evitar que lo rechacen.
- Apoderarse en el conocimiento de la enfermedad, buscar información en fuentes fiables.
- Vivir el presente, y evitar obsesionarse en lo que podría venir.
- Evitar el negativismo, fomentar el optimismo.
- Buscar el acuerdo entre ambos progenitores y evitar los conflictos.
- Abordar la enfermedad como una característica más del niño, pero no como el único rasgo que le identifica, y como algo que se debe cuidar y prestar atención.
- Tratar al niño con normalidad.
- Mostrar al niño que no es la única persona con dificultades, que todo el mundo tiene algo que debe vigilar, y que muchas personas, aunque no lo parezcan, también pueden tener algún trastorno al que tienen que prestar atención.
- Fomentar la independencia y la autocura.
- Manifestar las emociones, ser cariñosos y afectivos, abrazarse, tocarse, no evitar nunca el contacto, ni limitarlo sólo al tratamiento. El tacto será fundamental para la relación y para el vínculo afectivo entre los miembros de la familia.
- Acompañar al hijo, ayudándolo, y a medida que crezca y madure, dejar que tome sus propias decisiones y que poco a poco asuma más responsabilidad.
- Motivar al hijo para que no deje de hacer lo que quiera, y si no se puede, ayudarlo a buscar alternativas.
- Estar disponibles emocionalmente para cuando el hijo necesite compartir los sentimientos, sin crear tabús.
7. Convivir con una persona con enfermedad psoriásica
Todas las personas, así como las que tienen la enfermedad psoriásica, son seres sociales, que mucho o poco, convivirán o se rodearán de otras personas.
Las personas con enfermedades crónicas, como puede ser la enfermedad psoriásica, tienden a no querer preocupar a los demás respecto a las complicaciones que puedan acompañar la enfermedad, y las hay que, incluso, en según qué momentos de la enfermedad, así lo consiguen. Eso no será lo ideal. Tanto es que se tenga un buen control de la enfermedad o no, como si se está pasando por un brote o no, la persona debe poder compartir su vivencia con alguien cercano y de confianza. Será de gran importancia, no sólo para el bienestar emocional, sino también para el proceso y el control de la enfermedad, que la persona pueda sentirse acompañada, que pueda recibir el retorno positivo del entorno.
La aparición de una enfermedad crónica hace que surjan situaciones y circunstancias a veces negativas en las relaciones que tiene la persona con con su entorno.
La familia normalmente será el apoyo directo de la persona con una enfermedad crónica y en concreto, siempre habrá una persona que será el apoyo principal, quien deberá llevar el peso del acompañamiento sobre todo cuando se presenten dificultades. También formarán parte de este grupo de apoyo el entorno cercano, los amigos, compañeros de trabajo o de estudios, compañeros de aficiones o de creencias, e incluso los vecinos, que, aunque lejos emotivamente, estarán cerca por proximidad física. Finalmente también formarán parte de él las personas de su entorno más institucional como los profesionales de la salud, las organizaciones no gubernamentales o los grupos de ayuda.
Los que convivan o estén cerca de una persona con una enfermedad crónica, como la enfermedad psoriásica, deberán saber convivir con una persona que en algunos momentos difíciles podrá:
- Reclamar más atención, lo que podría provocar el recelo de otros miembros de la unidad familiar como hermanos, hijos, pareja, etc., que, aunque quizás sin quererlo, podrán manifestar cierto resentimiento.
- Desencadenar cambios relacionales y de roles dentro de la familia debido a la pérdida de autonomía.
- Sufrir cambios en el ámbito socioeconómico, quizás por la renuncia a determinadas actividades profesionales.
- Alterar su día a día y de los demás miembros más cercanos, por tener que seguir ciertos tratamientos.
- Alterar su tiempo de ocio, así como el de los demás debido a las limitaciones físicas y psicoemocionales.
- Sentir un malestar permanente, sensación de culpa, frustración, impotencia, sentimiento de ser una carga para la familia y de estar atrapado en la enfermedad.
- Mostrarse distante, físicamente y emocional. Por ejemplo, en la pareja se podrá ver afectada la sexualidad.
Convivir con una persona con enfermedad psoriásica querrá decir acompañarla en la superación de las fases del proceso o de adaptación , entendiendo que en algunos momentos negará la enfermedad, buscará remedios milagrosos, estará triste y podrá evocar su rabia y enfado hacia la enfermedad injustamente hacia la familia y el entorno cercano. Todo ello será necesario para poder seguir avanzando hacia la aceptación del nuevo estado de salud. A veces, se dirige la rabia justamente hacia las personas de confianza, porque en el fondo saben que podrán acompañar la emoción e incluso puede reforzar el vínculo. También se deberá comprender que no todas las personas tendrán la misma tolerancia a las limitaciones y dificultades; que la gravedad de la situación de salud no siempre será un barómetro del estado de ánimo de la persona.
Si el afectado es una criatura, pueden existir dificultades en la relación con los hermanos, así como entre los padres por desacuerdos a la hora de tomar decisiones. Será muy importante evitar el sentimiento de culpa cuando los padres también tienen la enfermedad psoriásica.
La pareja de la persona con la enfermedad psoriásica puede llegar a sentir la necesidad de huir, incluso a sentirse culpable o sentir pena; también rechazo a tratamientos o al comportamiento del otro. En ocasiones la enfermedad preocupará más a la pareja que al que la tiene, y la impotencia de no conseguir la implicación del que la vive podrá comportar desavenencias. También puede ocurrir justo lo contrario, al no saber cómo hacer frente a la situación o no saber cómo comportarse con la persona con la enfermedad, se puede llegar a banalizar.
La persona que convivirá directamente con quien tiene la enfermedad, aunque sea difícil, debería:
- Tener paciencia con los cambios de humor, puesto que no son contra la persona, sino contra la enfermedad.
- No presionar para seguir las recomendaciones, controles o tratamientos, respectar la capacidad de decisión del que tiene la enfermedad.
- Respetar que la persona necesite olvidarse de la enfermedad durante algún tiempo, darse un descanso.
- No tomar nunca decisiones por la persona con la enfermedad.
- Valorar otros aspectos de la vida, fuera de la enfermedad y sus dificultades asociadas.
- Escuchar y mostrar empatía.
Y respeto a sí misma, también debería:
- Disfrutar de sus propios momentos y de su propia independencia, aunque se esté pasando por un momento difícil.
- Vivir el presente y disfrutarlo, y no pensar únicamente en lo que podría pasar.
- Vivir la enfermedad como una parte de la vida, pero no como la única cosa, ni como algo que la dirige.
- Compartir sus sentimientos de forma sincera, sean buenos o no tanto; también las dudas y las inquietudes.
8. Ámbito laboral
Estudios realizados a personas con enfermedad psoriásica ponen de manifiesto la dificultad en el ámbito laboral y profesional que se puede llegar a vivir debido a las limitaciones que puede dar la misma enfermedad, y al estigma que esta provoca socialmente.
La mitad de las personas con enfermedad psoriásica han visto una afectación de su carrera profesional debido a su situación de salud, y 1 de cada 10 personas ha tenido que dejarla o han sido despedidos por motivos que están relacionados con la enfermedad.
Los motivos no son sólo la gravedad de la enfermedad y las limitaciones que esta pueda conllevar, sino también su cronicidad, las visitas continuadas al centro de salut, las bajas laborales y el absentismo.
En ocasiones, la enfermedad psoriásica, como en otras enfermedades crónicas, puede ser un elemento de exclusión a algunas profesiones como piloto de aviones, bomberos, policías, entre otros, o en el acceso a algunos puestos de trabajo a pesar de no existir una explicación médica plausible.
Por otro lado, la obtención de un grado de minusvalidez, o si fuese el caso de invalidez, en algunos casos puede hacerse difícil, lento y pesado.
También será interesante, en su caso, gestionar los certificados de disminución / minusvalidez. Este, en España, lo concede el departamento de servicios sociales de cada comunidad autónoma. Es un documento que expresa en tantos por ciento el grado de limitación o disminución que tiene cada persona para desarrollar cualquier actividad de la vida diaria. A partir de un grado de disminución igual o superior a un 33 %, la administración pone a disposición de la persona un conjunto de recursos dirigidos a mejorar su calidad de vida. Como ejemplo de recursos, existen las deducciones en la declaración de renta, los beneficios para las empresas que contraten personas con un certificado de disminución o las ayudas para la adquisición de viviendas de protección oficial. Para más información o gestión del certificado de disminución, hay que dirigirse al departamento de servicios sociales del ayuntamiento correspondiente a su lugar de residencia.
Es, por lo tanto, muy importante no permitir que se etiquete a las personas en función de un diagnóstico, sino hacer valer las capacidades de forma objetiva a la hora de acceder a un trabajo. Hay que tener presente en todo momento que los trabajadores, tengan o no una enfermedad crónica, disfrutan del derecho de poder compaginar la vida laboral con el propio control de la salud. También será interesante en algunos casos y con el apoyo de las asociaciones de pacientes, luchar y presionar a las administraciones para cambiar lo que vulnere esos derechos.
9. Derechos y deberes
En ocasiones las personas pueden sentir vulnerados sus derechos como ciudadanos en relación a su salud. También a veces se desconocen cuáles son los deberes que se tienen. Para conocer a los que se tiene derecho, a los que se puede acceder, qué se puede esperar del sistema de salud y de los profesionales que trabajan, y al mismo tiempo, lo que forma parte de las responsabilidades del ciudadano:
- Derechos y deberes de los ciudadanos
10. Asociaciones y grupos de apoyo
Las asociaciones de afectados por una enfermedad son organizaciones sin ánimo de lucro que trabajan por el empoderamiento de las personas y de su entorno, ofreciendo apoyo y teniendo al alcance información veraz. Acción Psoriasis es una asociación de personas y familiares, con enfermedad psoriásica, que forma parte de un tejido asociativo tanto en el ámbito europeo como en el ámbito internacional, donde se encuentran las asociaciones dedicadas a la enfermedad psoriásica.
En estudios realizados, se ha observado que la acción y presencia de estas asociaciones influye de manera positiva en la calidad de vida de las personas con la enfermedad. Las personas que tienen un vínculo con ellas suelen estar más y mejor informadas y se sienten más y mejor acompañadas, no sólo por los profesionales de la salud que trabajan allí sino también por el resto de personas con la enfermedad que forman parte de ellas, ya sea como voluntariado o como colaboradores. También se ha observado que estas asociaciones pueden llegar a ser una herramienta terapéutica que los mismos profesionales de la salud (médico, especialista, enfermera...) pueden llegar a utilizar para ayudar a mejorar la gestión de la enfermedad.
Problemas de salud relacionadospP@)
La enfermedad psoriásica es un trastorno sistémico a pesar de manifestarse en la piel, uñas, y articulaciones, y está relacionado con la aparición de otros problemas de salud.
Los problemas de salud relacionados con la enfermedad psoriásica pueden dividirse en:
- Comorbilidades o enfermedades prevalecientes asociadas
- Trastornos psicológicos asociados
- Hábitos de vida no saludables relacionados
1. Comorbilidades o enfermedades prevalecientes asociadas
La enfermedad psoriásica puede llegar a tener efectos profundos en la calidad de vida de las personas que padecen este trastorno de salud. La psoriasis es un trastorno inflamatorio de carácter autoinmune, por lo que es causada por una respuesta errónea del sistema inmunitario contra sí mismo, que se manifiesta tanto en la piel como en las articulaciones. Es una enfermedad crónica y carrera con brotes inflamatorios alternados de remisiones.
Por tener un origen inflamatorio, este trastorno, en muchos casos, se asocia con otros trastornos de salud.
Los trastornos de salud asociados a la enfermedad psoriásica incluyen: Trastornos cardiovasculares e hipertensión arterial, Enfermedad inflamatoria intestinal, Diabetes, Dislipemias, Aumento de la grasa corporal u obesidad, Síndrome metabólico, Trastornos del hígado, Osteoporosis, capacidad auditiva, Migrañas, Cáncer.
En personas que presentan comorbilidades asociadas, el impacto de estos trastornos junto con la enfermedad psoriásica, a veces supone una elevada carga de cuidados; que se requieren además de su correcta adherencia a los tratamientos, añadiendo la carga psicoemocional y el estigma social que les acompañan.
Algunos de los medicamentos utilizados en el tratamiento de la enfermedad psoriásica podrían aumentar el riesgo de desarrollar ciertos trastornos de salud. Al mismo tiempo, algunos tratamientos por estos trastornos asociados o comorbilidades, podrían agravar la evolución o provocar brotes en la enfermedad psoriásica. Por tanto, las personas con comorbilidades asociadas a la enfermedad psoriásica, necesitarán un estrecho control de su salud, para evitar el progreso de éstos, la aparición de nuevos trastornos y sobre todo, para garantizar la calidad de vida de la persona.
1.1 Trastornos cardiovasculares e hipertensión arterial
Hay evidencia científica sobre el hecho que las personas con la enfermedad psoriásica, sobretodo si es severa, tienen un mayor riesgo de desarrollar una enfermedad cardiovascular. La enfermedad psoriásica es un trastorno inflamatorio por el que, durante los brotes de la enfermedad, existen altos niveles de células inflamatorias circulando por el torrente circulatorio. Esto puede provocar la inflamación de los vasos sanguíneos, el estrés oxidativo, la ateroesclerosis y el engrosamiento del ventrículo izquierdo (parte izquierda del corazón), pudiendo llegar a asociarse con el aumento de la rigidez de las arterias como ocurriría en la hipertensión, y los trastornos cardíacos.
Por lo tanto, cuando se tiene un buen control de la enfermedad este riesgo puede disminuirse.
1.2 Enfermedad inflamatoria intestinal
Existe un 10% de riesgo de desarrollar una enfermedad inflamatoria intestinal, como la enfermedad de Crohn o colitis ulcerosa. Existen genes similares entre ellas. Por ello es importante consultar con el profesional de la salud de referncia si se tiene síntomas como diarrea, rampas abdominales o sangre en las heces.
1.3 Diabetes
Las personas con enfermedad psoriásica severa son un 30% más propensos a desarrollar diabetes tipo 2. Por este motivo es importante consultar con el médico o la enfermera si hay síntomas como un aumento de la sed, el hambre, la micción, visión borrosa o fatiga.
1.4 Dislipemias
Las personas con enfermedad psoriásica se ha observado que presentan mayores concentraciones de colesterol "malo" LDL, y valores más elevados de un tipo de proteína llamada Apo A1 que predispondrá a un mayor estrés oxidativo. Todo esto estaría relacionado con los diagnósticos de dislipemias. Por eso será importante realizar controles preventivos y realizar seguimientos con el médico o enfermera para evitar la evolución de estos trastornos.
1.5 Aumento de la grasa corporal u obesidad
Las personas con enfermedad psoriásica son más propensas a tener un aumento no saludable de la grasa corporal u obesidad. También se ha observado que tener sobrepeso en la adolescencia aumenta el riesgo de tener artritis psoriásica, y también que, si se reduce el peso corporal a un peso equilibrado, se reducen los síntomas de la enfermedad psoriásica y mejora la eficacia de los tratamientos.
1.6 Síndrome metabólico
El síndrome metabólico es un conjunto de alteraciones o trastornos que incluye la hipertensión, niveles altos de glucosa, así como de triglicéridos, niveles bajos de HDL (colesterol bueno), y exceso de grasa en la zona abdominal. Este síndrome aumenta el riesgo de enfermedad cardiovascular y diabetes tipo 2. Se ha observado que el 40% de las personas con enfermedad psoriásica podrán desarrollar el síndrome metabólico, en comparación con el 23% que presenta la población en general. Ese riesgo es incluso superior en personas con un mal control de la enfermedad psoriásica. Ésto puede evitarse con hábitos de vida saludable.
1.7 Trastorno del hígado
Se ha observado que las personas con enfermedad psoriásica mal controlada, tienen una mayor predisposición a desarrollar un trastorno del hígado llamado enfermedad del hígado graso, o esteatosis, no alcohólica. Según la Revista Española de Gastroenterología, numerosos estudios epidemiológicos ponen de relieve su alta prevalencia de este trastorno, duplicando el riesgo de desarrollar su gravedad, en el caso de las personas con enfermedad psoriásica.
La esteatosis no alcohólica es un trastorno causado por la acumulación de grasa en el hígado por causas no relacionadas con el consumo de alcohol. Sí está relacionada con el sobrepeso y la obesidad, con la alteración de los niveles de glucosa, con la diabetes, los niveles de colesterol, triglicéridos y con los valores de presión arterial. Este trastorno inicialmente puede no provocar síntomas, más allá de la fatiga o molestias en la parte superior derecha del abdomen. Todo ello se debe al origen común de desequilibrio en las mediadoras de la respuesta inflamatoria, las citoquinas. En el caso de las personas que sufren ambos trastornos, sería interesante que hiciesen un seguimiento tanto con el hepatólogo como con el dermatólogo, y si se tratan con medicamentos como acitretina, ciclosporina y metotrexato, deberían hacerse un seguimiento de la función hepática, ya que podrían ser perjudiciales para el hígado. En este supuesto, los medicamentos biológicos podrían ser una buena opción terapéutica, dado que están exentos de tales efectos adversos. Además de seguir los controles básicos de salud, así como llevar unos hábitos de vida saludables para poder prevenir la aparición de dichos trastornos.
1.8 Osteoporosis
En un pequeño estudio se observó que un 60 % de las personas con enfermedad psoriásica presentaban una osteopenia o disminución de la densidad de los huesos en un estadio inicial, y en un 18%, una osteoporosis. Ese riesgo se mantiene durante el tiempo que no hay un buen control de la enfermedad psoriásica. Y, aunque las mujeres en general tienen una prevalencia superior respecto a los hombres, en ese caso se iguala entre ambos sexos. Es importante consultar con el médico o la enfermera cuando será indicado hacer un seguimiento de la densidad ósea.
1.9 Uveítis
La uveítis es un trastorno que se manifiesta con la inflamación de la úvea, una parte del ojo que se encuentra en la zona central y que proporciona la mayor parte del riego sanguíneo en la retina. El origen de la inflamación puede ser por un trastorno autoinmune, por infección o por exposición a tóxicos. Se ha observado que un 7% de las personas con enfermedad psoriásica podrán desarrollar este trastorno. Este mejorará con el tratamiento sistémico de la enfermedad psoriásica, pero también necesitará de un tratamiento específico, y de un seguimiento del médico especialista, el oftalmólogo y de la enfermera.
1.10 Trastornos del riñón
Las personas con psoriasis cutánea severa tienen dos veces más propensión, según un estudio realizado en Reino Unido, a desarrollar trastornos renales crónicos que las personas que no tienen o la tienen moderada o leve.
1.11 Disminución de la capacidad auditiva
En un pequeño estudio se observó una tendencia a la pérdida auditiva en personas con artritis psoriásica. Sería importante poder realizar un control si se observan síntomas.
1.12 Migrañas
La migraña es un trastorno neurovascular que se manifiesta con cefaleas o dolores de cabeza de diferentes tipas. Un estudio hecho en Dinamarca demostró que las personas con psoriasis cutánea severa y con artritis psoriásica tenían más propensión a tener dolores de tipo migrañoso.
1.13 Cáncer
Hay varios estudios que relacionan la enfermedad psoriásica con un cierto riesgo de poder desarrollar algunos tipos de cáncer, como el linfoma o el cáncer de piel no melanoma, y el melanoma. El riesgo que se atribuye está entre un 3 y un 7%. Y es sobretodo para personas que no tienen un buen control de la enfermedad psoriásica. Será importante seguir los controles básicos de salud, así como llevar unos hábitos de vida saludables que ayudarán en la prevención de dichos trastornos.
2. Trastornos psicológicos asociados
Ansiedad y depresión:
Se han hecho varios estudios relacionando la enfermedad psoriásica con los trastornos psicológicos de la ansiedad y de la depresión, y se ha observado que las personas con artritis psoriásica y con psoriasis grave suelen ser más propensas a tener episodios de ansiedad y procesos depresivos. A pesar que este hecho podría darse por motivos muy diversos, sí se observa una relación con el estado de aceptación de la enfermedad, la autoestima, el estigma social que hay en determinados entornos, y el control de la enfermedad. Muchas personas identifican tener rasgos depresivos o de ansiedad, pero lo incorporan en su día a día sin procurar su solución. Será importante comentar con el médico o la enfermera si se observan síntomas de desánimo o de ansiedad, y en su caso, acudir a un profesional de la salud especializado, ya sea psicólogo o psiquiatra, y hacer un seguimiento multidisciplinar.
3. Hábitos de vida relacionados
Consumo de tabaco y alcohol
Existe una relación entre un consumo elevado de tabaco y de alcohol, con la aparición de la enfermedad psoriásica, su empeoramiento y a la vez en una menor eficacia de los tratamientos. Las mujeres tienen más riesgo que los hombres respecto al tabaco; y los hombres tienen más riesgo respecto las mujeres respecto al alcohol. También se ha asociado, en el caso del tabaco, un riesgo mayor con un tipo de psoriasis cutánea, la psoriasis palmoplantar. También se ha observado que las personas con enfermedad psoriásica mal controlada tienen más tendencia a consumir estas sustancias, y algunos estudios observan una mejora de la enfermedad cuando se disminuye o se elimina su consumo.
Factores y conductas de protecciónP@)
La enfermedad psoriásica es un trastorno autoinmune, cuyo origen no es del todo conocido, con una predisposición genética a la que hay que añadir factores ambientales. Por ello será importante conocer y potenciar ciertos factores y conductas de protección para ayudar tanto al control de la enfermedad como a la mejora de la salud y la calidad de vida de la persona.
Entre estos factores y conductas destacan:
- Responsabilizarse y participar activamente en el control de la enfermedad (por ejemplo, tomar la medicación prescritos de forma adecuada, tener una alimentación saludable, un estilo de vida adecuado a la enfermedad…) y en la gestión de la situación de salud (por ejemplo, usar de manera responsable las terapias complementarias...).
- Usar fuentes de información acreditadas y rigurosas para adquirir conocimientos que permitan tomar decisiones saludables. Contrastar siempre que sea necesario esta información con el equipo de salud (enfermera, médico, especialista…).
- Introducir los cambios en el desarrollo de las actividades de la vida diaria que cada persona considere de forma única que pueden favorecer su bienestar y su calidad de vida.
- Controlar y evitar los factores y conductas de riesgo que se relacionan con la actividad de la enfermedad.
- Identificar la red de recursos (personales, familiares y sociales) que cada persona pueda necesitar y utilizarla (por ejemplo, las asociaciones de pacientes).
Factores y conductas de riesgoP@)
La enfermedad psoriásica es un trastorno autoinmune cuyo origen no es del todo conocido, con una predisposición genética a la que hay que añadir factores ambientales. Por ello, será importante conocer y evitar los factores de riesgo relacionados con la aparición de un brote o empeoramiento de estos. Son los siguientes:
- No modificables: la predisposición genética.
- Modificables: son factores como la pérdida de la integridad cutánea (por ejemplo, en heridas, quemaduras, tatuajes, piercings, etc.), las infecciones, algunos fármacos, el embarazo, la sobreexposición solar o a rayos UV, los climas fríos y secos, y ciertos estilos de vida (como estrés, consumo de drogas legales (tabaco, alcohol) e ilegales, la alimentación o el sedentarismo).
Repercusiones personales, familiares y socialespP@)
Cualquier trastorno crónico de salud, en mayor o menor medida, provocará modificaciones en la vida personal, familiar y social de la persona, y habrá que identificarlo y gestionarlo adecuadamente.
La enfermedad psoriásica influirá en la dinámica personal, laboral, familiar, en el ocio, y en las relaciones sociales en general. Además, la energía necesaria para afrontar el día a día y las dificultades que de la enfermedad se deriven pueden tener consecuencias sobre el estado de ánimo y la percepción de la propia salud. Las respuestas y estrategias que cada persona adopte (recursos de ayuda personal, grupos de apoyo, asociaciones de personas con la misma enfermedad, actividades de recreo que no impliquen mostrar o adecuadas a sus limitaciones...) serán fundamentales para minimizar las repercusiones de la enfermedad psoriásica sobre la vida de la persona y las personas que la rodean.
Es importante seguir las recomendaciones en el control de la situación de salud, tanto para la mejora de la calidad de vida de la persona afectada como del entorno familiar.
1. Repercusiones personales; 2. Repercusiones familiares; 3. Repercusiones sociales
1. Repercusiones personales
- La aceptación de la enfermedad y de su concepto de cronicidad, y la percepción y gestión del nivel de autoestima serán importantes trabajar en este proceso.
- La adaptación del día a día a la nueva situación salud, el nuevo concepto de autocura y control de la enfermedad que se deberá ir adquiriendo e interiorizando desde el conocimiento del diagnóstico. Hasta entonces la persona quizás no había tenido que preocuparse mucho sobre su salud; desde el momento del diagnóstico aparece la responsabilidad de la autocura, importantísimo para el control de la enfermedad.
- Las dificultades asociadas al seguimiento de los tratamientos. La aplicación de tratamientos crónicos pide una constancia que en ocasiones puede ser pesada.
- La aparición de brotes y la lentitud de remisión de estos pueden ser una fuente de estrés, lo que a la vez puede ser su detonante y, por lo tanto, la persona puede entrar en un círculo vicioso del que a veces será difícil salir.
2. Repercusiones familiares
- En ocasiones, una enfermedad crónica como es la enfermedad psoriásica puede comportar repercusiones relacionales con la familia porque puede comportar una distribución diferente de los roles. Es importante que la persona con enfermedad psoriásica y su entorno más cercano conozcan esta realidad, y puedan compartir la vivencia de la enfermedad desde todos los puntos de vista.
- Las relaciones entre la pareja con un hijo con la enfermedad psoriásica pueden ser difícil cuando la enfermedad no está bien controlada o cuando hay un brote. Los niños y adolescentes con enfermedad psoriásica, por el hecho de tener que enfrontarse a un diagnóstico de enfermedad crónica necesitan un apoyo y un acompañamiento sensible.
3. Repercusiones sociales
- Cambios en el modo de establecer relaciones interpersonales por una baja autoestima o a la no aceptación de la enfermedad, lo cual puede llevar a un aislamiento social y a la vez al miedo al rechazo.
- Cambios en el tipo de actividad de ocio, provocados por las posibles dificultades tanto físicas como psicoemocionales, o sea, por limitaciones relacionadas con la movilidad o por tener que mostrarse a los demás, sobre todo en momentos de brotes.
- La estigmatización y rechazo social relacionado con el desconocimiento de la enfermedad y el concepto erróneo de belleza establecido en la sociedad actual. Es algo que se debería combatir y por lo que se tiene que trabajar. Desde las asociaciones de pacientes se realizan campañas de concienciación y sensibilización.
- El ámbito laboral, profesional y académico podrá verse alterado, ya sea por las propias limitaciones físicas y psicoemocionales que puede llegar a producir la enfermedad psoriásica, como por el absentismo provocado por la aplicación de tratamientos o las visitas médicas.
 Comentarios
Comentarios
Listado
Enlaces de interés
Fuentes de interés general
Bibliografía
Bibliografía consultada
- Acción Psoriasis [Internet]. “Guia de Tratamientos para la Psoriasis”
(consultado 1 octubre 2024) Disponible en: https://www.tratamientospsoriasis.org/tratamientos-completos-de-la-guia - Acción Psoriasis [Internet]. Barcelona: Asociación de Pacientes de Psoriasis, Artritis Psoriásica y Familiares;
[actualitzat 13 febrer del 2018; citat 15 juny 2018].
Disponible a: https://www.accionpsoriasis.org/ - Arthritis Foundation [Internet]. Atlanta, GA: Arthritis Foundation;
[actualitzat gener 2018; citat 15 juny 2018].
Disponible a: https://www.arthritis.org/ - Carrascosa JM, López-Estebaranz JL, Carretero G, Daudén E, Ferrándiz C, Vidal D, Belinchón I, Sánchez-Regaña M, Puig L, Grupo Español de Psoriasis de la Academia Española de Dermatología y Venereología. Documento de consenso de fototerapia en psoriasis del Grupo Español de Psoriasis: ultravioleta B de banda estrecha (UVBBE), láser y fuentes monocromáticas de excímeros y terapia fotodinámica.
Madrid: Actas Dermosifiliogr 2011;102:175-86 - Vol. 102 Núm.3 DOI: 10.1016/j.ad.2010.11.002; Academia Española de Dermatología y Venerología [revisat Setiembre-Octubre 2011; acceso 1 de Marzo del 2018]. Disponible en: http://www.actasdermo.org/es/documento-consenso-fototerapia-psoriasis-del/articulo/S0001731010004916/ - Gómez Reino J, Loza E, Andreu JL, Balsa A, Batlle E, Cañete JD, Collantes Estévez E, Fernández Carballido C, Fernández Sueiro JL, García de Vicuña R, González-Álvaro I, González Fernández C, Juanola X, Linares LF, Marenco JL, Martín Mola E, Moreno Ramos M, Mulero Mendoza J, Muñoz Fernández S, Queiro R, Richi Alberti P, Sanz J, Tornero Molina J, Zarco Montejo P, Carmona L. Consenso SER sobre la gestión de riesgo del tratamiento con terapias biológicas en pacientes con enfermedades reumáticas.
Madrid: Reumatología Clínica 2011;7:284-98 - Vol. 7 Núm.5 DOI: 10.1016/j.reuma.2011.05.00; [revisado 19 de Octubre del 2011; acceso 1 de Marzo del 2018]. Disponible en: http://www.reumatologiaclinica.org/es/consenso-ser-sobre-gestion-riesgo/articulo/S1699258X11001720/ - National Psoriasis Fundation [Internet]. Portland, Oregon: National Psoriasis Fundation;
1996-2018 [actualitzat 20 febrer 2018; citat 15 juny 2018].
Disponible a: https://www.psoriasis.org/ - Psoriasisförbundet [Internet].
Estocolm: Psoriasisförbundet; [actualitzat 13 febrer 2018; citat 15 juny 2018].
Disponible a: https://www.psoriasisforbundet.se/ - Puig Sanz L. Manual de terapéutica de psoriasis.
Madrid: Grupo Aula Médica; 2013. - Redacción Onmeda. Psoriasis [Internet].
Madrid: Enfemenino.com. 2017 oct 19 [citat 15 juny 2018].
Disponible a: https://www.onmeda.es/enfermedades/psoriasis.html
Bibliografía recomendada
- Acción Psoriasis. Análisis del impacto físico, emocional y socio-sanitario de la psoriasis [Internet].
Barcelona: Acción Psoriasis. 2017 abril 27. [citat 15 juny 2018].
Disponible a: https://issuu.com/accionpsoriasis/docs/psoriasis_en_accion_2015__informe_m - Brufau RM, Corbalán Berná J, Brufau Redondo C, Ramirez Andreo A, Limiñana Gras RM. Estilos de personalidad en pacientes con psoriasis Anales de psicología [Internet].
2010 jul. [citat 18 juny 2018]; 26(2).
Disponible a: http://www.carmenbrufau.es/images/PERSONALIDADPSORIASIS.pdf - International Federation of Psoriasis Associations [Internet].
Bromma, Suècia: IFPA; 2017 [actualitzat 29 octubre 2017; citat 15 juny 2018].
Disponible a: https://ifpa-pso.com/
Montserrat Puig Llobet
Licenciada en Antropología Social, Doctora en Sociología i Máster en Enfermería Psiquiátrica y Salud Mental. Experiencia en el ámbito hospitalario y de la atención primaria. Desde 2006, es profesora del Departamento de Enfermería de Salud Pública, Salud Mental y Materno-Infantil de la Escuela de Enfermería de la Universidad de Barcelona en el Grado de Enfermería, Masters oficiales y profesionalizados y Doctorado. Directora del Máster de Intervenciones Enfermeras en el Paciente Complejo de la Universidad de Barcelona.
Miembro del grupo de investigación en Enfermería Avanzada de la URV reconocido por la Generalitat de Catalunya.
Miembro del grupo de investigación ISMENTAL y de la Red Catalana de Investigación de Enfermería en Salud Mental y Adicciones reconocida por la Generalitat de Catalunya.
Miembro del Grupo Internacional de Salud Pública REDALUE.
Autora de diversos artículos científicos, capítulos de libro, aportaciones en congresos y jornadas de ámbito nacional e internacional. Participa en proyectos de investigación y dirección de diversas tesis doctorales.

Mª Carmen Moreno Arroyo
Doctora en Ciencias Enfermera y profesora del Departamento de Enfermería Fundamental y Médico-Quirúrgica de la Escuela de Enfermería de la Universidad de Barcelona en el Grado de Enfermería, Masters oficiales y profesionalizadores y Doctorado. Directora del Máster en Cuidados de Enfermería al Enfermo Crítico de la Universidad de Barcelona.
Experiencia asistencial de 12 años en Unidades de Cuidados Intensivos del Hospital Clínico de Barcelona. Miembro de la Junta de la Sociedad Española de Enfermería Intensiva y Unidades Coronarias.
Autora de diferentes publicaciones científicas y Coautora del libro de Diagnósticos Enfermeros. Revisión crítica y guía práctica y de Enfermería Clínica: cuidados Enfermeros a las personas con trastornos de salud.

Marc Fortes Bordas
Máster en Educación para la salud (UDL)
Desde mayo de 2015 está a cargo de la Dirección del proyecto Infermera virtual del Col·legi Oficial d'Infermeres i Infermers de Barcelona (COIB). Actualmente es miembro del grupo MWCB-nursing. Dinamizador de las redes sociales, donde da una visión enfermera en los medios de comunicación social que potencia la autonomía de las personas y la promoción de la salud. Fué miembro fundador del grupo Innovación y Tecnología del COIB.
Desde 2008, su actividad profesional se desarrolla en el marco de la atención primaria. Fue enfermero asistencial durante 4 años de la Unidad de Atención a domicilio del CAP Les Corts de Barcelona donde intercaló de forma pionera la atención presencial y el uso de las redes sociales donde fué responsable de estrategia 2.0. Actualmente desarrolla proyectos enfermeros en el campo de la tecnología de la información y la comunicación (TIC).
Es autor de diversas publicaciones, colabora y participa en jornadas, espacios de debate y estudios de investigación. También en docencia de post-grado para profesionales de la salud.

Ferran Sahun Lebaniegos
Licenciado en Traducción e Interpretación (UAB), postgrado en Corrección y Calidad Lingüística (UAB), y en Asesoramiento Lingüístico en los Medios Audiovisuales (UAB). Desde 2007 trabaja como profesor de catalán en el Centre de Normalización Lingüística de l’Hospitalet (CPNL) y desde 2011 colabora como lingüista en la televisión municipal Barcelona Televisión. Trabajó en la edición catalana del diario La Vanguardia.
Colabora en el proyecto Infermera virtual desde enero de 2016.


Montserrat Galvez Mercader
Diplomada en enfermería, Escuela de enfermería del Hosp. Sta. Cruz y St. Paz (2002) y Diplomada en Nutrición, dietética y alimentación humana, en la EUIFN Blanquerna (2008). Master en Naturopatía, ISMET (Instituto Superior de Medicinas Tradicionales) (2013).
Ha recibido formación especializada en Nutrición en el deporte en la Universidad de Barcelona (2011). Máster en Drogodependencias (2020), en Instituto de formación continuada IL3 de la Universitat de Barcelona.
Ha trabajado durante cuatro años como enfermera-nutricionista en Acción Psoriasis, asociación española de personas con psoriasis y artritis psoriásica y familiares. Actualmente trabaja en el Proyecto de Microeliminación de las Hepatitis Viricas del Hospital Clinic de Barcelona, situado en el Centro de Reducción de Daños de la Mina que pertenece al Instituto de Neuropsiquiatría y Adicciones del Parque de Salud Mar, y en la Subdirección General de 'Adicciones, VIH, Infecciones de Transmisión Sexual y Hepatitis Víricas del Departamento de Salud de la Generalitat de Catalunya.
También en otros ámbitos relacionados con la formación y elaboración de proyectos dedicados a personas con enfermedades crónicas. Ha desarrollado gran parte de su carrera profesional en el ámbito social y en varios hospitales.


 Guardando valoración...
Guardando valoración...